Determinar la existencia de diferencias en tasa de ambulatorización, dolor percibido, consumo de analgésicos y recuperación de las actividades de la vida diaria (AVD) en pacientes tratados mediante colecistectomía laparoscópica multipuerto (CLMP) y colecistectomía por minilaparoscopia con material de 3mm (MLC).
MétodoEstudio prospectivo aleatorizado de 40 pacientes consecutivos tratados mediante colecistectomía laparoscópica. Los criterios de pareamiento incluyeron factores ecográficos predictivos de colecistectomía técnicamente dificultosa, historia previa de enfermedad biliar complicada y factores demográficos. Se analizan los resultados en términos de tasa de ambulatorización, dolor percibido, consumo de analgésicos, recuperación de las AVD, grado de dificultad técnica, grado de hemorragia asociada, tasa de ambulatorización, porcentaje de estancia over-night, reingresos y conversión parcial o total.
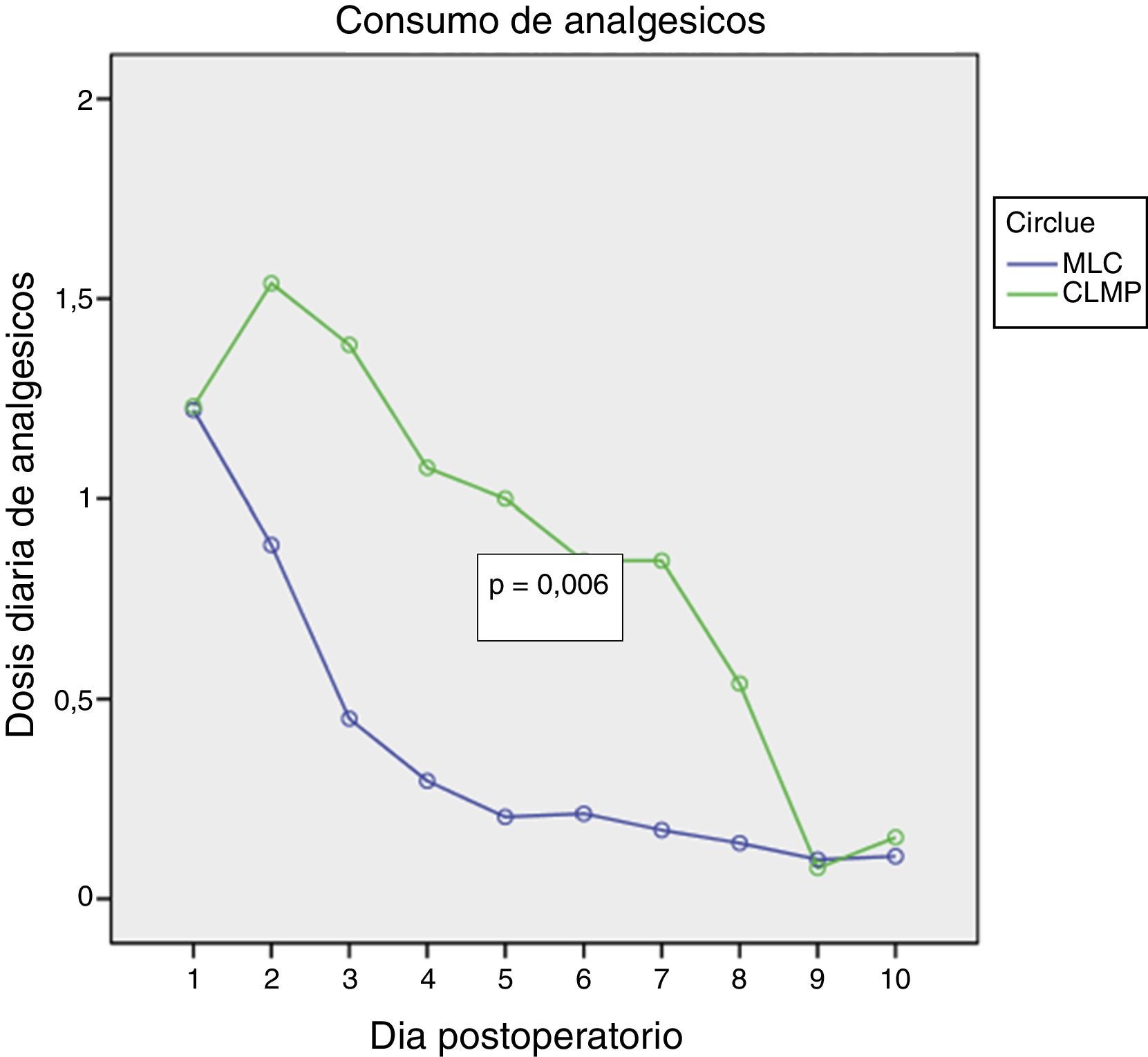
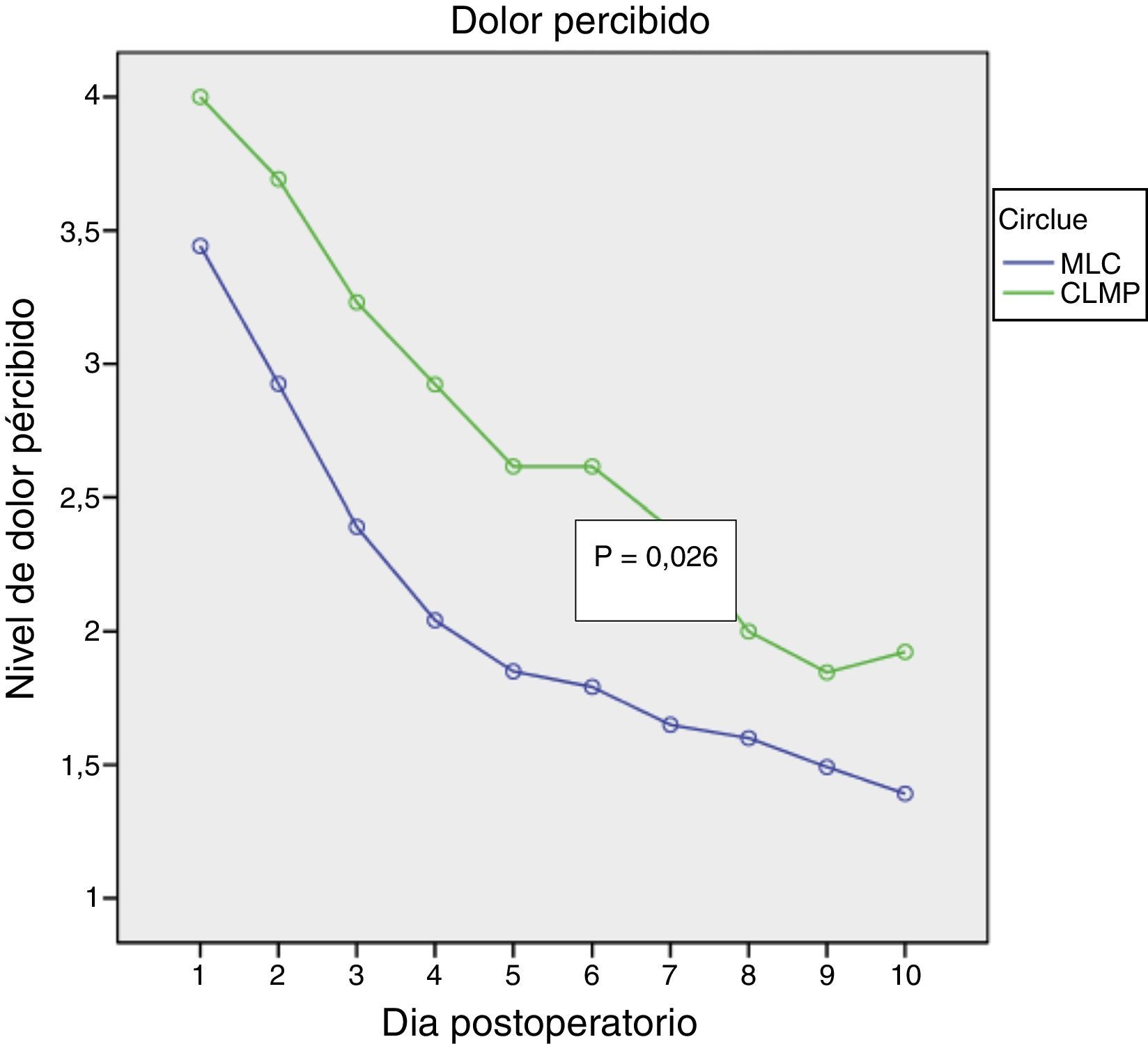
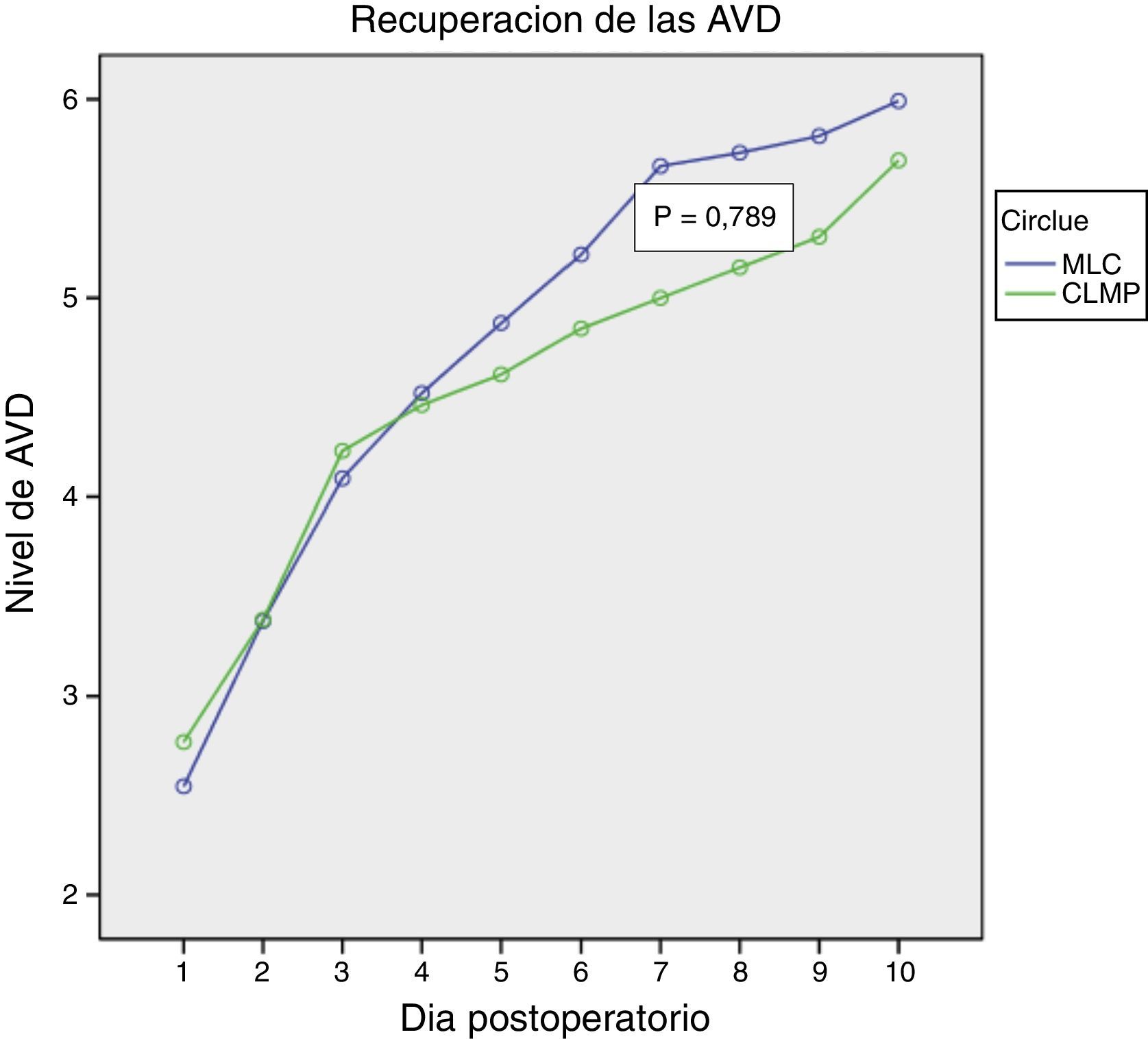
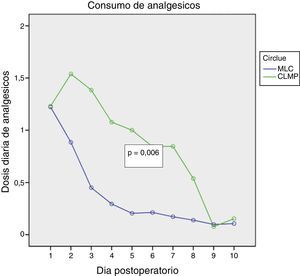
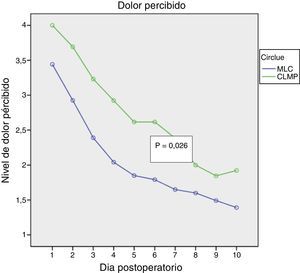
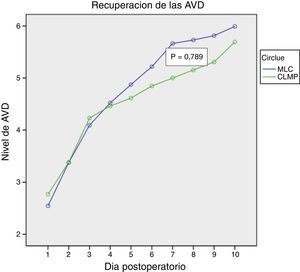
ResultadosAmbos procedimientos mostraron similar duración de intervención, puntuación de dificultad técnica y de hemorragia. La MLC mostró porcentaje similar de ambulatorización (85%) y de estancia over-night (15%), con solo un 15% de conversiones parciales y 0% de conversión a CLMP. La MLC mostró menor dolor postoperatorio (p=0,026), menor consumo de analgésicos (p=0,006) con similar recuperación de las AVD (p=0,879).
ConclusionesLa MLC no es inferior a la CLMP en términos de ambulatorización, resultando en menor dolor postoperatorio y menor consumo de analgésicos, con similar resultado en cuanto a reincorporación a las AVD.
Difference analysis of ambulatorization rate, pain, analgesic requirements and daily activities recovery in patients undergoing laparoscopic cholecystectomy with standard multiport access (CLMP) versus a minilaparoscopic, 3mm size, technique.
MethodsProspective randomized trial of 40 consecutive patients undergoing laparoscopic cholecystectomy. Comparison criteria included predictive ultrasound factors of difficult cholecystectomy, previous history of complicated biliary disease and demographics. Results are analyzed in terms of ambulatorization rate, pain, analgesic requirements, postoperative recovery, technical difficulty, hemorrhage intensity, overnight stay, readmission rate and total or partial conversion.
ResultsBoth procedures were similar in surgery time, technical score and hemorrhage score. MLC was associated with similar ambulatorization rate, 85%, and over-night stay 15%, with only 15% partial conversion rate. MLC showed less postoperative pain (P=.026), less analgesic consumption (P=.006) and similar DAR (P=.879).
ConclusionsMLC is similar to CLMP in terms of ambulatorization with less postoperative pain and analgesic requirements without differences in postoperative recovery.
En los ultimos años los cirujanos han tratado de mejorar los resultados quirúrgicos mediante la reducción del dolor, especialmente el incisional, la disminución de la estancia hospitalaria, el incremento en la recuperación de las actividades de la vida diaria (AVD) y la mejoría en los resultados estéticos, mediante la reducción en el número y tamaño de las incisiones mediante 2 procedimientos alternativos a la colecistectomía multipuerto tradicional (CLMP): la colecistectomía por minilaparoscopia (MLC) y la colecistectomía laparoscópica de puerto único (CLPU). La base teórica es que, mediante el uso de menor número de accesos y de menor tamaño, el grado de invasividad se minimiza y el resultado quirúrgico es potencialmente mejor1. Las desventajas asociadas a dicha minimización incluyen mayor tiempo quirúrgico en ambos procedimientos, aumento en la incidencia de hernia y una mayor tasa de complicaciones (CLPU), además del potencial mayor dolor postoperatorio debido a la incisión mayor a 10mm en los casos de CLPU2.
En cualquiera de los casos, el objetivo perseguido mediante ambas alternativas a la CLMP es disminuir estancias hospitalarias y convalecencia, reducir costes directos e indirectos y una mejoría estética. Los potenciales beneficios, la seguridad y fiabilidad de la MLC ya se establecieron en pequeñas series en 1990, aunque ha resurgido el interés por ella a raíz del desarrollo de la CLPU y la aparición de nuevo instrumental de 3mm.
MétodosEstudio prospectivo aleatorizado de 40 pacientes consecutivos tratados mediante colecistectomía laparoscópica. Este trabajo ha sido realizado en el ICAD del Hospital Quirón de Valencia previa autorización por el comité ético y de calidad del Hospital Quirón. El objetivo principal del estudio fue demostrar la capacidad de la MLC en mantener tasas de ambulatorización similares o no inferiores a las alcanzadas por la CLMP. Los objetivos secundarios incluyeron el análisis de la repercusión de la MLC en comparación con la CLMP en términos de dolor percibido, consumo de analgésicos y recuperación de las AVD. El sistema de aleatorización se basó en el orden de inclusión en el listado quirúrgico, realizándose el reclutamiento de casos en intention to treat (ITT) salvo por el condicionante de exclusión de los casos con vesícula escleroatrófica y con obesidad mórbida. El estudio se inició en mayo de 2012 y finalizó en diciembre de 2012. Los criterios de exclusión fueron: ASA III i, obesidad mórbida, ERCP-EE 15 días previos a la cirugía, uso de medicación analgésica crónica, depresión, ansiedad crónica o historia de alcoholismo o drogadicción, sospecha de coledocolitiasis ecográfica o en el perfil analítico confirmada con colangio-RMN y diagnóstico preoperatorio ecográfico de vesícula escleroatrófica. Desde el punto de vista de la enfermedad biliar no se excluyó ningún caso con historia previa de colecistitis o pancreatitis. También fueron excluidos del estudio los 15 primeros casos en que se practicó MLC hasta optimizar la estrategia quirúrgica del procedimiento con relación a los trocares a utilizar, uso de ópticas y alternativas de pinzamiento, esto es, lo que supondría la curva de aprendizaje.
Técnica quirúrgicaLas intervenciones fueron llevadas a cabo por el mismo equipo quirúrgico y anestésico. En el grupo de CLMP se realizó la técnica francesa estándar de 4 trocares (2 de 10 y 2 de 5mm). La MLC se realizó de la siguiente forma: neumoperitoneo abierto con trocar de Hasson supraumbilical y 3 trocares de 3mm con óptica de 5 mm (Karl Storz). El endoclip de 5mm se introdujo en paralelo a la óptica de 5mm a través del trocar de Hasson en el momento del pinzamiento hiliar como si de un puerto único se tratara. La extracción de la vesicula se realizo introduciendo en paralelo con la óptica de 5mm a través del trocar de Hasson de una pinza de tracción de 3mm o bien mediante desplazamiento de la vesicula con la pinza del trocar de 3mm dehipocondrio izquierdo a la herida umbilical bajo visión directa. En caso de perforación intraoperatoria de vesicula biliar la extracción se realizo con bolsa.
Se consideró conversión parcial (cambio de alguno de los trocares de 3mm por otro alternativo) cuando fue preciso sustituir el trocar de 3mm de hipocondrio izquierdo por uno de 5mm para el pinzamiento de los elementos hiliares.
La óptica de 10mm se desechó desde el inicio de la experiencia tras comprobar que no aportaba mejoría en la visión en comparación con la de 5mm. De igual forma, se descartó la utilización de la óptica de 3mm, pues mostró una calidad de visión muy limitada y no permitía un pinzamiento seguro de los elementos del hilio.
La MLC con acceso transumbilical de 5mm fue descartada al inicio de nuestra experiencia por la necesidad de obtener una herida abdominal que permitiera la extracción de una vesícula habitada litiásica, por lo que fue sustituida por el acceso con trocar de 10mm.
No se practicó colangiografía intraoperatoria en ninguno de los casos.
En ambos grupos se practicó bloqueo de las heridas preincisional con bupivacaína. Se administró bupivacaína intraperitoneal previamente a la disección en el área hiliar, y al final del procedimiento se administró una solución de icodextrina con bupivacaína intraperitoneal con el fin de disminuir el dolor de origen visceral (bloqueo somatovisceral). Los pacientes siguieron un procedimiento de recuperación fast track y fueron dados de alta en un intervalo de 6 h tras la intervención quirúrgica3. La estimación de la potencial dificultad técnica preoperatoria (ecografía positiva o factores predictivos ecográficos de colecistectomía técnicamente dificultosa) se basó en la cuantificación del Índice de Clasificación de Complejidad Quirúrgica (ICCQ) ecográfico previamente publicado por nuestro grupo4. La dificultad técnica intraoperatoria se cuantificó mediante un sistema de puntuación técnico y de grado de hemorragia evidenciado, previamente publicado por nuestro grupo5.
Se definió como conversión parcial la necesidad de cambiar a uno o más trocares de 5 o 10mm, como conversión completa la necesidad de transformar el procedimiento en CLMP y como conversión la necesidad de laparotomía.
Valoración de dolorLos pacientes fueron instruidos en el postoperatorio para cumplimentar un diario de dolor postoperatorio, consumo de analgésicos y recuperación de las AVD durante un total de 20 días que había sido previamente publicado por nuestro grupo6.
Análisis estadísticoLa comparación entre grupos se realizó mediante el test de Mann Whitney para variables continuas y el test de Chi cuadrado para la comparación de variables discretas. Los datos se presentan como media y rango o desviación estándar o porcentajes, según fuera adecuado. La comparación de dolor percibido, consumo de analgésicos y recuperación de las AVD se realizó mediante un ANOVA de medidas repetidas.
ResultadosSe interrumpió el reclutamiento de pacientes a los 20 casos debido a: evidenciar diferencias significativas en los parámetros de dolor percibido y consumo de analgésicos en los análisis preliminares y verificar que se mantenía la tasa de ambulatorización sin incrementarse las complicaciones asociadas al procedimiento de MLC, por lo que, en términos metodológicos, el estudio debe considerarse un estudio piloto prospectivo comparativo.
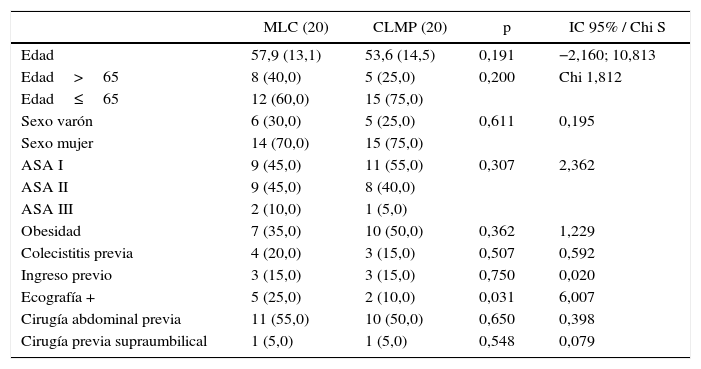
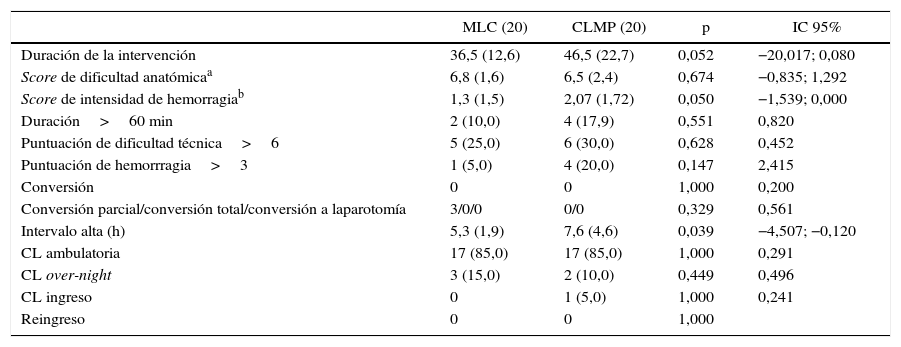
En la tabla 1 se muestran los datos demográficos de los 2 grupos analizados. No hubo diferencias en edad, sexo, clasificación ASA ni obesidad asociada. Los antecedentes de enfermedad biliar complicada fueron similares en ambos grupos, así como el porcentaje de pacientes que requirieron ingreso previo por dicho motivo. Los hallazgos ecográficos sugestivos de colecistectomía técnicamente dificultosa (engrosamiento de pared, vesícula escasamente distendida, cálculo mayor de 3cm, cálculo infundibular) fueron mayores en el grupo de MLC. Tampoco hubo diferencias en el porcentaje de cirugía abdominal previa ni en cirugía supramesocólica previa.
Datos demográficos
| MLC (20) | CLMP (20) | p | IC 95% / Chi S | |
|---|---|---|---|---|
| Edad | 57,9 (13,1) | 53,6 (14,5) | 0,191 | −2,160; 10,813 |
| Edad>65 | 8 (40,0) | 5 (25,0) | 0,200 | Chi 1,812 |
| Edad≤65 | 12 (60,0) | 15 (75,0) | ||
| Sexo varón | 6 (30,0) | 5 (25,0) | 0,611 | 0,195 |
| Sexo mujer | 14 (70,0) | 15 (75,0) | ||
| ASA I | 9 (45,0) | 11 (55,0) | 0,307 | 2,362 |
| ASA II | 9 (45,0) | 8 (40,0) | ||
| ASA III | 2 (10,0) | 1 (5,0) | ||
| Obesidad | 7 (35,0) | 10 (50,0) | 0,362 | 1,229 |
| Colecistitis previa | 4 (20,0) | 3 (15,0) | 0,507 | 0,592 |
| Ingreso previo | 3 (15,0) | 3 (15,0) | 0,750 | 0,020 |
| Ecografía + | 5 (25,0) | 2 (10,0) | 0,031 | 6,007 |
| Cirugía abdominal previa | 11 (55,0) | 10 (50,0) | 0,650 | 0,398 |
| Cirugía previa supraumbilical | 1 (5,0) | 1 (5,0) | 0,548 | 0,079 |
Ecografía+: factores ecográficos predictivos de colecistectomía técnicamente dificultosa4.
Los valores analíticos preoperatorios con relación a pruebas funcionales hepáticas y reactantes inflamatorios (fibrinógeno) no mostraron diferencias significativas entre ambos grupos.
En la tabla 2 se muestran las variables de resultado analizadas. La duración de la intervención fue similar en ambos procedimientos con porcentajes de intervención superior a una hora similares. La dificultad técnica (puntuada en un rango de 6 a 18) tampoco mostró diferencias, al igual que el grado de hemorragia intraoperatoria. No hubo conversiones a laparotomía, pero sí 3 conversiones parciales en el grupo de ML (necesidad de un trocar adicional de 5mm por dificultad en la exposición del hilio vesicular al momento del pinzamiento). El pinzamiento con endoclip de 5mm en paralelo a través del trocar de Hasson ocasionó incurvación de la óptica de 5mm, lo que de forma acumulativa ocasiona su disfunción y su posterior reemplazo. El intervalo al alta de los pacientes fue significativamente menor en el grupo de MLC, aunque el porcentaje de ambulatorización fue similar en ambos grupos. No hubo reingresos en ninguno de los 2 grupos de estudio.
Resultados
| MLC (20) | CLMP (20) | p | IC 95% | |
|---|---|---|---|---|
| Duración de la intervención | 36,5 (12,6) | 46,5 (22,7) | 0,052 | −20,017; 0,080 |
| Score de dificultad anatómicaa | 6,8 (1,6) | 6,5 (2,4) | 0,674 | −0,835; 1,292 |
| Score de intensidad de hemorragiab | 1,3 (1,5) | 2,07 (1,72) | 0,050 | −1,539; 0,000 |
| Duración>60 min | 2 (10,0) | 4 (17,9) | 0,551 | 0,820 |
| Puntuación de dificultad técnica>6 | 5 (25,0) | 6 (30,0) | 0,628 | 0,452 |
| Puntuación de hemorrragia>3 | 1 (5,0) | 4 (20,0) | 0,147 | 2,415 |
| Conversión | 0 | 0 | 1,000 | 0,200 |
| Conversión parcial/conversión total/conversión a laparotomía | 3/0/0 | 0/0 | 0,329 | 0,561 |
| Intervalo alta (h) | 5,3 (1,9) | 7,6 (4,6) | 0,039 | −4,507; −0,120 |
| CL ambulatoria | 17 (85,0) | 17 (85,0) | 1,000 | 0,291 |
| CL over-night | 3 (15,0) | 2 (10,0) | 0,449 | 0,496 |
| CL ingreso | 0 | 1 (5,0) | 1,000 | 0,241 |
| Reingreso | 0 | 0 | 1,000 |
En las figuras 1–3 se muestran los resultados en términos de dolor percibido, consumo de analgésicos y recuperación de las AVD. El análisis de la varianza de medidas repetidas mostró diferencias significativas a favor de la MLC en comparación con la CLMP en cuanto a dolor percibido (0,026) y consumo de analgésicos (0,006), sin evidenciar diferencias con relación a la recuperación de las AVD (0,879).
El dolor incisional en la CL domina sobre el dolor visceral y la omalgia, tanto en intensidad como en incidencia en la primera semana postoperatoria7. El trabajo inicial de Bisgaard8 fue interrumpido debido a la alta tasa de conversión a CLMP por los problemas de prensión, tracción y exposición secundarios a inflamación de la vesícula biliar, ya que el análisis se realizó en ITT sin selección de pacientes. Aunque no se alcanzaron diferencias significativamente estadísticas, sí que se evidenció una tendencia a menor dolor percibido en el grupo de MLC tanto incisional como global. El siguiente trabajo de Bisgaard9 se realizó con material de 3,5mm, y en este, a diferencia del anterior, sí se practicó bloqueo preventivo de las heridas de los trocares (bupivacaína), obteniendo como resultado una disminución significativa del dolor postoperatorio incisional además de una mejora de los resultados estéticos.
La conclusión del trabajo «más pequeño no es mejor»10 señaló que las ventajas ofrecidas por la MLC eran limitadas e indicó que la MLC es apropiada solo en pacientes jóvenes y delgados, debido a la fragilidad del instrumental de 3mm11 y a que, en comparación con la CLMP, el resultado estético es mejor al mes de la intervención, con una más rápida recuperación de las AVD12. Se considera como una alternativa factible en pacientes seleccionados con menor dolor postoperatorio y mejores resultados estéticos13 aunque debe considerarse como un procedimiento técnicamente demandante que debe realizarse por equipos con experiencia en cirugía laparoscópica14.
El metaanálisis de McCloy15 publicado hace 6 años con material de 3mm, de inferior calidad al actual, indica que la conversión a CLMP suele ser debida a que el instrumental de pequeño calibre no permite la adecuada tracción y exposición de la vesícula biliar8, además de los problemas asociados al uso del laparoscopio de 3mm9. La revisión sistemática realizada demostró algunas ventajas limitadas de la MLC sobre la CLMP aunque sin obtener conclusiones definitivas. De hecho, la evidencia de la mejora en dolor postoperatorio fue limitada y, por tanto, no puede recomendarse el procedimiento en función de este parámetro, dado que los efectos sobre el dolor incisional y visceral fueron limitados1. Además, no se evidenciaron otros beneficios en la recuperación postoperatoria, aunque sí que existió una mayor satisfacción con el aspecto estético.
Aunque el resultado estético es un beneficio apreciable de la MLC, su evaluación es altamente subjetiva16 y varía a lo largo del tiempo de seguimiento, siendo posiblemente irrelevante a partir de los 6 meses de la cirugía, como se ha publicado recientemente17. Aún más, el beneficio clínico de la mejoría estética es claramente marginal aunque puede ser psicológicamente importante para algunos pacientes, como las mujeres jóvenes18,19.
En muchos de los estudios publicados los casos fueron altamente seleccionados, evitándose las vesículas de pared engrosada y los casos de obesidad, excepción hecha del estudio de Bisgaard y de nuestra serie, aunque en nuestro caso la presencia de vesícula escleroatrófica sí fue un criterio de exclusión para el estudio.
Una de las potenciales complicaciones de la CL es el desarrollo de hernia incisional, generalmente en puertos de 10mm, a nivel umbilical, en general debidas a un inadecuado cierre de la herida20. En este sentido, uno de los problemas asociados a la CLPU es la potencial mayor incidencia de hernia incisional de la herida de acceso que en teoría sería superior a los pacientes tratados mediante CLMP clásica. Los accesos de 3 y 5mm no precisan cierre, pero la necesidad obligatoria de una herida de acceso de 10mm para la extracción de la vesícula condiciona la necesidad de al menos un puerto de dicho calibre o bien de una herida de dicho tamaño. Aún más, las vesículas con colecistitis crónica y aquellas con piedras de gran tamaño no pueden ser siempre extraídas por un puerto de 10mm sin alargar la incisión cutánea o fascial, hecho que refuerza la necesidad de una herida abdominal de al menos 10mm de longitud.
El instrumental fino es más frágil, con los consiguientes incrementos en coste debidos a su menor durabilidad, hecho refrendado en nuestro estudio en referencia a la óptica de 5mm y al material de corte con una duración limitada en su uso. Además, en pacientes con panículo adiposo importante, el manejo del instrumental debido a su escasa rigidez dificulta la disección, pese a ser introducido de forma oblicua.
La introducción de la CLPU ha generado nuevos estudios comparativos con la MLC y la CLMP. El que la CLPU disminuya el dolor postoperatorio no está claramente sustentado, con datos contradictorios en la literatura. No se discute que el resultado estético temprano sea mayor en la CLPU, pero esta no es superior a la MLC en resultado estético global, dolor postoperatorio ni requisitos analgésicos21.
Cuando se analizan dolor percibido, duración de intervención, dificultad de la técnica, satisfacción postoperatoria y resultado estético entre CLPU, MLC y CLMP, el dolor a los 7 días es similar en los 3 procedimientos, la duración de la intervención es superior en CLPU y MLC y las complicaciones de herida fueron exclusivas en la CLPU. El resultado estético a 6 meses fue superior para la MLC y CLPU, pero no ofreció diferencias a los 12 meses con la CLMP. Por tanto, en términos de efectividad clínica a medio plazo, ni la CLPU ni la MLC ofrecen resultados superiores a la CLMP22.
En términos generales, la CLPU no genera diferencias en estancia postoperatoria. Son escasos los estudios en los que la CLPU se realiza de forma ambulatoria. Tampoco presenta ventajas en retorno a las AVD ni a la actividad laboral y sí que presenta un dolor postoperatorio más acusado, aunque sin diferencias significativamente estadísticas en la puntuación analógica visual ni en el consumo de analgésicos, si bien sí hay un significativo incremento de costes2.
En el metaanálisis de Thakur12, los aspectos beneficiosos de la MLC fueron la reducción en dolor postoperatorio y la mejoría estético, aunque la mayoría de estudios no fueron realizados en ITT y, por tanto, no se pueden apreciar las posibles limitaciones de esta técnica debido a la selección de pacientes. El metaanálisis demostró similares índices de conversión para ambos procedimientos (MLC vs. CLMP), incidencia menor de complicaciones en MLC, mejor percepción estética a una semana y a 30 días, ausencia de diferencias en CVRS, más rápida reincorporación a las AVD en MLC pero con un mayor tiempo operatorio.
En el metaanálisis de Li et al.23 se analizaron los resultados de 18 estudios comparando CLPU con CLMP y 15 estudios de MLC con CLMP. La conclusión fue que la CLMP sería el peor procedimiento en términos de dolor postoperatorio, estancia postoperatoria mayor y puntuación estética menor. El procedimiento mejor sería la MLC por su máxima puntuación estética, menor porcentaje de complicaciones y menor pérdida sanguínea o, como alternativa, la CLPU por su menor dolor postoperatorio y menor estancia postoperatoria aunque a costa de mayor incidencia de complicaciones postoperatorias y mayor pérdida sanguínea. Con relación a la incidencia de complicaciones, la incidencia de estas fue de 6,5% (0-35,7%) para la CLPU, 6,2% (0-48,3%) en la CLMP y 2,5% (0-8,6%) en la MLC. Las mejores puntuaciones estéticas fueron para la MLC y el mayor tiempo operatorio fue el de la CLPU.
Las diferencias en cuanto a coste hospitalario, efectos adversos y duración de intervención han sido analizados por el estudio de Chekan24. El coste hospitalario ha sido sensiblemente superior para la CLPU, con una mayor tiempo operatorio y una incidencia de efectos adversos muy superior a la MLC y la CLMP. Los costes hospitalarios ajustados para colecistectomía ambulatoria fueron un 18% superiores entre CLPU y MLC y un 36% superiores cuando se comparó con la CLMP. El procedimiento de menor coste fue la MLC.
En nuestro país no se ha publicado ningún estudio con MLC, pero sí 2 estudios de CLPU con relación a su potencial de cirugía ambulatoria. El estudio desciptivo de Martin Fernandez25 muestra una estancia postoperatoria media de 25,7 h (9-72 h) con ingreso menor de 24 h en 76,9% de los pacientes, sin que el estudio determine si se trata de casos ambulatorios reales, pues no se especifican los datos de estancia over-night.
Sin embargo, el estudio de Fenollosa26 muestra porcentajes de ambulatorización similares para los 2 procedimientos 77% para CLPU y 83% para CLMP sin diferencias significativas en términos de dolor postoperatorio entre ambos procedimientos.
Nuestro estudio, aunque con las limitaciones del tamaño de la muestra, prueba que la tasa de ambulatorización se mantiene en la MLC en porcentajes similares a la CLMP, que fue nuestro primer objetivo de análisis. Mejora en términos de dolor percibido y consumo de analgésicos en el postoperatorio inmediato de los pacientes sin influir en la recuperación de las AVD. Dicha diferencia significativa desde el punto de vista estadístico es de valor marginal pues no es clínicamente relevante. No hemos evaluado la repercusión en términos de estética, pero la impresión subjetiva de los pacientes ha sido muy favorable.
Sin embargo, el instrumental de 3mm sigue aún planteando problemas con relación a la capacidad de tracción y disección. Aún más, la necesidad de transformar el acceso umbilical de Hasson en un pseudopuerto único para poder compartir acceso para la óptica de 5mm y el endoclip de 5mm que condicionan un acceso en paralelo sin triangulación para el pinzamiento de estructuras a la vez que un conflicto de espacio entre ambos lo que supone un problema para la implementación de la técnica a largo plazo.
En conclusión, creemos que el abordaje por MLC es factible y seguro, permite mantener la misma tasa de ambulatorización que la CLMP y mejora los resultados en cuanto a dolor percibido y consumo de analgésicos, y es irrelevante su influencia sobre la recuperación de las AVD, pero debería restringirse a casos muy seleccionados en los que el condicionante estético sea altamente valorado por el paciente y con equipos con alta experiencia en CL. La cuestión es si solo la estética puede justificar este procedimiento cuando sus beneficios clínicos son marginales, a costa de un incremento en los costes.
La optimización del procedimiento para permitir que sea aplicable sin selección de pacientes, probablemente, pase por la utilización de un sistema mixto de 2 trocares de 3mm (vacío derecho, hipocondrio derecho) un trocar de 5mm (hipocondrio izquierdo) y el acceso con trocar de Hasson.
Conflicto de interesesLos autores no presentan conflicto de intereses alguno.
AgradecimientosA Karl Storz por su amable facilitación del material de minilaparoscopia.