Introducción
La pancreatitis aguda (PA) comprende una serie de situaciones de caracterización etiológica, clínica, morfopatológica, radiológica, bioquímica y microbiológica variada que requieren un enfoque diagnóstico y terapéutico específico. Tras la descripción inicial realizada por Fitz en 18891, la variabilidad en la expresión clínica, complicaciones y los resultados terapéuticos, según el progresivo conocimiento de su fisiopatología, han hecho cambiar notablemente el tratamiento de la enfermedad2. Las manifestaciones clínicas pueden variar entre unas formas leves y autolimitadas o moderadas en aproximadamente dos tercios del total de PA y otras con complicaciones locales y sistémicas graves, debido a la respuesta inflamatoria. Las primeras corresponden a las formas con edema intersticial restringido al páncreas y las últimas a procesos con necrosis que afecta a la glándula (15-20%)3,4 y a los tejidos peripancreáticos, además de provocar la disfunción o fallo de órganos a distancia.
La evolución también es variable, con resolución ad integrum en las formas leves, hasta presentar numerosas complicaciones locales y sistémicas en las formas graves, con morbilidad y mortalidad elevada (20%) e incluso en estas formas pueden persistir cambios o disfunciones del órgano, tanto en su función exocrina como endocrina5,6.
La mortalidad de la PA se encuentra asociada en aproximadamente un 80% de los casos a las formas con necrosis extensa de la glándula, superior al 50% y las causas de muerte se relacionan también globalmente en un 80% de casos con complicaciones sépticas de esta necrosis glandular y extrapancreática.
El tratamiento quirúrgico en la PA, consistente en resección pancreática precoz, fue inicialmente sugerido por Senn en 18867. Ranson en 1979 resumía los objetivos y técnicas quirúrgicas en tres indicaciones básicas8: limitar la gravedad de la inflamación pancreática (intervenciones sobre la vía biliar principal y accesoria, en las formas litiásicas), interrumpir la patogenia de las complicaciones (lavado peritoneal, drenajes peripancreáticos, resección pancreática, drenaje del conducto torácico) y tratamiento de soporte y de las complicaciones (yeyunostomía de alimentación y drenaje de los abscesos pancreáticos).
El tratamiento de las formas graves, asociadas a una extensa necrosis y a un síndrome de respuesta inflamatoria sistémica que aboca a un fracaso multiorgánico (FMO), sigue siendo controvertido. Algunos autores preconizaron una intervención quirúrgica precoz sobre la necrosis pancreática. Sin embargo, la evaluación de los efectos reales beneficiosos o perjudiciales sobre el curso natural de la enfermedad está sometida a numerosas influencias de interpretación y con resultados dispares en diferentes series. En los últimos años la mayoría de escuelas quirúrgicas reservan la intervención únicamente para las diversas formas de sobreinfección secundaria de la necrosis, ya que existe un acuerdo prácticamente universal del beneficio terapéutico sobre el tratamiento sólo conservador.
Conceptos relacionados con la pancreatitis aguda
El primer escollo que surge para evaluar la influencia del tratamiento en el curso de la PA consiste en la definición o acuerdo sobre los distintos grados de gravedad, de las situaciones clínicas evolutivas y complicaciones de la enfermedad. Históricamente hay que destacar la aportación de Ranson acerca de la evaluación pronóstica de gravedad9, a la que hay que sumar la de la evaluación morfológica mediante la tomografía computarizada (TC)10 y la de repercusión fisiológica (APACHE II)11, entre otras. Gracias a ello se puede clasificar a los pacientes inicial o evolutivamente en las formas leves, en las que pocas son las medidas terapéuticas a adoptar en las fases iniciales y donde la cirugía queda restringida a eliminar electivamente el factor etiológico o desencadenante y las formas graves, que se benefician de un tratamiento especializado en unidades de vigilancia intensiva, para prevenir, detectar y tratar precozmente el FMO asociado a la PA. En estas formas, relacionadas con necrosis estéril del área pancreática y peripancreática, el beneficio de cualquier técnica quirúrgica empleada (drenajes, lavado peritoneal, resección) frente a las complicaciones asociadas al tratamiento (sépticas, morbimortalidad) no es universalmente aceptado como superior, a pesar de series aisladas favorables.
Con respecto a las complicaciones infecciosas de la PA, causantes del 80% de fallecimientos por esta causa, existía una gran confusión terminológica, que comportaba una gran incertidumbre en la comparación de los resultados de series de diferentes autores. Expresión clara de esta situación es la revisión de Lumsden12 de 45 artículos publicados entre 1966 y 1987 sobre más de 1.100 pacientes. Sólo en 11 de ellos se definía el concepto de absceso pancreático y esta definición coincidía en únicamente dos trabajos. Los 34 restantes usaban los conceptos sin definición previa. Fruto de esta inquietud, Beger publicó un primer intento de unificar criterios13 y se ha adoptado un consenso a partir del simposio de Atlanta de 199214, destacando las siguientes definiciones:
La infección pancreática secundaria (IPS) consiste en la proliferación de bacterias u hongos en el páncreas o los tejidos peripancreáticos causando cambios patológicos en la glándula. Esta última puede ser de dos formas, necrosis infectada y absceso pancreático, en ocasiones difíciles de diferenciar y con una evolución clínica similar:
Necrosis infectada. Consiste en la infección del magma necrótico pancreático por bacterias u hongos. Para su diagnóstico es preciso tener algún cultivo positivo, puesto que no existen diferencias morfológicas apreciables con las no infectadas.
Absceso pancreático. Es una colección localizada, en la que predomina el pus sobre la necrosis, que proviene del interior de la glándula pancreática o de su región circundante. Su aparición suele ser más tardía, a partir de la cuarta semana de evolución.
Algunos autores han añadido a estas dos situaciones la del seudoquiste pancreático agudo infectado. Sin embargo, se puede considerar que se trata de una complicación secundaria a otra complicación, por lo general alejada de los momentos más críticos en la evolución de la PA y con un comportamiento menos grave.
La incidencia de IPS varía según los diferentes autores. Si se considera la totalidad de las formas de PA, se sitúa entre el 5 y el 10%. Tomando el grupo de PA graves asociadas a necrosis, la incidencia aumenta considerablemente (30-88%)4,15-18. En la actualidad se acepta que el origen de la IPS tiene lugar por translocación bacteriana a partir del tubo digestivo2,19.
Complicaciones del tratamiento quirúrgico de la pancreatitis aguda grave
Se debe tener en cuenta que en la historia natural de la propia enfermedad están descritas numerosas complicaciones, tanto locales (órgano), o regionales (abdominal), como sistémicas (FMO), que conducen en las formas graves a la muerte. El objetivo terapéutico encaminado a alterar el curso de la enfermedad debe alejarse al máximo de las mismas, pero por otra parte, puede crear otras complicaciones propias o similares a las naturales. En primer lugar, conviene destacar la mortalidad asociada a la indicación de la cirugía en las distintas situaciones. Respecto a las intervenciones quirúrgicas indiscriminadas en la PA grave (pancreatectomía, drenaje simple, necrosectomía, lavados) han sido abandonadas por la mayoría de autores, por asociarse a un incremento en la mortalidad (superior al 60%) y morbilidad derivada, fundamentalmente séptica17,20. Incluso el FMO precoz en la PA grave, sin infección demostrada, no debe ser tratado mediante laparostomía21.
Aceptando que la cirugía queda restringida a las complicaciones de la PA en la fase aguda y que éstas en su mayoría son de carácter séptico (IPS), son distintas las opciones terapéuticas planteadas19:
El drenaje convencional propuesto por Altemeier y Alexander22, tras el desbridamiento de los tejidos sépticos, se sigue de una mortalidad media del 42% (24-82%), precisando reintervención por infección persistente en un 30-70% de los pacientes, con una media de 3-4 por paciente.
Las técnicas de necrosectomía seguida de laparostomía (Davidson y Bradley)23, con cierres parciales, taponamiento con gasas o cremalleras24, reducen la mortalidad al 21% (14-55%), aunque también se asocian a una estancia prolongada en UCI y la manipulación repetida del campo operatorio incrementan el riesgo de complicaciones locales que afectan al intestino, fístulas pancreáticas y hemorragias.
La necrosectomía y lavado intra y postoperatorio cerrado de la transcavidad de los epiplones presenta en algunas series una mortalidad del 15% (Beger y Büchler)25, aunque con un índice de reintervenciones del 40% (media de 1,5 por paciente) y de complicaciones, como infección (21%), fístula pancreática (27%), fístula intestinal (23%) y hemorragia (21%)19. La generalización de esta técnica por otros autores genera unos índices de mortalidad superiores (20-30%).
Las complicaciones directamente relacionadas con el tratamiento quirúrgico12,21,26-31 de la IPS suponen en ocasiones un reto para el diagnóstico precoz, obligan a actos terapéuticos que agravan el estado del paciente, como las reintervenciones (medias variables en las series: 3-7 por paciente; rango, 2-45) y se asocian a un incremento en la mortalidad. Destacaremos las siguientes:
1. La persistencia o recurrencia de la infección, en forma de abscesos residuales, que agravan el cuadro séptico y el FMO, se reconoce en un 25-40%, en muchas ocasiones se halla relacionada con otras complicaciones locales, es frecuente causa de reintervención y aumenta severamente la mortalidad.
2. Las hemorragias (10-30%) constituyen una urgencia terapéutica y se asocian a elevada mortalidad, si no se resuelven satisfactoriamente (90%). Se originan en los vasos pancreáticos y peripancreáticos, retroperitoneo, esplénicos e incluso vasos mayores, como la vena cava inferior. Los seudoaneurismas relacionados con la PA se localizan en las arterias esplénica (45%), gastroduodenal (18%) y hepática (18%)6. En las formas masivas requieren intervención quirúrgica para lograr la hemostasia, mientras que si el paciente presenta estabilidad hemodinámica, se puede intentar mediante embolización percutánea a través de radiología intervencionista.
3. Las fístulas pancreáticas se observan en un 10-27%, son manejadas de forma conservadora, administrando inhibidores de la secreción pancreática y generalmente cierran de forma espontánea.
4. Las fístulas gastrointestinales aparecen en un 15-30%, en algunas series hasta el 55%21. Pueden ser inicialmente manejadas de forma conservadora (nutrición parenteral, somatostatina o análogos), pero su persistencia o alto débito requieren de reintervención quirúrgica, elevándose la mortalidad hasta un 30% de los pacientes que las presentan.
5. Las complicaciones colónicas, tanto por necrosis, estenosis, como por fistulización se describen en un 25-50%, elevando la mortalidad (50%), tanto por la gravedad que suponen como por la necesidad de un tratamiento quirúrgico (resección, ostomías).
6. Otras complicaciones menos frecuentes (inferiores al 5%) descritas son trombosis esplénicas y fístulas biliares, que pueden requerir reintervención para efectuar esplenectomía y drenaje adecuado, respectivamente.
7. Formando parte del síndrome de FMO, existen numerosas complicaciones asociadas tanto a la enfermedad como al tratamiento quirúrgico. En la serie de Lumsden12, el FMO asociado a la sepsis fue el episodio final más frecuente. Existe insuficiencia respiratoria en un 9-61%, renal en un 5-30%, hepática en un 6-12%, hemorragia gastrointestinal en un 5-60%, peritonitis en un 12-17% y obstrucción intestinal/íleo en un 25-30%.
8. Las secuelas a largo plazo están constituidas por eventraciones, en algunas series hasta el 73%21, que requieren tratamiento quirúrgico electivo. Una intolerancia transitoria a la glucosa se manifiesta en un 30-35% de casos y una diabetes tipo 1 hasta en un 13%32. Se ha descrito una mayor incidencia de esta secuela en pacientes intervenidos (7/17) que en no intervenidos (2/11)21, aunque es una situación poco frecuente, ya que se requiere para manifestarse clínicamente una insuficiencia exocrina o endocrina de la glándula, una destrucción superior al 80% de la misma12. La insuficiencia exocrina se presenta con mayor frecuencia en PA grave de origen enólico (68%) que biliar (30%)6.
Experiencia en el tratamiento de la pancreatitis aguda grave
En nuestra experiencia, a partir de una serie inicial de pacientes tratados por PA, confirmamos la menor morbimortalidad efectuando una indicación quirúrgica selectiva reservada para las complicaciones sépticas33-35. De los 506 pacientes de dicha serie, 68 correspondieron a las formas graves (13,4%) y fueron intervenidos 36, con una mortalidad de 14 pacientes (un 2,8% global y un 20,6% de las formas graves). Respecto a la indicación del tratamiento quirúrgico, en un primer grupo de 18 casos se efectuó sistemáticamente "de principio" tras el diagnóstico de pancreatitis aguda grave, con una morbilidad séptica del 55,5% (10/18) y mortalidad del 27,8% (5/18), mientras que en el segundo grupo, de las 50 restantes únicamente se indicó tratamiento quirúrgico cuando se sospechó IPS, en 18 casos. A pesar de que en este subgrupo seleccionado de pacientes intervenidos la morbilidad séptica fue del 66,7% (12/18) y la mortalidad del 50% (9/18), se observó una reducción global entre ambos grupos del 56,7% en la morbilidad séptica, así como un 35,2% en la mortalidad al adoptar una actitud quirúrgica selectiva y no indiscriminada en la pancreatitis aguda grave (tabla 1).
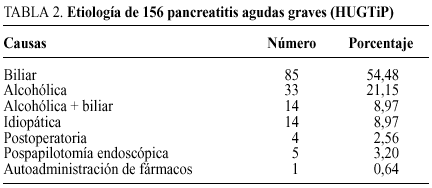
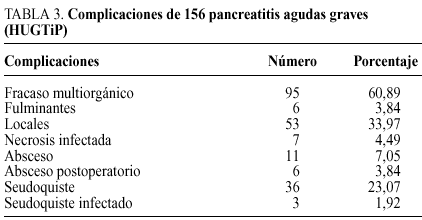
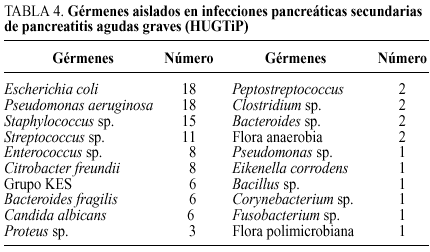
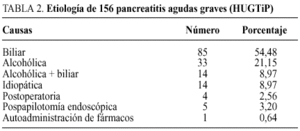
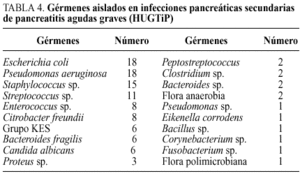
En una serie posterior, seguimos un riguroso protocolo36 de diagnóstico, estratificación de gravedad, manejo de soporte en UCI, diagnóstico de la IPS mediante TC y punción-aspiración con aguja fina e indicación quirúrgica tras el mismo, utilizando en las necrosis infectadas la técnica de desbridamiento peripancreático, necrosectomía y drenajes. El cierre de pared fue de dos tipos: parcial o laparostomía y técnica cerrada con drenajes, seguida de reintervenciones a demanda. De entre 815 episodios de PA seleccionamos a 156 pacientes (19%) con PA grave (TC >= 4 y/o Ranson >= 3)37, 88 varones (56,4%) y 68 mujeres (43,6%). La etiología expone en la tabla 2. Las complicaciones en el curso de la PA (tabla 3) fueron sistémicas en 95 casos (FMO), 53 de los cuales presentaron complicaciones locales concomitantes, mientras que el 100% de los pacientes que sufrieron complicaciones locales presentaron además FMO. La mortalidad global fue de 20 pacientes (12,82%), de los cuales seis correspondieron a una evolución fulminante con FMO precoz y el resto se relacionó con IPS (70%). La flora aislada (tabla 4) fue en un 71,7% polimicrobiana. De los 24 pacientes en los que se detectó IPS fallecieron 14 (58,3%), cuatro de ellos en relación con edad avanzada, enfermedades concomitantes irreversibles y situación clínica preterminal, por lo que no se indicaron maniobras cruentas. Otros 10 pacientes fallecieron tras tratamiento quirúrgico de la IPS, que fue indicado en 20 pacientes (tabla 5), (un 50% de mortalidad). Conviene resaltar la menor morbimortalidad en el grupo de pacientes a los que se efectuó una técnica abierta o laparostomía, frente a las técnicas de cierre de pared, drenajes y reintervenciones a la demanda que presentaron un 54,5% de complicaciones sépticas, un 45,4% de reintervenciones, con una media de 3 por paciente y un 63,6% de mortalidad (tabla 5).
Las complicaciones locales relacionadas con el tratamiento quirúrgico en nuestra serie fueron fundamentalmente sépticas (6 abscesos residuales), que causaron elevada mortalidad (4 casos). En 3 casos existieron necrosis o perforación de colon, que requirieron resecciones locales, ostomías proximales (un fallecimiento) y posterior reconstrucción de continuidad digestiva. En un caso se presentó un shock hipovolémico por erosión de los vasos esplénicos que requirió relaparotomía, hemostasia y esplenectomía. A distancia del tratamiento quirúrgico fue preciso tratar secuelas básicamente de pared abdominal (eventraciones) en un 40% de casos, sin morbilidad añadida.
Discusión
Respecto a la indicación de la cirugía en la PA grave, Ranson en 1976, tras delimitar las PA graves de las leves mediante signos pronósticos clínicos y analíticos, demostró que de 59 PA graves, en 42 pacientes tratados de forma no operatoria, la mortalidad fue de 8 (19%) y 20 casos adicionales de morbilidad grave, frente a 11 fallecimientos (65%) de los 17 pacientes a los que se realizó intervención quirúrgica precoz y 5 casos adicionales de morbilidad grave38.
A pesar de existir series en las que la actitud quirúrgica en la PA grave presentaba una menor mortalidad que el tratamiento médico como la de Gómez Pérez et al, en la que de 117 pacientes, con una mortalidad global del 40%, 27 pacientes no intervenidos presentaron una mortalidad del 77,7%, frente al 28,8% de los 90 pacientes intervenidos39, los avances en las medidas de monitorización y de soporte de unidades de cuidados intensivos han permitido posteriormente tratar adecuadamente el FMO y seleccionar a los pacientes que presentan IPS y se benefician de un tratamiento quirúrgico selectivo.
Siguiendo un criterio no operatorio de entrada en la fase aguda de la PA severa y seleccionando para intervención la IPS demostrada, Aultman et al redujeron la mortalidad del 86 al 10%40 con este cambio de actitud. Mier et al41 suspendieron un estudio prospectivo aleatorizado en el que planteaban necrosectomía precoz, en las primeras 48-72 h tras el diagnóstico de PA grave, frente a necrosectomía tardía a partir del día 12 al obser var que, de los 41 pacientes seleccionados de un total de 150 PA, en el primer grupo, que incluía a 25 pacientes, se apreciaba una mortalidad del 56%, frente al 27% del segundo, con una odds ratio 3,4 veces superior. Las diferencias se acentuaban más al constatar que existía IPS en el 60% de los pacientes del primer grupo, con una mortalidad del 73%, frente a un índice de IPS del 64% en el segundo con una mortalidad del 29%. En los pacientes con necrosis estéril, la mortalidad del primer grupo fue del 30%, frente al 25% del segundo. Es decir, se reducía significativamente la mortalidad al diferir el tratamiento quirúrgico sobre todo en los pacientes con IPS, mientras que se mantenía similar en los pacientes con necrosis estéril. Similares conclusiones se desprenden de series nacionales como la de Cegúndez et al, quienes en un estudio prospectivo sobre el tratamiento quirúrgico de la PA severa observaron una mortalidad del 66% en los pacientes intervenidos en la primera semana, reduciéndose al 12% cuando eran intervenidos con posterioridad, además de constatar que la técnica de necrosectomía abierta presentaba una mortalidad menor que el drenaje con técnica cerrada (el 33 frente al 66%)28. Santoyo et al también observan una mortalidad superior en la intervención precoz (41% en la primera semana frente al 25% después de la tercera semana)29.
A pesar de existir series con buenos resultados con necrosectomía y lavado postoperatorio cerrado en la IPS25, en general son uniformemente superiores los resultados mediante las técnicas abiertas o laparostomías con sus diferentes variantes, en términos de mortalidad, control de la infección residual y necesidad de reintervenciones24,37. Hay que constatar que, al seleccionar a los pacientes tributarios de tratamiento quirúrgico con IPS, la morbimortalidad en estos grupos permanece elevada debido a la gravedad intrínseca de esta situación (mortalidad del 3942 y del 35%43) aunque, consideradas las PA globalmente, se mejoren los resultados (mortalidad del 12%37,44) al evitar intervenciones innecesarias.
Conclusiones
Siguiendo un riguroso protocolo de diagnóstico, estratificación de gravedad, según parámetros clínicos, de laboratorio y de imagen, que seleccione de entrada los pacientes con PA leve y grave; indicando en estos últimos medidas de soporte intensivo, monitorización, seguimiento y de diagnóstico precoz de la IPS mediante técnicas de imagen y de laboratorio; indicando tratamiento quirúrgico cuando ésta se confirma y efectuando en estos casos un desbridamiento de la necrosis infectada o absceso pancreático y manteniendo un adecuado drenaje externo, se evitan al máximo las complicaciones asociadas al tratamiento quirúrgico indiscriminado, especialmente sépticas y relacionadas con el tubo digestivo. Dado que no existen en el momento actual medidas profilácticas o terapéuticas que puedan bloquear o revertir los efectos locales o sistémicos de la respuesta inflamatoria, el papel de la cirugía en la pancreatitis aguda parece quedar reservado al tratamiento del grupo de pacientes que desarrollan complicaciones locales abdominales, fundamentalmente sépticas.
Correspondencia: Prof. M. Armengol Carrasco. Servicio de Cirugía General. Hospital General Vall d'Hebron. Pg. Vall d'Hebron, 119-129. 08035 Barcelona.