Las dilataciones congénitas de la vía biliar son un grupo de alteraciones poco frecuentes, comúnmente asociadas con la presencia de una anomalía de la unión del conducto biliar con el conducto pancreático que favorece el reflujo de jugo pancreático en el interior del árbol biliar. Las principales manifestaciones clínicas son el dolor abdominal, la colangitis y la pancreatitis aguda, y la complicación más grave es la degeneración maligna. El tratamiento de elección es la colecistectomía y la exéresis completa de la vía biliar, desde su bifurcación hasta su porción intrapancreática.
Congenital dilations of the biliary tract are a group of rare conditions, commonly associated with the presence of an abnormality at the junction of the common bile duct and pancreatic duct, which may lead to the reflux of pancreatic juice within the biliary tree. The main clinical symptoms are, abdominal pain, cholangitis and acute pancreatitis, and the most serious complication is malignant degeneration. The treatment of choice is cholecystectomy and complete excision of the bile duct from its bifurcation to its intra-pancreatic segment.
Las dilataciones congénitas de la vía biliar son alteraciones infrecuentes que afectan tanto a la vía biliar intrahepática como a la extrahepática. Aunque pueden permanecer asintomáticas durante mucho tiempo, suelen comenzar en la infancia. En los adultos, habitualmente causan dolor y episodios intermitentes de colangitis. Con menor frecuencia pueden causar pancreatitis aguda e, incluso, cirrosis biliar. No obstante, la principal complicación evolutiva que pueden presentar, y que en gran medida marca la necesidad de tratamiento, es la degeneración maligna, que puede afectar tanto a la vía biliar como a la vesícula biliar. El tratamiento quirúrgico propuesto dependerá, sobre todo, del tipo de dilatación que presente el paciente y la mayor parte de las veces consiste en la exéresis completa de la vía biliar extrahepática.
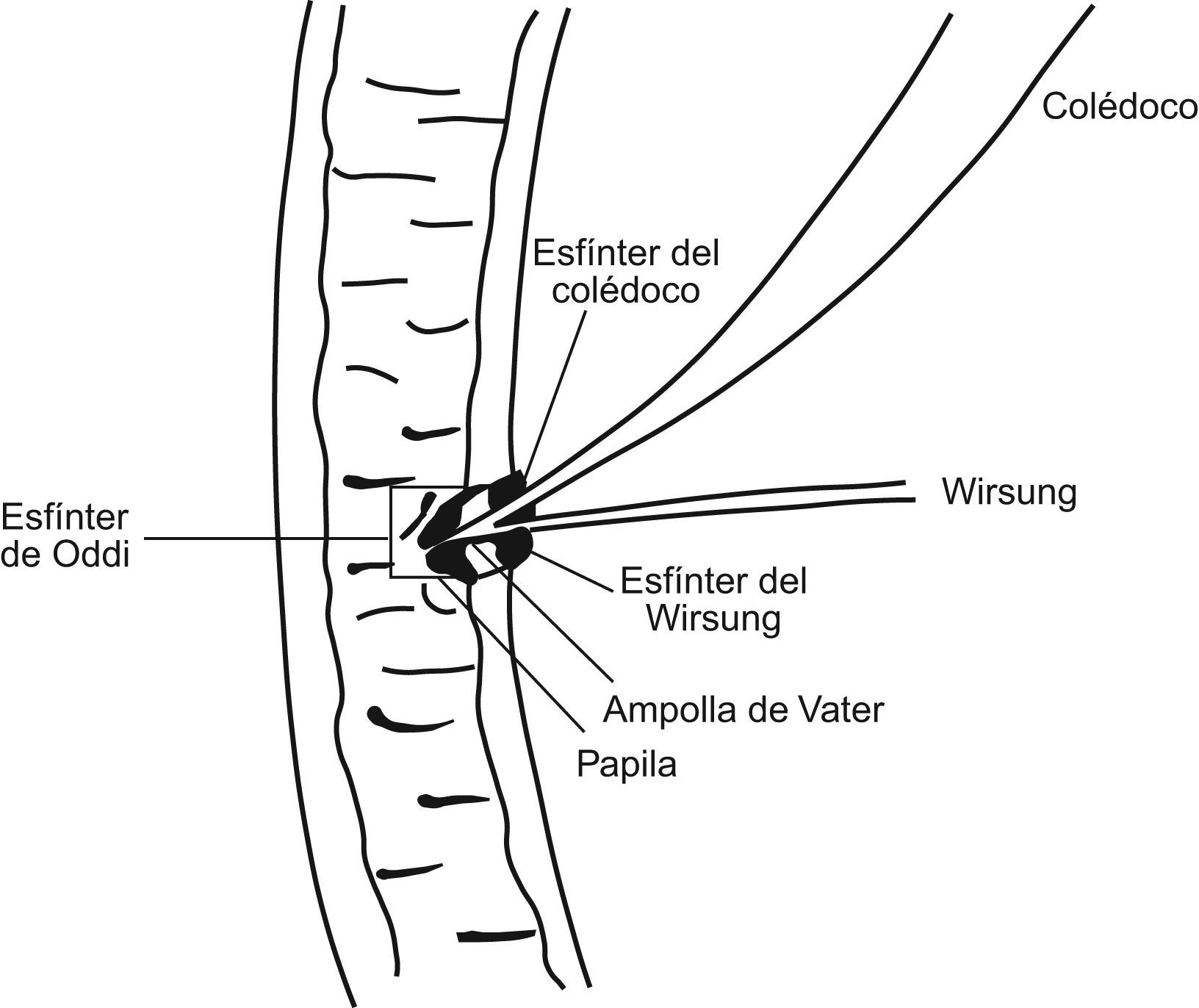
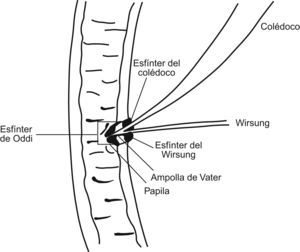
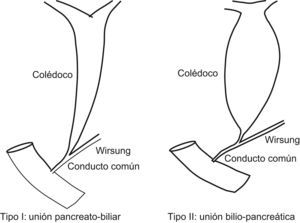
PatogeniaLa teoría más ampliamente aceptada es la que las vincula con las anomalías de la unión biliopancreática. Habitualmente, el conducto biliar y el pancreático se unen en el espesor de la pared duodenal, y constituyen un conducto común que desemboca en la papila mayor y que tiene una longitud de 4,6±2,6mm1. Estos conductos tienen un esfínter propio para el colédoco, un esfínter común coledocopancreático (esfínter de Oddi) y, de manera inconstante, un esfínter propio del conducto pancreático. En condiciones normales, el esfínter propio del colédoco es proximal al conducto común y evita el reflujo de jugo pancreático hacia la vía biliar (fig. 1).
El grupo japonés para el estudio de las anomalías de la unión biliopancreática las define como la unión extraduodenal de los conductos biliar y pancreático, de forma que se produce proximalmente al mecanismo esfinteriano del colédoco que impide el reflujo de jugo pancreático2. Otros 2 criterios anatómicos propuestos para definirlas son la longitud del conducto común superior a 15mm y un ángulo de unión superior a 30°. Cuando existen estas alteraciones de la unión biliopancreática, la ausencia de esfínter propio del colédoco distal provoca reflujo crónico del jugo pancreático hacia la vía biliar3. La activación de las enzimas pancreáticas dentro de la vía biliar produciría debilitamiento progresivo de su pared y la hiperpresión mantenida produciría dilatación de esta. No se conoce el mecanismo exacto de activación de las enzimas pancreáticas, pero en estudios experimentales se ha visto que la hiperpresión, en asociación con la mezcla de bilis y jugo pancreático, provoca una activación prematura de la profosfolipasa A24.
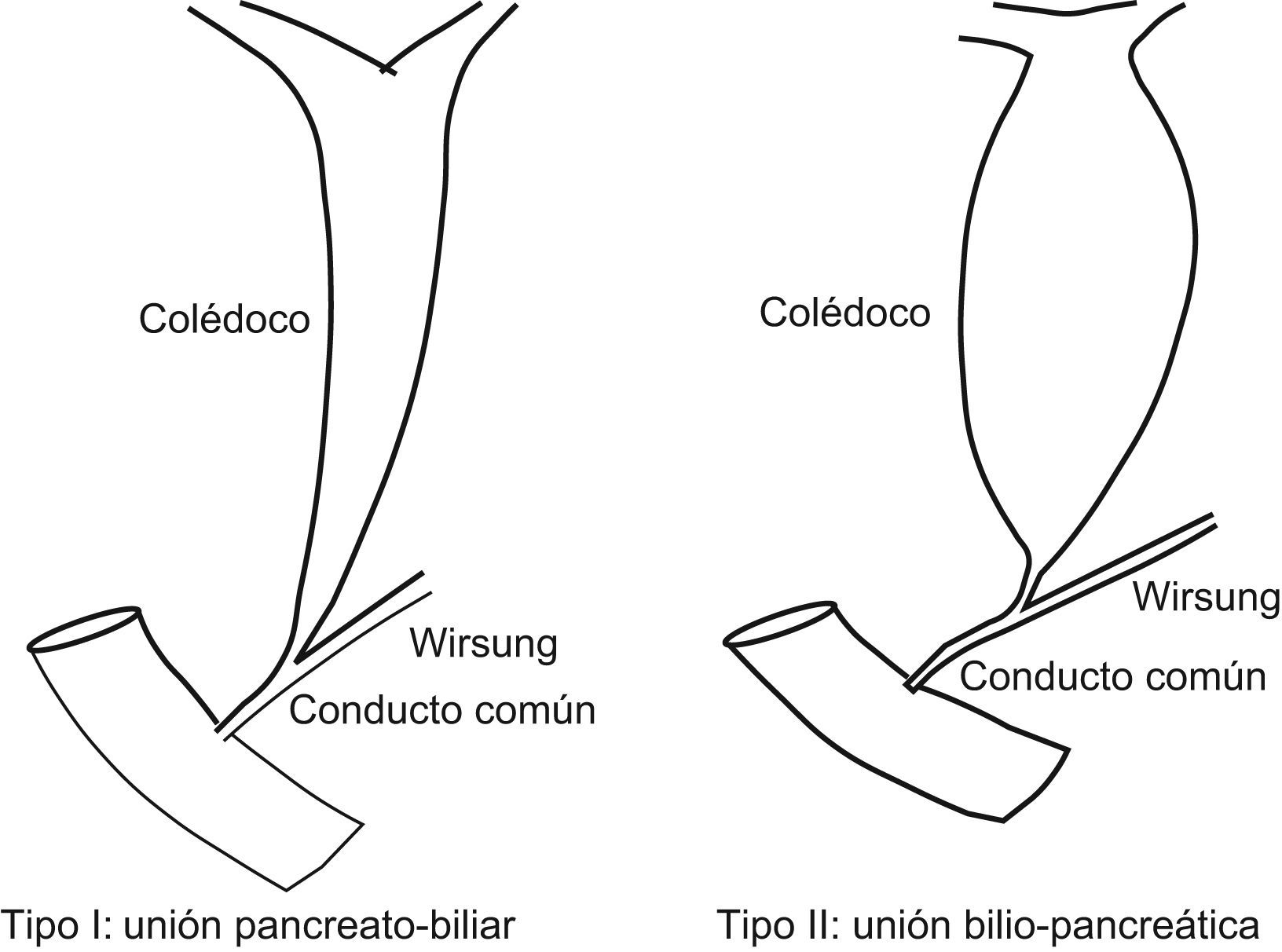
Las anomalías de la unión biliopancreática son raras y su frecuencia oscila entre 0,08–3,2% de la población3. En Japón las dilataciones quísticas del colédoco se asocian casi todas con anomalías de la unión biliopancreática, mientras que en occidente esta asociación solo se constata en la mitad de los casos5–11. Kimura definió 2 variedades de anomalía de la unión biliopancreática. En la variedad 1, el conducto pancreático parece desembocar en el colédoco, con ángulo agudo, y el colédoco distal no está estrechado. En la variedad 2 (95%), es el colédoco el que parece desembocar en el conducto pancreático y el colédoco distal suele estar estrechado, por lo que se producen las dilataciones más importantes y precoces de la vía biliar5 (fig. 2).
Aunque se acepta ampliamente que las dilataciones congénitas de la vía biliar se asocian con anomalías de la unión pancreaticobiliar, estas pueden constituir una entidad independiente. De hecho, es relativamente frecuente que existan anomalías de la unión pancreaticobiliar sin dilatación de la vía biliar y estos casos frecuentemente se complican con carcinoma de la vesícula biliar12.
Aunque son extremadamente raros, se han descrito casos familiares, pero no se ha encontrado ningún marcador cromosómico y probablemente estos casos tengan una etiología multifactorial13.
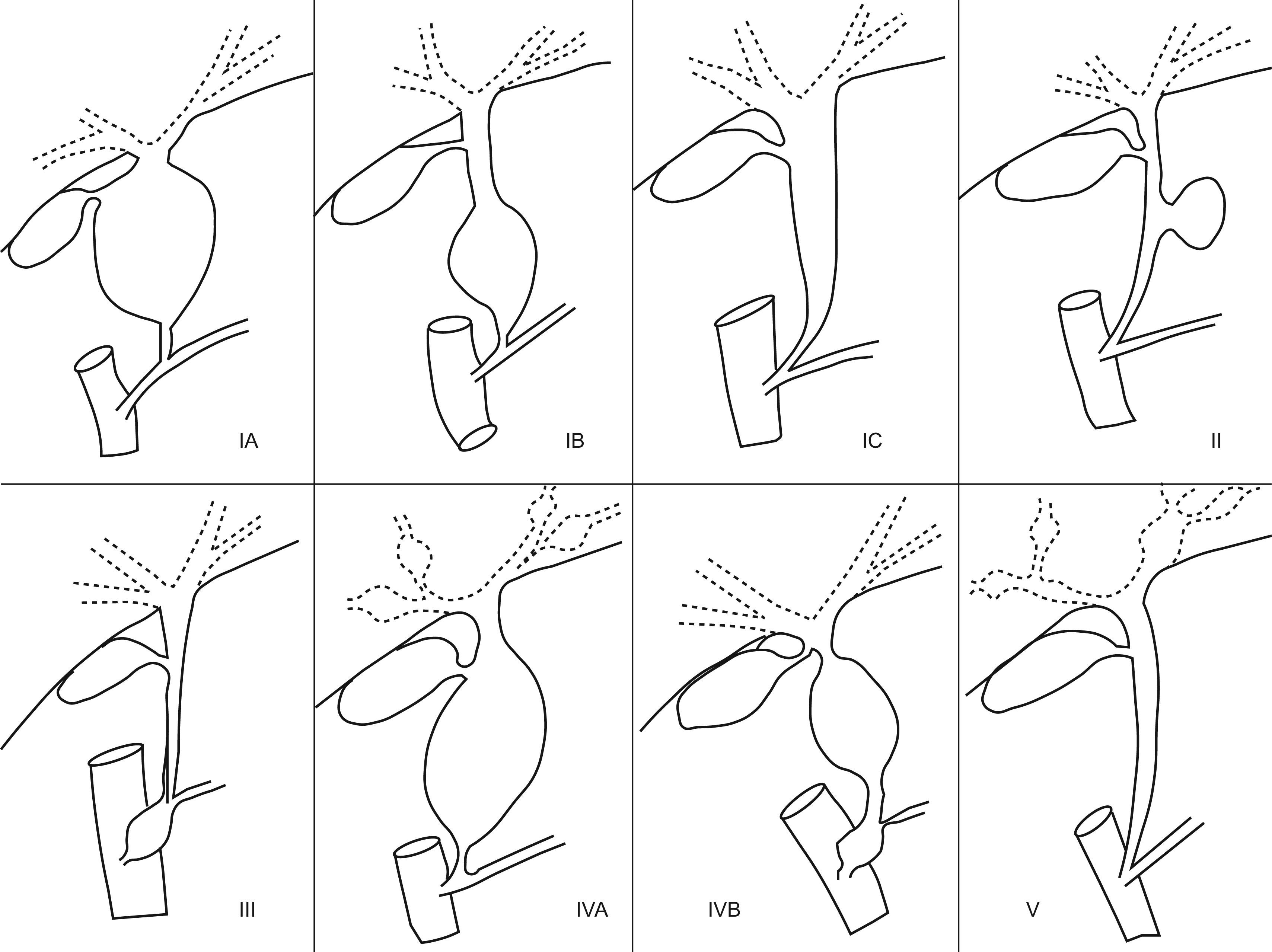
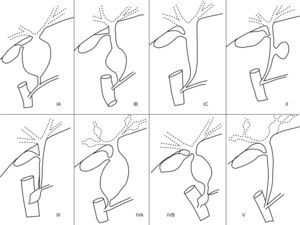
ClasificaciónLa clasificación más utilizada es la de Todani14, que distingue 5 tipos (fig. 3). El tipo I define una dilatación de la vía biliar extrahepática. Se subdivide en subtipo Ia, si la dilatación es sacciforme y afecta a todo o a casi todo el hepatocolédoco; subtipo Ib, cuando la dilatación es sacciforme, pero afecta a una parte del hepatocolédoco, y subtipo Ic, si hay dilatación fusiforme de todo el conducto. El tipo II define una dilatación sacciforme lateral de la vía biliar, con pedículo corto y estrecho. El tipo III consiste en una dilatación aislada de la porción terminal del colédoco en la ampolla de Vater. El tipo IV define la presencia simultánea de varias dilataciones. Se subdivide en 2 subtipos, IVa, cuando asocia dilataciones de la vía biliar intrahepática y extrahepática y, IVb, si asocia dilatación de la vía biliar principal y de la porción terminal del colédoco. El tipo V define las dilataciones de la vía biliar intrahepática y se corresponde con la enfermedad de Caroli.
EpidemiologíaEn occidente son poco frecuentes, pero en Japón y en el sudeste asiático la incidencia es de uno por cada 1.000–1.750 nacimientos, unas 100 veces mayor que en los países occidentales. Son 4 veces más frecuentes en mujeres y, aunque pueden diagnosticarse en cualquier edad, dos tercios son descubiertos antes de los 10 años3,5–11,14–17. Los tipos I y IV son los más frecuentes y suponen el 80% del total; los otros tipos no alcanzan el 5% cada uno de ellos3.
ClínicaAunque pueden permanecer asintomáticas durante mucho tiempo, suelen comenzar antes de los 16 años. Con respecto a la presentación clínica pueden considerarse 2 grupos, el de los niños menores de un año y el de los mayores de esta edad18–21. En el primer grupo son frecuentes la ictericia, la acolia y una masa en el cuadrante superior derecho del abdomen. Por encima del año de edad, el cuadro clínico está dominado por la obstrucción biliar intermitente, con episodios de ictericia y dolor abdominal8,18. En los adultos el dolor se encuentra en el 60–95% de los casos, mientras que la ictericia y la fiebre están presentes en la mitad. La tríada constituida por dolor, ictericia y masa palpable únicamente se encuentra en menos del 15%. El 20–70% presenta alguna complicación biliar, que en la mitad de las ocasiones se manifiesta por un episodio de colangitis. Cerca del 30% de los pacientes presenta episodios de pancreatitis aguda y un 15% acabará presentando cirrosis e hipertensión portal. Menos del 2% de los pacientes presenta peritonitis biliar secundaria a perforación del quiste22. Los pacientes con la variedad 1 de Kimura, que tienen dilataciones menos importantes, suelen permanecer asintomáticos y el diagnóstico suele ser casual. Por el contrario, los pacientes con la variedad 2 de Kimura suelen manifestarse en la edad pediátrica.
Estudios de imagenTienen 3 objetivos: confirmar el diagnóstico y su asociación con una anomalía de la unión biliopancreática; precisar la extensión y tipo de dilatación, y descartar la presencia de complicaciones, como litiasis y cáncer. La ecografía y la TAC muestran una tumoración quística, independiente de la vesícula biliar, localizada en el espacio subhepático, entre la confluencia portal y el duodeno10,11. La TAC proporciona, además, información sobre la relación de la dilatación quística con las estructuras vecinas, sobre todo con los elementos del ligamento hepatoduodenal. No obstante, suele infraestimar la extensión de la dilatación y no ofrece información sobre la unión biliopancreática. Por esto, es necesario recurrir a un medio que nos proporcione un mapa de la vía biliar. Tradicionalmente, este papel correspondía a la colangiopancreatografía retrógada endoscópica, pero actualmente se sustituye por medio de la colangiorresonancia, con una sensibilidad (90–100%) y una especificidad (73–100%) similares, sin sus complicaciones23–28. La ecoendoscopia puede estar indicada en caso de duda de la existencia de un obstáculo en el colédoco distal y para precisar el tipo de unión biliopancrática3. En ocasiones, la anatomía de la unión biliopancreática solo podrá visualizarse por métodos invasivos: colangiografía retrógada endoscópica y colangiografía percutánea transhepática29.
Durante el embarazo, la ecografía permite diagnosticar algunas dilataciones congénitas del colédoco y posibilita la planificación de un tratamiento precoz durante el período neonatal30.
Dilatación moderada de la vía biliar principalSi la vía biliar tiene un diámetro inferior a 20mm, debe buscarse la presencia de anomalía de la unión biliopancreática. Si no se confirma, debe determinarse la amilasa en la bilis (vesicular o de colédoco); si esta es inferior a 10.000UI/l se indica la colecistectomía, pero si es superior, puede concluirse que existe reflujo pancreaticobiliar, por lo que el diagnóstico de dilatación quística del colédoco es muy probable y, por lo tanto, está justificada la exéresis completa de la vía biliar3.
Complicaciones evolutivasHasta el 80% de los pacientes presentará algún tipo de complicación, que podrían clasificarse en 3 grupos: mecánicas, infecciosas y degeneración maligna.
- a)
Mecánicas.
- •
Litiasis. La litiasis intraquística es la más frecuente, con una incidencia del 2–70%. Suele relacionarse con la estasis biliar. La formación de cálculos intrahepáticos ocurre sobre todo en pacientes con dilataciones de la vía biliar intrahepática31,32.
- •
Pancreatitis aguda. Especialmente frecuente en adultos. Su incidencia real es difícil de determinar, pero oscila entre el 2–70%19. Suele asociarse con alteraciones de la unión biliopancreática y quistolitiasis.
- •
Rotura del quiste. Es rara y en los adultos parece que es más frecuente durante el embarazo22,33.
- •
Cirrosis biliar. Es secundaria a la obstrucción biliar crónica. Puede causar hipertensión portal, que también puede ser secundaria a trombosis de la vena porta y a fibrosis hepática congénita asociada con enfermedad de Caroli. La cirrosis puede afectar a un 15% de los adultos y es especialmente frecuente en pacientes que se han operado múltiples veces19.
- •
- b)
Infecciosas.
Los episodios recurrentes de colangitis son relativamente frecuentes. Más raros son los abscesos intrahepáticos, secundarios a colangitis o a obstrucción de conductos biliares segmentarios por cálculos.
- c)
Degeneración maligna. Al no existir esfínter propio del colédoco distal, las enzimas pancreáticas refluyen de forma crónica hacia la vía biliar, inducen la conjugación de los ácidos biliares y la transformación de lecitina en lisolecitina. Estos productos son tóxicos para la mucosa biliar, especialmente si hay estasis de la bilis, por esto la degeneración maligna puede aparecer tanto en las paredes del quiste como en la vesícula, en ausencia de dilatación biliar6,9,34–37. El riesgo de cáncer biliar es 20 veces mayor que en el resto de la población37 y su incidencia varía entre el 3–40%, con una media del 16%21,38. En la primera década de la vida es del 0,7% y pasa al 14% en pacientes de más de 20 años y pasa a aproximadamente e 50% en mayores de 50 años3,39,40. Los pacientes operados mediante derivación quistodigestiva tienen mayor incidencia de cáncer y, además, este aparece en una media de 10 años antes que en pacientes sin derivación3,41. El cáncer puede aparecer en cualquier tipo de dilatación, pero es más frecuente en los tipos I y IV. En el 50–85% de los pacientes se localiza en la vía biliar extrahepática, especialmente en la propia dilatación, en el 8–45% de los pacientes se localiza en la vesícula biliar y en menos del 5% de los pacientes se localiza en la vía biliar intrahepática o en el colédoco intrapancreático3. Los pacientes con alteración de la unión biliopancreática que no presentan dilatación de la vía biliar también tienen mayor riesgo de cáncer biliar, pero afecta a la vesícula biliar, con una incidencia de hasta 25–36%12,34,35,37,42–47. El 80% de los tumores son colangiocarcinomas, pero puede aparecer cualquier tipo histológico6,38,40,41.
El tratamiento de elección es la escisión completa de la vía biliar, lo que permite suprimir de forma definitiva el reflujo pancreático hacia esta y extirpar la totalidad de la pared del quiste y las zonas susceptibles de tener degeneración maligna. La reconstrucción del tránsito biliar se consigue mediante hepaticoyeyunostomía con un asa en Y de Roux48–51. Se considera que la escisión es completa cuando conlleva la resección de la totalidad de la vía biliar extrahepática, incluido el colédoco intrapancreático. En los adultos los procedimientos quirúrgicos previos, los episodios recurrentes de colangitis y la hipertensión portal pueden dificultar mucho la disección. En estos pacientes puede ser imposible la extirpación completa de la vía biliar extrahepática y, en ocasiones, es necesario hacer una disección intramural de la pared posterior del quiste, pero con eliminación siempre de la capa mucosa. La resección completa de la vía biliar extrahepática, junto con la colecistectomía, reduce considerablemente el riesgo de degeneración maligna y pasa a ser de un 0,7%38. Recientemente se ha conseguido tratar con éxito estas lesiones mediante abordaje laparoscópico51–55. Si hay colangitis es necesario tratarla con antibióticos de amplio espectro y, si es preciso, recurrir al drenaje endoscópico o percutáneo de la bilis infectada.
La presencia de anomalías de la unión biliopancreática es indicación de colecistectomía por el elevado riesgo de degeneración maligna en la vesícula41,42,53,56–60.
Tratamiento según el tipo de dilatación- •
Tipo I. Colecistectomía y exéresis completa de la vía biliar extrahepática, con hepaticoyeyunostomía en Y de Roux.
- •
Tipo II. Exéresis del quiste y colecistectomía, no es necesaria la extirpación completa de la vía biliar. De acuerdo al tamaño del cuello del quiste, el cierre puede hacerse de forma primaria o sobre un tubo de Kehr.
- •
Tipo III. Los menores de 3cm pueden tratarse con efectividad mediante esfinterotomía endoscópica. Los mayores de este tamaño se tratarán mediante escisión transduodenal y será necesaria, a veces, la reimplantación del conducto pancreático en la pared duodenal.
- •
Tipo IVa. Muchas veces el único tratamiento posible es la escisión completa de la vía biliar extrahepática y la reconstrucción mediante hepaticoyeyunostomía. Si las lesiones intrahepáticas están limitadas a un solo lóbulo se puede hacer una hepatectomía parcial. En ocasiones, puede ser necesario asociar algún gesto de desobstrucción biliar intrahepática. Los pacientes con este tipo de lesiones pueden requerir transplante.
- •
Tipo IVb. Escisión completa de la vía biliar extrahepática asociada con una escisión transduodenal del coledococele o con una esfinterotomía endoscópica, según su tamaño.
- •
Tipo V. Si la enfermedad se limita a un lóbulo hepático está indicada la hepatectomía parcial, con o sin colangioyeyunostomía. En pacientes con enfermedad bilobular puede estar indicado el transplante hepático.
Después de la escisión completa el pronóstico es excelente, pero es necesario un seguimiento a lo largo de la vida, porque todavía persiste un pequeño riesgo de aparición de cáncer biliar.
La mortalidad de la cirugía es prácticamente nula y su morbilidad suele ser inferior al 10%3. Las complicaciones postoperatorias inmediatas incluyen hemorragia, pancreatitis, fístula pancreática, biliar o duodenal, e infecciones. A largo plazo, hay un 2–10% de colangitis y de 0–17% de reintervenciones, fundamentalmente por estenosis de la anastomosis biliodigestiva y por formación de litiasis11,21,61–65. La incidencia de complicaciones a largo plazo es más importante en pacientes con dilataciones tipo iva con respecto al tipo I, fundamentalmente a expensas de más colangitis, relacionadas, sobre todo, con la litiasis intrahepática63,66. Cualquier colangitis que aparezca tras la cirugía obliga a descartar la litiasis intrahepática, estenosis de la anastomosis bilioentérica, degeneración maligna de la vía biliar no resecada y estenosis biliares intrahepáticas que hayan pasado desapercibidas. La litiasis intrahepática aparece en aproximadamente un 10% de los pacientes y casi siempre se relaciona con zonas de estenosis biliar proximal a la bifurcación62,66,67.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.