Introducción
La obesidad es una enfermedad multisistémica que ha sido reconocida como la epidemia de los países desarrollados1,2. El efecto de la obesidad en la supervivencia fue ampliamente estudiado y la gravedad de la obesidad se asocia a una menor supervivencia, incluso en pacientes jóvenes3,4. La cirugía bariátrica ha sido hasta ahora el único tratamiento efectivo para conseguir una pérdida de peso significativa, mantenida en el tiempo, que reduzca la morbimortalidad en los pacientes obesos mórbidos (índice de masa corporal [IMC] > 40 kg/m2)5. Las técnicas complejas como el bypass gástrico, la derivación biliopancreática o el cruce duodenal, entre otras, aunque consiguen mejores resultados ponderales a largo plazo que las técnicas puramente restrictivas, también asocian con mayor frecuencia complicaciones postoperatorias graves y mayor mortalidad; especialmente en el grupo de los pacientes superobesos (IMC > 50)6-8. La búsqueda de una alternativa eficaz en cuanto a la pérdida ponderal pero con la mínima morbimortalidad asociada ha llevado a algunos autores a proponer la cirugía en 2 tiempos para los pacientes con elevado riesgo quirúrgico; en un primer tiempo se realiza una gastroplastia tubular (sleeve gastrectomy), con lo que el paciente disminuye su peso y, concomitantemente, mejoran las comorbilidades y disminuye el riesgo quirúrgico. El segundo tiempo puede ser el bypass gástrico o el cruce duodenal y se realiza para favorecer una mayor pérdida de peso y prevenir la reganancia de peso a largo plazo.
El objetivo de este estudio fue evaluar factores relacionados con la morbimortalidad postoperatoria tras el bypass gástrico y evaluar los resultados preliminares con la gastroplastia tubular.
Pacientes y métodos
Se recogieron prospectivamente los datos de todos los pacientes a los que se realizó bypass gástrico desde noviembre de 1997 a marzo de 2005. Todos los pacientes siguieron el mismo protocolo preoperatorio y fueron evaluados por un equipo multidisciplinario (endocrinólogo, dietista, cirujano bariátrico, anestesista, psiquiatra, neumólogo y fisioterapeuta). Se indicó una dieta hipocalórica en los meses previos a la intervención y dieta hipocalórica hiperproteica líquida en la semana previa a la cirugía. El equipo multidisciplinario inició las terapias que consideró oportunas en cada caso de presión positiva continua en la vía aérea (CPAP), fisioterapia respiratoria, modificación de fármacos antihipertensivos) para conseguir optimizar las comorbilidades del paciente antes de la intervención quirúrgica. Se consideró para la cirugía bariátrica a pacientes con IMC > 40 y con IMC > 35 con 2 comorbilidades mayores. La técnica quirúrgica realizada desde septiembre de 1997 hasta enero de 2002 fue el bypass gástrico anillado tipo Capella en todos los casos, confeccionando un reservorio gástrico de unos 25 ml con varios disparos de endograpadora, con anastomosis gastroyeyunal manual, banda de Goretex entre 6,5-7,0 cm de longitud y asa retrocólica, retrogástrica. En enero de 2002 se inició la serie laparoscópica; se realizó el bypass gástrico con una técnica similar pero sin colocar la banda de Goretex y con el asa antecólica, antegástrica.
Todos los pacientes fueron incluidos en el mismo protocolo de manejo postoperatorio. A las 48 h de la intervención se realizó en todos los casos un tránsito con gastrografín para demostrar la estanqueidad de las anastomosis y se inició la dieta oral líquida cuando resultó positiva. A las 24-48 h de iniciar la dieta, en los casos en los que no existían complicaciones, se daba el alta hospitalaria. Los pacientes fueron seguidos por el endocrinólogo, la dietista y el cirujano bariátrico a la semana, al mes, 3 meses, 6 meses, 1 año y, posteriormente, una vez al año. En el seguimiento se ha evaluado la pérdida de peso, la evolución de las comorbilidades y las posibles alteraciones nutricionales o de tolerancia alimentaria.
Para el siguiente estudio se consideraron únicamente las complicaciones postoperatorias inmediatas (primeros 30 días tras la cirugía).
Las variables independientes consideradas en el estudio fueron: la edad, el sexo, el tipo de abordaje (laparotomía frente a laparoscopia), comorbilidades (hipertensión arterial, diabetes mellitus, síndrome de apnea obstructiva del sueño, dislipemia, colelitiasis) e IMC (como variable continua y binaria > 50 kg/m2).
Como variables respuesta se consideraron: complicaciones médicas, complicaciones quirúrgicas mayores (considerando aquellas que requirieron transfusión sanguínea, reintervención o drenaje percutáneo y todas las fístulas diagnosticadas) y mortalidad.
El análisis estadístico se ha realizado utilizando el paquete estadístico SPSS/PC (versión 11.0 para Windows; Inc., Chicago, IL), y se efectuaron modelos de regresión logística para cada una de las variables respuesta. Para la variable mortalidad se realizó únicamente un estudio univariado por el escaso número de eventos.
Desde enero de 2005 se ha iniciado el protocolo de cirugía en dos tiempos; en un primer tiempo se ha realizado una gastroplastia tubular, y tras una pérdida de peso esperada entre 40-50 kg se pretende realizar el segundo tiempo quirúrgico, que completaría el bypass gástrico. Se ha incluido en este protocolo únicamente a pacientes con IMC > 60 o con IMC > 50 con comorbilidad cardiorrespiratoria grave y fenotipo androide. También se ha incluido a un pequeño grupo de pacientes con IMC entre 35-40 con 2 comorbilidades mayores, en los que la gastroplastia tubular se ha realizado como técnica definitiva. En el resto de los pacientes, que son más del 80% de los que acuden a nuestro centro, se sigue realizando bypass gástrico como técnica estándar. En un pequeño apartado de este trabajo se describen las complicaciones postoperatorias, la mortalidad y la pérdida ponderal en los primeros 6 meses de seguimiento tras la gastroplastia tubular.
Resultados
Se incluyó en el estudio a 761 pacientes a los que se realizó bypass gástrico. Un 82% de los procedimientos se realizó mediante laparotomía y el 18% por laparoscopia (en los últimos 9 meses el 86% se realizó por laparoscopia). La edad media de los pacientes fue de 41,08 ± 10,58 años. Un 85,5% de los pacientes eran mujeres. El IMC medio fue de 48,38 ± 10,46 kg/m2. Un 34,2% de los pacientes presentaba hipertensión arterial), el 25% eran diabéticos y el 20,3% fueron diagnosticados de síndrome de apnea obstructiva del sueño), un 14% asociaba colelitiasis y se realizó colecistectomía en el mismo acto quirúrgico.
Factores pronósticos de complicaciones médicas postoperatorias
Las complicaciones médicas postoperatorias aparecieron en el 2,8% de los pacientes: neumonía o atelectasia pulmonar (1,4%), insuficiencia renal aguda (0,1%), arritmia (0,1%), flebitis (0,7%) e infección del tracto urinario (0,6%).
De los factores estudiados, el único que presentó una relación estadísticamente significativa con la aparición de complicaciones médicas fue el IMC > 50 (p = 0,01; odds ratio [OR] = 3,32, intervalo de confianza [IC] del 95%, 1,23-8,98; tabla 1).
Factores pronósticos de complicaciones quirúrgicas postoperatorias
Las complicaciones quirúrgicas mayores postoperatorias aparecieron en 5,4% de los pacientes: hemoperitoneo (0,8%), fístula (3,5%), hemorragia digestiva (0,7%) y absceso intraabdominal (0,4%).
Los factores que se asociaron con la aparición de complicaciones quirúrgicas mayores postoperatorias, tanto en el estudio univariado como en el multivariado, fueron la edad mayor de 45 años (p = 0,04; OR = 2,00, IC del 95%, 1,03-3,80) y el sexo masculino (p = 0,04; OR = 2,40, IC del 95%, 1,12-5,14) (tabla 2).
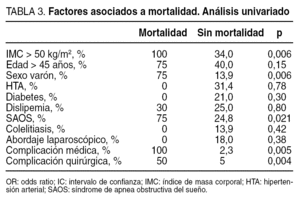
Factores pronósticos de mortalidad
La mortalidad postoperatoria sucedió en 4 pacientes. Las causas de mortalidad fueron: en 2 casos complicaciones relacionadas con dehiscencia anastomótica; una de ellas por fracaso cardíaco tras hipertermia mantenida durante 15 días tras la reintervención y el otro caso por mediastinitis y fracaso multiorgánico tras reintervención. Los otros dos casos fallecieron por patología cardiopulmonar sin evidenciar sepsis abdominal en la necropsia: un caso por arritmia y otro por hipertensión pulmonar.
Los factores que han mostrado relación estadísticamente significativa con la mortalidad en el estudio univariado fueron: IMC > 50 (p = 0,006), sexo masculino (p = 0,006) y la aparición de una complicación médica (p = 0,005) o complicación quirúrgica (p = 0,004).
Pérdida ponderal
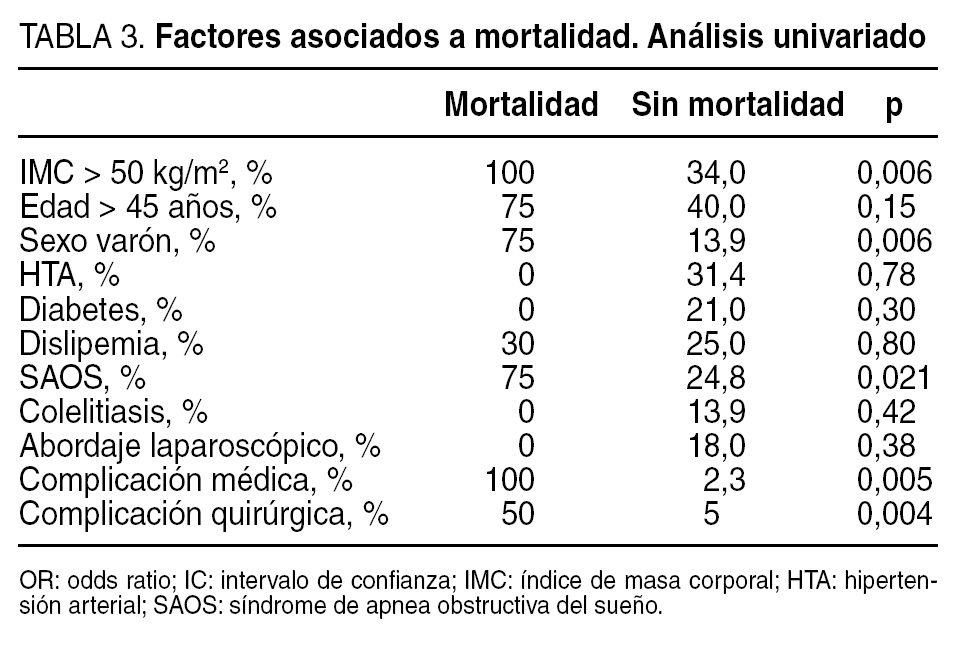
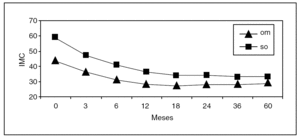
La media del porcentaje de exceso de peso perdido (PSP) a los 12 meses de seguimiento fue del 68,2% en obesos mórbidos y el 63,2% en superobesos. A los 24 meses el PSP medio fue del 71,1% en obesos mórbidos y del 68,8% en superobesos; a los 60 meses el PSP medio fue del 68,1% en obesos mórbidos y del 68,6% en superobesos (fig. 1).
Fig. 1. Resultados ponderales (descenso del índice de masa corporal [IMC]) del grupo de pacientes a los que se realizó bypass gástrico entre noviembre de 1997 y diciembre de 2005. Número de pacientes en cada intervalo: 0 mes: n = 761; 3 meses: n = 738; 6 meses: n = 707; 12 meses: n = 651; 18 meses: n = 614; 24 meses: n = 563, 36 meses: n = 485; 60 meses: n = 283.
Gastroplastia tubular
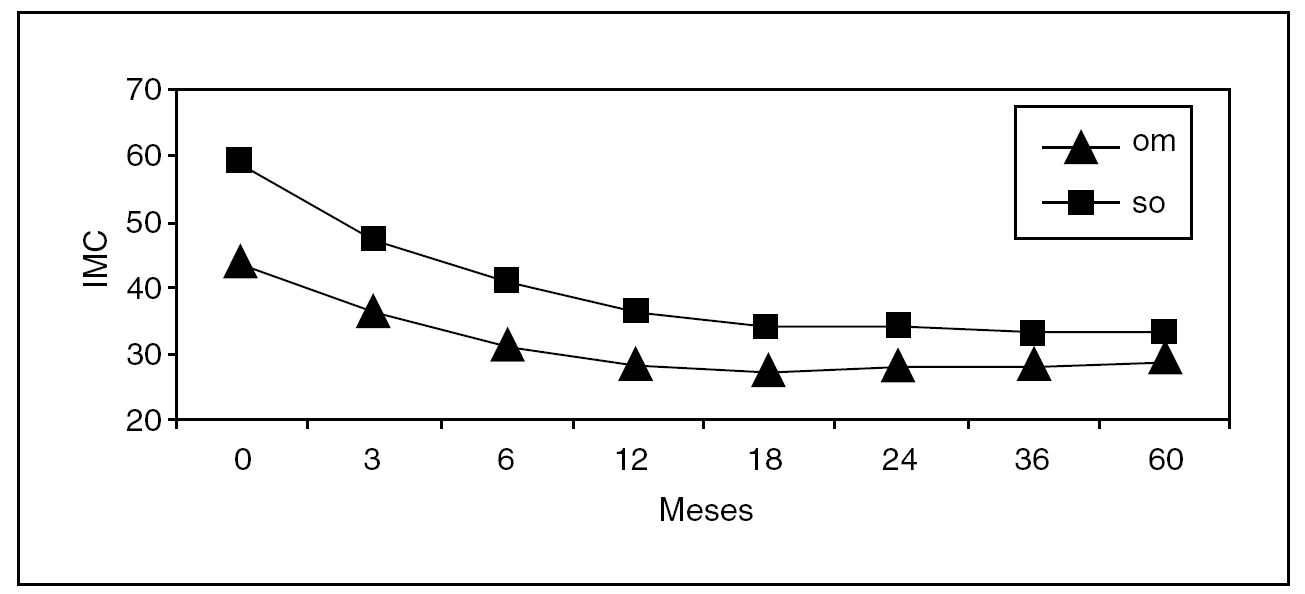
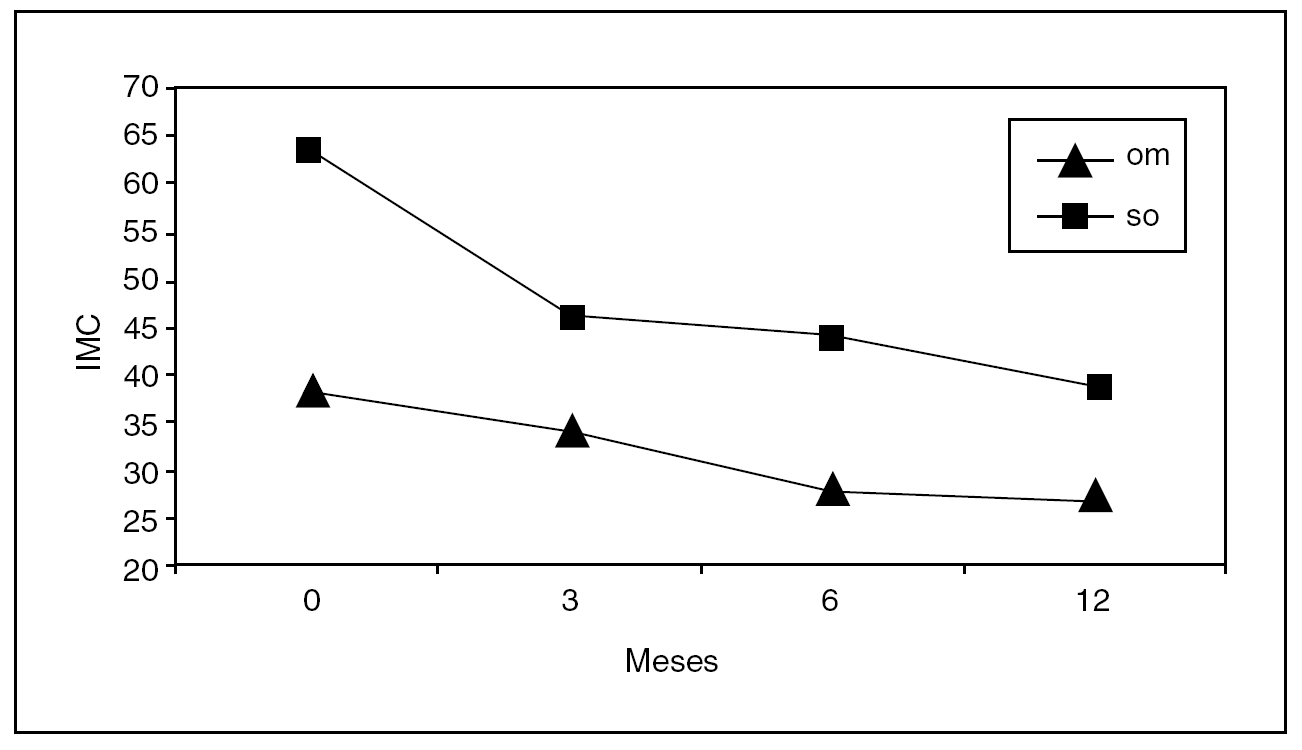
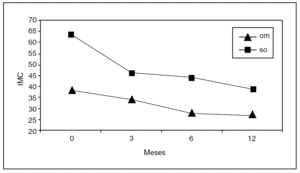
Desde enero de 2005 se ha incluido en el protocolo de gastroplastia tubular 27 a pacientes, de los cuales 15 eran superobesos y 12 eran obesos mórbidos con un IMC entre 35 y 40. Como complicación postoperatoria únicamente se presentó un caso de síndrome febril autolimitado. No hubo casos de mortalidad. La estancia postoperatoria fue de 3,1 ± 0,6 días. La media del porcentaje de sobrepeso perdido a los 3 meses fue del 37,4% y a los 6 meses del 50,2% (fig. 2). Por el momento no se ha realizado el segundo tiempo en ningún caso.
Fig. 2: Evolución del índice de masa corporal (IMC) (media) en un grupo de 27 pacientes a los que se realizó gastroplastia tubular en el Hospital de Bellvitge (Barcelona), entre enero de 2005 y marzo de 2006: om (n = 12): pacientes con IMC < 50 kg/m2; so (n = 15): pacientes con IMC > 50 kg/m2. Número de pacientes en cada intervalo: 0 meses: 27; 3 meses: n = 15, y 6 meses: n = 7.
Discusión
La cirugía bariátrica ha sido hasta ahora el único tratamiento eficaz que ha conseguido una reducción de peso significativa y prolongada en el tiempo en los pacientes obesos mórbidos5,9-11. Esta reducción de peso asocia, en la mayoría de casos, la resolución de las comorbilidades y conlleva un aumento de la supervivencia, tal y como se describe en el estudio canadiense de Christou et al5. Pero a pesar de sus beneficios, la cirugía bariátrica no está exenta de complicaciones y se asocia a una mortalidad postoperatoria mayor de la que sería deseable (según criterios de la International Federation of Surgery Obesity [IFSO] en torno al 1%). El estudio de Flum et al12, realizado en más de 16.000 pacientes a los que se realizó cirugía bariátrica, muestra una mortalidad a 30 días en torno al 2%, e incluso es más frecuente en pacientes de varones (3,7%) y mayores de 65 años (4,8%). La selección de la técnica adecuada ha sido motivo de controversia, ya que las técnicas restrictivas son más sencillas de realizar y parecen asociar una menor morbimortalidad postoperatoria, pero los resultados ponderales a largo plazo no son del todo satisfactorios, especialmente en el caso de los pacientes superobesos9,13,14.
Las técnicas más complejas como el bypass gástrico, el cruce duodenal o la derivación biliopancreática han conseguido mejores resultados ponderales a largo plazo15-17. Sin embargo, estas técnicas asocian una morbimortalidad postoperatoria más elevada que las técnicas restrictivas y este problema se acentúa en los pacientes de mayor riesgo12,18.
En nuestro estudio la mortalidad se sitúa en el 0,52%, por lo que el resultado se enmarca dentro de los criterios de la IFSO, pero cada paciente con complicación postoperatoria, y especialmente los fallecidos, suponen un gran desgaste físico y emocional para todo el equipo multidisciplinario dedicado al tratamiento de la obesidad mórbida6-8. La realización de un estudio de los factores asociados con las complicaciones postoperatorias y la mortalidad tras el bypass gástrico nos pareció interesante para poder determinar cuáles son los pacientes de mayor riesgo. En nuestro estudio, los pacientes de sexo masculino, los de mayor edad (a partir de 45 años) y aquellos con IMC > 50 kg/m2 fueron los pacientes que han asociado con más frecuencia complicaciones postoperatorias y mortalidad; estos resultados concuerdan con estudios previos10,11,14,19.
Livingston et al19, tras realizar un estudio similar en más de 1.000 pacientes, recomiendan intensificar el esfuerzo para conseguir una pérdida significativa de peso antes de la cirugía en pacientes varones, con IMC elevado y mayores de 55 años, e incluso plantear otras alternativas quirúrgicas en este tipo de pacientes. La técnica ideal en este grupo sería aquella que consiguiera una pérdida ponderal mayor y a la vez redujera al mínimo la morbimortalidad. En este contexto surge la propuesta de Gagner et al17, que tras objetivar una mortalidad del 6% en los pacientes con IMC > 60 tras el cruce duodenal, frente al 0,22% de mortalidad en el resto de la serie, deciden realizar la intervención en dos tiempos en los pacientes con IMC > 60. En un primer tiempo realizaban una gastroplastia tubular; al cabo de varios meses, y tras conseguir una pérdida significativa de peso con una franca mejoría de las comorbilidades, efectuaban el segundo tiempo, que consistía en un cruce duodenal o un bypass gástrico de asa larga20. Otros autores han seguido esta iniciativa, y las primeras experiencias con la gastroplastia tubular como primer tiempo en los pacientes de alto riesgo han sido muy positivas. La pérdida de peso tras la gastroplastia tubular ha sido mayor que la esperada inicialmente; incluso en algunos casos, similar a la alcanzada por pacientes a los que se realizó bypass gástrico, durante el primer año de seguimiento21-25. Esta pérdida tan llamativa puede tener relación con la disminución de los valores plasmáticos de ghrelina, una citocina que parece tener un papel importante en la pérdida de peso tras la cirugía bariátrica24,25. En la gastroplastia tubular se reseca una parte importante del fundus gástrico, donde se encuentran las células productoras de ghrelina; a diferencia de otras técnicas restrictivas descritas previamente26.
Baltasar et al27, a la vista de los buenos resultados iniciales, proponen esta intervención en el grupo de pacientes con IMC entre 35 y 40 kg/m2, con comorbilidades mayores ya que parece una alternativa que puede ser eficaz para reducir el peso y las comorbilidades asociadas, sin los potenciales inconvenientes de las técnicas que asocian malabsorción.
Nuestra experiencia es todavía muy escasa con la gastroplastia tubular, pero por el momento los resultados concuerdan con los de otros grupos y la pérdida de peso es adecuada en los primeros meses del seguimiento. Será necesario más tiempo de seguimiento y mayor experiencia con esta técnica para evaluar su eficacia como alternativa de menor riesgo en un primer tiempo quirúrgico para los superobesos, y especialmente para evaluar los resultados ponderales a largo plazo cuando se realice como técnica definitiva.
En conclusión, el sexo masculino, la edad superior a 45 años y el IMC > 50 kg/m2 han resultado ser factores pronósticos independientes de morbimortalidad postoperatoria tras el bypass gástrico en nuestro estudio. El abordaje terapéutico de los pacientes que presenten estos factores de mayor riesgo debe ser extremadamente cuidadoso y parece recomendable considerar alternativas terapéuticas menos agresivas pero eficaces. En definitiva, el cirujano debe priorizar la técnica que minimice el riesgo de complicaciones y optimice los resultados de la cirugía bariátrica en cada paciente.
Correspondencia: Dra. R. Sánchez Santos.
Servicio de Cirugía General y Digestiva.
Hospital Universitario de Bellvitge.
Feixa Llarga, s/n. 08027 L´Hospitalet de Llobregat.
Barcelona. España.
Correo electrónico: raquelsanchezsantos@gmail.com
Manuscrito recibido el 14-11-2005 y aceptado el 12-4-2006.