La linfadenectomía axilar constituye uno de los pilares en el tratamiento locorregional del cáncer de mama. Entre sus posibles complicaciones se encuentran el seroma, linforrea, linfocele, linfedema crónico y alteraciones sensitivas en la cara interna del brazo1. La fístula quilosa es una complicación que se presenta en la cirugía torácica, abdominal y del cuello, pero es poco frecuente en el vaciamiento axilar. Estas complicaciones pueden retrasar el inicio de la terapia adyuvante que pueda necesitar el paciente. Presentamos el caso clínico de una fístula quilosa tras la realización de una linfadenectomía axilar por cáncer de mama. Con este motivo realizamos una revisión bibliográfica sobre la presentación clínica y el tratamiento de esta entidad.
Paciente de 55 años, con antecedentes de alergia al yodo, hipertensión arterial, diabetes mellitus tipo 2, trasplante de hígado por cirrosis hepática hace 10 años, que consultó por haber detectado una tumoración en la mitad superior de la mama izquierda y hemorragia por un orificio del pezón.
Se realizó una mamografía que demostró una pequeña asimetría mamaria con mayor densidad de la mama izquierda, a nivel del cuadrante supero-externo, que presentaba múltiples zonas grasas en su interior y no se acompañaba de distorsión de los tractos ni de microcalcificaciones agrupadas. En la ecografía no se detectaron claras alteraciones dignas de mención. En la resonancia magnética se observaron hallazgos compatibles con lesión de características malignas que afectaban a los cuadrantes superiores de la mama izquierda (probable neoplasia lobulillar) y adenopatías axilares de tamaño patológico. Se realizó biopsia con aguja gruesa (BAG) de la mama izquierda que resultó positiva para carcinoma ductal infiltrante grado ii y carcinoma ductal in situ sin invasión vascular. El estudio inmunohistoquímico reveló: receptor de estrogéno (-), receptor de progesterona (-), Ki67: 65% y Her 2/neu 45 (c-erbB2): 1+. Se completó el estudio de extensión con una tomografía computarizada torácica y gammagrafía ósea que no mostraron afectación metastásica. Se presentó el caso en el Comité de Cáncer de Mama y se decidió intervención quirúrgica y tratamiento adyuvante. Fue intervenida mediante mastectomía izquierda según técnica de Madden y linfadenectomía axilar izquierda de los niveles i y ii. El estudio anatomopatológico reveló un carcinoma ductal infiltrante, grado iii de Nottingham (T:2; P:3; M:3), multicéntrico, de un tamaño aproximado de 10×10cm; carcinoma intraductal de alto grado con comedonecrosis intratumoral; infiltración neoplásica en 6 ganglios linfáticos de los 12 ganglios aislados; invasión vascular linfática; estadio patológico: pT3 pN2a. Los márgenes de resección quirúrgicos estaban libres de afectación neoplásica. El estudio inmunohistoquímico mostró receptor de estrogéno (-), receptor de progesterona (-), Her 2/neu 45 (-) y Ki67: 24%.
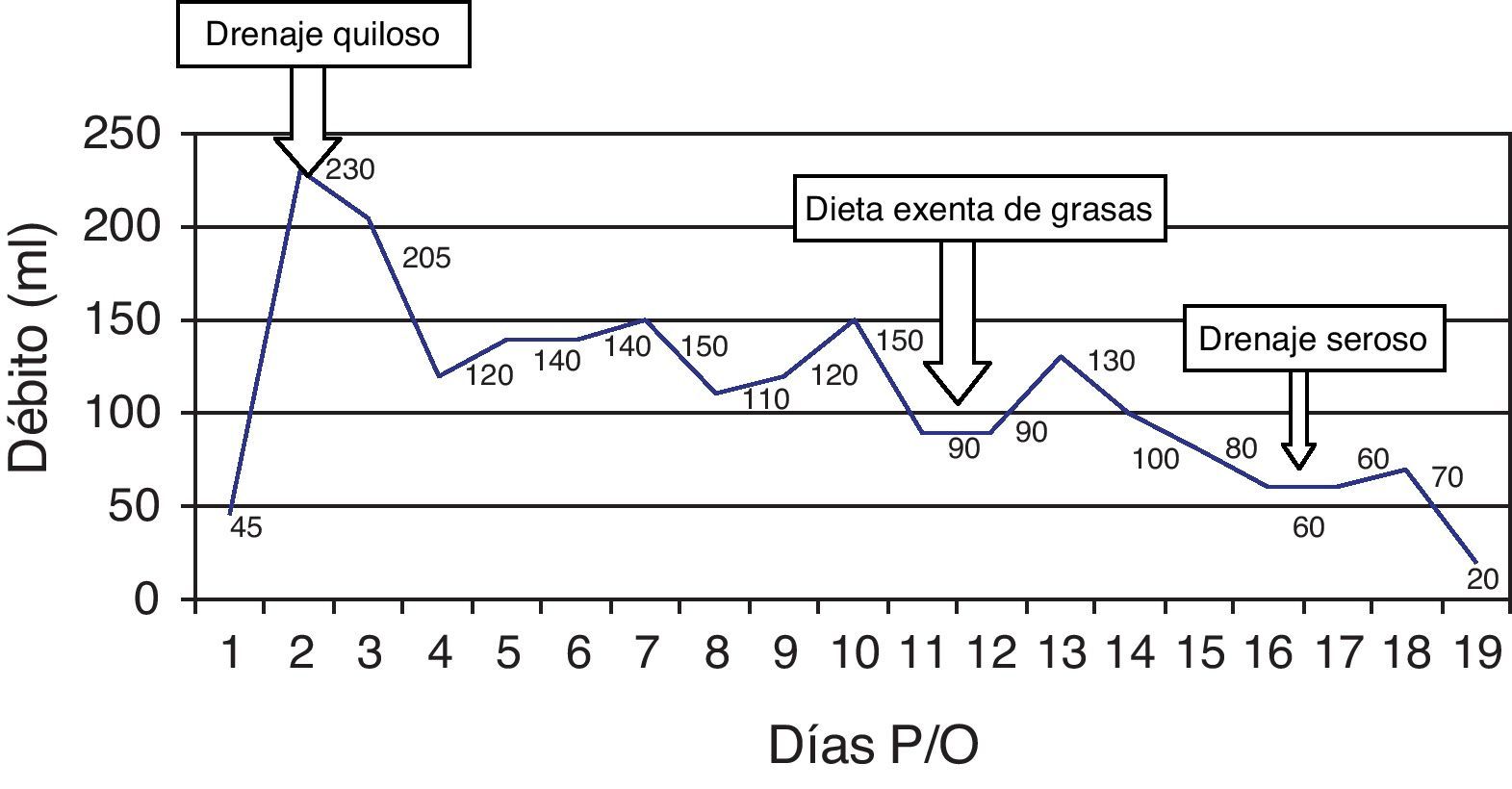
En el segundo día del periodo postoperatorio el débito por el drenaje axilar fue de 230mL, y partir del quinto día sus características eran muy sugestivas de tratarse de un derrame quiloso (fig. 1). En el análisis del líquido extraído se demostró que contenía 2.751mg/dL de triglicéridos. Tras indicar una dieta exenta de grasas, se consiguió disminuir el débito a 90mL/día, modificándose las características del líquido, lo que permitió la retirada del drenaje a los 20 días y el alta de la paciente (fig. 2). En los controles posteriores de 3 meses en la consulta de Cirugía no se ha observado seroma, ni otra complicación, y la paciente pudo iniciar el tratamiento adyuvante con radioterapia y quimioterapia.
La fístula quilosa es una complicación poco habitual en la linfadenectomía axilar, habiéndose descrito hasta 10 casos en la revisión de la literatura2,3. Se puede producir debido a lesión de canales linfáticos aberrantes relacionados con el conducto torácico. Estudios anatómicos han demostrado que, en más del 30% de los casos, el conducto torácico se ramifica y hasta un 4% desemboca en el sistema venoso a través de estas ramificaciones múltiples4; en estos casos, un 1% desemboca en la porción más alta y medial de la vena axilar. Estas variaciones anatómicas hacen que el problema sea más frecuente en las linfadenectomías del lado izquierdo. Por lo general, la linfadenectomía se realiza fuera del área donde se unen el conducto torácico y el sistema venoso.
El diagnóstico se realiza ante la sospecha de débitos altos de los drenajes axilares postoperatorios (mayores a 500mL/día) o cuando se presenta un derrame latescente y espeso; se confirma con el estudio del contenido en triglicéridos del mismo (> 110mg/dL) y/o con un alto porcentaje de quilomicrones. Se estima que valores de triglicéridos por encima de 110mg/dL, son diagnósticos de fístula quilosa, mientras que valores entre 50 y 110mg/dL precisan de determinación del contenido de quilomicrones, para confimar el diagnóstico5. Como diagnóstico complementario se recomienda la linfografía y la linfogammagrafía, que se utilizan para valorar la lesión del conducto torácico6.
Durante la linfadenectomía axilar, especialmente en el lado izquierdo, debe evitarse la lesión de canalículos linfáticos en la porción más profunda del hueco axilar, pero si la fístula quilosa se evidencia durante la cirugía, se debe proceder a la ligadura de los mismos. Si se presenta en el periodo postoperatorio inmediato, se debe realizar un tratamiento conservador2,7,8. Cuando el líquido del drenaje adquiere un aspecto quiloso después de iniciar la ingestión de alimentos, se recomienda instaurar una dieta exenta de grasas e incluso, para los casos más persistentes, nutrición parenteral periférica o enteral con triglicéridos de cadena media9. Se puede tomar en consideración la utilización de inhibidores de la secreción digestiva (somatostatina, octreótrido), tal como se ha aplicado para el tratamiento del quilotórax10. Solo de forma excepcional se podría considerar el abordaje quirúrgico para tratar de ligar los vasos responsables del derrame5.