La causa menos frecuente de hemorragia digestiva alta es la hemorragia pancreática a través del conducto de Wirsung o hemosuccus pancreaticus(HP)1. Se asocia sobre todo a pancreatitis crónica, pero también a pancreatitis aguda, en pacientes con un aneurisma o seudoaneurisma de las arterias peripancreáticas.
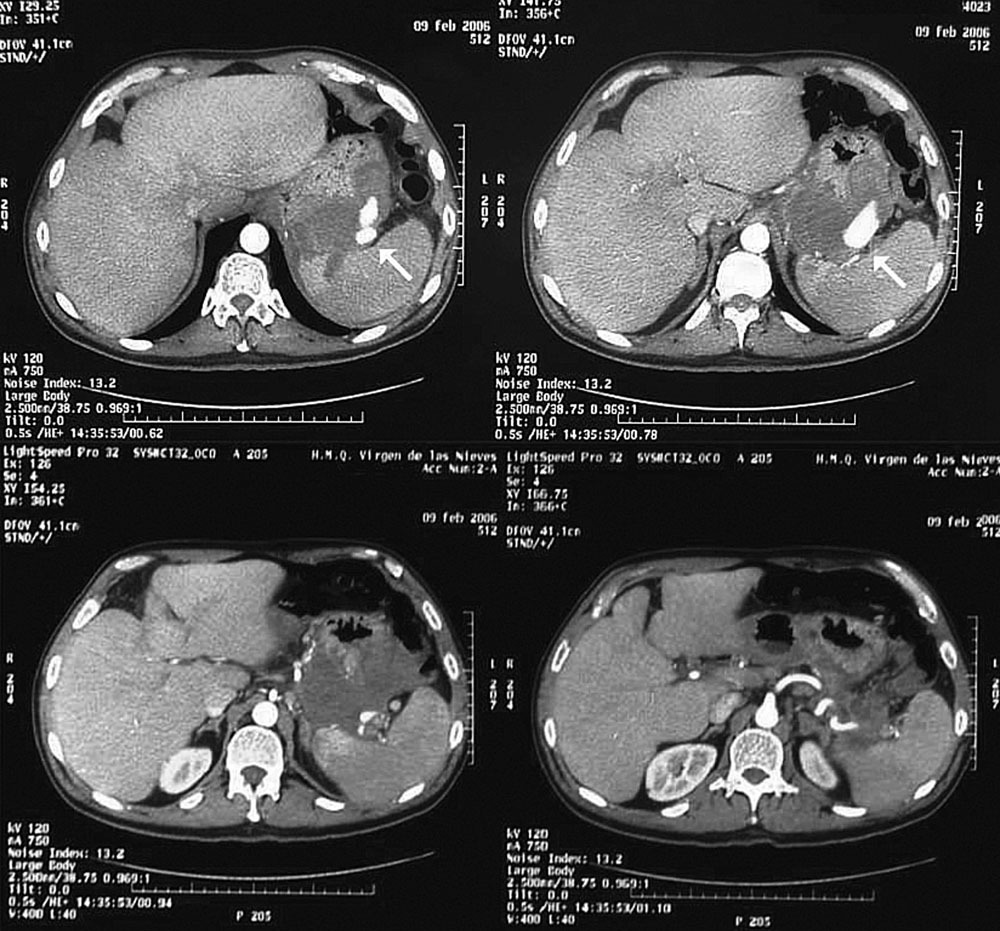
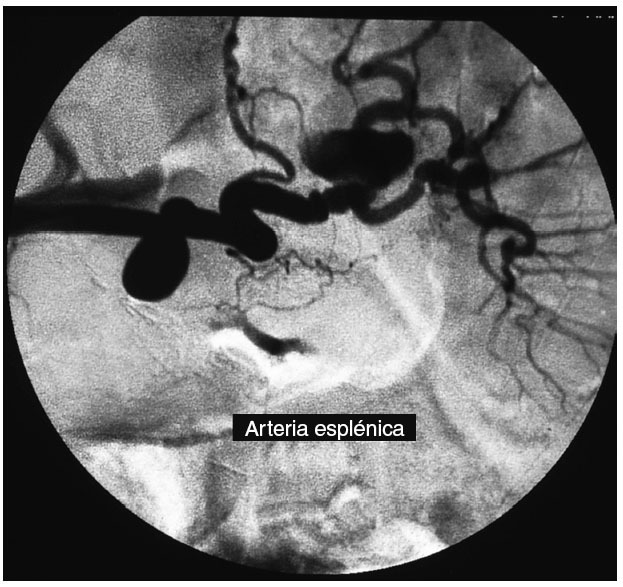
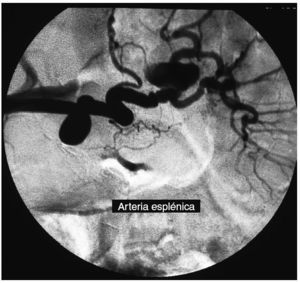
Se trata de un varón de 43 años, alcohólico activo con varios ingresos por reagudizaciones de pancreatitis crónica, diagnosticado previamente de un seudoquiste en cuerpo-cola pancreático. Acudió por melenas cardenalicias y dolor intenso en hipocondrio izquierdo. En la endoscopia y la colonoscopia no se encontraron lesiones sangrantes. La ecografía y la tomografía computarizada (TC) abdominal con contraste intravenoso objetivaron un seudoaneurisma de la arteria esplénica de 3,5 µ2,5 cm próximo al hilio esplénico (fig. 1) y signos de pancreatitis crónica. El paciente solicitó el alta voluntaria pero reingresó a las pocas horas por un nuevo sangrado en forma de melenas con choque hipovolémico. Tras estabilizarlo, se practicó una arteriografía que no visualizó el seudoaneurisma y se asumió que se había trombosado. Se mantuvo estable durante 2 semanas y después presentó nuevamente melenas. Se indicó otra arteriografía (fig. 2) para embolización, que no fue posible debido a la tortuosidad de la arteria, por lo que se intervino y se encontró una zona totalmente bloqueada a nivel de la cola del páncreas, transcavidad de los epiplones y bazo que impedía el acceso directo a la cola pancreática y al seudoquiste. Se realizó una ligadura proximal de la arteria esplénica sin incidencias. El postoperatorio estuvo marcado por un infarto parcial del bazo con sobreinfección posterior que se manejó con antibioterapia y analgesia. Al cabo de 1 año está asintomático y no ha sufrido más complicaciones.
Fig. 1. Tomografía computarizada con contraste intravenoso, que muestra el seudoaneurisma con la zona de sangrado activo (flechas).
Fig.2. Arteriografía de la arteria esplénica que muestra el seudoaneurisma (flechas).
El HP aparece, sobre todo, en varones a una media de edad de 50-60 años (varones:mujeres, 7:1)2. Se caracteriza por dolor epigástrico intenso debido a la distensión del conducto de Wirsung por el sangrado1,3 y hemorragia digestiva alta a las 30-48 h del inicio del dolor, generalmente acompañado de la mejoría4. La etiología subyacente suele ser la pancreatitis aguda en un 7590% de los casos1,2. Los mecanismos por los que se desarrolla son: a) un seudoquiste pancreático que se comunica o que erosiona una arteria peripancreática y convierte la cavidad en un seudoaneurisma3; b) una úlcera vascular como consecuencia del roce de una litiasis intraductal; c) ulceración vascular causada por la dilatación del conducto pancreático, y d)aneurisma o seudoaneurisma de las arterias peripancreáticas en relación con la pancreatitis crónica2, al producirse la necrosis de la pared vascular que conduce a la erosión y el sangrado. La mortalidad por la rotura de un seudoaneurisma es del 12-57%5.
El diagnóstico se establece cuando se ve sangrado a través de la papila de Vater en la endoscopia, aunque debido al carácter intermitente de la hemorragia, se da sólo en el 30% de los casos1. Por este motivo, la endoscopia se debe repetir más tarde1,6 cuando hay una sospecha clínica no confirmada. También se puede diagnosticar por Doppler o angio-TC. La prueba estándar para el diagnóstico es la arteriografía, que confirma el diagnóstico y permite el tratamiento mediante embolización. La sensibilidad es del 96%7. Sólo en el 52% de los casos se puede demostrar el sangrado a través de la papila de Vater o la fístula entre un aneurisma de los vasos peripancreáticos y el conducto pancreático principal8. En los demás se debe sospechar por la presencia de hemorragia digestiva alta en relación con dolor abdominal y el hallazgo de un aneurisma o un seudoaneurisma en las pruebas de imagen. El tratamiento comienza por estabilizar la hemodinamia del paciente, seguido de la realización de arteriografía y embolización arterial con las que se consiguen buenos resultados inmediatos en un 67-100%2,9 con un 70% de ausencia de recidiva a los 6 meses10. Debe considerarse, sobre todo, en los pacientes con mayor riesgo quirúrgico o para control hemodinámico. Puede ocasionar isquemia en los tejidos irrigados por la arteria cuando la circulación colateral no está bien establecida, la embolización es masiva o migra el material protrombótico. En lesiones de la arteria hepática común, tronco celíaco o mesentérica superior no está indicada la embolización por riesgo de isquemia. Para prevenirla se coloca un stent en el origen del seudoaneurisma en vez de coils u otro material6.
Cuando la embolización no es posible, se recurre a la cirugía. La ligadura simple del vaso sangrante es efectiva, pero no previene la recidiva por lo que es preferible el control vascular antes y después del aneurisma y su exé-resis2,9. El tratamiento definitivo es la resección tanto pancreática como del vaso afecto; es lo más indicado en pacientes con pancreatitis crónica subyacente, y también en los casos en que la arteria está íntimamente adherida al seudoquiste o al tejido pancreático, lo que hace dificultosa su disección.
En el caso que se expone, se consiguió el primer objetivo, la estabilización hemodinámica, mediante la exclusión quirúrgica dado que la angioembolización no se pudo llevar a cabo por la tortuosidad de la arteria, que no permitía acceder a la fuga. Un siguiente paso es la esplenectomía o la resección esplenopancreática, que se desechó ante el tejido inflamatorio-fibrótico que imposibilitaba el acceso a la celda esplénica y al seudoaneurisma.
Correspondencia: Dra. R. Conde Muiño. Hospital Universitario Virgen de las Nieves. Avda. Fuerzas Armadas, s/n. 18014 Granada. España. Correo electrónico: rcondemuinho@gmail.com
Manuscrito recibido el 8-11-2007 y aceptado el 4-2-2008.