Determinar la incidencia de hernia incisional (HI) en la incisión de asistencia (IA) de la pieza en cirugía por neoplasia de colon y recto. Análisis de la relación de la localización de la incisión y uso de una malla en la prevención de la HI en pacientes de alto riesgo.
MétodosRevisión retrospectiva de la base de datos de cirugía de colon entre enero de 2015 y diciembre de 2016. Se establecieron 2grupos: incisión transversa (IT) e incisión media (IM), a su vez este con 2subgrupos (malla [IMM] y sutura [IMS]). Se categorizaron los pacientes mediante el sistema HERNIAscore. Las hernias se diagnosticaron clínicamente y por TAC.
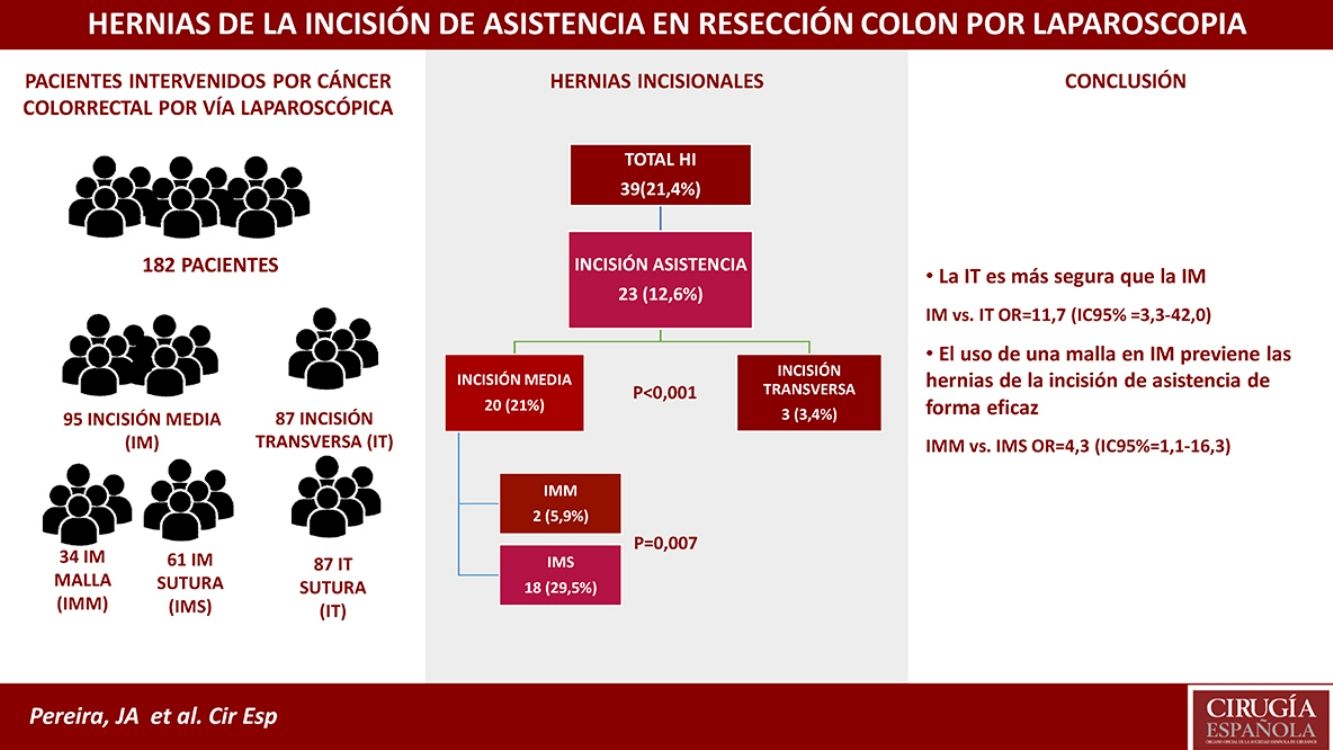
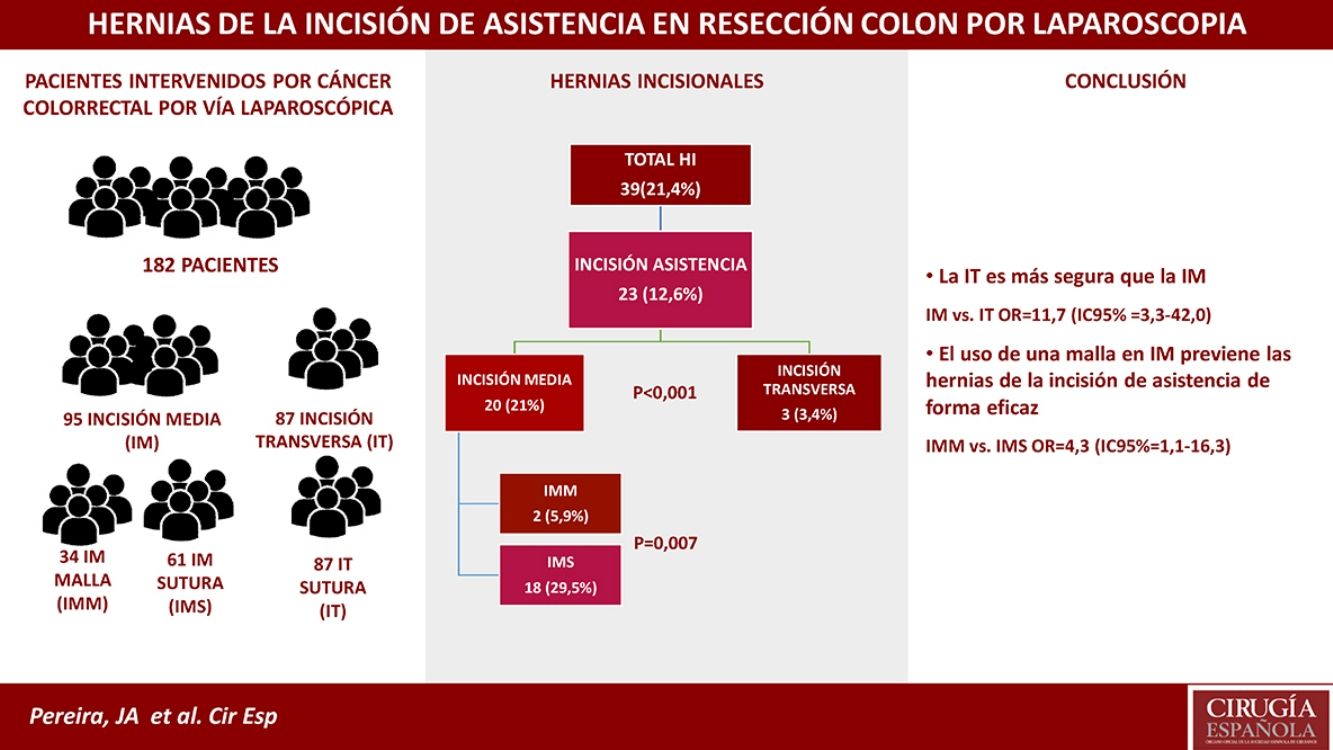
ResultadosSe intervino a 210 pacientes, de los que fueron incluidos 182. Tras un seguimiento de 13,0 meses, se detectaron un total de 39 HI (21,9%), de las que 23 (13,4%) fueron en las IA. Estas fueron mucho menos frecuentes en el grupo de IT (3,4%) y en el de IMM (5,9%) que en el de IMS (29,5%; p=0,007). La probabilidad de aparición en el grupo IMS de una HI presentó una OR=11,7 (IC 95%: 3,3-42,0) frente a las IT y de 4,3 (IC 95%: 1,1-16,3) frente al grupo IMM.
ConclusionesLa localización de la incisión es relevante para disminuir las HI. La IT debería ser utilizada preferentemente. En los casos en que se utilice una IM, el uso de una malla profiláctica en pacientes de alto riesgo puede considerarse, ya que es seguro y con baja morbilidad.
To determine the incidence of incisional hernia (IH) in the extraction incision (EI) in colorectal resection for cancer. To analyze whether the location of the incision has any relationship with the incidence of hernias and whether mesh could be useful for prevention in high-risk patients.
MethodsRetrospective review of the colon and rectal surgery database from January 2015 to December 2016. Data were classified into 2groups, transverse (TI) and midline incision (MI), and the latter was divided into 2subgroups (mesh [MIM] and suture [MIS]). Patients were classified using the HERNIAscore. Hernias were diagnosed by clinical and/or CT examination.
ResultsA total of 182 out of 210 surgical patients were included. After a median follow-up of 13.0 months, 39 IH (21.9%) were detected, 23 of which (13.4%) were in the EI; their frequency was lower in the TI group (3.4%) and in the MIM group (5.9%) than in the MIS group (29.5%; p=0.007). The probability of developing IH in the MIS group showed an OR=11.7 (95%CI: 3.3-42.0) compared to the TI group and 4.3 (IC 95%: 1.1-16.3) versus the MIM group.
ConclusionsThe location of the incision is relevant to avoid incisional hernias. Transverse incisions should be used as the first option. When a midline incision is needed, a prophylactic mesh could be considered in high risk patients because it is safe and associated with low morbidity.
La cirugía laparoscópica se ha relacionado con una menor incidencia de hernias incisionales (HI). Esto ha sido descrito en colecistectomías1,2, cirugía antirreflujo1,3 y cirugía ginecológica4 en las que no se suelen utilizar incisiones de asistencia (IA). Sin embargo, la frecuencia exacta de las HI durante cirugía laparoscópica en la resección de colon ofrece datos controvertidos atribuibles a diferencias en el tipo procedimiento, los factores de riesgo del paciente y el tipo de incisión analizada5-9. En el caso concreto de las IA, se han descrito incidencias cercanas al 20% en incisiones medias10,11 (IM) y mucho más bajas (2-8%) en incisiones transversas12-15 (IT).
Por otra parte, los pacientes intervenidos con cirugía por neoplasia de colon suelen presentar con frecuencia factores de riesgo para la aparición de HI, e incluso la propia cirugía de colon se comporta como un factor de riesgo más7,16,17. Asimismo, algunos estudios18 han demostrado que la propia IA, en combinación con los factores de riesgo propios del paciente y de la intervención, se relaciona con un incremento en la incidencia de HI, e incluso han desarrollado sistemas de puntuación para determinar el nivel de riesgo individual, como es el caso del HERNIAscore18,19.
En el caso de la resección mediante laparotomía, hay datos en la literatura que señalan que estos pacientes se pueden beneficiar del uso profiláctico de mallas20-22. Dado que los pacientes operados por vía laparoscópica comparten los mismos factores de riesgo, cabría suponer que, en casos seleccionados, las medidas profilácticas también podrían evitar complicaciones y reintervenciones relacionadas con la IA.
El objetivo primario de nuestro trabajo es determinar la incidencia de HI en las IA (extracción de la pieza y confección de anastomosis) en diferentes localizaciones y compararlas en una cohorte de pacientes intervenidos por neoplasia de colon por vía laparoscópica.
El objetivo secundario fue evaluar la utilidad de la malla profiláctica en la prevención de las hernias en la IA.
MétodosAnálisis retrospectivo de una cohorte de pacientes intervenidos entre enero de 2015 y diciembre de 2016 por neoplasias de colon y recto.
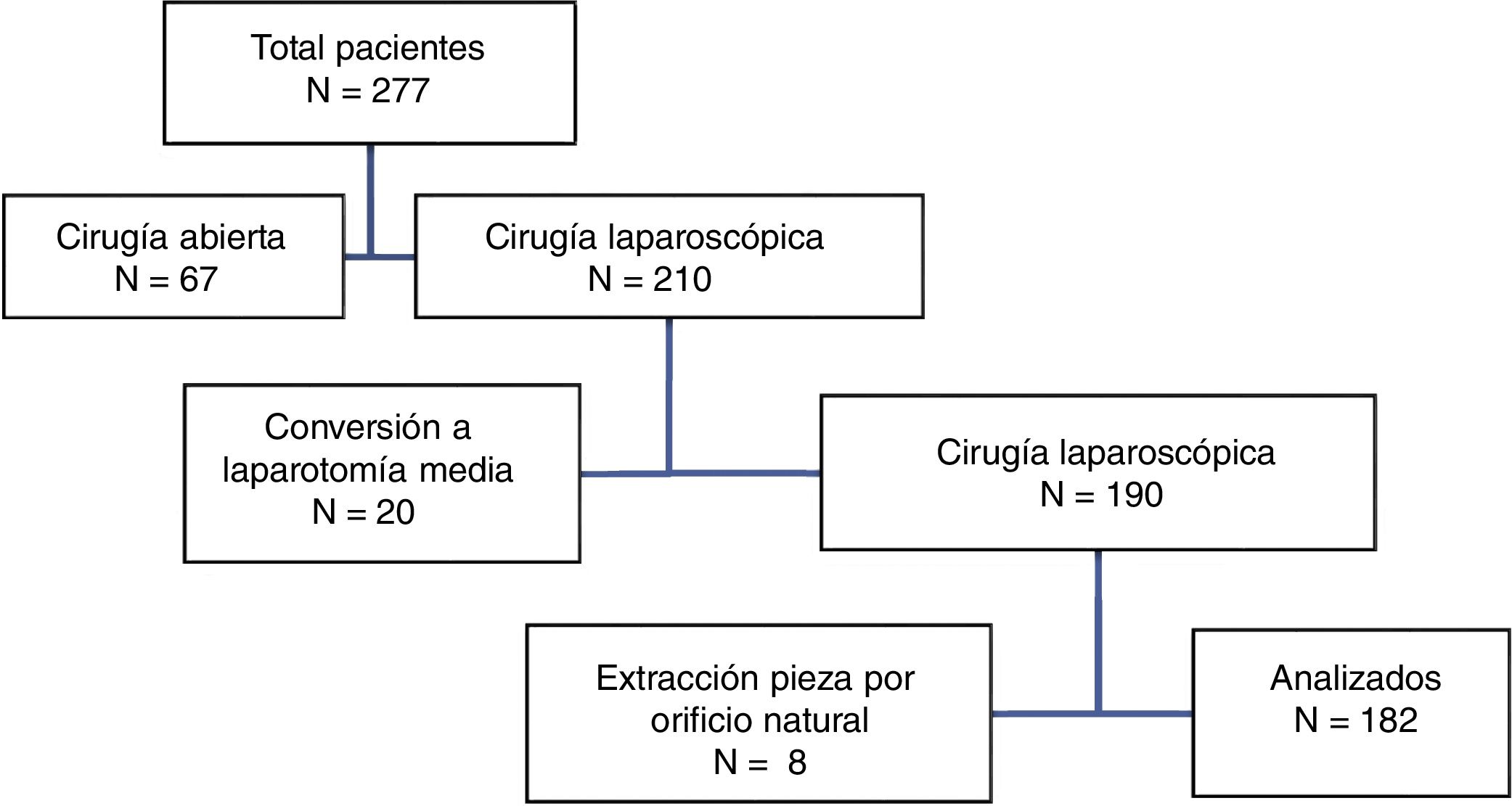
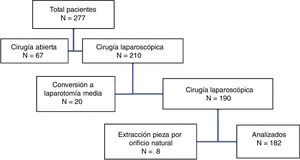
Se revisaron los historiales de los pacientes intervenidos mediante cirugía electiva por neoplasia de colon y recto en el periodo indicado. Se excluyó a los intervenidos inicialmente con cirugía abierta, a los que precisaron una reconversión y a aquellos en los que la pieza fue extraída sin IA (fig. 1).
Todos los pacientes recibieron preparación de colon con polietilenglicol, profilaxis tromboembólica con heparina de bajo peso molecular y profilaxis antibiótica con gentamicina y metronidazol.
Los pacientes incluidos finalmente se categorizaron en 2grupos según el tipo de IA: IM e IT. A su vez, en el grupo de IM se distinguieron 2subgrupos dependiendo de la utilización de una malla profiláctica: IM con malla (IMM) e IM sin malla (IMS).
El cierre de las IA fue realizado en todos los casos con una sutura continua de lazo de polidioxanona de calibre 1 (PDS®, Ethicon, NJ, EE. UU.). En el grupo IT se cerró el peritoneo con una sutura continua de poliglactina de calibre 3/0 (Vicryl® Ethicon, NJ, EE. UU.). En el subgrupo IMM, sin protocolo específico y a criterio del cirujano a cargo de la intervención en los pacientes considerados de alto riesgo, se utilizó una malla de polifloruro de vinilideno (Cicat®, Dynamesh, Aachen, Alemania) en posición suprafascial fijada con una corona de grapas de la fascia (DFS® Autosuture, Covidien, MA, EE. UU.) ajustada al tamaño de la incisión.
Los orificios de trocar mayores de 5mm fueron cerrados con puntos sueltos de poliglactina n.° 1 (Vicryl, Ethicon, NJ, EE. UU.).
Se compilaron los datos demográficos, antecedentes patológicos y factores de riesgo del paciente, datos de la cirugía (duración, técnica y complicaciones intraoperatorias), complicaciones postoperatorias agrupadas mediante la clasificación de Clavien-Dindo23 y tratamiento complementario previo y posterior de la enfermedad oncológica. El riesgo para desarrollar HI fue calculado especialmente para este estudio mediante el sistema de puntuación HERNIAscore17, que aplica la siguiente fórmula: HERNIAscore=3×incisión de asistencia+1×EPOC+1×(IMC ≥ 25kg/m2). Estableciendo 3grupos de pacientes: bajo riesgo, de 0-3 puntos; riesgo moderado, 4-5 puntos y riesgo alto, más de 6 puntos.
Los criterios de diagnóstico de HI fueron: 1) reparación de HI durante el seguimiento; 2) diagnóstico clínico de HI realizado por el cirujano durante el seguimiento postoperatorio sin reparación quirúrgica; 3) presencia, en la última TAC realizada como seguimiento, de una discontinuidad de la pared abdominal localizada en el área de la cicatriz, acompañada de protrusión a través de ella en el resto de los pacientes.
Las TAC fueron analizadas por un cirujano no implicado en la intervención quirúrgica. Los casos que se calificaron como dudosos fueron revisados por un radiólogo como segundo observador y solo se consideraron positivos aquellos en los que se obtuvo confirmación por el radiólogo.
Análisis estadísticoEl análisis estadístico se realizó con el programa SPSS 20.0 (IBM Inc. Rochester, MN, EE. UU.). Las variables cuantitativas se presentan como media±desviación estándar y las cualitativas, como proporciones. La asociación entre variables cualitativas se analizó mediante tablas de contingencia (chi cuadrado y prueba exacta de Fisher cuando fue preciso) y las cuantitativas, mediante el test de la «t» de Student para datos no apareados o la prueba de Mann-Whitney cuando fue necesario. Se verificó la normalidad de la distribución de las variables cuantitativas mediante la prueba de Kolmogorov-Smirnov. La significación estadística se estableció en p<0,05. Se calcularon las odds ratio de ocurrencia de HI para cada grupo y sus intervalos de confianza.
El riesgo de HI a lo largo del tiempo se calculó tanto para toda la población como para subgrupos derivados de una variable predictiva mediante el estimador no paramétrico de Kaplan-Meier, considerando la función de supervivencia como la proporción de pacientes con la pared abdominal sin hernia.
El estudio se desarrolló siguiendo los estándares y guías internacionales de investigación clínica (código ético y Declaración de Helsinki) y de acuerdo con las regulaciones legales sobre confidencialidad y datos personales.
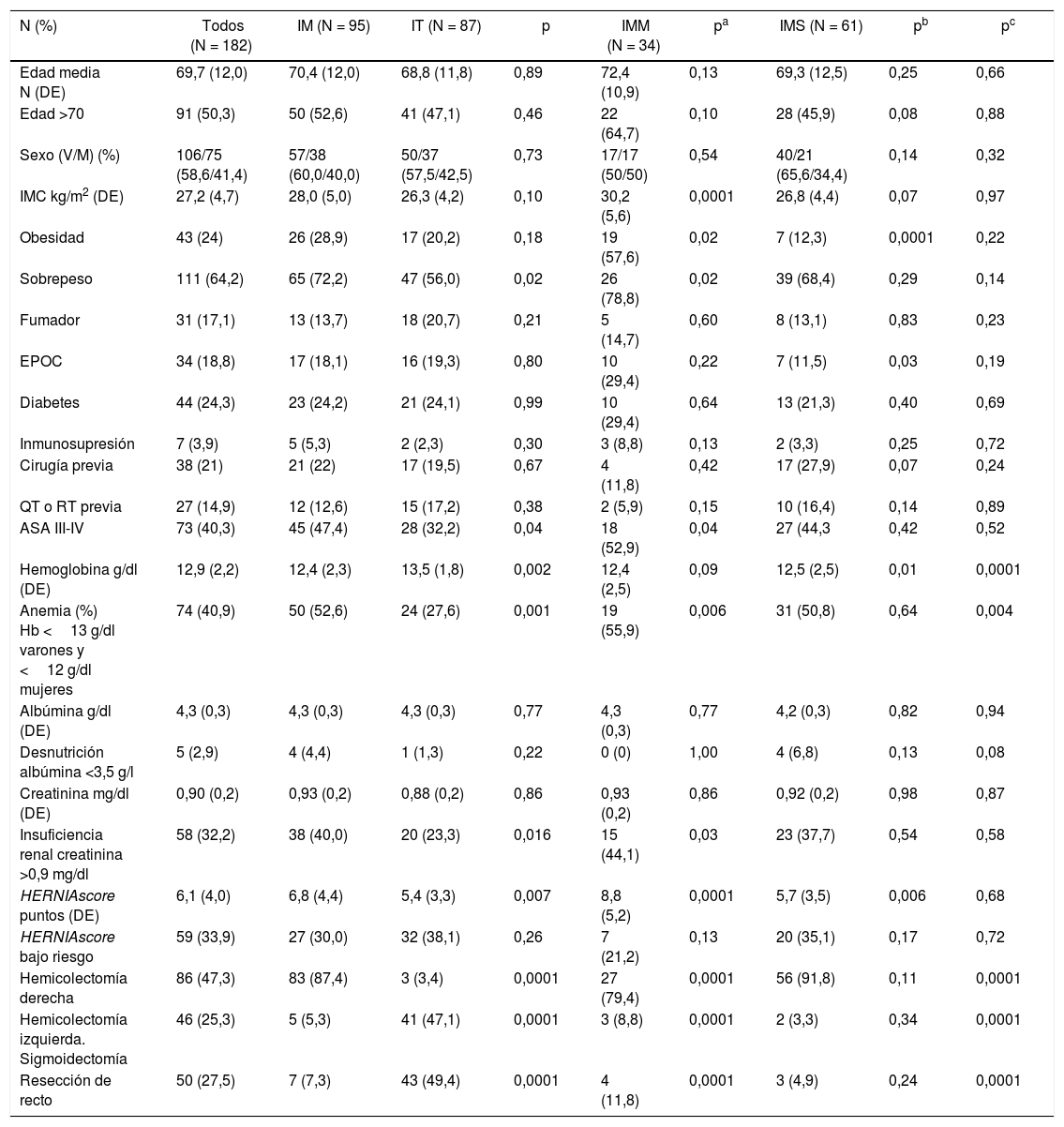
ResultadosDurante el periodo de estudio fueron intervenidos mediante abordaje laparoscópico 210 pacientes, de los cuales cumplían los criterios de inclusión 182 (fig. 1). Las características de la cohorte y de los grupos y subgrupos de pacientes con incisiones en la línea media (IM) según recibieron una malla (IMM) o no (IMS) y sus respectivas comparaciones con los pacientes que recibieron una IT se muestran en la tabla 1.
Características de la serie y comparación de los grupos y subgrupos
| N (%) | Todos (N = 182) | IM (N = 95) | IT (N = 87) | p | IMM (N = 34) | pa | IMS (N = 61) | pb | pc |
|---|---|---|---|---|---|---|---|---|---|
| Edad media N (DE) | 69,7 (12,0) | 70,4 (12,0) | 68,8 (11,8) | 0,89 | 72,4 (10,9) | 0,13 | 69,3 (12,5) | 0,25 | 0,66 |
| Edad >70 | 91 (50,3) | 50 (52,6) | 41 (47,1) | 0,46 | 22 (64,7) | 0,10 | 28 (45,9) | 0,08 | 0,88 |
| Sexo (V/M) (%) | 106/75 (58,6/41,4) | 57/38 (60,0/40,0) | 50/37 (57,5/42,5) | 0,73 | 17/17 (50/50) | 0,54 | 40/21 (65,6/34,4) | 0,14 | 0,32 |
| IMC kg/m2 (DE) | 27,2 (4,7) | 28,0 (5,0) | 26,3 (4,2) | 0,10 | 30,2 (5,6) | 0,0001 | 26,8 (4,4) | 0,07 | 0,97 |
| Obesidad | 43 (24) | 26 (28,9) | 17 (20,2) | 0,18 | 19 (57,6) | 0,02 | 7 (12,3) | 0,0001 | 0,22 |
| Sobrepeso | 111 (64,2) | 65 (72,2) | 47 (56,0) | 0,02 | 26 (78,8) | 0,02 | 39 (68,4) | 0,29 | 0,14 |
| Fumador | 31 (17,1) | 13 (13,7) | 18 (20,7) | 0,21 | 5 (14,7) | 0,60 | 8 (13,1) | 0,83 | 0,23 |
| EPOC | 34 (18,8) | 17 (18,1) | 16 (19,3) | 0,80 | 10 (29,4) | 0,22 | 7 (11,5) | 0,03 | 0,19 |
| Diabetes | 44 (24,3) | 23 (24,2) | 21 (24,1) | 0,99 | 10 (29,4) | 0,64 | 13 (21,3) | 0,40 | 0,69 |
| Inmunosupresión | 7 (3,9) | 5 (5,3) | 2 (2,3) | 0,30 | 3 (8,8) | 0,13 | 2 (3,3) | 0,25 | 0,72 |
| Cirugía previa | 38 (21) | 21 (22) | 17 (19,5) | 0,67 | 4 (11,8) | 0,42 | 17 (27,9) | 0,07 | 0,24 |
| QT o RT previa | 27 (14,9) | 12 (12,6) | 15 (17,2) | 0,38 | 2 (5,9) | 0,15 | 10 (16,4) | 0,14 | 0,89 |
| ASA III-IV | 73 (40,3) | 45 (47,4) | 28 (32,2) | 0,04 | 18 (52,9) | 0,04 | 27 (44,3 | 0,42 | 0,52 |
| Hemoglobina g/dl (DE) | 12,9 (2,2) | 12,4 (2,3) | 13,5 (1,8) | 0,002 | 12,4 (2,5) | 0,09 | 12,5 (2,5) | 0,01 | 0,0001 |
| Anemia (%) Hb <13 g/dl varones y <12 g/dl mujeres | 74 (40,9) | 50 (52,6) | 24 (27,6) | 0,001 | 19 (55,9) | 0,006 | 31 (50,8) | 0,64 | 0,004 |
| Albúmina g/dl (DE) | 4,3 (0,3) | 4,3 (0,3) | 4,3 (0,3) | 0,77 | 4,3 (0,3) | 0,77 | 4,2 (0,3) | 0,82 | 0,94 |
| Desnutrición albúmina <3,5 g/l | 5 (2,9) | 4 (4,4) | 1 (1,3) | 0,22 | 0 (0) | 1,00 | 4 (6,8) | 0,13 | 0,08 |
| Creatinina mg/dl (DE) | 0,90 (0,2) | 0,93 (0,2) | 0,88 (0,2) | 0,86 | 0,93 (0,2) | 0,86 | 0,92 (0,2) | 0,98 | 0,87 |
| Insuficiencia renal creatinina >0,9 mg/dl | 58 (32,2) | 38 (40,0) | 20 (23,3) | 0,016 | 15 (44,1) | 0,03 | 23 (37,7) | 0,54 | 0,58 |
| HERNIAscore puntos (DE) | 6,1 (4,0) | 6,8 (4,4) | 5,4 (3,3) | 0,007 | 8,8 (5,2) | 0,0001 | 5,7 (3,5) | 0,006 | 0,68 |
| HERNIAscore bajo riesgo | 59 (33,9) | 27 (30,0) | 32 (38,1) | 0,26 | 7 (21,2) | 0,13 | 20 (35,1) | 0,17 | 0,72 |
| Hemicolectomía derecha | 86 (47,3) | 83 (87,4) | 3 (3,4) | 0,0001 | 27 (79,4) | 0,0001 | 56 (91,8) | 0,11 | 0,0001 |
| Hemicolectomía izquierda. Sigmoidectomía | 46 (25,3) | 5 (5,3) | 41 (47,1) | 0,0001 | 3 (8,8) | 0,0001 | 2 (3,3) | 0,34 | 0,0001 |
| Resección de recto | 50 (27,5) | 7 (7,3) | 43 (49,4) | 0,0001 | 4 (11,8) | 0,0001 | 3 (4,9) | 0,24 | 0,0001 |
ASA: American Society of Anaestesiology; EPOC: enfermedad pulmonar obstructiva crónica; IMC: índice de masa corporal; QT: quimioterapia; RT: radioterapia.
Las IM se utilizaron de forma más frecuente en las resecciones de colon derecho (87,4%) y las IT en las resecciones de colon izquierdo (47,1%) y recto (49,4%). Las IM se realizaron siempre a nivel umbilical y las IT en su mayoría en localización suprapúbica (N=83).
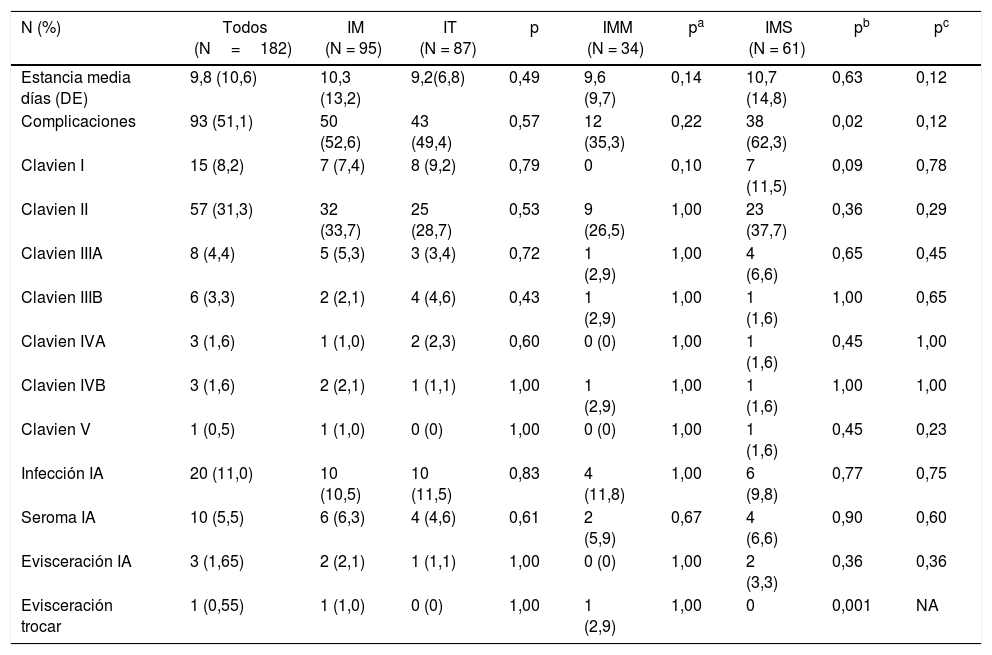
La tabla 2 muestra la distribución de complicaciones por grupos y subgrupos. La única complicación que presentó una diferencia estadísticamente significativa fue la aparición de una evisceración de una incisión de trocar en el grupo IMM. En dicho grupo no se detectó ninguna evisceración de la IA, que sí aparecieron en los otros 2grupos con incidencias del 3,3% (IMS) y 1,1% (IT), respectivamente.
Evolución postoperatoria y complicaciones
| N (%) | Todos (N=182) | IM (N = 95) | IT (N = 87) | p | IMM (N = 34) | pa | IMS (N = 61) | pb | pc |
|---|---|---|---|---|---|---|---|---|---|
| Estancia media días (DE) | 9,8 (10,6) | 10,3 (13,2) | 9,2(6,8) | 0,49 | 9,6 (9,7) | 0,14 | 10,7 (14,8) | 0,63 | 0,12 |
| Complicaciones | 93 (51,1) | 50 (52,6) | 43 (49,4) | 0,57 | 12 (35,3) | 0,22 | 38 (62,3) | 0,02 | 0,12 |
| Clavien I | 15 (8,2) | 7 (7,4) | 8 (9,2) | 0,79 | 0 | 0,10 | 7 (11,5) | 0,09 | 0,78 |
| Clavien II | 57 (31,3) | 32 (33,7) | 25 (28,7) | 0,53 | 9 (26,5) | 1,00 | 23 (37,7) | 0,36 | 0,29 |
| Clavien IIIA | 8 (4,4) | 5 (5,3) | 3 (3,4) | 0,72 | 1 (2,9) | 1,00 | 4 (6,6) | 0,65 | 0,45 |
| Clavien IIIB | 6 (3,3) | 2 (2,1) | 4 (4,6) | 0,43 | 1 (2,9) | 1,00 | 1 (1,6) | 1,00 | 0,65 |
| Clavien IVA | 3 (1,6) | 1 (1,0) | 2 (2,3) | 0,60 | 0 (0) | 1,00 | 1 (1,6) | 0,45 | 1,00 |
| Clavien IVB | 3 (1,6) | 2 (2,1) | 1 (1,1) | 1,00 | 1 (2,9) | 1,00 | 1 (1,6) | 1,00 | 1,00 |
| Clavien V | 1 (0,5) | 1 (1,0) | 0 (0) | 1,00 | 0 (0) | 1,00 | 1 (1,6) | 0,45 | 0,23 |
| Infección IA | 20 (11,0) | 10 (10,5) | 10 (11,5) | 0,83 | 4 (11,8) | 1,00 | 6 (9,8) | 0,77 | 0,75 |
| Seroma IA | 10 (5,5) | 6 (6,3) | 4 (4,6) | 0,61 | 2 (5,9) | 0,67 | 4 (6,6) | 0,90 | 0,60 |
| Evisceración IA | 3 (1,65) | 2 (2,1) | 1 (1,1) | 1,00 | 0 (0) | 1,00 | 2 (3,3) | 0,36 | 0,36 |
| Evisceración trocar | 1 (0,55) | 1 (1,0) | 0 (0) | 1,00 | 1 (2,9) | 1,00 | 0 | 0,001 | NA |
IA: incisión de asistencia.
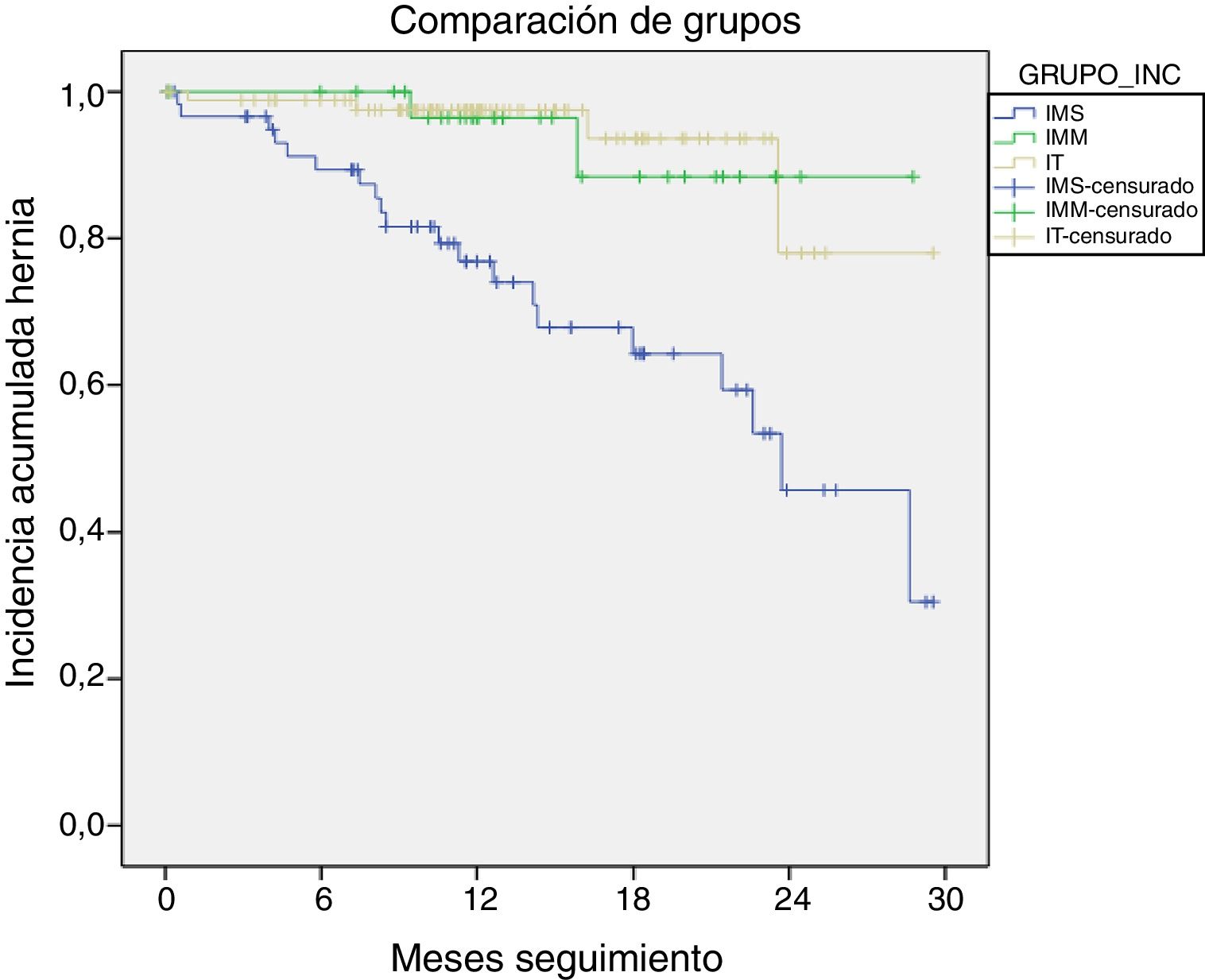
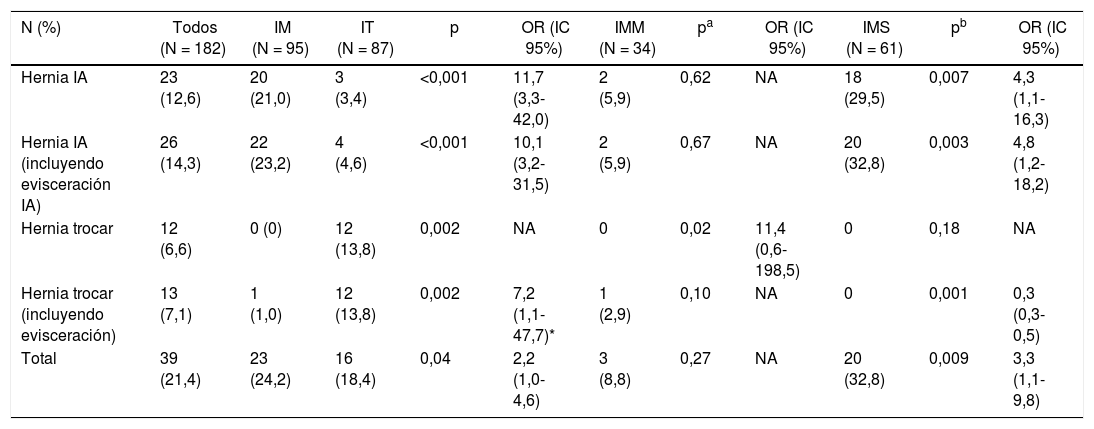
En la tabla 3 se presenta la comparación de las diferentes HI y su localización por grupos y subgrupos tras una mediana de seguimiento de 13,0 meses (DE 6,2; IC:10,4-19,1 meses). La menor incidencia de todo tipo de HI apareció en el grupo IMM (8,8%). En cuanto a las IA, los grupos IMM e IT presentaron frecuencias similares de HI (IMM 5,9% vs. IT 3,4%; p=0,62), mientras que el grupo IMS presentó la incidencia más elevada (29,5%), con una probabilidad 4veces mayor de HI que el grupo IMM (OR 4,3; IC 95%: 1,1-16,3) y casi 12veces mayor que el grupo IT (OR 11,7; IC 95%: 3,3-42).
Incidencia de hernia incisional por grupos y subgrupos
| N (%) | Todos (N = 182) | IM (N = 95) | IT (N = 87) | p | OR (IC 95%) | IMM (N = 34) | pa | OR (IC 95%) | IMS (N = 61) | pb | OR (IC 95%) |
|---|---|---|---|---|---|---|---|---|---|---|---|
| Hernia IA | 23 (12,6) | 20 (21,0) | 3 (3,4) | <0,001 | 11,7 (3,3-42,0) | 2 (5,9) | 0,62 | NA | 18 (29,5) | 0,007 | 4,3 (1,1-16,3) |
| Hernia IA (incluyendo evisceración IA) | 26 (14,3) | 22 (23,2) | 4 (4,6) | <0,001 | 10,1 (3,2-31,5) | 2 (5,9) | 0,67 | NA | 20 (32,8) | 0,003 | 4,8 (1,2-18,2) |
| Hernia trocar | 12 (6,6) | 0 (0) | 12 (13,8) | 0,002 | NA | 0 | 0,02 | 11,4 (0,6-198,5) | 0 | 0,18 | NA |
| Hernia trocar (incluyendo evisceración) | 13 (7,1) | 1 (1,0) | 12 (13,8) | 0,002 | 7,2 (1,1-47,7)* | 1 (2,9) | 0,10 | NA | 0 | 0,001 | 0,3 (0,3-0,5) |
| Total | 39 (21,4) | 23 (24,2) | 16 (18,4) | 0,04 | 2,2 (1,0-4,6) | 3 (8,8) | 0,27 | NA | 20 (32,8) | 0,009 | 3,3 (1,1-9,8) |
IA: incisión de asistencia.
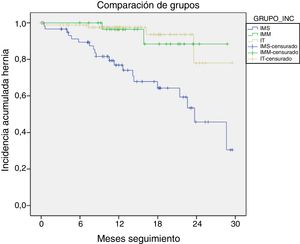
Al comparar estos datos mediante curvas de Kaplan-Meier (fig. 2), el riesgo acumulado para la aparición de hernias fue estadísticamente significativo en el grupo IMS comparado con el IMM (log-rank 8,86; p=0,003; OR 28,3; IC: 18,83-38,43) y con el IT (log-rank 23,7; p<0,001; OR 27,0; IC: 19,98-27,42). En cambio, la comparación entre el grupo IMM y el IT mostró unas curvas similares sin significación estadística (log-rank 0,07; p=0,79).
DiscusiónLos datos aportados por nuestro estudio confirman que el abordaje laparoscópico para resección de una neoplasia de colon presenta, cuando no se emplean medidas preventivas, una tasa de HI similar al de la cirugía abierta, como ya se había apuntado en otros estudios7,11. De hecho, los datos del Registro Nacional de Hernia Incisional24 demuestran una frecuencia elevada de operaciones de hernia relacionadas con una laparoscopia previa.
La comparación estadística de las características de los pacientes (tabla 1) muestra diferencias significativas en algunos parámetros considerados de riesgo para el desarrollo de HI, como es el caso del sobrepeso, la anemia y la insuficiencia renal. Este aspecto queda muy bien reflejado al comparar el HERNIAscore de ambos grupos, que también resulta significativo. En cambio, al comparar el porcentaje de pacientes del grupo considerado de bajo riesgo por el HERNIAscore, estas diferencias desaparecen (tabla 1). Esta diferencia tiene su origen en un mayor porcentaje de pacientes de elevado riesgo en el grupo IM (IM 48,9% vs. IT 32,1%; p=0,025).
La comparación del subgrupo IMS con el grupo IT no demostró otras diferencias significativas que la presencia de un porcentaje mayor de pacientes con anemia. En cambio, el porcentaje de pacientes de elevado riesgo no tiene diferencias significativas (IMS 40,4% vs. IT 32,1%; p=0,32), por lo que los resultados de ambos grupos en cuanto a la incidencia de HI son comparables.
Nuestro estudio, como otros anteriores11-15, corrobora que el empleo de una IM para la extracción de la pieza se acompaña de una mayor frecuencia de hernias de la IA que cuando se usa una IT. De hecho, las guías de la European Hernia Society (EHS) para laparotomías25 recomiendan evitar las IM para disminuir la frecuencia de HI. La incisión suprapúbica tipo Pfannenstiel parece óptima con este fin, tal como indican otros autores13.
Las hernias de trocar también se produjeron con frecuencia tras la laparoscopia en los casos analizados (6,6%). De forma inesperada, la frecuencia de hernias de trocar fue mayor en el grupo IT (13,8%), habiéndose detectado solo una en el grupo de IM, en este caso, asociada a una evisceración. Esto se refleja en una probabilidad mayor de hernias de trocar en las IT (OR 7,2; IC 95%=1,1-47,7). En nuestra opinión, esto no es debido a un efecto protector del tipo de IA, sino causado por otros factores, especialmente los técnicos, ya que cuando comparamos la incidencia de hernias por grupos según el HERNIAscore, la frecuencia de hernia de trocar no mostró diferencias significativas entre ellos (riesgo bajo 3,4%; riesgo moderado 11,4%; riesgo alto 8,5%).
La primera medida para evitar estas hernias es, evidentemente, el cierre meticuloso de los orificios de inserción de los trocares. En este sentido y tal como señalan las directrices de la EHS25, no hay estudios comparativos que permitan aconsejar la técnica de cierre, el tipo de material, ni si el usar una malla profiláctica tendría utilidad, aunque en un estudio prospectivo aleatorizado realizado en colecistectomías el uso de prótesis profiláctica se acompañó de mejores resultados26.
Los pacientes que recibieron una malla profiláctica presentaron un porcentaje significativamente mayor de obesidad, enfermedad pulmonar obstructiva crónica y anemia. Además de un HERNIAscore significativamente superior, lo que se refleja con claridad al comparar los pacientes en el grupo considerado de elevado riesgo con puntuaciones superiores a 6(IMM 63,6% vs. IMS 40,4%; p=0,033). Esto está en correlación con el hecho de que las mallas profilácticas se utilizaron solo en las IM a criterio del cirujano y sin mediar protocolo alguno. Los cirujanos que optaron por la profilaxis se guiaron por el algoritmo que aplicamos con buenos resultados en las laparotomías medias20. En estos pacientes de más riesgo, esta medida fue efectiva y segura para prevenir las hernias de la IA, sin presentarse un mayor número de complicaciones generales, ni en relación con la herida, como ya ha sido descrito en estudios previos20-22. Asimismo, no se produjo ninguna evisceración en este grupo, frente a un 3,3% en el grupo IMS, aunque las diferencias no fueron significativas probablemente por el tamaño de la muestra.
En los grupos que recibieron una sutura (IMS e IT), con características similares en cuanto a sus factores de riesgo, las HI fueron mucho más frecuentes en las IM que en las IT, por lo que se puede inferir que la localización de la incisión fue un factor clave para disminuir el número de hernias detectadas durante el seguimiento. Un estudio aleatorizado reciente15 que comparó incisiones medias con IT laterales, solo consiguió demostrar una menor incidencia de HI en IT en el análisis por protocolo, ya que en la comparación por intención de tratamiento no se alcanzó la significación al año del seguimiento debido a un elevado número de violaciones del protocolo. Por todo ello, cabe esperar futuros estudios aleatorizados que permitan aclarar de manera definitiva la superioridad de las IT sobre las IM en las IA.
En el presente estudio, el análisis mediante curvas de Kaplan-Meier demuestra que el grupo IMM, pese a tener mayor número de factores de riesgo, se iguala al IT en cuanto al riesgo acumulado para la aparición de HI, mientras que el grupo IMS se comporta como el de peor pronóstico. Este resultado apoya la hipótesis de que las IT son superiores a las IM en cuanto a menor frecuencia de HI y que las prótesis en las IM consiguen resultados similares a las IT.
Un punto débil de nuestro estudio es que en las incisiones, debido a que ha sido introducida muy recientemente, no se ha utilizado la técnica de cierre con «puntos cortos» (short stitch o small bites), que ha reportado un menor número hernias27,28, por lo que estudios futuros comparativos deberían hacerse partiendo de un cierre que siga esta técnica, tal como recomiendan las guías de la EHS25. No obstante, este hecho es compartido por el resto de los estudios realizados hasta la fecha11,12,15.
El segundo punto débil es que no se trata de un estudio prospectivo, por lo que, a la vista de nuestros resultados, es evidente que uno o varios ensayos aleatorios serán necesarios en el futuro para aclarar definitivamente si: 1) las IT son superiores a las IM, 2) comparar diversas IT entre sí (laterales y medias). Asimismo, deberán determinar si es necesario usar medidas profilácticas y en qué incisiones son más adecuadas.
A la espera de estos estudios y a la vista de lo expuesto, consideramos relevante la localización de la incisión y nos parece recomendable el uso preferente de las IT en los pacientes intervenidos mediante cirugía laparoscópica para resección de colon, reservando las IM para aquellos casos en que no sea posible técnicamente una IT.
Si se usara una IM, el cirujano debe evaluar los factores de riesgo y, en los casos en que sea elevado, nuestras investigaciones apuntan ventajas y poca morbilidad al usar una prótesis para prevenir las HI.
Conflicto de interesesLos autores declaran no tener ningún conflicto de interés.