El manejo de las complicaciones biliares (CB) postrasplante hepático ha evolucionado en los últimos años.
Los objetivos de este estudio fueron, analizar la incidencia y el manejo de las CB en nuestro centro en 1.000 transplantes hepáticos; y estudiar específicamente el manejo de las estenosis anastomóticas (EA).
Resultadosla incidencia de CB fue del 23%. Se dieron 76 casos de fístula biliar, 106 casos de estenosis anastomóticas, 46 casos de estenosis no-anastomóticas, 42 coledocolitiasis y 19 otras complicaciones.
De los 106 casos de estenosis anastomóticas, se indicó tratamiento radiológico (CPRE o CTPH) en 62 casos. En 38 casos (33%), la estenosis anastomótica se resolvió mediante tratamiento quirúrgico, en 18 tras previo tratamiento radiológico. La morbilidad y mortalidad relacionada con el tratamiento radiológico de las CB fue discretamente superior (morbilidad: Quir: 4 (18%) vs Radiol: 20 (32%); p=0,2 y mortalidad: Quir: 0% vs Radiol: 8 (11%); p=0,23).
De los 46 pacientes con estenosis no anastomóticas, 29 (63%) fueron tratados mediante retrasplante.
ConclusiónEl tratamiento quirúrgico tiene un papel relevante en el manejo de las CB postrasplante hepático, y es el tratamiento de elección en algunos casos de estenosis anastomóticas. El retrasplante, sin manipulación previa, es el tratamiento de elección en los pacientes con estenosis no anastomóticas.
Management of biliary tract complications (BTC) after liver transplantation (LT) has progressed in recent years. The aims of this study were, to analyse the incidence and management in our institution of BTC after 1000LT; and to study the management of patients with anastomotic strictures (AS).
ResultsThe incidence of BTC was 23%. There were 76 cases of bile leak, 106 cases of anastomotic strictures, 46 non-anastomotic strictures, 42 choledocolithiasis and 19 other complications.
Among 106 cases of anastomotic strictures, radiological treatment, either PTC or ERCP, was initially indicated in 62. The AS of 38 patients (33%) were resolved with surgical treatment, 18 of them after a previous attempt at radiological treatment. Patients who were treated initially by radiologically required more procedures. Morbidity and mortality related to BTC were slightly higher in the group of patients treated by radiology (morbidity: surgical: 4 (18%) vs. radiological: 20 (32%); p=0.2 and mortality: surgical: 0% vs. radiological: 8 (11%); p=0.23).
Among 46 patients with non-anastomotic strictures, 29 were resolved with retransplantation (63%).
ConclusionsSurgery has a significant role in the management of BTC, and is the treatment of choice in some cases of anastomotic strictures. Retransplantation may be the preferred option in patients with non-anastomotic strictures.
A pesar de los grandes avances en la técnica quirúrgica, las técnicas de preservación y el manejo perioperatorio, las complicaciones biliares (CB) siguen siendo una causa importante de morbilidad y pérdida de injertos tras el trasplante hepático (TH)1,2. Su incidencia se mantiene alrededor del 20% en series recientes1–3.
Las estenosis, anastomóticas y no anastomóticas, son actualmente las CB más frecuentes. Si bien en las épocas iniciales del desarrollo del TH la mayor parte de estenosis eran manejadas mediante tratamiento quirúrgico4, la evolución tecnológica de los métodos endoscópicos y radiológicos ha provocado una tendencia hacia el manejo no-quirúrgico de las CB. En muchos centros, los métodos no quirúrgicos se han convertido en el tratamiento estándar de la mayor parte de CB5–8. El tratamiento quirúrgico se suele reservar para aquellos pacientes en los cuales el tratamiento endoscópico y/o percutáneo ha fracasado. Sin embargo, no hay estudios randomizados que comparen ambos abordajes, y no hay un consenso definitivo respecto al manejo terapéutico de las CB.
Los objetivos de este estudio fueron, en primer lugar analizar la incidencia y manejo de las CB en nuestro centro tras 1.000TH; y en segundo lugar, estudiar la evolución de los pacientes con estenosis anastomóticas (EA) considerando el tipo de tratamiento.
Pacientes y métodosDe 1984–2007, se realizaron 1.000TH en nuestro centro. El seguimiento se cerró en enero 2008. Así pues, todos los pacientes estudiados tuvieron un seguimiento mínimo de 1 año.
La información clínica de las características de los donantes y pacientes se obtuvo de nuestra base de datos prospectiva. Todos los casos de CB fueron revisados retrospectivamente respecto a los datos detallados del manejo y tipo de la CB.
Hay que destacar que prácticamente todos los TH fueron realizados con donantes cadáver. Solo hubo 3 casos de donante a corazón parado, 31 casos de trasplante dominó, y ningún caso de donante vivo.
Técnica quirúrgica de la anastomosis biliarLa técnica de elección en nuestro centro es la hepático hepaticostomía termino terminal. Se realiza colangiografía intraoperatoria de rutina, mediante canulación del conducto cístico. La colangiografía intraoperatoria nos permite descartar fugas, así como posterior correlación radiológica durante la evolución del paciente. La anastomosis se realiza con material reabsorbible mediante puntos sueltos o sutura continua según el calibre de la via biliar, a criterio del cirujano. En casos de enfermedad de la vía biliar extrahepática, longitud insuficiente de la vía biliar del receptor, o gran discrepancia de calibre entre las vías biliares del donante y el receptor, se indica la realización de hepaticoyeyunostomía (HY). De forma rutinaria se deja un drenaje cerrado aspirativo posterior al hilio hepático.
Aplicando estos criterios, se realizaron 837 anastomosis termino terminales, 91 hepaticoyeyunostomías, 42 hepático hepaticostomías latero laterales (técnica usada temporalmente en 1998 y 1999), y 30 hepático hepaticostomía termino laterales.
En 97 casos (9%) se utilizó el tubo de Kehr, aunque en 1993 abandonamos el uso rutinario del mismo.
Seguimiento clínico radiológicoObviamente, tras 23 años de evolución el seguimiento se ha ido modificando, pero ha seguido siempre las mismas premisas.
De forma general, se realizan análisis diarios durante la primera semana posTH, cada 48h durante la segunda semana, y posteriormente de forma mensual hasta el sexto mes. Si es necesario por criterio clínico, se añaden los análisis que se consideren necesarios. Se realiza una ecografía de control para evaluar las estructuras vasculares, la vía biliar y el parénquima como mínimo a las 24h del TH, durante la primera semana, al mes, al tercer y sexto mes. Posteriormente, este procedimiento se realiza cada 6 meses, y según la evolución. Desde 1998 se incluye en el seguimiento de rutina una colangio resonancia magnética (CRM) que se realiza durante el primer mes posTH. En caso, de sospecha clínica ecográfica de CB se completa el estudio mediante colangiografía (inicialmente con CPRE o CTPH, y CRM desde 1998).
El diagnóstico y manejo de todos los pacientes con sospecha de CB son discutidos en el comité multidisciplinar de TH. Los hallazgos de la CRM se correlacionan con la evolución clínica y analítica para confirmar el diagnóstico y plantear el tratamiento. Asimismo la comparación con la CRM basal o la colangiografía intraoperatoria permite confirmar el diagnóstico.
Según los hallazgos clínico radiológicos las CB se clasificaron en9: fístula biliar (salida de liquido bilioso por drenaje colocado en hilio hepático, o aparición de biloma posterior), estenosis anastomótica (EA: definida como estenosis focal a nivel de la anastomosis), estenosis no anastomótica (ENA: estenosis hiliar larga y/o estenosis intrahepáticas con/sin signos de necrosis biliar y/o biloma con/sin trombosis arterial asociada), coledocolitiasis, y otras complicaciones (molde biliar, disfunción esfinter de Oddi, etc.).
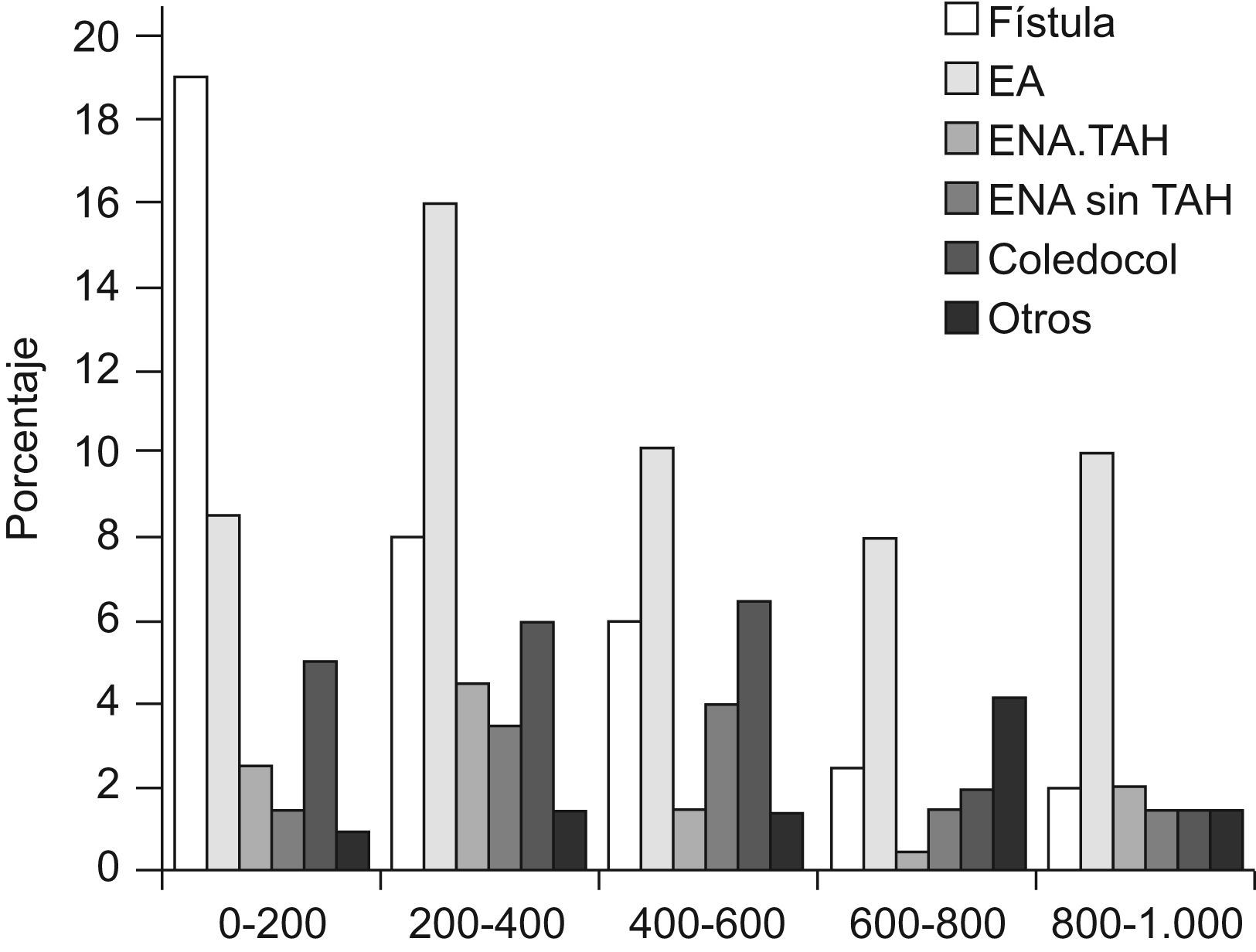
ResultadosSe diagnosticaron un total 289CB en 227TH. Así pues, el 23% de pacientes tuvieron una o más CB. La incidencia de CB disminuyó desde el 29% en los primero 200TH, hasta el 16% en los últimos 200TH. Esta disminución en la incidencia se debe principalmente a una disminución significativa en la frecuencia de fístula biliar, mientras que la incidencia de EA y ENA ha permanecido bastante estable a lo largo del tiempo (fig. 1). Hubo 76 casos de fístula biliar, 106 casos de EA, 46 casos de ENA (22 con trombosis de arteria hepática (TAH) y 24 sin trombosis), 42 coledocolitiasis, y 19 otras complicaciones.
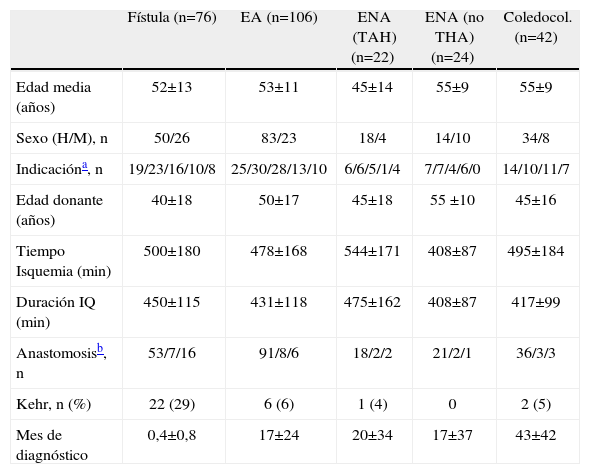
Las características de los pacientes y los donantes se muestran en la tabla 1.
Características de los pacientes
| Fístula (n=76) | EA (n=106) | ENA (TAH) (n=22) | ENA (no THA) (n=24) | Coledocol. (n=42) | |
| Edad media (años) | 52±13 | 53±11 | 45±14 | 55±9 | 55±9 |
| Sexo (H/M), n | 50/26 | 83/23 | 18/4 | 14/10 | 34/8 |
| Indicacióna, n | 19/23/16/10/8 | 25/30/28/13/10 | 6/6/5/1/4 | 7/7/4/6/0 | 14/10/11/7 |
| Edad donante (años) | 40±18 | 50±17 | 45±18 | 55 ±10 | 45±16 |
| Tiempo Isquemia (min) | 500±180 | 478±168 | 544±171 | 408±87 | 495±184 |
| Duración IQ (min) | 450±115 | 431±118 | 475±162 | 408±87 | 417±99 |
| Anastomosisb, n | 53/7/16 | 91/8/6 | 18/2/2 | 21/2/1 | 36/3/3 |
| Kehr, n (%) | 22 (29) | 6 (6) | 1 (4) | 0 | 2 (5) |
| Mes de diagnóstico | 0,4±0,8 | 17±24 | 20±34 | 17±37 | 43±42 |
Coledocol.: coledocolitiasis; EA: estenosis anastomótica; ENA: estenosis no anstomótica; TAH: trombosis arteria hepática.
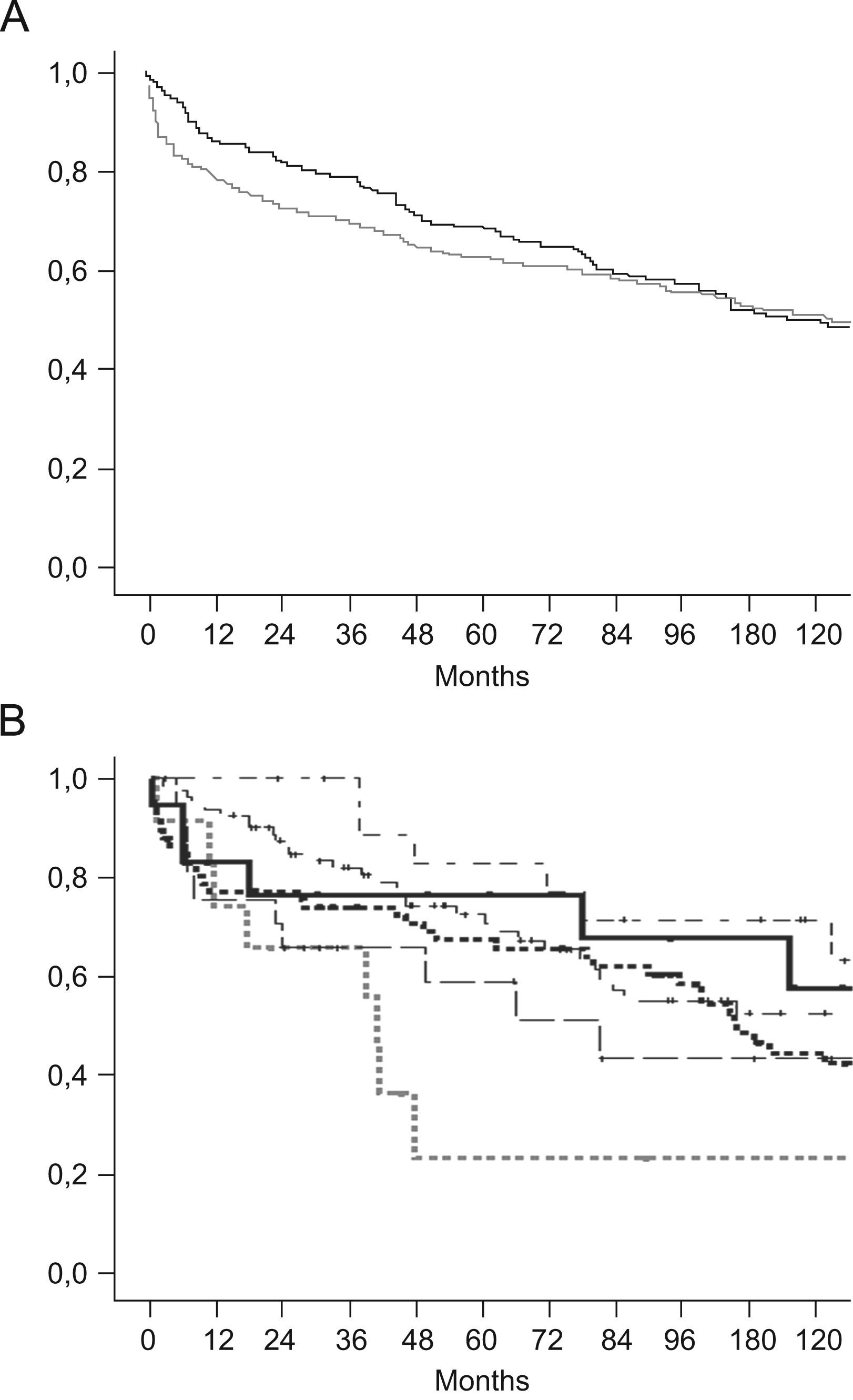
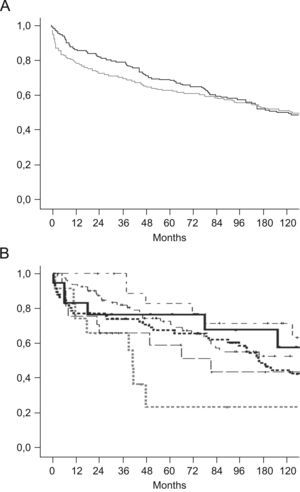
De forma global, el tener una CB no influyó en la supervivencia (p=0,25) (fig. 2A). Sin embargo, según el tipo de CB, especialmente en el caso de ENA, si que se objetivó diferencias en la supervivencia a largo plazo (p=0,03) (fig. 2B).
A) Supervivencia actuarial comparando pacientes con/sin CB. ------- Pacientes con CB (n=227) ––––– Pacientes sin CB (n=773). B) Supervivencia actuarial comparando pacientes según el tipo de CB.
El manejo y evolución de cada tipo de CB se describe de forma individualizada, a continuación.
- a)
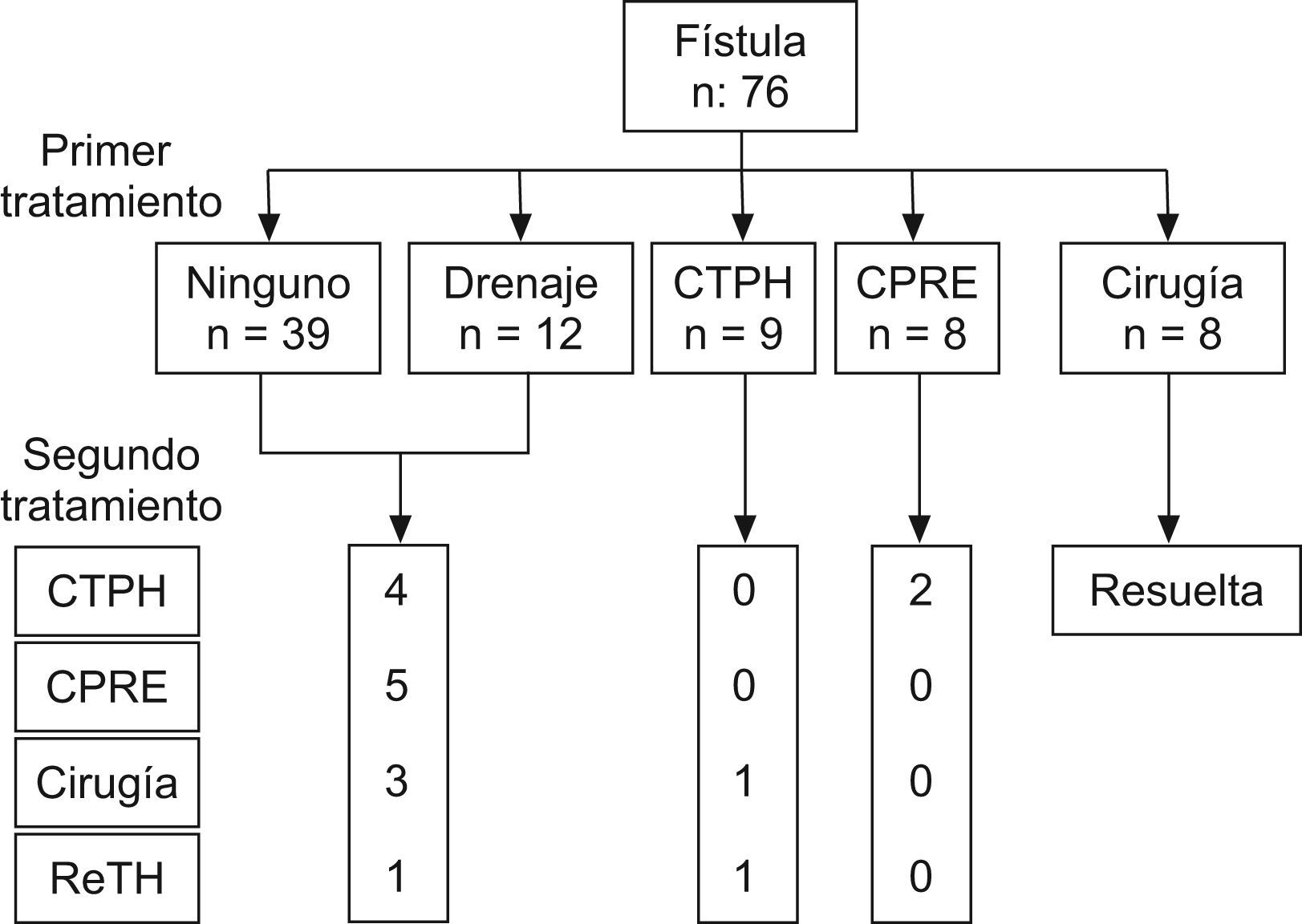
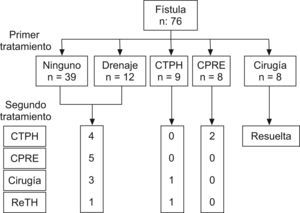
Fístula biliar (fig. 3): la mayor parte de casos se resolvieron espontáneamente manteniendo el drenaje, o colocando un drenaje percutáneo guiado por ecografía. En 8 pacientes con fístula biliar asociada a peritonitis, se indicó el tratamiento quirúrgico para drenaje; en 17 casos se cateterizó temporalmente la vía biliar mediante drenaje radiológico (vía CPRE o CTPH). De los 51 pacientes manejados inicialmente mediante tratamiento conservador, 13 (20%) requirieron otro tratamiento por fracaso del tratamiento conservador. Por otra parte, de los 76 pacientes con fístula biliar, 18 (25%) fueron diagnosticados de EA durante el seguimiento (el manejo de las EA se describirá a continuación). La mayor parte de los pacientes con fístula biliar fueron pues resueltos tras 1,3±1,6 procedimientos (mediana: 1), con 9% de complicaciones. Finalmente, 7 pacientes (9%) murieron de causas relacionadas con la fístula biliar.
- b)
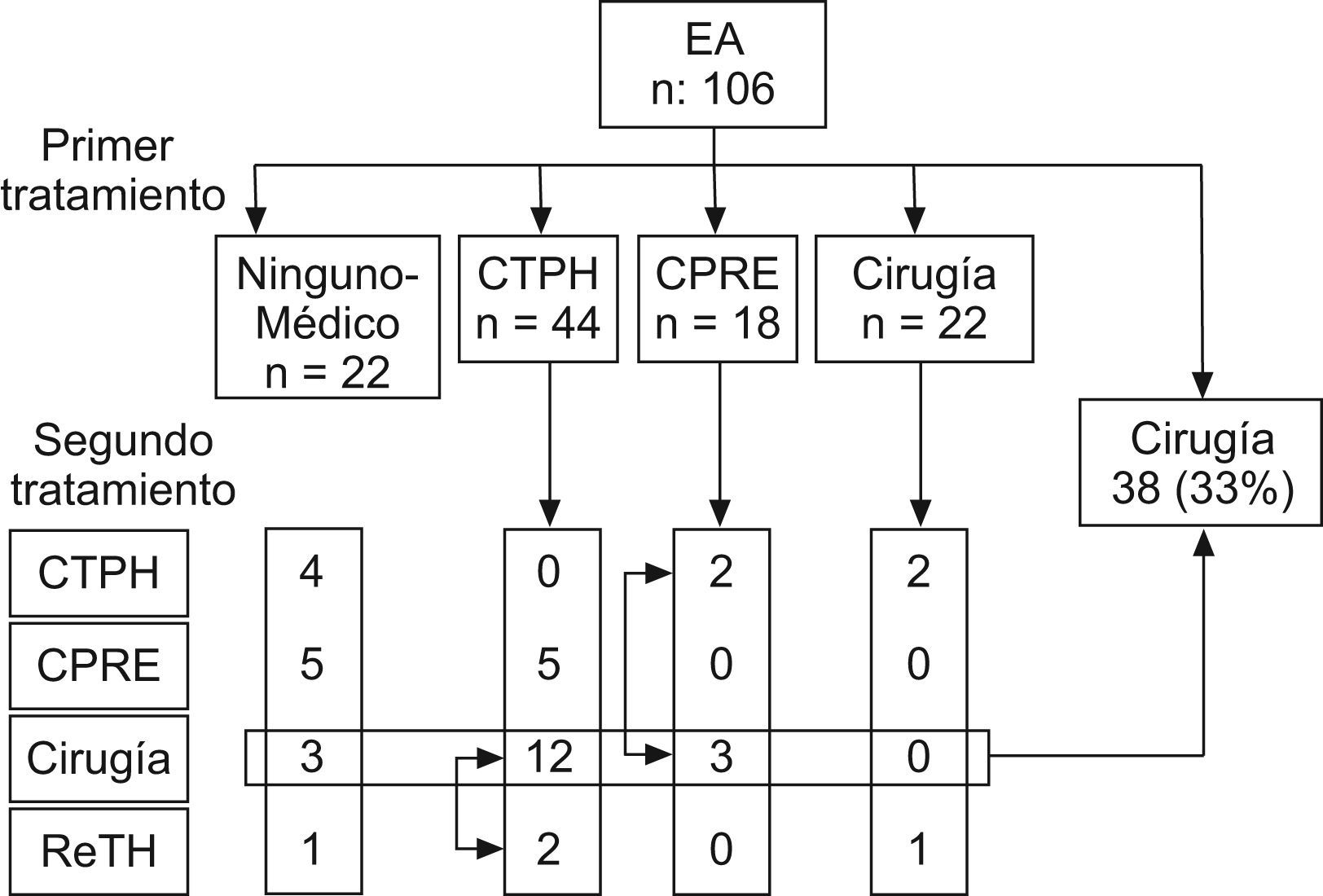
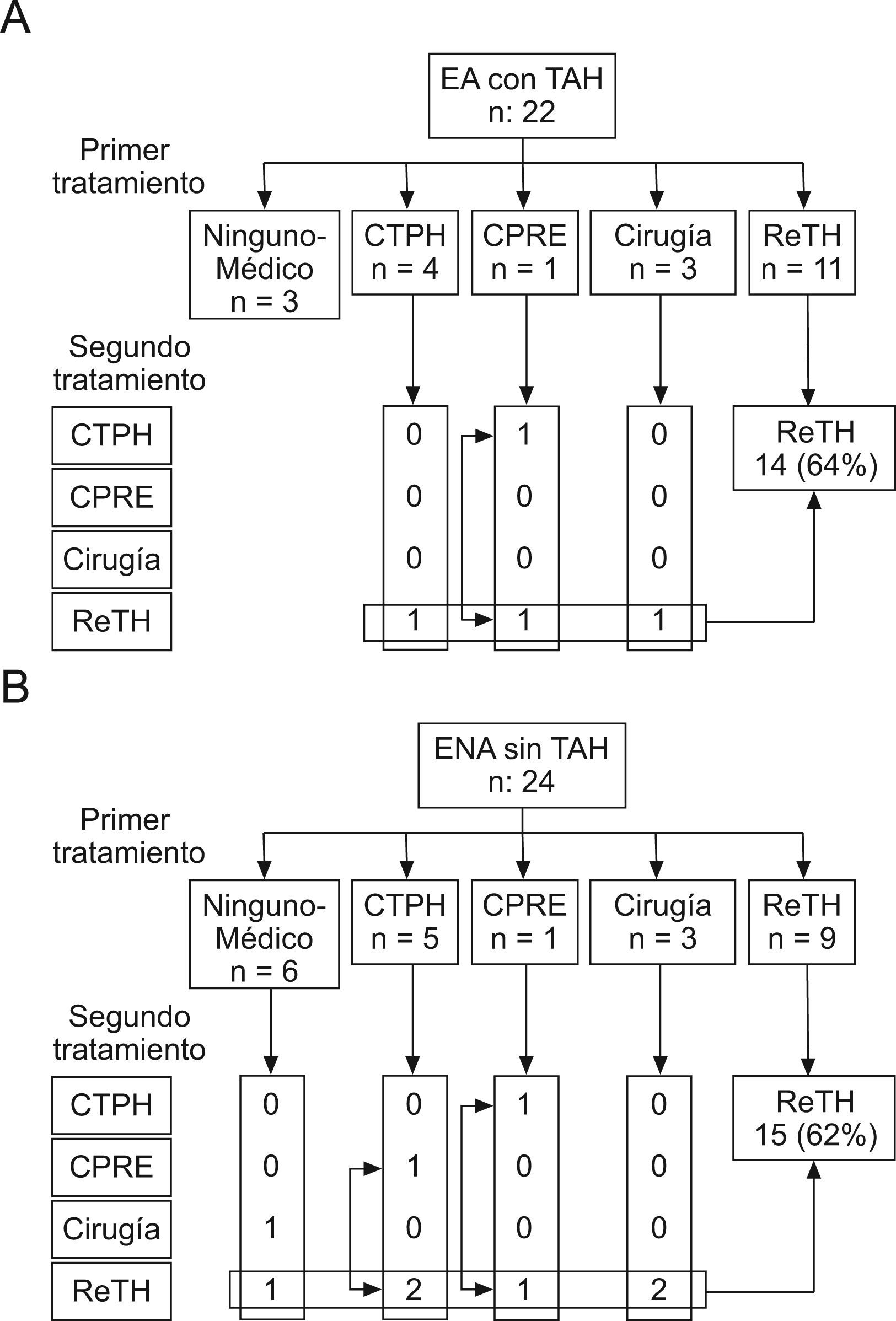
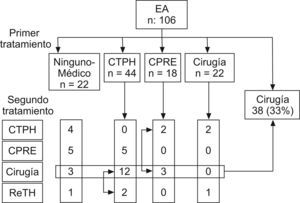
Estenosis anastomótica (EA) (fig. 4): Inicialmente, 22 pacientes asintomáticos fueron tratados médicamente (ácido ursodesoxicólico), dado que el diagnóstico fue casual en las pruebas radiológicas de rutina, pero no presentaban síntomas ni alteración analítica. Sin embargo, 13 de estos pacientes (60%) requirieron algún tipo de tratamiento durante su evolución. Nueve fueron tratados radiológicamente (CPRE o CTPH), en 3 casos se realizó hepaticoyeyunostomía, y 1 requirió retrasplante.
De los 84 pacientes con EA sintomática, se indicó tratamiento radiológico (CPRE o CTPH) en 62 casos. De este grupo, 7 requirieron algún otro tipo de procedimiento radiológico en un segundo tiempo, mientras que 15 requirieron cirugía por fracaso del tratamiento radiológico. Finalmente, 2 pacientes fueron retrasplantados. Tras el diagnóstico inicial, 22 pacientes fueron operados directamente, sin ningún otro procedimiento radiológico previo. Así pues, en global la EA de 38 pacientes (33%) fue resuelta mediante tratamiento quirúrgico, en 18 casos tras un intento previo de tratamiento radiológico.
La resolución de la EA requirió una media de 2,5±1,7 procedimientos (rango: 1–7; mediana: 2).
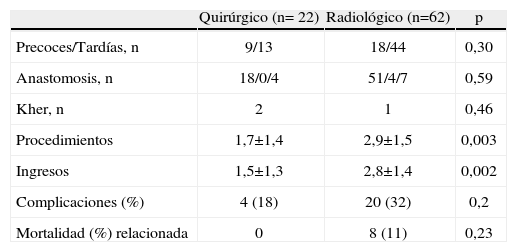
A pesar de que probablemente no son grupos comparables, no se observaron diferencias entre los pacientes tratados inicialmente mediante tratamientos radiológicos o cirugía en el tipo de anastomosis realizado, la utilización de Kher, ni el momento del diagnóstico (precoz o tardío) (tabla 2). Los pacientes que fueron tratados inicialmente mediante tratamientos radiológicos requirieron mayor número de procedimientos, y por tanto mayor número de ingresos, comparado con los pacientes tratados inicialmente mediante tratamiento quirúrgico. La morbilidad y mortalidad relacionada con la CB fue discretamente mayor en el grupo de tratamiento radiológico inicial (tabla 2).
Tabla 2.Características y evolución de las EA dependiendo del tratamiento inicial
Quirúrgico (n= 22) Radiológico (n=62) p Precoces/Tardías, n 9/13 18/44 0,30 Anastomosis, n 18/0/4 51/4/7 0,59 Kher, n 2 1 0,46 Procedimientos 1,7±1,4 2,9±1,5 0,003 Ingresos 1,5±1,3 2,8±1,4 0,002 Complicaciones (%) 4 (18) 20 (32) 0,2 Mortalidad (%) relacionada 0 8 (11) 0,23 Precoces: antes de 6 meses postrasplante; Tardías: más de 6 meses postraspante; Anastomosis: hepatico-hepaticostomía/hepaticoyeyunostomía/otras.
- c)
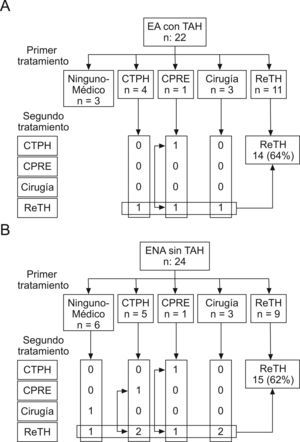
Estenosis no anastomóticas (ENA): los pacientes con ENA se analizaron de forma separada dependiendo si la ENA se asoció o no con trombosis de la arteria hepática. De los 22 pacientes con ENA con trombosis arterial, 3 no recibieron tratamiento, uno estaba asintomático, y los otros 2 se consideraron no tributarios de retrasplante por comorbilidad. Cuatro fueron precoces (diagnósticas antes de 30 días). Ocho pacientes fueron tratados mediante tratamiento radiológico o cirugía, debido a ENA localizadas; 3 de ellos progresaron hacia estenosis más difusas y fueron finalmente retrasplantados. En la mayor parte de casos, se indicó retrasplante de forma inicial, sin otro tratamiento previo. Así pues, finalmente 14 pacientes (64%) con ENA con trombosis arterial fueron retrasplantados. Cuatro de los 14 pacientes retrasplantados, fueron diagnosticados durante el primer mes postrasplante. Dos pacientes (9%) murieron de causas relacionadas con la CB (estos fueron los 2 pacientes que no fueron retrasplantados).
De los 24 pacientes con ENA sin trombosis arterial, 4 fueron diagnosticados de forma precoz (antes de 30 días postrasplante). De los 24 ENA sin trombosis arterial, 6 no fueron tratados inicialmente, pero uno fue retrasplantado, y otro fue tratado mediante hepaticoyeyunostomía por ENA localizada (fig. 5B). Nueve pacientes fueron manejados inicialmente con tratamiento radiológico o quirúrgico; un paciente estaba asintomático en el momento del diagnóstico y sigue vivo tras 24 meses de seguimiento. Sin embargo, 6 pacientes requirieron finalmente retrasplante. En la mayor parte de casos, el retrasplante se indicó de forma inicial, sin otro procedimiento previo. Así pues, finalmente 15 pacientes (62%) fueron retrasplantados por ENA sin trombosis arterial. De los 4 pacientes con ENA sin trombosis arterial precoz, 2 murieron tras el retrasplante.
- d)
Seis pacientes (25%) murieron de causas relacionadas con la CB (2 tras retrasplante, 1 por sepsis tras CTPH, y 3 debido a colangitis relacionada con CB no tratada).
- e)
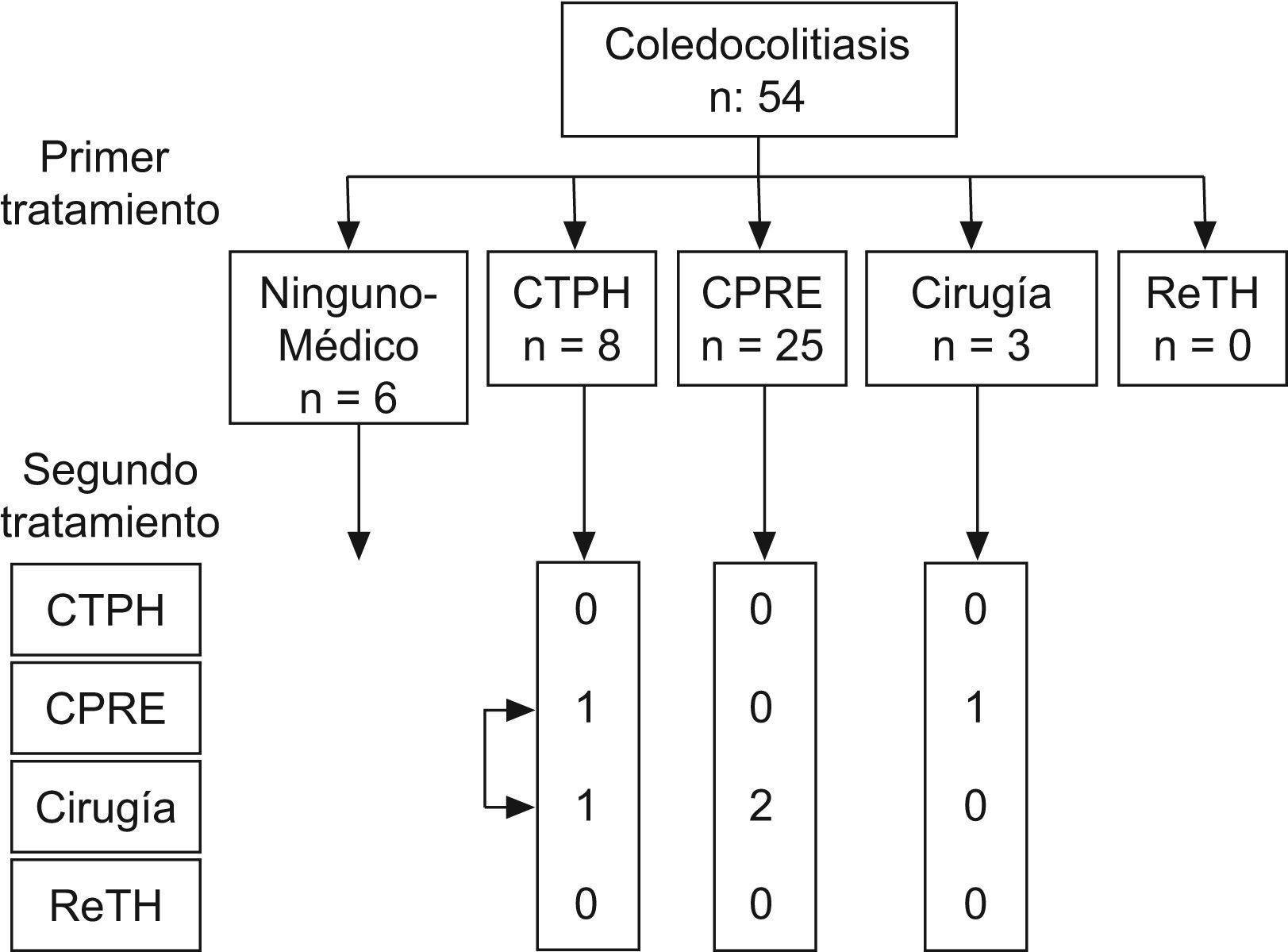
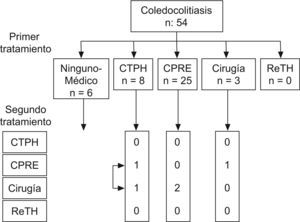
Coledocolitiasis (fig. 6): La mayor parte de pacientes con el diagnóstico de coledocolitiasis fueron resueltos mediante CPRE, excepto 8 que se trataron mediante CTPH. Un pequeño grupo de 6 pacientes fueron manejados solo con tratamiento médico (ácido ursodesoxicólico), por permanecer asintomáticos. En 4 casos se indicó hepaticoyeyunostomía, 3 inicialmente y 1 tras fracaso de tratamiento radiológico.
Se requirió una media de 2 procedimientos para resolver los casos de coledocolitiasis, con pocas complicaciones (0,5±0,7; rango 0–2). Solo 2 pacientes (4,8%) murieron de causas relacionadas con la CB (sepsis de origen biliar).
DiscusiónLas CB se consideran el talón de Aquiles del TH8–10. Si bien en los años 80 se observó cierta tendencia a una disminución de la incidencia, las series actuales siguen mostrando una incidencia del 20–25%.
Nuestro centro empezó a realizar TH en 1984, y hasta febrero 2007 se habían realizado 1.000TH. Este estudio evalúa la incidencia de las CB y su manejo en esta amplia serie de pacientes. De forma similar a series previas, la incidencia se mantiene alrededor del 20%. Ha habido una discreta disminución en la incidencia de CB, especialmente gracias a la reducción de fístulas biliares. Es bien sabido, que los factores que más influencian en la fístula biliar son técnicos (técnica quirúrgica, tensión en la anastomosis, etc.); los avances en la técnica y la mayor experiencia han permitido una incidencia actual de fístula biliar del 2% (4 casos en los últimos 200TH). El uso de tubo de Kehr se abandonó en nuestro centro en 1993, sin influencia en la incidencia de fístula biliar ni de estenosis anastomóticas. Estudios randomizados recientes han demostrado que el uso de tubo de Kehr de forma rutinaria no ofrece beneficios11,12.
En nuestra experiencia, la incidencia de EA y ENA se ha mantenido estable a lo largo de los años. Las EA se deben principalmente a factores técnicos, pero también influyen, al igual que en las ENA, los factores inmunológicos e isquémicos13–15. Recientemente, se proponen factores relacionados con la citotoxicidad de la bilis en la patogénesis de las ENA16. Las estrategias a lo largo de los años de estandarización de la técnica quirúrgica, mantenimiento de la correcta vascularización de los cabos, estandarización en las técnicas de extracción y perfusión, y la reducción en lo posible de los tiempos de isquemia, no nos han permitido mejorar nuestros resultados. Refinamientos en las técnicas de preservación pueden tener un papel en la patogenia de las EA y ENA17,18, pero son necesarios más estudios clínicos para confirmar su influencia real.
Manejo de las complicaciones biliaresUna vez observado que la incidencia de las CB se ha mantenido estable, el principal objetivo de nuestro estudio fue evaluar su manejo. No hay controversia respecto al manejo de la fístula biliar y la coledocolitiasis.
- a)
Fístula biliar: la fístula biliar es la complicación biliar más frecuente en el postoperatorio inmediato. Su diagnóstico habitualmente se basa en el aspecto bilioso del débito a través del drenaje que dejamos de forma rutinaria durante el TH. Su manejo consiste en mantener el drenaje quirúrgico hasta la resolución de la fístula, o la colocación de un drenaje vía percutánea. En nuestra experiencia, muy pocos pacientes requirieron cirugía por biloma mal drenado, y en algunos casos iniciales se asoció CPRE. Cabe destacar que el 25% de los pacientes con fístula biliar que se cerró espontáneamente, durante su evolución presentaron EA, probablemente secundaria al proceso cicatricial que se produce en la resolución de la fístula.
- b)
Coledocolitiasis: respecto las coledocolitiasis, el diagnóstico suele ser más tardío. La CPRE suele ser resolutiva19,20, aunque es frecuente que se requiera más de un procedimiento. El papel del ácido ursodesoxicólico en la prevención del desarrollo y/o recidiva de la coledocolitiasis posTH, no ha sido demostrado en estudios randomizados.
- c)
Estenosis anastomóticas: respecto al manejo de las EA no hay consenso en la literatura. Los avances recientes en las técnicas endoscópicas y en la radiología intervencionista, han llevado al manejo no quirúrgico de las EA en muchos centros5,19,21,22. Sin embargo, la aplicación de las técnicas endoscópicas, radiológicas o el tratamiento quirúrgico varía ampliamente según los centros. Tal como sugiere Davidson et al23, los resultados iniciales del tratamiento no-quirúrgico, así como la disponibilidad y experiencia en cada modalidad de tratamiento, pueden haber influenciado en la aplicación y resultados en cada centro. Por otra parte, no hay estudios prospectivos randomizados comparando los resultados del tratamiento quirúrgico con el tratamiento endoscópico o radiológico, en el manejo de las EA tras el TH. De forma global, el manejo no quirúrgico tiene 2 inconvenientes teóricos: en primer lugar la posible morbilidad relacionada; en segundo lugar, la posibilidad de fracaso y/o recidiva que se ha descrito de hasta el 20–30%7,22,24,25. Un único estudio prospectivo observacional publicado hasta la fecha21 ha estudiado los resultados de una terapia endoscópica estandarizada en el tratamiento de las EA. Tras analizar todas las complicaciones relacionadas con la CPRE, Holt et al21 concluyeron que si bien el tratamiento endoscópico es seguro y bien tolerado, el riesgo acumulado tras 3–4 procedimientos es relevante. En realidad, enfatizan la importancia de ofrecer el tratamiento quirúrgico como alternativa, a pesar de la eficacia del tratamiento no quirúrgico.
Nuestra experiencia es similar. Los pacientes manejados con tratamiento no-quirúrgico (CPRE o CTPH), requirieron una media de 2,9 procedimientos, con una morbilidad acumulada del 30%, y un porcentaje de fracaso del 30%. En cambio, los pacientes tratados quirúrgicamente de entrada, no tuvieron mortalidad relacionada y la morbilidad fue baja. Sin embargo, hay que recordar que este no es un estudio randomizado, y probablemente los 2 grupos de pacientes no son comparables. En nuestro centro, se indica cirugía en el tratamiento de las EA siempre que el paciente tenga una función hepática conservada, sin comorbilidad que contraindique la cirugía, y con molde biliar asociado a la estenosis. Si bien los grupos no son comparables, es de destacar la baja morbilidad de la hepaticoyeyunostomía. Se ha sugerido que la morbilidad tras hepaticoyeyunostomía, en los pacientes con fracaso previo de tratamiento no quirúrgico, es similar a la de los pacientes en los que se indica directamente cirugía23. Sin embargo, la posibilidad de morbilidad tras el procedimiento endoscópico y/o radiológico debe tenerse en cuenta, especialmente considerando que cualquiera de estos procedimiento aumenta la posibilidad de bactibilia. Así pues, consideramos que los casos con escasas posibilidades de ser resueltos mediante procedimientos no quirúrgicos, son mejor tratados quirúrgicamente sin manipulación previa. En nuestra opinión, estos casos son las EA que asocian litiasis o molde biliar. El tipo de estenosis, momento del diagnóstico, función hepática, y especialmente la asociación o no de molde biliar son aspectos a tener en cuenta en la decisión del tratamiento de las EA24. Otro aspecto a comentar es el elevado porcentaje de tratamiento radiológico (CTPH) comprado con el endoscópico (CPRE), en nuestro centro. Esto es solo consecuencia de la disponibilidad local y experiencia del equipo de radiología intervencionista. En general, los resultados del tratamiento radiológico son similares a los del tratamiento endoscópico21.
De forma más concreta, en nuestro algoritmo terapéutico actual, en caso de EA si el paciente no tiene comorbilidad, y presenta molde biliar asociado a la estenosis o estenosis demasiado próxima a la bifurcación biliar (< 1cm) se opta en primera instancia por la cirugía. En aquellos pacientes con estenosis corta no asociada a molde biliar, y a más de 1cm de la bifurcación se intenta dilatación endoscópica y colocación de stent. Si este no es resolutivo, posible o recidiva tras 2 sesiones de dilatación+stent, se indicaría tratamiento quirúrgico. En caso de patología de base que contraindique o dificulte la cirugía, se obtará por colocación de prótesis, vía CTPH o CPRE.
- d)
Estenosis no anastomóticas: El segundo gran grupo de CB analizadas de tratamiento controvertido son las ENA. El tratamiento conservador no ha demostrado buenos resultados14; así, Koneru et al8 sugieren que los clínicos no deberíamos insistir excesivamente en el tratamiento conservador radiológico, en lugar del retrasplante en los casos de ENA. De forma similar, en nuestra opinión, una vez el diagnóstico de ENA es claro, el tratamiento radiológico y/o endoscópico solo aumenta la posibilidad de bactibilia, y con ello de colangitis. La utilidad real del tratamiento radiológico/endoscópico en la evolución de las ENA no se ha demostrado. No parece retrasar su evolución, ni reducir la necesidad de retrasplante. Por ello, nosotros indicamos retrasplante en todos aquellos casos de ENA sintomáticos (ya sea con afectación analítica y/o clínica), excepto en casos seleccionados de ENA de «tipo hiliar», en los cuales se puede valorar el tratamiento radiológico y/o quirúrgico (hepatocoyeyunostomía)26. En todos los casos de ENA de «tipo difuso» 26, una vez descartado que haya contraindicaciones para el retrasplante, intentamos no manipular la vía biliar para evitar complicaciones sépticas, e indicamos el retrasplante. Así con este planteamiento hemos retrasplantado 29 de 46 pacientes con ENA (63%). La mortalidad postrasplante fue baja, pero cabe destacar que los 2 casos fueron tras ENA precoz (antes de un mes).
En conclusión en nuestra experiencia, el tratamiento quirúrgico sigue teniendo un papel relevante en el manejo de las CB postrasplante, especialmente en las EA. El tratamiento radiológico/endoscópico no puede considerarse de forma global el tratamiento estándar en todos los casos; el manejo de cada paciente y su CB deben plantearse de forma individualizada. En el tratamiento de las ENA el retrasplante sin manipulación radiológica previa, ofrece buenos resultados.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos a Raquel Lastra por su ayuda en la recogida de datos.