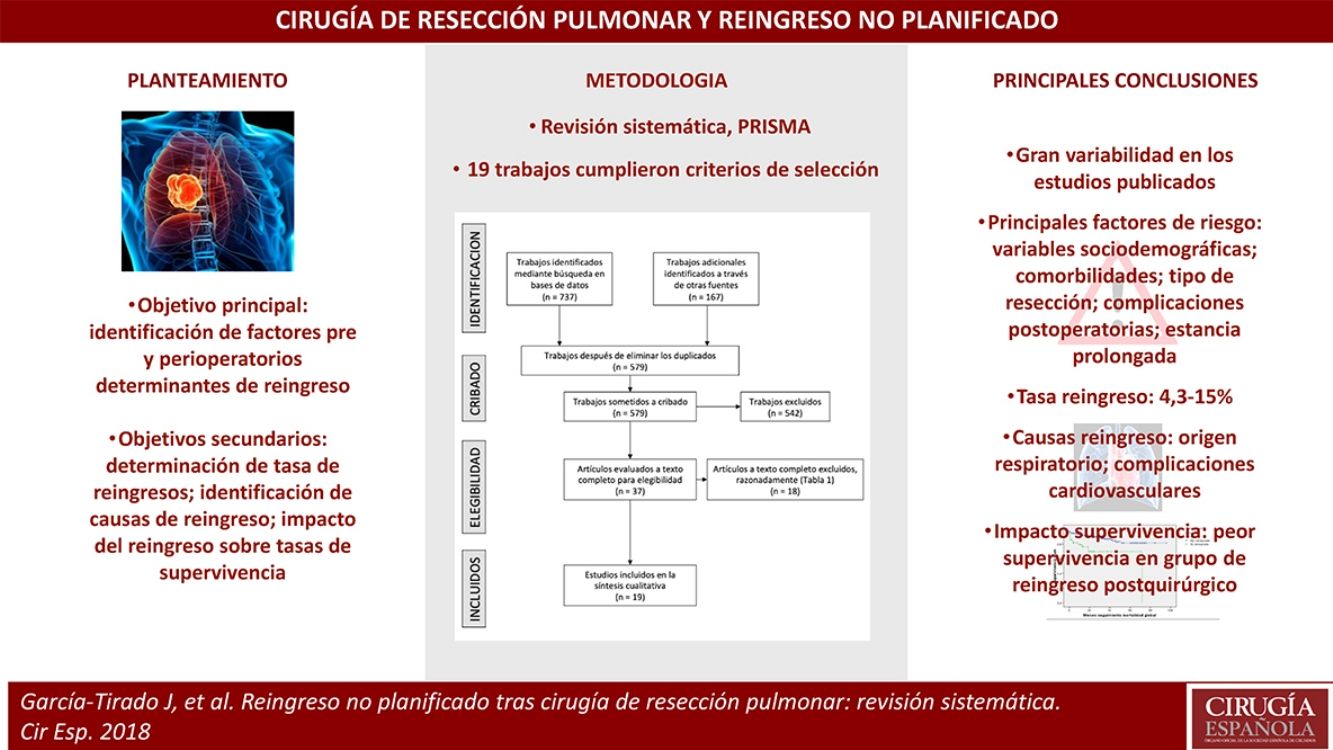
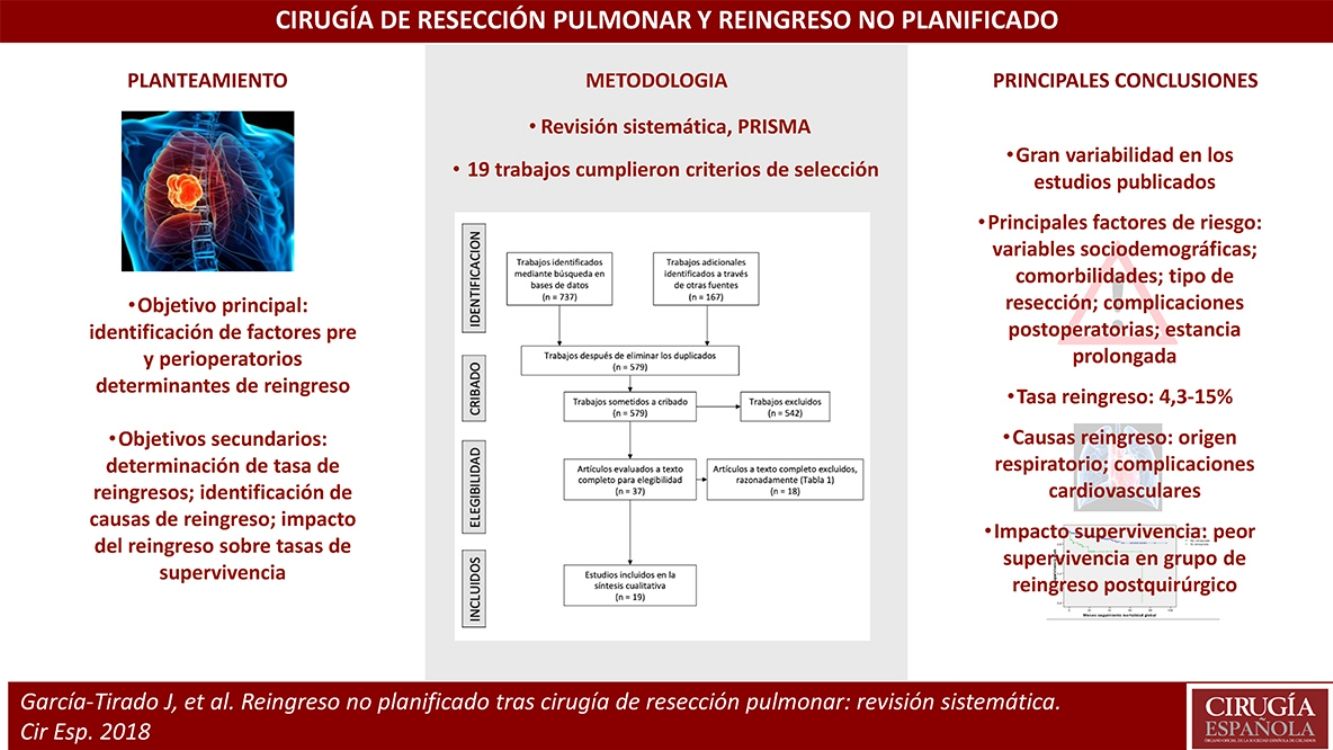
Los reingresos urgentes suponen un impacto importante sobre los resultados en la salud de los pacientes y los costes sanitarios. Los factores de riesgo asociados a reingreso tras cirugía de resección pulmonar han sido poco estudiados. El principal objetivo del presente trabajo es la identificación de factores pre- y perioperatorios determinantes de reingreso; secundariamente, determinación de tasa de reingresos, identificación de diagnósticos de reingreso, e impacto de los reingresos sobre las tasas de supervivencia en los estudios que lo analizaban.
La revisión se realizó mediante búsqueda sistemática en las principales bases de datos bibliográficas. Finalmente, 19 trabajos cumplieron los criterios de selección.
Los principales factores de riesgo fueron: variables sociodemográficas de los pacientes; comorbilidades; tipo de resección; complicaciones postoperatorias; estancia prolongada.
A pesar de la gran variabilidad en los estudios publicados, todos destacan la importancia de reducir los índices de reingreso por su significativo impacto sobre pacientes y sistema sanitario.
Urgent readmissions have a major impact on outcomes in patient health and healthcare costs. The associated risk factors have generally been infrequently studied. The main objective of the present work is to identify pre- and perioperative determinants of readmission; the secondary aim was to determine readmission rate, identification of readmission diagnoses, and impact of readmissions on survival rates in related analytical studies.
The review was performed through a systematic search in the main bibliographic databases. In the end, 19 papers met the selection criteria.
The main risk factors were: sociodemographic patient variables; comorbidities; type of resection; postoperative complications; long stay.
Despite the great variability in the published studies, all highlight the importance of reducing readmission rates because of the significant impact on patients and the healthcare system.
El Plan de Calidad de nuestro Sistema Nacional de Salud contempla la tasa de reingreso tras procedimientos quirúrgicos como un marcador relevante de calidad asistencial1. Las tasas ajustadas de reingresos potencialmente evitables son lo suficientemente sólidas como para justificar su inclusión en la vigilancia de la calidad del hospital2,3; una tasa de reingresos elevada podría indicar unos cuidados inadecuados, con malos resultados asistenciales y una pérdida de eficiencia4. Así, los reingresos evitables se estiman como un indicador indirecto de calidad, suponiendo una oportunidad de ahorro significativo de costes potenciales para el sistema sanitario5, además del impacto que produce sobre los resultados en la salud de los pacientes, tanto en términos de calidad de vida como en la supervivencia6.
Existen muchos estudios sobre reingresos para diversos procedimientos quirúrgicos en cirugía general, traumatológica y cardiovascular, o aglutinando distintas intervenciones mayores de diferentes especialidades que incluyen la lobectomía pulmonar en algunos estudios6,7. Sin embargo, específicamente los factores de riesgo asociados a reingreso, la tasa de reingresos, y los diagnósticos que los condicionan tras una cirugía de resección pulmonar han sido poco estudiados en general. Recientemente se han publicado varios trabajos que analizan los reingresos tras cirugía de resección pulmonar. El principal objetivo del presente trabajo es la identificación de factores pre- y perioperatorios determinantes de reingreso; secundariamente, la determinación de tasa de reingresos, la identificación de diagnósticos de reingreso, y el impacto de los reingresos sobre las tasas de supervivencia en los estudios que lo analizaban.
Material y métodosLa revisión se ha realizado siguiendo las directrices de la guía Preferred Reporting Items For Systematic Reviews and Meta-Analyses (PRISMA)8, con la finalidad de responder a las siguientes cuestiones: en cirugía de resección pulmonar, ¿cuál es la tasa de reingreso en la cirugía de resección pulmonar?; ¿qué diagnósticos presentan los pacientes que reingresan tras una resección pulmonar?; ¿es posible identificar factores de riesgo perioperatorios predictores de reingreso? El protocolo de revisión fue registrado en el International Prospective Register of Systematic Reviews (PROSPERO)9, recibiendo el número CRD42017059341.
Estrategia de búsquedaLa búsqueda fue realizada hasta marzo de 2017 en cinco bases de datos bibliográficas (PubMed, US National Library of Medicine-National Institue of Health; Embase, Elsevier; The Cochrane Library y Biblioteca Cochrane Plus, Colaboración Cochrane; Índice Bibliográfico Español en Ciencias de la Salud (IBECS); Biblioteca Virtual en Salud (BVS), Instituto de Salud Carlos III), y adicionalmente se realizó una búsqueda complementaria en Tripdatabase y Google Scholar.
Los términos de búsqueda en español fueron «reingreso» y «cirugía», y en inglés «readmission» y «lung surgery», excluyendo «transplants», con limitación a estudios en humanos, sin restricción temporal.
Criterios de inclusión y exclusiónEl ámbito del estudio fue el reingreso tras cirugía de resección pulmonar en humanos adultos. Por tanto, los criterios de inclusión fueron estudios realizados sobre reingresos no planificados en humanos adultos (mayores de 18 años), sometidos a cirugía de resección pulmonar (cualquier modalidad). Se excluyeron los estudios sobre reingreso en cirugía torácica orientados a otro tipo de intervenciones quirúrgicas diferentes de las resecciones pulmonares, así como los estudios en los que el reingreso no fue el objetivo principal del estudio, sino que se empleó como indicador de calidad para evaluar determinados programas, o empleados en la comparación de resultados entre distintos equipos hospitalarios.
Se incluyeron todos los diseños de estudio, excluyendo editoriales, cartas al director o trabajos redundantes.
Medición de resultadosEl principal resultado de interés fue la identificación de factores pre- y perioperatorios determinantes de reingreso.
Los resultados secundarios considerados fueron la determinación de la tasa de reingresos no planificados tras cirugía de resección pulmonar, y la identificación de los diagnósticos de reingreso. Otro resultado valorado en los estudios que lo analizaban fue la influencia de los reingresos sobre las tasas de supervivencia.
Selección de estudios. Extracción de datosLos títulos y/o resúmenes de los trabajos recuperados mediante la aplicación de la estrategia de búsqueda en las distintas bases bibliográficas consultadas fueron examinados de forma independiente por dos autores de la revisión (GT y LO). El trabajo a texto completo de estos estudios potencialmente elegibles fue obtenido y evaluado igualmente por dos miembros del equipo de revisión de forma independiente (GT y LO). Cualquier desacuerdo fue resuelto por medio de discusión con un tercer revisor (MB). Se utilizó un formulario estandarizado para extraer los datos de los estudios incluidos, y dos revisores extrajeron datos de forma independiente (GT y JL), identificando discrepancias que fueron resueltas mediante discusión con un tercer autor (MB).
Evaluación de la calidad (riesgo de sesgo)La calidad metodológica de los estudios fue evaluada independientemente por dos investigadores (JL y MB) mediante la herramienta de evaluación del riesgo de sesgo de la Colaboración Cochrane10. Mediante la referida herramienta, se evaluó: el sesgo de selección (criterios de inclusión de pacientes, incluyendo pérdidas y exclusiones del análisis, informando de los motivos de dichas pérdidas y exclusiones); el sesgo de detección (estableciendo los criterios de identificación del suceso principal, el reingreso); el sesgo de desgaste (identificando las fuentes de obtención de la información, con posible sesgo debido a cantidad, naturaleza o manejo de datos incompletos); el sesgo de información (posibilidad de informes selectivos de resultados); otros sesgos (cualquier apreciación importante sobre posibles sesgos imprevistos). Los posibles desacuerdos se resolvieron con la participación de un tercer autor de revisión (GT).
Análisis de los datosDada la heterogeneidad en el análisis de datos se efectuó una síntesis narrativa de los resultados de los estudios analizados (la agrupación en un metaanálisis de datos de estudios heterogéneos puede producir resultados erróneos11.
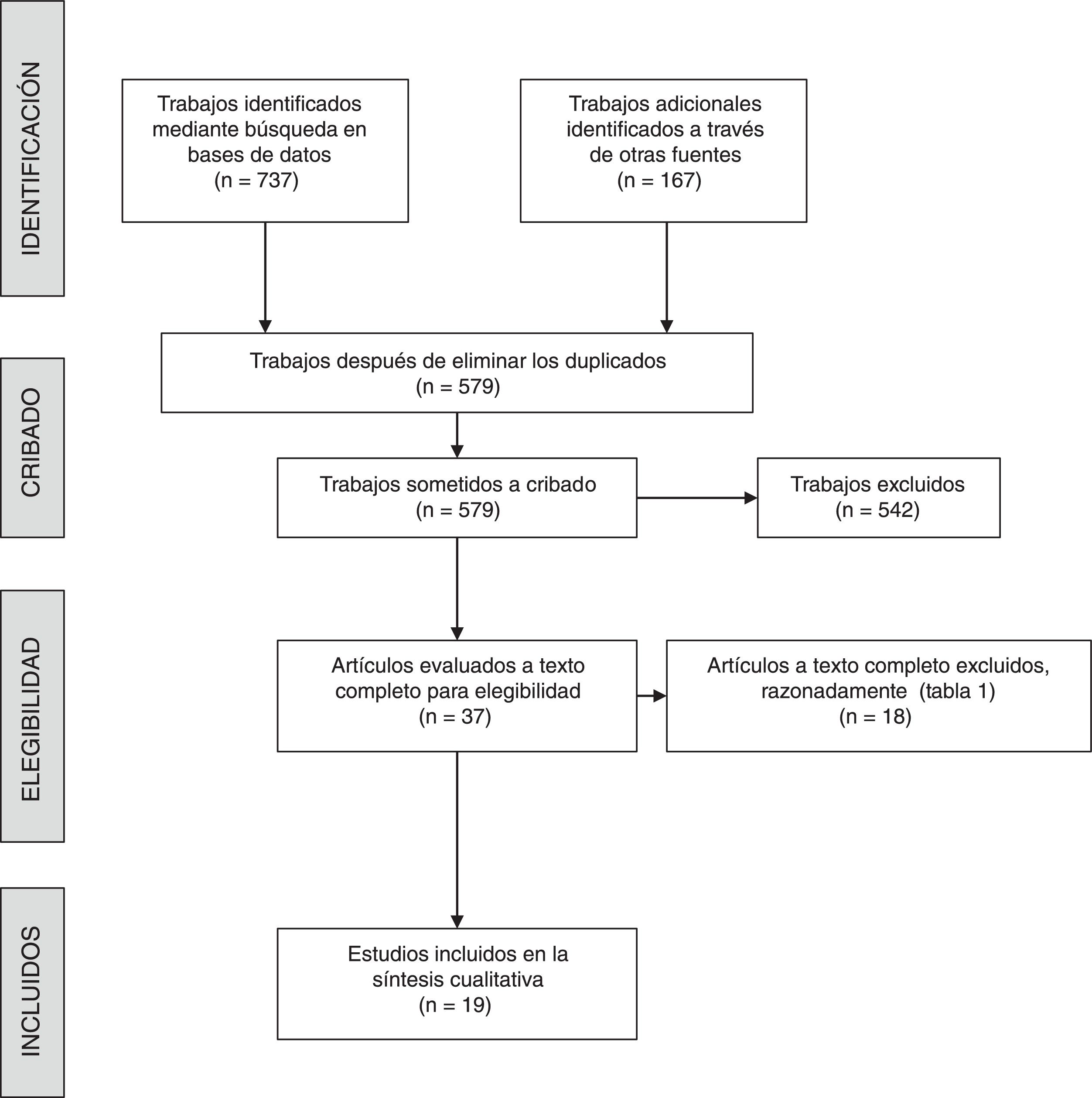
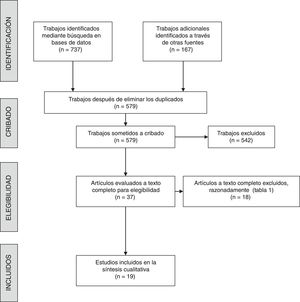
ResultadosBúsqueda bibliográficaSe obtuvieron 579 artículos, tras depurar y eliminar los duplicados de los 904 trabajos identificados inicialmente (fig. 1). Finalmente, 37 artículos fueron revisados a texto completo, de los que 18 fueron excluidos por distintas razones (tabla 1). Por tanto, 19 trabajos cumplieron los criterios de selección y fueron incluidos en la revisión5–7,12–15,16–27.
Razones de exclusión tras evaluación de artículos a texto completo elegibles
| Artículos a texto completo excluidos (n = 18): |
|---|
| No se especifican resultados en cirugía torácica (n = 6) |
| Reingreso como indicador de calidad: |
| Evaluación de guías de práctica clínica (n = 7) |
| Evaluación del volumen hospitalario (n = 1) |
| Efecto del lugar de reingreso sobre resultados (n = 1) |
| Carta al Director (n = 1) |
| Editorial (n = 1) |
| Comunicación a congreso con datos incluidos en artículo posterior (n = 1) |
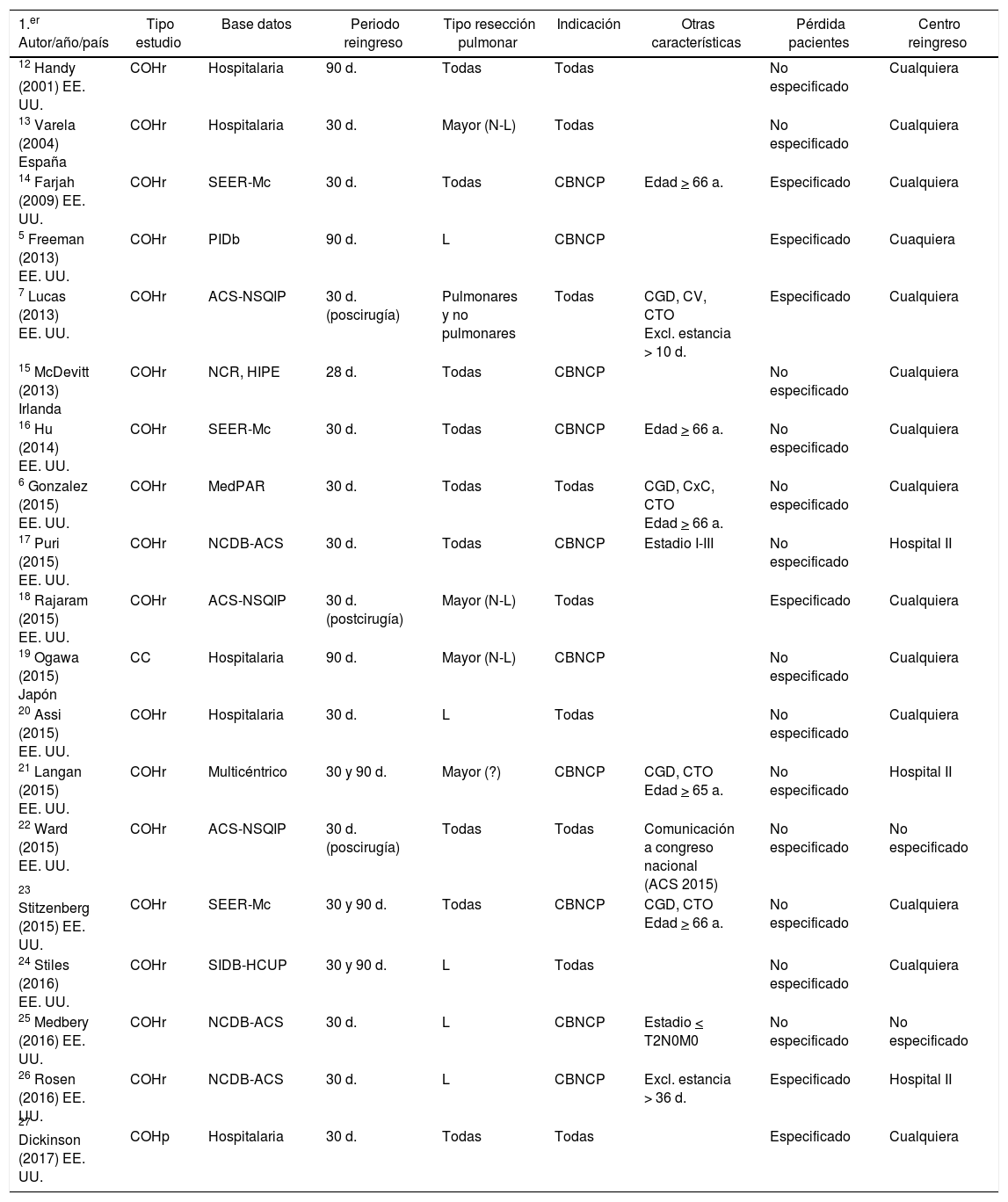
Todos los estudios analizados presentaban un diseño de cohortes retrospectivo, con la excepción de un estudio de casos y controles19, y otro de cohortes prospectivo, con un año de seguimiento27. Un trabajo de cohortes retrospectivo estaba publicado como comunicación a congreso nacional22. La tabla 2 recoge las principales características relativas al diseño de los estudios.
Principales características relativas al diseño de los estudios
| 1.er Autor/año/país | Tipo estudio | Base datos | Periodo reingreso | Tipo resección pulmonar | Indicación | Otras características | Pérdida pacientes | Centro reingreso |
|---|---|---|---|---|---|---|---|---|
| 12 Handy (2001) EE. UU. | COHr | Hospitalaria | 90 d. | Todas | Todas | No especificado | Cualquiera | |
| 13 Varela (2004) España | COHr | Hospitalaria | 30 d. | Mayor (N-L) | Todas | No especificado | Cualquiera | |
| 14 Farjah (2009) EE. UU. | COHr | SEER-Mc | 30 d. | Todas | CBNCP | Edad > 66 a. | Especificado | Cualquiera |
| 5 Freeman (2013) EE. UU. | COHr | PIDb | 90 d. | L | CBNCP | Especificado | Cuaquiera | |
| 7 Lucas (2013) EE. UU. | COHr | ACS-NSQIP | 30 d. (poscirugía) | Pulmonares y no pulmonares | Todas | CGD, CV, CTO Excl. estancia > 10 d. | Especificado | Cualquiera |
| 15 McDevitt (2013) Irlanda | COHr | NCR, HIPE | 28 d. | Todas | CBNCP | No especificado | Cualquiera | |
| 16 Hu (2014) EE. UU. | COHr | SEER-Mc | 30 d. | Todas | CBNCP | Edad > 66 a. | No especificado | Cualquiera |
| 6 Gonzalez (2015) EE. UU. | COHr | MedPAR | 30 d. | Todas | Todas | CGD, CxC, CTO Edad > 66 a. | No especificado | Cualquiera |
| 17 Puri (2015) EE. UU. | COHr | NCDB-ACS | 30 d. | Todas | CBNCP | Estadio I-III | No especificado | Hospital II |
| 18 Rajaram (2015) EE. UU. | COHr | ACS-NSQIP | 30 d. (postcirugía) | Mayor (N-L) | Todas | Especificado | Cualquiera | |
| 19 Ogawa (2015) Japón | CC | Hospitalaria | 90 d. | Mayor (N-L) | CBNCP | No especificado | Cualquiera | |
| 20 Assi (2015) EE. UU. | COHr | Hospitalaria | 30 d. | L | Todas | No especificado | Cualquiera | |
| 21 Langan (2015) EE. UU. | COHr | Multicéntrico | 30 y 90 d. | Mayor (?) | CBNCP | CGD, CTO Edad > 65 a. | No especificado | Hospital II |
| 22 Ward (2015) EE. UU. | COHr | ACS-NSQIP | 30 d. (poscirugía) | Todas | Todas | Comunicación a congreso nacional (ACS 2015) | No especificado | No especificado |
| 23 Stitzenberg (2015) EE. UU. | COHr | SEER-Mc | 30 y 90 d. | Todas | CBNCP | CGD, CTO Edad > 66 a. | No especificado | Cualquiera |
| 24 Stiles (2016) EE. UU. | COHr | SIDB-HCUP | 30 y 90 d. | L | Todas | No especificado | Cualquiera | |
| 25 Medbery (2016) EE. UU. | COHr | NCDB-ACS | 30 d. | L | CBNCP | Estadio < T2N0M0 | No especificado | No especificado |
| 26 Rosen (2016) EE. UU. | COHr | NCDB-ACS | 30 d. | L | CBNCP | Excl. estancia > 36 d. | Especificado | Hospital II |
| 27 Dickinson (2017) EE. UU. | COHp | Hospitalaria | 30 d. | Todas | Todas | Especificado | Cualquiera |
Junto al autor, en superíndice, aparece la referencia bibliográfica correspondiente.
a.: años; ACS-NSQIP: American College of Surgeons-National Surgical Quality Improvement Program; CBNCP: carcinoma broncogénico no células pequeñas; CC: casos-control; CGD: cirugía general y digestiva; COHp: cohortes prospectivo; COHr: cohortes retrospectivo; CTO: cirugía torácica; CV: cirugía vascular; CxC: cirugía cardiaca; d.: días; Excl.: excluido; HIPE: Hospital In-Patient Enquiry; L: lobectomía; MedPAR: Medicare Provider Analysis and Review; N: neumonectomía; NCDB-ACS: National Cancer Data Base- American College of Surgeons y American Cancer Society; NCR: National Cancer Registry; PIDb: Premier Inpatient Database; SEER-Mc: Surveillance, Epidemiolgy and End Results-Medicare; SIDB-HCUP: State Inpatient Database-Healthcare Cost and Utilization Project; ?: no precisado; II: ingreso índice.
En muchos trabajos el reclutamiento se obtuvo a partir de grandes bases de datos, siendo algunos de ellos de ámbito hospitalario12,13,19,20,27, y uno multicéntrico21. Se observó una gran variabilidad en cuanto al tipo de resección pulmonar incluida en los estudios, así como en cuanto a la indicación para la cirugía de resección pulmonar, estando restringidos a pacientes con carcinoma broncogénico en muchos casos, o a todo tipo de indicación en otros muchos. El criterio de reingreso se estableció en la mayoría de los trabajos como el producido durante los 30 días siguientes al alta del paciente tras el ingreso índice, en otros se estableció un periodo de 90 días5,12,19, y en algunos casos se estableció el periodo de 30 días tras la intervención quirúrgica7,18,22; fue de 28 días en un estudio15, y dos autores efectuaron el estudio con periodos de 30 y 90 días tras el alta hospitalaria21,23,24.
Dado este perfil en cuanto al diseño de los estudios, uno de los principales sesgos podría derivarse de la selección de los pacientes: varios trabajos restringieron la edad de los pacientes (incluyendo a partir de 65 años21, o de 66 años6,14,16,23); otros excluyeron los pacientes que presentaban una estancia prolongada a partir de un periodo de ingreso determinado7,26; algunos estudios consistían en estudios poblacionales muy amplios que recogían distintos tipos de cirugía, como abdominal6,7,21,23, vascular7 o cardiaca6, si bien aportaban información detallada sobre el reingreso en cirugía torácica, cumpliendo los criterios de inclusión en la revisión.
Otra fuente potencial de sesgo fue la posible recogida incompleta de datos y el informe selectivo de los mismos: únicamente seis de los trabajos hacían mención específica a la pérdida de pacientes5,7,14,18,26,27; y en cuanto al centro de reingreso, dos trabajos no especificaron si se había considerado la posibilidad de reingreso en un centro hospitalario distinto22,25, y tres trabajos recogieron únicamente los reingresos producidos en el hospital donde ocurrió el ingreso índice17,21,26.
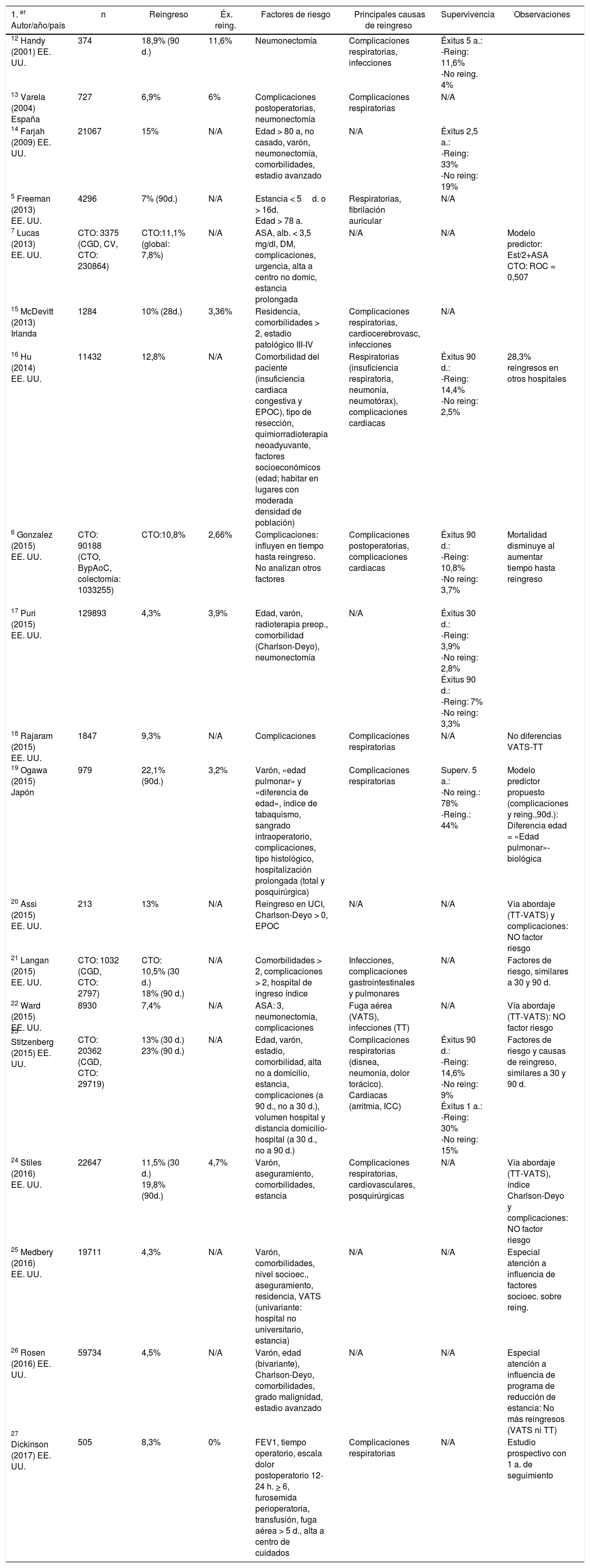
Tasas de reingresoLa tasa de reingresos a 30 días se presentó en un rango entre el 4,3%17,25 y el 15%14, incluyendo los trabajos que establecieron un criterio de 28 días tras el alta15 y de 30 días tras la intervención7,18,22. Los trabajos que analizaron el reingreso a 90 días obtuvieron una tasa que osciló entre el 7%5 y el 23%23; excluyendo el trabajo que condiciona el extremo inferior del rango5, todos los demás estudios a 90 días situaron la tasa de reingreso por encima del 18%. El único trabajo realizado en España con criterios de inclusión en este estudio (Varela et al.13, 2004) obtuvo una tasa de reingreso del 6,9%.
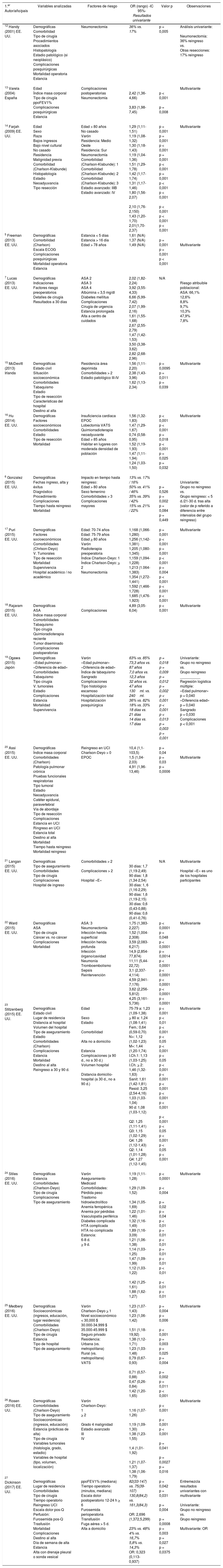
Factores de riesgo determinantes de reingresoLa tabla 3 recoge una sinopsis de los principales resultados hallados por los distintos autores, la tabla 4 enumera la relación completa de variables analizadas en los distintos estudios analizados, detallando las que resultaron significativas para los distintos autores con su resultado estadístico, y la tabla 5 refleja de modo esquemático los factores de riesgo determinantes de reingreso.
Trabajos que estudian el reingreso tras cirugía de rección pulmonar, con una sinopsis de los principales resultados que presentan
| 1. er Autor/año/país | n | Reingreso | Éx. reing. | Factores de riesgo | Principales causas de reingreso | Supervivencia | Observaciones |
|---|---|---|---|---|---|---|---|
| 12 Handy (2001) EE. UU. | 374 | 18,9% (90 d.) | 11,6% | Neumonectomía | Complicaciones respiratorias, infecciones | Éxitus 5 a.: -Reing: 11,6% -No reing. 4% | |
| 13 Varela (2004) España | 727 | 6,9% | 6% | Complicaciones postoperatorias, neumonectomía | Complicaciones respiratorias | N/A | |
| 14 Farjah (2009) EE. UU. | 21067 | 15% | N/A | Edad > 80 a, no casado, varón, neumonectomía, comorbilidades, estadio avanzado | N/A | Éxitus 2,5 a.: -Reing: 33% -No reing: 19% | |
| 5 Freeman (2013) EE. UU. | 4296 | 7% (90d.) | N/A | Estancia < 5d. o > 16d. Edad > 78 a. | Respiratorias, fibrilación auricular | N/A | |
| 7 Lucas (2013) EE. UU. | CTO: 3375 (CGD, CV, CTO: 230864) | CTO:11,1% (global: 7,8%) | N/A | ASA, alb. < 3,5 mg/dl, DM, complicaciones, urgencia, alta a centro no domic, estancia prolongada | N/A | N/A | Modelo predictor: Est/2+ASA CTO: ROC = 0,507 |
| 15 McDevitt (2013) Irlanda | 1284 | 10% (28d.) | 3,36% | Residencia, comorbilidades > 2, estadio patológico III-IV | Complicaciones respiratorias, cardiocerebrovasc, infecciones | N/A | |
| 16 Hu (2014) EE. UU. | 11432 | 12,8% | N/A | Comorbilidad del paciente (insuficiencia cardiaca congestiva y EPOC), tipo de resección, quimiorradioterapia neoadyuvante, factores socioeconómicos (edad; habitar en lugares con moderada densidad de población) | Respiratorias (insuficiencia respiratoria, neumonía, neumotórax), complicaciones cardiacas | Éxitus 90 d.: -Reing: 14,4% -No reing: 2,5% | 28,3% reingresos en otros hospitales |
| 6 Gonzalez (2015) EE. UU. | CTO: 90188 (CTO, BypAoC, colectomía: 1033255) | CTO:10,8% | 2,66% | Complicaciones: influyen en tiempo hasta reingreso. No analizan otros factores | Complicaciones postoperatorias, complicaciones cardiacas | Éxitus 90 d.: -Reing: 10,8% -No reing: 3,7% | Mortalidad disminuye al aumentar tiempo hasta reingreso |
| 17 Puri (2015) EE. UU. | 129893 | 4,3% | 3,9% | Edad, varón, radioterapia preop., comorbilidad (Charlson-Deyo), neumonectomía | N/A | Éxitus 30 d.: -Reing: 3,9% -No reing: 2,8% Éxitus 90 d.: -Reing: 7% -No reing: 3,3% | |
| 18 Rajaram (2015) EE. UU. | 1847 | 9,3% | N/A | Complicaciones | Complicaciones respiratorias | N/A | No diferencias VATS-TT |
| 19 Ogawa (2015) Japón | 979 | 22,1% (90d.) | 3,2% | Varón, «edad pulmonar» y «diferencia de edad», índice de tabaquismo, sangrado intraoperatorio, complicaciones, tipo histológico, hospitalización prolongada (total y posquirúrgica) | Complicaciones respiratorias | Superv. 5 a.: -No reing.: 78% -Reing.: 44% | Modelo predictor propuesto (complicaciones y reing.,90d.): Diferencia edad = «Edad pulmonar»-biológica |
| 20 Assi (2015) EE. UU. | 213 | 13% | N/A | Reingreso en UCI, Charlson-Deyo > 0, EPOC | N/A | N/A | Vía abordaje (TT-VATS) y complicaciones: NO factor riesgo |
| 21 Langan (2015) EE. UU. | CTO: 1032 (CGD, CTO: 2797) | CTO: 10,5% (30 d.) 18% (90 d.) | N/A | Comorbilidades > 2, complicaciones > 2, hospital de ingreso índice | Infecciones, complicaciones gastrointestinales y pulmonares | N/A | Factores de riesgo, similares a 30 y 90 d. |
| 22 Ward (2015) EE. UU. | 8930 | 7,4% | N/A | ASA: 3, neumonectomía, complicaciones | Fuga aérea (VATS), infecciones (TT) | N/A | Vía abordaje (TT-VATS): NO factor riesgo |
| 23 Stitzenberg (2015) EE. UU. | CTO: 20362 (CGD, CTO: 29719) | 13% (30 d.) 23% (90 d.) | N/A | Edad, varón, estadio, comorbilidad, alta no a domicilio, estancia, complicaciones (a 90 d., no a 30 d.), volumen hospital y distancia domicilio-hospital (a 30 d., no a 90 d.) | Complicaciones respiratorias (disnea, neumonía, dolor torácico). Cardiacas (arritmia, ICC) | Éxitus 90 d.: -Reing: 14,6% -No reing: 9% Éxitus 1 a.: -Reing: 30% -No reing: 15% | Factores de riesgo y causas de reingreso, similares a 30 y 90 d. |
| 24 Stiles (2016) EE. UU. | 22647 | 11,5% (30 d.) 19,8% (90d.) | 4,7% | Varón, aseguramiento, comorbilidades, estancia | Complicaciones respiratorias, cardiovasculares, posquirúrgicas | N/A | Vía abordaje (TT-VATS), índice Charlson-Deyo y complicaciones: NO factor riesgo |
| 25 Medbery (2016) EE. UU. | 19711 | 4,3% | N/A | Varón, comorbilidades, nivel socioec., aseguramiento, residencia, VATS (univariante: hospital no universitario, estancia) | N/A | N/A | Especial atención a influencia de factores socioec. sobre reing. |
| 26 Rosen (2016) EE. UU. | 59734 | 4,5% | N/A | Varón, edad (bivariante), Charlson-Deyo, comorbilidades, grado malignidad, estadio avanzado | N/A | N/A | Especial atención a influencia de programa de reducción de estancia: No más reingresos (VATS ni TT) |
| 27 Dickinson (2017) EE. UU. | 505 | 8,3% | 0% | FEV1, tiempo operatorio, escala dolor postoperatorio 12-24 h. > 6, furosemida perioperatoria, transfusión, fuga aérea > 5 d., alta a centro de cuidados | Complicaciones respiratorias | N/A | Estudio prospectivo con 1 a. de seguimiento |
Junto al autor, en superíndice, aparece la referencia bibliográfica correspondiente.
a.: años; alb. albúmina; ASA: American Society of Anestesiologist; BypAoC: by-pass aorto-coronario; c: estadístico c; CGD: cirugía general y digestiva; CTO: cirugía torácica; CV: cirugía vascular; d.: días; DM: diabetes mellitus; Éx.reing.: éxitus durante reingreso; n: tamaño muestral; FEV1: volumen espirado máximo en 1.er segundo; ICC: insuficiencia cardiaca congestiva; N/A: no analizado; preop.: preoperatoria; Reing.: reingresos; ROC: Receiver Operating Characteristic –área bajo curva ROC-; socioec.: socioeconómico; superv.: supervivencia; TT: toracotomía; UCI: unidad de cuidados intensivos; VATS: videotoracoscopia; vol.: volumen.
Relación completa de variables analizadas en los distintos estudios analizados, detallando las que resultaron significativas para los distintos autores a partir del análisis multivariante (o univariante en caso de que fuera el resultado aportado) con el valor OR y el correspondiente valor de p para cada variable significativa
| 1.er Autor/año/país | Variables analizadas | Factores de riesgo | OR (rango) -IC 95%- Resultados univariante | Valor p | Observaciones |
|---|---|---|---|---|---|
| 12 Handy (2001) EE. UU. | Demográficas Comorbilidad Tipo de cirugía Procedimientos asociados Histopatología Estadio patológico (si neoplásico) Complicaciones posquirúrgicas Mortalidad operatoria Estancia | Neumonectomía | 36% vs. 17% | p = 0,005 | Análisis univariante: Neumonectomía: 36% reingreso vs. Otras resecciones: 17% reingreso |
| 13 Varela (2004) España | Edad Índice masa corporal Tipo de cirugía ppoFEV1% Complicaciones posquirúrgicas Estancia | Complicaciones postoperatorias Neumonectomía | 2,42 (1,36-4,66) 3,83 (1,98-7,45) | p < 0,001 p = 0,008 | Multivariante |
| 14 Farjah (2009) EE. UU. | Edad Sexo Raza Bajos ingresos Bajo nivel cultural No casado Residencia Malignidad previa Comorbilidad (Charlson-Klabunde) Histopatología Estadio Neoadyuvancia Tipo resección | Edad > 80 años No casado Varón Residencia: Medio Oeste Residencia: Sur Neumonectomía Comorbilidad (Charlson-Klabunde): 1 Comorbilidad (Charlson-Klabunde): 2 Comorbilidad (Charlson-Klabunde): 3 Estadio avanzado: IIIB Estadio avanzado: IV | 1,29 (1,11-1,51) 1,19 (1,08-1,32) 1,30 (1,18-1,43) 1,19 (1,04-1,36) 1,51 (1,29-1,78) 1,42 (1,17-1,74) 1,31 (1,17-1,46) 1,80 (1,56-2,07) 2,10 (1,76-2,150) 1,43 (1,20-1,70) 2,01(1,70-2,37) | p = 0,001 p = 0,001 p < 0,001 p = 0,001 p < 0,001 p = 0,001 p < 0,001 p < 0,001 p < 0,001 p < 0,001 p < 0,001 | Multivariante |
| 5 Freeman (2013) EE. UU. | Demográficas Comorbilidad (Charlson) Escala ECOG Complicaciones posquirúrgicas Mortalidad operatoria Estancia | Estancia < 5 días Estancia > 16 día Edad > 78 años | 1,61 (N/A) 1,37 (N/A) 1,49 (N/A) | p = 0,001 p = 0,001 p < 0,001 | Multivariante |
| 7 Lucas (2013) EE. UU. | Demográficas Indicaciones Factores riesgo preoperatorios Detalles de cirugía Resultados a 30 días | ASA 2 ASA 3 ASA 4 Albúmina < 3,5 mg/dl Diabetes mellitus Complicaciones Cirugía de urgencia Estancia prolongada Alta a centro de cuidados | 2,02 (1,82-2,24) 3,92 (3,55-4,33) 6,66 (5,99-7,42) 2,07 (1,99-2,16) 1,61 (1,55-1,68) 2,67 (2,55-2,79) 1,47 (1,42-1,53) 3,50 (3,38-3,62) 2,82 (2,68-2,96) | N/A | Riesgo atribuible poblacional: ASA: 66,1% 12,6% 8,8% 9,7% 10,3% 47,9% 7,8% |
| 15 McDevitt (2013) Irlanda | Demográficas Estado civil Situación socioeconómica Comorbilidades Tabaquismo Estadio Tipo de resección Características del hospital Destino al alta | Residencia área deprimida Comorbilidades > 2 Estadio patológico III-IV | 1,56 (1,11-2,20) 2,38 (1,43-3,96) 1,62 (1,13-2,34) | p = 0,0095 p = 0,011 p = 0,039 | Multivariante |
| 16 Hu (2014) EE. UU. | Demográficas Factores socioeconómicos Comorbilidades Estadio Tipo de resección Mortalidad | Insuficiencia cardiaca EPOC Lobectomía VATS Quimiorradioterapia neoadyuvante Edad > 85 años Habitar en lugares con moderada densidad de población | 1,56 (1,32-1,83) 1,47 (1,29-1,67) 0,74 (0,58-0,95) 1,52 (1,19-1,93) 1,47 (1,11-1,94) 1,24 (1,03-1,50) | p < 0,001 p < 0,001 p = 0,018 p < 0,001 p = 0,025 p = 0,032 | Multivariante |
| 6 Gonzalez (2015) EE. UU. | Demográficas Fechas ingreso, alta y éxitus Diagnóstico Procedimiento Complicaciones Tiempo hasta reingreso Mortalidad | Impacto en tiempo hasta reingreso: Edad > 80 años Sexo femenino Comorbilidades > 3 Complicaciones mayores | 13% vs. 17% / 16% 50% vs. 41% / 46% 35% vs. 39% / 42% 15% vs. 21% / 22% | p = 0,526 p = 0,002 p = 0,084 p = 0,449 | Univariante: Grupo no reingreso vs. Grupo reingreso: < 5 d./21-30 d. tras alta (valor de p referido a diferencia entre intervalos del grupo reingreso) |
| 17 Puri (2015) EE. UU. | Demográficas Factores socioeconómicos Comorbilidades (Chrlson-Deyo) V. Tumorales Tipo de resección Mortalidad Supervivencia Hospital académico / no académico | Edad: 70-74 años Edad: 75-79 años Edad > 80 años Varón Radioterapia preoperatoria Índice Charlson-Deyo: 1 Índice Charlson-Deyo: > 2 Neumonectomía | 1,168 (1,066-1,280) 1,256 (1,142-1,381) 1,205 (1,080-1,345) 1,159 (1,094-1,228) 1,213 (1.064-1,383) 1,354 (1,272-1,441) 1,592 (1,466-1,728) 1,685 (1,476-1,923) | p = 0,001 p < 0,001 p = 0,001 p < 0,001 p = 0,004 p < 0,001 p < 0,001 p < 0,001 | Multivariante |
| 18 Rajaram (2015) EE. UU. | Demográficas ASA Índice masa corporal Comorbilidades Tabaquismo Tipo cirugía Quimioradioterapia reciente Tumor diseminado Complicaciones postoperatorias | Complicaciones | 4,89 (3,05-6,04) | p < 0,001 | Multivariante |
| 19 Ogawa (2015) Japón | Demográficas «Edad pulmonar» «Diferencia de edad» Comorbilidades Tabaquismo Tipo cirugía V. tumorales Estadio Complicaciones Estancia Mortalidad Supervivencia | Varón «Edad pulmonar» «Diferencia de edad» Índice de tabaquismo Sangrado Complicaciones Tipo histológico escamoso Hospitalización total Hospitalización posquirúrgica | 63% vs. 85% 73,3 años vs. 87 años 7,0 años vs. 12,3 años 32 años vs. 47 años 130ml. vs. 240ml. 36% vs. 82% 18% vs. 33% 18 días vs. 21 días 14 días vs. 17 días | p = 0,018 p = 0,009 p = 0,012 p = 0,002 p < 0,001 p < 0,001 p < 0,013 p = 0,003 p = 0,001 | Univariante: Grupo no reingreso vs. Grupo reingreso __________ Regresión logística múltiple: «Edad pulmonar» p = 0,040 «Diferencia edad» p = 0,040 Sangrado p = 0,030 Complicaciones p < 0,001 |
| 20 Assi (2015) EE. UU. | Demográficas Índice masa corporal Comorbilidades (Charlson) Patología pulmonar crónica Pruebas funcionales respiratorias Tipo tumoral Estadio Neoadyuvancia Catéter epidural, paravertebral Vía de abordaje Tipo de resección Complicaciones Estancia en UCI Ringreso en UCI Estancia total Destino al alta Mortalidad Tiempo hasta reingreso Mortalidad reingreso | Reingreso en UCI Charlson-Deyo > 0 EPOC | 10,4 (1,1-103,5) 1,5 (1,04-2,03) 4,91 (1,96-13,46) | p = 0,04 p = 0,03 p = 0,0006 | Multivariante |
| 21 Langan (2015) EE. UU. | Demográficas Tipo de aseguramiento Comorbilidades Tipo de cirugía Complicaciones Hospital de ingreso | Comorbilidades > 2 Complicaciones > 2 Hospital «E» | 30 días: 1,7 (1,19-2,49) 90 días: 1,8 (1,34-2,54) 30 días: 1, 6 (1,16-2,29) 90 días: 1,6 (1,19-2,15) 30 días: 0,6 (0,43-0,88) 90 días: 0,6 (0,41-0,76) | N/A | Multivariante Hospital «E» es uno de los hospitales participantes |
| 22 Ward (2015) EE. UU. | Demográficas ASA Tipo de cirugía Cáncer vs. no cáncer Complicaciones Mortalidad | ASA: 3 Neumonectomía Infección herida superficial Infección herida profunda Infección órgano/cavidad Neumonía Tromboembolismo Sepsis Reintervención | 1,75 (1,383-2,227) 1,52 (1,004-2,308) 3,59 (2,083-6,217) 14,9 (2,854-77,874) 11,11 (5,44-22,72) 3,1 (2,337-4,114) 4,59 (2,941-7,176) 3,62 (2,256-5,812) 4,25 (3,161-5,736) | p < 0,0001 p = 0,048 p < 0,0001 p = 0,0014 p < 0,0001 p < 0,0001 p < 0,0001 p < 0,0001 p < 0,0001 | Multivariante |
| 23 Stitzenberg (2015) EE. UU. | Demográficas Estado civil Lugar de residencia Distancia al hospital Volumen del hospital Tipo de aseguramiento Estadío Comorbilidades (Charlson) Complicaciones Estancia Mortalidad Destino al alta Reingreso a 30 y 90 d. | Edad Sexo Estadio Comorbilidad Alta no a domicilio Estancia Complicaciones (a 90 d., no a 30 d.) Volumen hospital Distancia domicilio-hospital (a 30 d., no a 90 d.) | 75-79 a: 1,23 (1,09-1,38) > 80 a: 1,24 (1,08-1,41) Fem.: 0,64 (0,59-0,70) N+: 1,12 (1,02-1,23) M+: 1,44 (1,20-1,74) I.Ch.1: 1,13 (1,03-1,25) I.Ch. > 2: 1,46 (1,32-1,63) Sanit: 1,61 (1,42-1,81) Resid: 3,25 (2,54-4,16) 1,03 (1,03-1,04) 90 d: 1,08 (1,03-1,12) Q2: 1,25 (1,11-1,41) Q3: 1,15 (1,02-1,29) Q4: 1,26 (1,12-1,43) Q2: 1,14 (1,01-1,28) Q4: 1,27 (1,12-1,45) | p < 0,001 p < 0,01 p < 0,001 p < 0,05 p < 0,001 p < 0,05 p < 0,001 p < 0,001 p < 0,001 p < 0,001 p < 0,001 p < 0,001 p < 0,05 p < 0,001 p < 0,05 p < 0,001 | Multivariante |
| 24 Stiles (2016) EE. UU. | Demográficas Estancia Comorbilidades (Charlson-Deyo) Tipo de cirugía Complicaciones Tipo de aseguramiento | Varón Aseguramiento Medicaid Comorbilidades: Pérdida peso Trastorno hidroelectrolítico Anemia ferropénica Anemia por pérdidas Vasculopatía periférica Diabetes complicada HTA complicada HTA no complicada Estancia: 6-8 d. > 9 d. | 1,19 (1,11-1,28) 1,29 (1,09-1,52) 1,34 (1,05-1,69) 1,22 (1,01-1,46) 1,32 (1,16-1,49) 1,89 (1,16-3,09) 1,21 (1,06-1,38) 1,14 (1,03-1,25) 1,47 (1,09-1,99) 1,12 (1,03-1,22) 1,42 (1,25-1,61) 1,88 (1,62-1,27) | p < 0,0001 p < 0,004 p = 0,02 p = 0,04 p < 0,01 p = 0,01 p < 0,01 p = 0,01 p < 0,01 p < 0,01 p < 0,01 p < 0,01 | Multivariante |
| 25 Medbery (2016) EE. UU. | Demográficas Socioeconómicas (ingresos, educación, lugar residencia) Comorbilidades (Charlson-Deyo) Tipo de cirugía Estancia Tipo de hospital Tipo de aseguramiento | Varón Charlson-Deyo > 1 Nivel socioeconómico < 30,000 $ 30.000-34.999 $ 35.000-45.999 $ Seguro privado Residencia: Urbana (vs. metropolitana) Rural (vs. metropolitana) VATS | 1,23 (1,07-1,43) 1,23 (1,06-1,42) 1,51 (1,18-19,92) 1,38 (1,12-1,71) 1,23 (1,03-1,48) 0,79 (0,67-0,93) 0,71 (0,57-0,88) 0,47 (0,26-0,84) 1,42 (1,20-1,65) | p = 0,004 p = 0,006 p < 0,001 p = 0,003 p = 0,025 p = 0,004 p = 0,002 p = 0,011 p < 0,001 | Multivariante |
| 26 Rosen (2016) EE. UU. | Demográficas Comorbilidades (Charlson-Deyo) Tipo de aseguramiento Socioeconómicas (ingresos, educación) Estancia (prácticas de alta) Tipo de cirugía Variables tumorales (histología, grado, estadio) Variables de hospital (tipo, volumen, localización) | Varón Charlson-Deyo: 1 > 2 Grado 4 malignidad Estadio avanzado III IV | 1,16 (1,07-1,26) 1,19 (1,09-1,30) 1,38 (1,23-1,55) 1,4 (1,01-1,92) 1,21 (1,07-1,37) 1,38 (1,06-1,79) | p < 0,001 p < 0,001 p < 0,001 p = 0,041 p = 0,0027 p = 0,016 | Multivariante |
| 27 Dickinson (2017) EE. UU. | Demográficas Lugar de residencia Comorbilidades Tipo de cirugía Tiempo operatorio Reingreso UCI Escala dolor pos-Q Perfusión: Furosemida pos-Q Trasfusión Mortalidad Complicaciones Destino al alta Día de semana de alta Estancia Alta con drenaje pleural o sonda vesical | ppoFEV1% (mediana) Tiempo operatorio (minutos, mediana) Escala dolor postoperatorio 12-24 h > 6 Furosemida perioperatoria Transfusión Fuga aérea > 5 d. Alta a domicilio | 82(33-147) vs. 75(39-107) 130,8(84,2) vs. 161,3(84,3) OR: 2,696 (1,372,5,299) 23% vs. 48% 4% vs. 16,7% 5,8% vs. 14,3% OR: 0,323 (0,113-0,937) | p = 0,042 p = 0,031 p = 0,004 p = 0,0008 p = 0,003 p = 0,027 p = 0,0375 | Entremezcla resultados univariantes con multivariante Univariante: Grupo no reingreso vs. Grupo reingreso Multivariante: OR |
Junto al autor, en superíndice, aparece la referencia bibliográfica correspondiente.
a.: años; ASA: American Society of Anesthesiologists; d.: días; EPOC: enfermedad pulmonar obstructiva crónica; Fem.: femenino; HTA: hipertensión arterial; IC: intervalo de confianza; I.Ch.: índice de Charlson; M+: metástasis a distancia; N/A: no analizado o no referido; N+: afectación ganglionar; OR: odds ratio; post-Q: posquirúrgico; ppoFEV1%: % volumen espirado máximo en 1.er segundo postoperatorio calculado; Q: cuartil; Resid.: centro no sanitario; Sanit.: centro sanitario; V.: variables; VATS: cirugía torácica videoasistida; vs.: versus; UCI: unidad de cuidados intensivos; $: dólares estadounidenses.
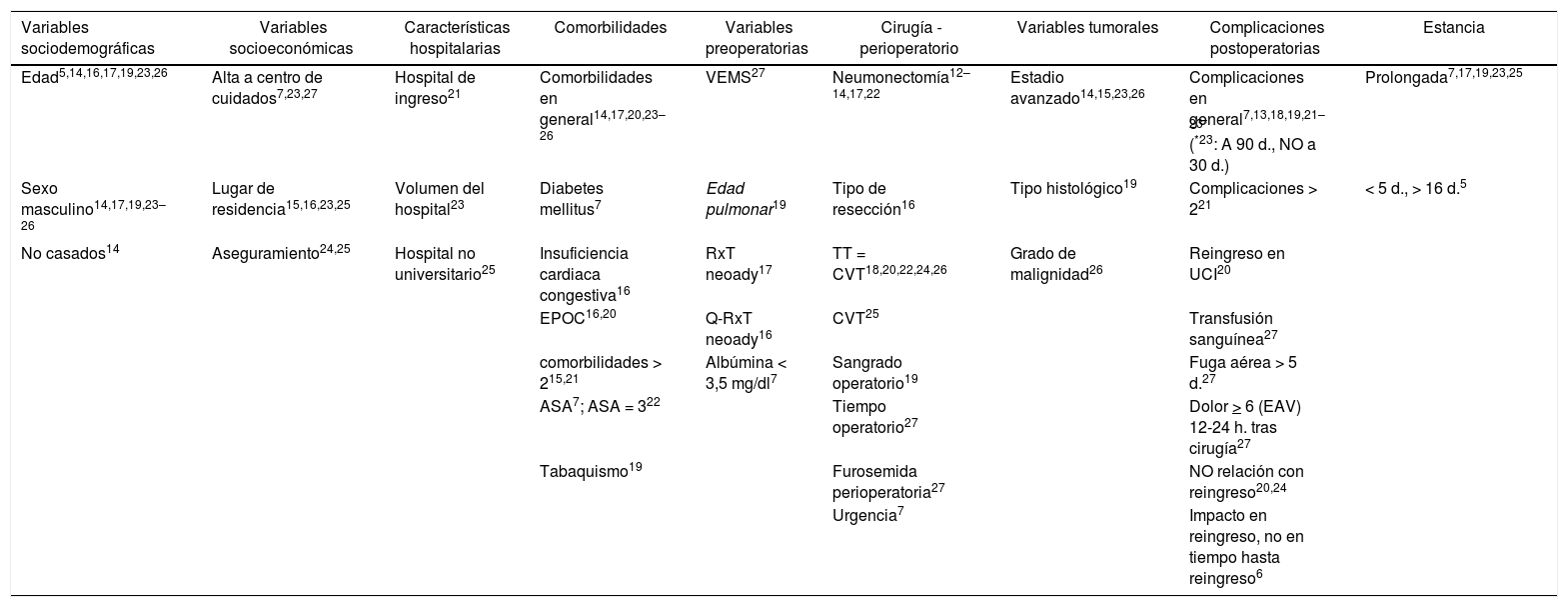
Factores de riesgo determinantes de reingreso
| Variables sociodemográficas | Variables socioeconómicas | Características hospitalarias | Comorbilidades | Variables preoperatorias | Cirugía - perioperatorio | Variables tumorales | Complicaciones postoperatorias | Estancia |
|---|---|---|---|---|---|---|---|---|
| Edad5,14,16,17,19,23,26 | Alta a centro de cuidados7,23,27 | Hospital de ingreso21 | Comorbilidades en general14,17,20,23–26 | VEMS27 | Neumonectomía12–14,17,22 | Estadio avanzado14,15,23,26 | Complicaciones en general7,13,18,19,21–23* (*23: A 90 d., NO a 30 d.) | Prolongada7,17,19,23,25 |
| Sexo masculino14,17,19,23–26 | Lugar de residencia15,16,23,25 | Volumen del hospital23 | Diabetes mellitus7 | Edad pulmonar19 | Tipo de resección16 | Tipo histológico19 | Complicaciones > 221 | < 5 d., > 16 d.5 |
| No casados14 | Aseguramiento24,25 | Hospital no universitario25 | Insuficiencia cardiaca congestiva16 | RxT neoady17 | TT = CVT18,20,22,24,26 | Grado de malignidad26 | Reingreso en UCI20 | |
| EPOC16,20 | Q-RxT neoady16 | CVT25 | Transfusión sanguínea27 | |||||
| comorbilidades > 215,21 | Albúmina < 3,5 mg/dl7 | Sangrado operatorio19 | Fuga aérea > 5 d.27 | |||||
| ASA7; ASA = 322 | Tiempo operatorio27 | Dolor > 6 (EAV) 12-24 h. tras cirugía27 | ||||||
| Tabaquismo19 | Furosemida perioperatoria27 | NO relación con reingreso20,24 | ||||||
| Urgencia7 | Impacto en reingreso, no en tiempo hasta reingreso6 |
En superíndice, aparece la referencia bibliográfica correspondiente.
ASA: American Society of Anesthesiologists; CVT: cirugía videotoracoscópica; d.: días; EAV: escala analógica-visual; EPOC: enfermedad pulmonar obstructiva crónica; Q: quimioterapia; RxT: radioterapia; TT: toracotomía; UCI: Unidad de Cuidados Intensivos; VEMS: volumen espiratorio máximo en el primer segundo.
* En el trabajo señalado, las complicaciones son halladas como factor de riesgo para reingreso en el periodo de 90 días postoperatorios, pero no si se considera un periodo postoperatorio de 30 días.
Respecto a las variables sociodemográficas como condicionantes de reingreso, en varios trabajos se apreció asociación con el sexo, masculino en todos los casos14,17,19,23–26; la edad avanzada fue asociada a reingreso también en varios de los artículos5,14,16,17,19,23,26; un estudio halló relación entre la situación de persona no casada y riesgo de reingreso14.
La situación socioeconómica también se asoció a probabilidad de reingreso según resultados presentados por distintos autores (estimada como alta a centro de cuidados7,23,27, lugar de residencia15,16,23,25, o incluso aseguramiento24,25).
El hospital donde se produjo el ingreso índice21, el volumen del hospital23, o tratarse de un hospital no universitario25 también fueron asociados a reingreso en algunos trabajos.
En cuanto a las características clínicas de los pacientes, la presencia de comorbilidades se asoció a reingreso (en sentido amplio para algunos autores14,17,20,23–26, y de forma más concreta para otros –diabetes mellitus7, insuficiencia cardiaca congestiva16, enfermedad pulmonar obstructiva crónica [EPOC]16,20, más de dos comorbilidades15,21–). La clasificación ASA se asoció con el riesgo de reingreso en dos estudios7,22, el tabaquismo solo en uno19, y dos de los trabajos hallaron relación con las pruebas funcionales respiratorias (volumen espiratorio máximo en el primer segundo [VEMS])27; y un parámetro descrito por los propios autores, la edad pulmonar, a partir de los resultados de dichas pruebas respiratorias19). La radioterapia17 y la quimiorradioterapia neoadyuvantes16, fueron halladas como factor de riesgo en trabajos aislados.
Respecto a las variables quirúrgicas, la neumonectomía apareció como determinante de reingreso en varios de los trabajos12–14,17,22, mientras que otro encontró diferencias entre los distintos tipos de resección16. En cuanto a la vía de abordaje, varios trabajos no encuentran diferencias respecto al riesgo de reingreso entre la toracotomía y la cirugía videotoracoscópica18,20,22,24,26; sin embargo, en un trabajo se postuló el abordaje mediante cirugía videotoracoscópica como factor de riesgo para reingreso25, y otro halló un efecto protector16. El estudio de Lucas et al.7 fue el único trabajo que identificó el carácter urgente de la cirugía como factor de riesgo para reingreso.
Las incidencias perioperatorias fueron consideradas como factor de riesgo significativo por dos autores: Ogawa et al. (sangrado intraoperatorio)19, y Dickinson et al. (tiempo operatorio, uso perioperatorio de furosemida y trasfusión)27.
Un determinante de reingreso muy significativo para distintos autores fueron las complicaciones postoperatorias7,13,18,19,21–23, aunque con matizaciones en algunos casos: Langan et al. determinaron que suponía un factor de riesgo cuando se presentaban más de dos complicaciones21, y Stitzenberg et al. encontraron que suponía un factor significativo para el reingreso a 90 días, pero no a 30 días23. Por otra parte, Assi et al. solo hallaron determinante en cuanto a complicaciones el reingreso posquirúrgico en UCI20, y Dickinson et al. asociaron específicamente a reingreso la transfusión sanguínea, la fuga aérea superior a 5 días y una intensidad del dolor en las 12-24 h postoperatorias mayor o igual a 6 en la escala analógica-visual27. Sin embargo, Gonzalez et al. únicamente analizan la posible relación de las complicaciones sobre el tiempo hasta reingreso, sin apreciar relación entre ambos eventos6; en este sentido, Assi et al.20 y Stiles et al.24 tampoco pudieron relacionar complicaciones y reingreso, tras una evaluación específica.
Las características patológicas y estadificación también han sido asociadas al riesgo de reingreso por algunos autores, tanto el tipo histológico19 o el grado de malignidad26, como un estadio patológico avanzado14,15,23,26.
La estancia postoperatoria prolongada fue determinada como factor de riesgo por varios autores7,17,19,23,25, y de forma diferencial (cuando fue menor de 5 días o superior a 16 días) para Freeman et al.5.
De los estudios que evalúan el reingreso a 30 y 90 días, dos determinaron que los factores de riesgo fueron similares para el reingreso en ambos periodos de tiempo21,23, y el trabajo de Stitzenberg et al.23 además también halló similares las causas de reingreso en ambos periodos.
Principales causas de reingresoEntre los pacientes reingresados, las causas más frecuentes han sido las de origen respiratorio (insuficiencia respiratoria, disnea, neumonía, neumotórax, dolor torácico)5,12,13,15,16,18,19,21,23,24,27, seguidas por las complicaciones cardiovasculares (arritmias, insuficiencia cardiacas)5,6,15,16,23,24. Únicamente en algunos estudios se identificaron significativamente las causas infecciosas12,15,21,22. Las complicaciones posquirúrgicas fueron identificadas como causa de reingreso en dos estudios6,24, y un estudio identificó causas gastrointestinales21.
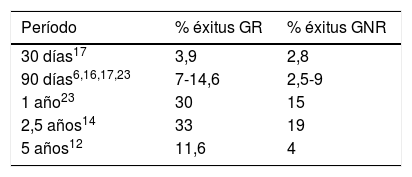
Impacto en la supervivenciaEl impacto en la supervivencia que supone el reingreso fue analizado por diversos autores, determinando la supervivencia como tal a 5 años (78% en el grupo de no reingreso –GNR– vs. 44% en el de reingreso –GR–)19, o bien la tasa de éxitus a distintos períodos temporales recogida en la tabla 6.
Tasa de éxitus a distintos períodos temporales
| Período | % éxitus GR | % éxitus GNR |
|---|---|---|
| 30 días17 | 3,9 | 2,8 |
| 90 días6,16,17,23 | 7-14,6 | 2,5-9 |
| 1 año23 | 30 | 15 |
| 2,5 años14 | 33 | 19 |
| 5 años12 | 11,6 | 4 |
Junto al período, en superíndice, aparece la referencia bibliográfica correspondiente.
GNR: grupo de no reingreso; GR: grupo de reingreso.
Como aspectos relevantes que inciden en la mortalidad, el estudio de Farjah et al.14 halla que además del impacto del reingreso sobre la misma, una estancia hospitalaria prolongada y el internamiento en centros de cuidados tienen también un efecto significativo.
Hu et al.16 no encuentran mayor mortalidad a 90 días entre quienes reingresan dos veces o más durante los primeros 60 días (16,2%) que los que solo reingresan una vez (13,8%, p = 0,295), y que el mayor riesgo lo determina el reingreso durante los 30 primeros días (OR: 5,79, p < 0,001); de igual modo, la tasa de mortalidad no muestra diferencias entre quienes reingresan en el centro donde fueron intervenidos (13,6%) frente a quienes reingresan en otros centros (16,4%, p = 0,16). El reingreso por problemas postoperatorios tampoco condiciona mayor mortalidad que cuando este se produce por otros diagnósticos no relacionados (OR: 1,22, p = 0,21), según los resultados hallados en dicho estudio.
En un estudio orientado al impacto del tiempo transcurrido hasta que se produce el reingreso, Gonzalez et al. encuentran que el riesgo de mortalidad a 90 días se incrementa si el reingreso se produce durante los primeros 5 días tras el alta (OR: 8,12; IC 95%: 7,26-9,09), respecto a si dicho reingreso ocurre después de los 21 días (OR: 5,97; IC 95%: 5,16-6,90), efecto también detectado sobre la mortalidad a 30 y 60 días.
En el estudio de Puri et al.17 se evidencia igualmente que el reingreso es un factor independiente de riesgo tanto sobre la mortalidad a 30 días (OR: 1,20; IC 95%: 1,01-1,42), como a 90 días (HR: 1,37; IC 95%: 1,28-1,47).
Sin embargo, el estudio de Dickinson et al.27 realizado retrospectivamente sobre los pacientes intervenidos a lo largo de un año, no encuentra diferencia significativa en la mortalidad entre el grupo de reingreso y el grupo que no presentó reingreso durante los 30 días tras el alta (HR: 1,13; IC 95%: 0,43-2,93; p = 0,8).
DiscusiónComo dato orientativo acerca del peso específico que suponen los reingresos para el sistema sanitario, además de para los propios pacientes, se estima que un 19% de todos los pacientes reingresan en los 30 primeros días tras el alta con un impacto económico anual para el sistema de aseguramiento estadounidense Medicare de 17 mil millones de dólares28.
En España, según datos del Ministerio de Sanidad, Servicios Sociales e Igualdad, atendiendo a datos del Conjunto Mínimo Básico de Datos, en el último año analizado (2013) se produjo un 7,48% de reingresos hospitalarios para el conjunto de Categorías Diagnósticas Mayores, cifra que se ha ido incrementando paulatinamente en años sucesivos29.
Los reingresos son más frecuentes entre los procesos asistenciales médicos (muchas veces relacionados con ingresos con carácter de urgencia) que entre los quirúrgicos (la mayoría de las veces realizados de forma programada sobre pacientes previamente preparados. Todo esto determina que aproximadamente un 75% de todos los reingresos se deban a procesos médicos28,30,31. Sin embargo, los factores asociados a reingresos y los diagnósticos que los condicionan tras una cirugía de resección pulmonar han sido poco estudiados.
En la literatura, la mayoría de los estudios publicados sobre reingreso posquirúrgico se orientan al estudio de las tasas de reingreso de procesos específicos en poblaciones determinadas, con una gran variabilidad en la metodología utilizada y en las características de la población estudiada32. Casi todos los trabajos evaluados en esta revisión han sido estudios de cohortes retrospectivos de base poblacional, a partir de grandes bases de datos de ámbito nacional en muchos casos. Este tipo de estudios presentan un riesgo importante de sesgo de selección: así, los estudios poblacionales basados en la base de datos de Medicare, que registra los pacientes a partir de los 65 años, solo pueden disponer de datos de pacientes mayores de esa edad6,14,16,23; los estudios que emplean la base de datos National Surgical Quality Improvement Program (NSQIP), que contabiliza para reingreso el periodo de tiempo a partir de la intervención quirúrgica33, y no desde el alta hospitalaria7,18,22 (posible sesgo de desgaste); los trabajos elaborados a partir de National Cancer Data Base (NCDB) presentan una buena probabilidad de sesgo de detección, al recoger dicha base solo los reingresos ocurridos en el hospital donde se produjo el ingreso índice17,25,26, limitación que también presentaba el estudio multicéntrico publicado por Langan et al.21 (en general, se estima que hasta un tercio aproximadamente de los reingresos se producen en un centro distinto de donde tuvo lugar el ingreso índice, como observan varios de los estudios analizados5,12,13,16,27, fundamentalmente debido a razones geográficas, o de aseguramiento dependiendo del sistema sanitario). Otros criterios de inclusión en los distintos estudios que se presentaron de forma heterogénea fueron el tipo de cirugía al que sometió a los pacientes, y el tipo de indicación por la que fueron intervenidos (carcinoma broncogénico, o todo tipo de patología).
Las tasas de reingreso halladas por los distintos estudios analizados presentaron una variabilidad probablemente explicable por todos estos aspectos metodológicos dispares que se acaban de referir, que abarcan desde las características de la población estudiada, las bases de datos empleadas o los centros hospitalarios participantes, hasta el tipo de cirugía realizada y las indicaciones por las que se realizó32.
En cuanto a los factores de riesgo determinantes de reingreso (tablas 4 y 5), los distintos trabajos sobre reingreso tras resección pulmonar confirmaron como principales factores: las variables sociodemográficas y socioeconómicas de los pacientes; las comorbilidades que presentaban; el tipo de resección efectuada, muy especialmente la neumonectomía, sin encontrar diferencias en cuanto a la vía de abordaje (toracotomía vs. cirugía videotoracoscópica); las complicaciones postoperatorias; y la estancia prolongada. Estos hallazgos correlacionan, en líneas generales, con los estudios publicados respecto a reingreso tras diferentes procesos quirúrgicos de distintas especialidades34,35.
Las principales causas de reingreso halladas fueron las complicaciones médicas, especialmente las respiratorias, seguidas de las cardiacas. Este aspecto también concuerda con los trabajos publicados sobre reingresos en distintos tipos de procesos quirúrgicos, que concluyen por lo común que la mayoría de los ingresos posquirúrgicos se deben a complicaciones médicas hasta en un 70% de casos36.
El impacto en la supervivencia es otra dimensión significativa del reingreso posquirúrgico, como confirman todos los trabajos de la serie que lo analizan, en concordancia con los datos publicados tanto para procesos médicos como quirúrgicos en general35.
En definitiva, la mayoría de los estudios publicados sobre el reingreso tras cirugía de resección pulmonar presentan una gran heterogeneidad en la metodología utilizada y en las características de la población estudiada. Sin embargo, todos destacan la importancia de reducir los índices de reingreso posquirúrgico por su impacto en el sistema sanitario, y en la supervivencia y calidad de vida de los pacientes.
Autoría/colaboradoresDiseño del estudio: García-Tirado, Júdez-Legaristi, Landa-Oviedo, Miguelena-Bobadilla.
Adquisición y recogida de datos: García-Tirado, Júdez-Legaristi, Landa-Oviedo.
Análisis e interpretación de los resultados: García-Tirado, Júdez-Legaristi.
Redacción del artículo: García-Tirado, Miguelena-Bobadilla.
Revisión crítica y aprobación de la versión final: García-Tirado, Júdez-Legaristi, Landa-Oviedo, Miguelena-Bobadilla.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.