Valoración de los resultados de una serie institucional de resecciones de lesiones sólidas hepáticas realizadas mediante abordaje totalmente laparoscópico.
Pacientes y métodoDesde noviembre de 2002 hasta febrero de 2012 hemos realizado 71 resecciones de lesiones sólidas hepáticas con abordaje totalmente laparoscópico: 65 por enfermedad maligna y 6 por enfermedad benigna. Se extirparon 21 hepatocarcinomas, 16 sobre hígado cirrótico. Se realizaron 52 (73,2%) resecciones limitadas, 14 seccionectomías (3 posteriores derechas y 11 laterales izquierdas). Finalmente, 5 resecciones hepáticas mayores: 3 hepatectomías izquierdas y 2 derechas. En 14 casos (19,7%) se asoció algún otro procedimiento quirúrgico (colecistectomía no incluida).Del total, 41 (57,7%) lesiones se localizaron en segmentos anteriores (SA) y 30 (42,3%) en segmentos posterosuperiores (SPS).
ResultadosHubo 2 conversiones a cirugía abierta (2,8%).Cinco pacientes requirieron transfusión intraoperatoria (7%). La mediana de estancia fue de 4 días (3-5). Hubo un fallecimiento (1,4%) y una reintervención por fístula de anastomosis esófago-yeyunal. Los márgenes de resección estuvieron libres de tumor en el 100% de los casos. La cirugía asociada supuso un aumento significativo en la tasa de morbilidad (35,7 frente a 7%, p=0,012). Las resecciones en SPS no mostraron diferencias en cuanto a índice de complicaciones (p=0,28), transfusión (p=0,69) o estancia hospitalaria (p=0,44) frente a resecciones de SA.
ConclusiónEl abordaje totalmente laparoscópico es factible y seguro en la resección de lesiones hepáticas sólidas. La cirugía asociada puede suponer un aumento significativo en la tasa de morbilidad. Las resecciones de lesiones localizadas en SPS pueden realizarse con igual seguridad que en SA.
To assess the results of a single-centre series of solid hepatic lesion resections using a totally laparoscopic approach.
Patients and methodA total of 71 solid hepatic lesion resections using a totally laparoscopic approach were performed from November 2002 to February 2012. Of these, 65 were due to malignant disease, and 6 due to benign diseases. A total of 21 hepatocellular carcinomas were removed, 16 on a cirrhotic liver. Limited resections were performed in 52 (73.2%) cases, as well as 14 sectionectomies (3 right posterior and 11 left laterals). Finally, there were 5 major liver resections: 3 left and 2 right hepatectomies. In 14 cases (19.7%) it was combined with some other surgical procedure (cholecystectomy not included). The lesions were located in the anterior segments (SA) in 41 cases (57.7%) and in postero-superior segments (PSS) in 30 cases.
ResultsThere were 2 (2.8%) conversions to open surgery. Five (7%) patients required transfusions during surgery. The median hospital stay was 4 (3-5) days. There was one (1.4%) death, and one patient required further surgery due to esophagojejunal anastomotic leak. The resection margins were tumour-free in 100% of the cases. Combined surgery showed a significant increase in the morbidity rate (35.7 compared to 7%, p=.012). There were no differences in regards to complication rate (p=.28), transfusions (p=.69) or hospital stay (p=.44) with PSS resections when compared to AS resections.
ConclusionThe totally laparoscopic approach is feasible and safe in the resection of solid liver lesions. Combined surgery can significantly increase the morbidity rate. Resections of lesions situated in PSS can be performed with similar safety to those in SA.
Desde las primeras experiencias pioneras1–3 la cirugía laparoscópica hepática ha evolucionado considerablemente, y la aplicación de este abordaje se ha extendido de forma importante, pasando de realizarse sobre todo abordajes de lesiones quísticas a tratar todo tipo de lesiones sólidas. Aunque en la mayoría de los casos se trata de resecciones atípicas o limitadas, también es posible la realización segura de hepatectomías mayores y otros procedimientos complejos4.
En noviembre de 2002 comenzamos a utilizar en nuestro Centro el abordaje laparoscópico en cirugía hepática, realizando la primera resección de una lesión sólida en noviembre de 2004. Desde entonces hemos realizado 71 resecciones de lesiones sólidas hepáticas con un abordaje totalmente laparoscópico. Este trabajo resume nuestra experiencia en este tiempo en relación con diversos aspectos técnicos y causas de morbimortalidad.
Pacientes y métodoDesde noviembre de 2002 hasta debrero de 2012 se han realizado en nuestro Centro 90 cirugías hepáticas con abordaje laparoscópico. De ellas, 18 fueron de quistes hepáticos (fenestración con o sin resección de parénquima) y una resección mano-asistida; estas intervenciones no se han considerado en este estudio, el cual se centra en los 71 casos en que se realizó algún tipo de resección de lesión sólida con abordaje totalmente laparoscópico.
Tanto para las lesiones benignas como para las malignas, se respetaron las indicaciones quirúrgicas aceptadas para la cirugía abierta. De igual modo, el protocolo de estudio preoperatorio (pruebas de imagen y otras pruebas complementarias) fue el habitual para cada tipo de lesión por vía abierta. El criterio para realizar un abordaje laparoscópico no ha sido uniforme durante el periodo de estudio, sino que se ha ido ampliando de acuerdo a la experiencia. Hemos visto cómo comenzamos a considerar lesiones sólidas tras un periodo prolongado en que se trataron exclusivamente lesiones quísticas (con o sin resección de parénquima hepático). Tras comenzar con lesiones periféricas en segmentos favorables, abordamos la realización de seccionectomías laterales izquierdas y de ahí progresivamente pasamos a resecciones de segmentos posteriores (atípicas y seccionectomías posteriores derechas), para finalmente realizar hepatectomías mayores (izquierdas y finalmente derechas).
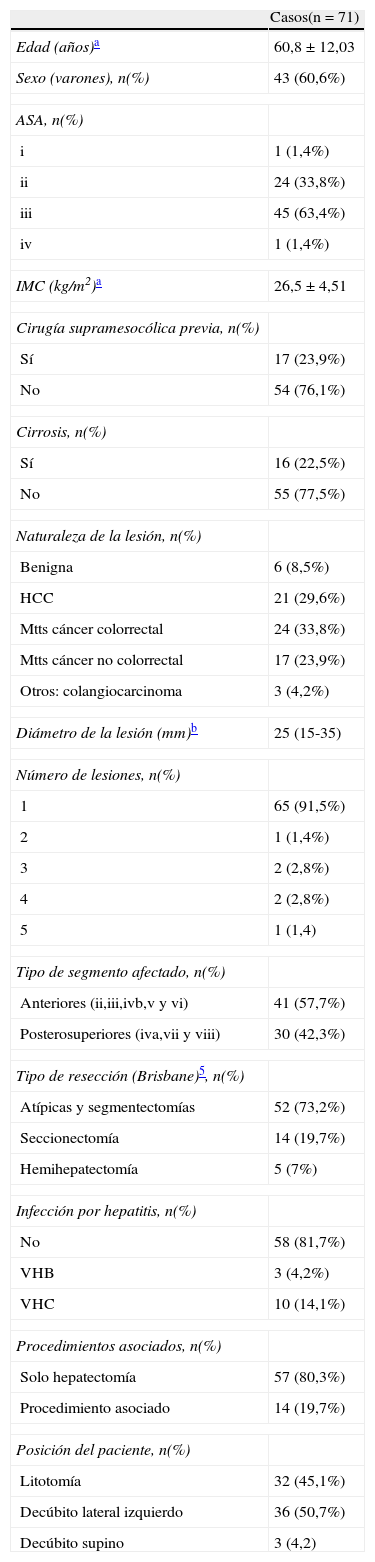
Los datos demográficos y las características generales de los pacientes, enfermedad y procedimientos se recogen en la tabla 1. La media de edad fue de 60,8 años, 28 mujeres y 43 varones. Se realizaron 71 intervenciones en 67 pacientes: 65 por patología maligna y 6 por enfermedad benigna. Entre los tumores resecados, se extirparon 21 hepatocarcinomas, 5 sobre hígado sano y 16 sobre hígado cirrótico (15 Child A y un Child B). En cuanto a la localización, 41 (57,7%) asentaban sobre SA: ii, iii, ivb, v y vi y 30 (42,3%) sobre SPS: iva, vii y viii.
Datos descriptivos de pacientes, enfermedad y procedimiento
| Casos(n=71) | |
| Edad (años)a | 60,8±12,03 |
| Sexo (varones), n(%) | 43 (60,6%) |
| ASA, n(%) | |
| i | 1 (1,4%) |
| ii | 24 (33,8%) |
| iii | 45 (63,4%) |
| iv | 1 (1,4%) |
| IMC (kg/m2)a | 26,5±4,51 |
| Cirugía supramesocólica previa, n(%) | |
| Sí | 17 (23,9%) |
| No | 54 (76,1%) |
| Cirrosis, n(%) | |
| Sí | 16 (22,5%) |
| No | 55 (77,5%) |
| Naturaleza de la lesión, n(%) | |
| Benigna | 6 (8,5%) |
| HCC | 21 (29,6%) |
| Mtts cáncer colorrectal | 24 (33,8%) |
| Mtts cáncer no colorrectal | 17 (23,9%) |
| Otros: colangiocarcinoma | 3 (4,2%) |
| Diámetro de la lesión (mm)b | 25 (15-35) |
| Número de lesiones, n(%) | |
| 1 | 65 (91,5%) |
| 2 | 1 (1,4%) |
| 3 | 2 (2,8%) |
| 4 | 2 (2,8%) |
| 5 | 1 (1,4) |
| Tipo de segmento afectado, n(%) | |
| Anteriores (ii,iii,ivb,v y vi) | 41 (57,7%) |
| Posterosuperiores (iva,vii y viii) | 30 (42,3%) |
| Tipo de resección (Brisbane)5, n(%) | |
| Atípicas y segmentectomías | 52 (73,2%) |
| Seccionectomía | 14 (19,7%) |
| Hemihepatectomía | 5 (7%) |
| Infección por hepatitis, n(%) | |
| No | 58 (81,7%) |
| VHB | 3 (4,2%) |
| VHC | 10 (14,1%) |
| Procedimientos asociados, n(%) | |
| Solo hepatectomía | 57 (80,3%) |
| Procedimiento asociado | 14 (19,7%) |
| Posición del paciente, n(%) | |
| Litotomía | 32 (45,1%) |
| Decúbito lateral izquierdo | 36 (50,7%) |
| Decúbito supino | 3 (4,2) |
Mtts: metástasis.
De acuerdo a la clasificación de Brisbane5, se realizaron 52 (73,2%) resecciones limitadas (atípicas y segmentectomías) y 14 seccionectomías (3 posteriores derechas y 11 laterales izquierdas). Por último, se realizaron 5 resecciones hepáticas mayores: 3 hepatectomías izquierdas (2 de ellas ampliadas a vena media) y 2 hepatectomías derechas (una ampliada a vena media).
En 14 casos (19,7%) se asoció algún otro procedimiento quirúrgico (distinto de colecistectomía) a la resección hepática.
Técnica quirúrgicaTodas las intervenciones se realizaron mediante un abordaje puramente laparoscópico. Aunque diversos aspectos técnicos han evolucionado con el tiempo, describimos el procedimiento tal y como se realiza en la actualidad y que se ha seguido en la mayoría de los pacientes.
Para lesiones localizadas en segmentos ii, iii, iv a y b, v y viii, se colocó al paciente en posición de litotomía situándose el cirujano entre las piernas (45,1% de los casos), si bien en 3 casos (4,2%) con lesiones en segmentos ii, v y viii respectivamente, la posición fue en decúbito supino, con el cirujano situado a la izquierda del paciente. Para el tratamiento de lesiones localizadas en segmentos vi y vii (fig. 1), o bien en la región más posterior de segmentos v u viii, se colocó al paciente en decúbito lateral izquierdo (50,7%).
Habitualmente el neumoperitoneo se realizó con punción con aguja de Veress (en los primeros 15 casos se utilizó la técnica abierta con trocar de Hasson).
Se utilizó laparoscopio de alta definición con óptica de 5mm de 30° insertando los trocares según la localización de la lesión buscando una óptima triangulación.
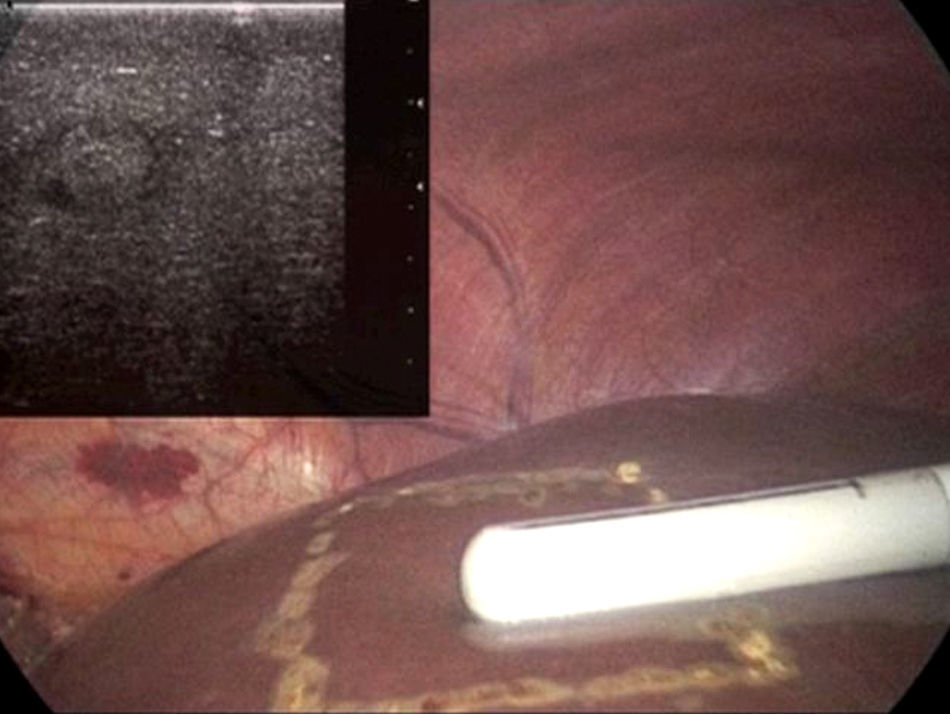
En todos los casos se realizó estudio ecográfico intraoperatorio para descartar la presencia de otras lesiones, definir la relación con otras estructuras así como para marcar los márgenes de resección (fig. 2).
La oclusión del pedículo se realizó con técnica de torniquete extracorpóreo diseñada en nuestro centro6.
Tras ensayar otras alternativas, finalmente se ha estandarizado realizar la transección hepática con Ligasure V® (Valleylab, Covidien©), ya se trate de un hígado cirrótico o no.
Las sectorectomías izquierdas se realizaron según técnica ya descrita por otros autores1,3; las hepatectomías izquierdas mediante un abordaje extraglissoniano7 y las derechas de acuerdo a la técnica descrita por Dagher8. Completada la resección, se cauterizó el lecho de resección con pinza bipolar o Tissuelink® (Prim©) y se retiró el neumoperitoneo durante al menos 5 min, con objeto de identificar algún sangrado o fuga biliar que pudiera quedar enmascarado por la presión intraabdominal. Tras reinstaurar el neumoperitoneo, se revisó de nuevo hemostasia y biliostasia, y salvo en resecciones muy limitadas, se colocó algún tipo de hemostático en el lecho (Surgicel Fibrilar®[Ethicon©], o Tachosil®[Nycomed©]). No se dejó drenaje aspirativo en ningún caso en el lecho de la hepatectomía (sí se dejó en campos de cirugías asociadas).
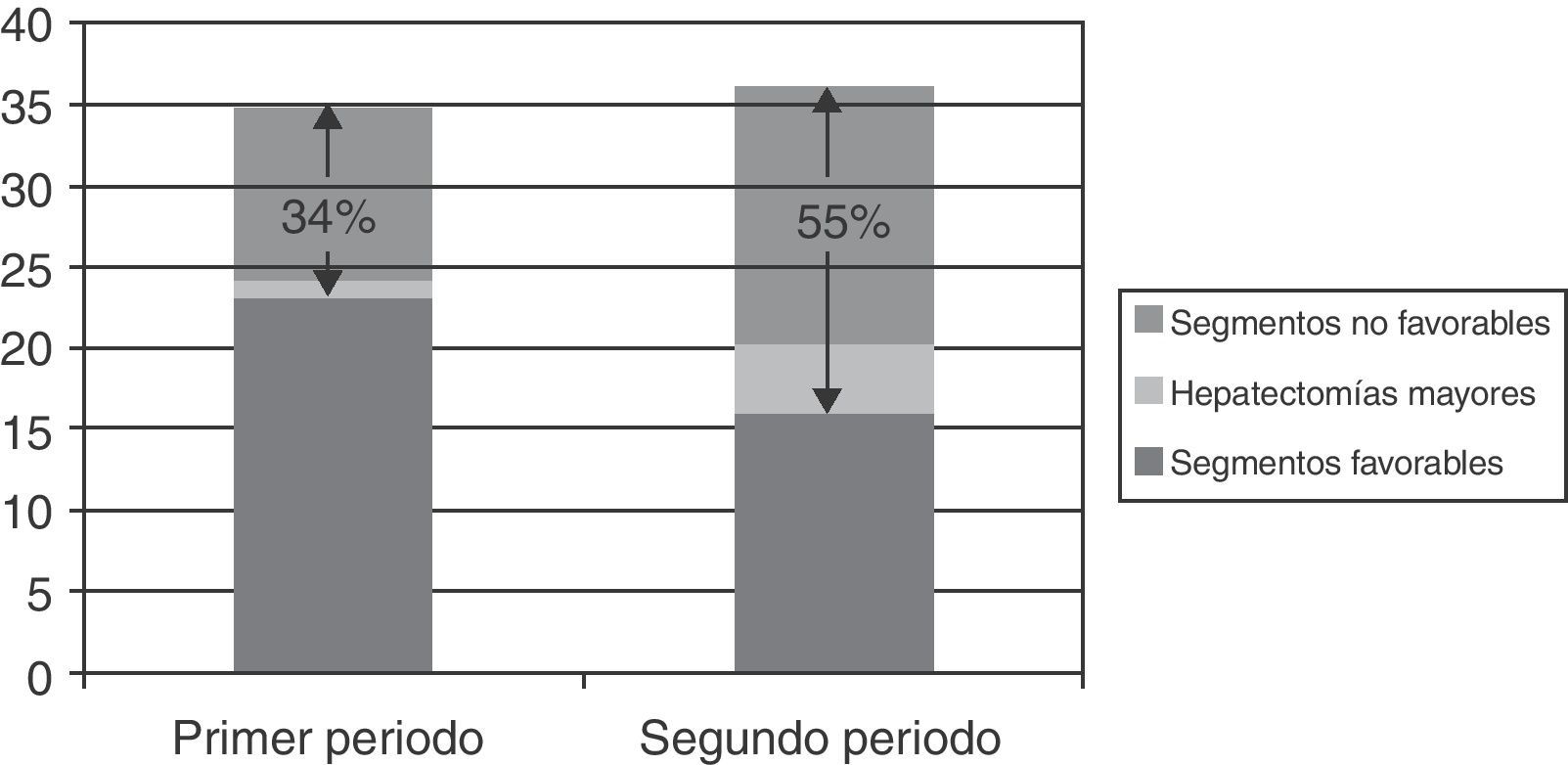
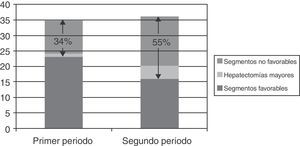
ResultadosEn el periodo de estudio (noviembre de 2004 a febrero de 2012) se han realizado en nuestro Centro 334 resecciones hepáticas por lesiones sólidas. Las 71 intervenidas por abordaje laparoscópico suponen un 21,2% del total. Como es lógico, este es el porcentaje global durante el periodo estudiado. Conforme hemos adquirido mayor experiencia, se han ido ampliando las indicaciones, de modo que en el último año el porcentaje ha sido de un 45% (24 resecciones laparoscópicas de un total de 53 resecciones hepáticas). Este mayor porcentaje ha sido a expensas de procedimientos más complejos (mayor porcentaje de resecciones en SPS y realización de hepatectomías mayores), como se muestra en la figura 3.
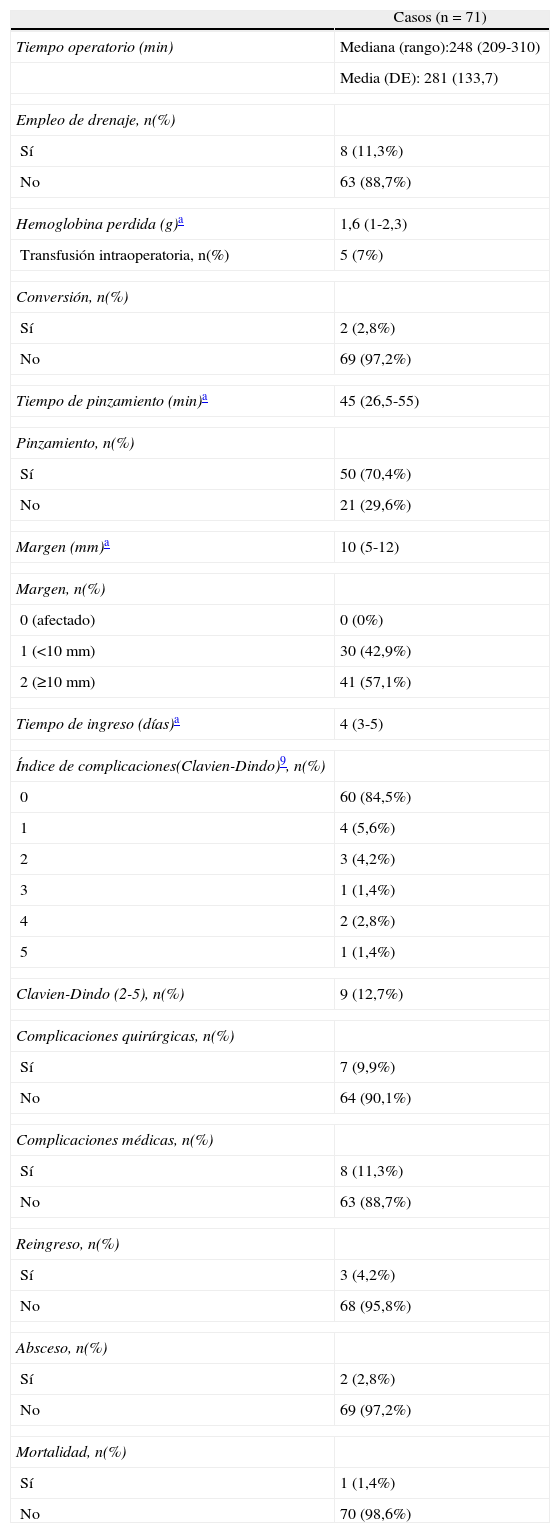
Los datos más relevantes se recogen en la tabla 2. La mediana de tiempo operatorio fue de 248 minutos (209-310). Se realizó maniobra de Pringle intermitente en 50 casos con una mediana de tiempo de oclusión de 45 min.
Resultados
| Casos (n=71) | |
| Tiempo operatorio (min) | Mediana (rango):248 (209-310) |
| Media (DE): 281 (133,7) | |
| Empleo de drenaje, n(%) | |
| Sí | 8 (11,3%) |
| No | 63 (88,7%) |
| Hemoglobina perdida (g)a | 1,6 (1-2,3) |
| Transfusión intraoperatoria, n(%) | 5 (7%) |
| Conversión, n(%) | |
| Sí | 2 (2,8%) |
| No | 69 (97,2%) |
| Tiempo de pinzamiento (min)a | 45 (26,5-55) |
| Pinzamiento, n(%) | |
| Sí | 50 (70,4%) |
| No | 21 (29,6%) |
| Margen (mm)a | 10 (5-12) |
| Margen, n(%) | |
| 0 (afectado) | 0 (0%) |
| 1 (<10mm) | 30 (42,9%) |
| 2 (≥10mm) | 41 (57,1%) |
| Tiempo de ingreso (días)a | 4 (3-5) |
| Índice de complicaciones(Clavien-Dindo)9, n(%) | |
| 0 | 60 (84,5%) |
| 1 | 4 (5,6%) |
| 2 | 3 (4,2%) |
| 3 | 1 (1,4%) |
| 4 | 2 (2,8%) |
| 5 | 1 (1,4%) |
| Clavien-Dindo (2-5), n(%) | 9 (12,7%) |
| Complicaciones quirúrgicas, n(%) | |
| Sí | 7 (9,9%) |
| No | 64 (90,1%) |
| Complicaciones médicas, n(%) | |
| Sí | 8 (11,3%) |
| No | 63 (88,7%) |
| Reingreso, n(%) | |
| Sí | 3 (4,2%) |
| No | 68 (95,8%) |
| Absceso, n(%) | |
| Sí | 2 (2,8%) |
| No | 69 (97,2%) |
| Mortalidad, n(%) | |
| Sí | 1 (1,4%) |
| No | 70 (98,6%) |
Cinco pacientes requirieron transfusión intraoperatoria (7%). Un paciente sometido a gastrectomía total con seccionectomía lateral izquierda fue reintervenido por fístula de la anastomosis esófago-yeyunal.
Los márgenes de resección estuvieron libres de tumor en el 100% de los casos con una mediana de distancia de 10mm (5-12mm).
Morbimortalidad y conversión a cirugía abiertaEl índice de complicaciones se recoge en la tabla 2, siendo la tasa global del 15,5% según la clasificación de Clavien-Dindo9. Las complicaciones quirúrgicas fueron: 3 insuficiencias hepáticas (definida como TdP<70% y/o BT>2), 2 abscesos que requirieron drenaje percutáneo y una fuga de una anastomosis esófago-yeyunal en un paciente al que se realizó una gastrectomía total y seccionectomía lateral izquierda. No hubo ninguna fuga biliar (de acuerdo a la clasificación ISGLS10), ni sangrado postoperatorio en la serie.
Hubo 2 conversiones a cirugía abierta (3,3%). La primera fue debida a una hemorragia de un pedículo portal en una paciente con una lesión de 13mm situada en la periferia del segmento v. La segunda conversión tuvo lugar en un paciente trasplantado cardiaco, al que se le realizó una sigmoidectomía laparoscópica y posteriormente hepatectomía del segmento v; fue necesario convertir a cirugía abierta por sangrado pélvico cuantioso como consecuencia del pinzamiento del pedículo. Este paciente desarrolló un fallo multiorgánico, falleciendo el sexto día postoperatorio.
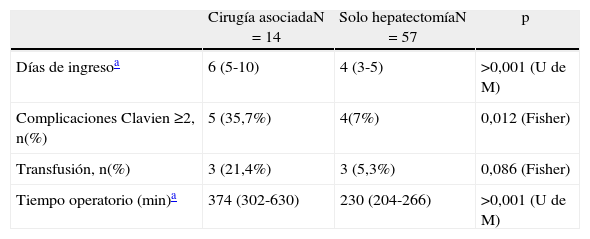
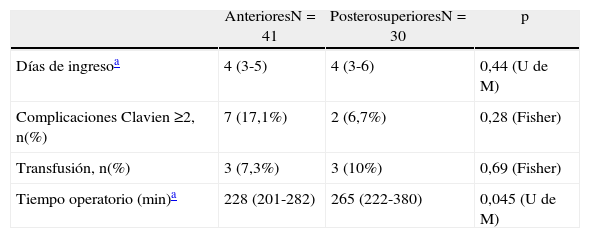
La cirugía asociada (tabla 3) supuso además un aumento significativo en la tasa de morbilidad (35,7 frente a 7%, p=0,012). Los pacientes sometidos a resecciones de lesiones en SPS (tabla 4) no experimentaron mayor morbilidad ni tasa de transfusión.
Análisis del tiempo de ingreso, complicaciones (Clavien-Dindo 2-5)transfusión (sí/no) y tiempo operatorio por los subgrupos hepatectomía sola y asociada a otro procedimiento
| Cirugía asociadaN=14 | Solo hepatectomíaN=57 | p | |
| Días de ingresoa | 6 (5-10) | 4 (3-5) | >0,001 (U de M) |
| Complicaciones Clavien ≥2, n(%) | 5 (35,7%) | 4(7%) | 0,012 (Fisher) |
| Transfusión, n(%) | 3 (21,4%) | 3 (5,3%) | 0,086 (Fisher) |
| Tiempo operatorio (min)a | 374 (302-630) | 230 (204-266) | >0,001 (U de M) |
U de M: U de Mann-Withney.
Análisis del tiempo de ingreso, complicaciones globales (Clavien-Dindo 2-5), transfusión (sí/no) y tiempo operatorio por los subgrupos segmentos anteriores vs segmentos posterosuperiores
| AnterioresN=41 | PosterosuperioresN=30 | p | |
| Días de ingresoa | 4 (3-5) | 4 (3-6) | 0,44 (U de M) |
| Complicaciones Clavien ≥2, n(%) | 7 (17,1%) | 2 (6,7%) | 0,28 (Fisher) |
| Transfusión, n(%) | 3 (7,3%) | 3 (10%) | 0,69 (Fisher) |
| Tiempo operatorio (min)a | 228 (201-282) | 265 (222-380) | 0,045 (U de M) |
U de M: U de Mann-Withney.
La mediana de estancia postoperatoria fue de 4 días (rango 3-5). Tres pacientes (4,2%) precisaron reingreso; 2 por colección perihepática infectada, no asociadas a fuga, que requirieron drenaje percutáneo y tratamiento antibiótico y una paciente sometida a hepatectomía derecha, para estudio de hiperbilirrubinemia que remitió espontáneamente.
La cirugía asociada no solo aumentó la morbilidad, sino que prolongó de forma significativa la estancia hospitalaria (6 vs 4 días, p>0,001).
DiscusiónEn el año 2000 Cugat realizó la primera cirugía hepática laparoscópica en nuestro país11. Desde entonces, el uso de este abordaje ha sido adoptado por diversos grupos, cuya experiencia ha sido recogida en las publicaciones del Registro Español de Cirugía Laparoscópica12,13. También otros centros españoles han comunicado su experiencia en la resección de lesiones sólidas mediante abordaje totalmente laparoscópico y asistido por la mano14–16. En nuestro conocimiento, el presente trabajo recoge la serie más numerosa publicada hasta la fecha de resecciones de lesiones sólidas mediante un abordaje puramente laparoscópico en nuestro país.
Guardando fidelidad a la máxima de que la vía de abordaje no debe modificar la cirugía a realizar, hemos planteado estas resecciones basándonos en 3 principios: el pinzamiento del pedículo, control ecográfico estrecho durante la transección y una progresiva curva de aprendizaje que se ha detallado en el apartado Pacientes y método (en la fig. 3 se muestra cómo el porcentaje de resecciones complejas ha ido aumentado con el tiempo en nuestra serie).
El hecho de que durante el postoperatorio no haya habido ningún caso de sangrado o fuga biliar avalan la eficacia y seguridad de la técnica descrita. Esta ausencia de fugas biliares o sangrado, junto a la baja tasa de complicaciones locales (2,8%), supone una nueva evidencia que contribuye a cuestionar la utilidad de drenajes aspirativos tras cirugía de resección hepática17,18.
Centraremos esta discusión sobre la morbilidad observada, sus causas y posible prevención.Se trata especialmente de los 2 casos que hubo que convertir a cirugía abierta, ambos por hemorragia, hepática y pélvica respectivamente. Dada la seguridad que ofrece la resección laparóscopica y el mínimo sangrado que se produce debido a la presión que ejerce el neumoperioneo, los primeros casos los realizamos sin pinzamiento del pedículo hepático y sin preparar un torniquete. Resulta paradójico el hecho de que precisamente en una resección a priori muy sencilla, se produjese un sangrado profuso que obligó a convertir a cirugía abierta. Por ello consideramos que colocar un torniquete alrededor del pedículo es una maniobra de prudencia que debe realizarse rutinariamente, se vaya a utilizar o no. La ventaja de la técnica de torniquete utilizada es que el pinzamiento se realiza fácil y rápidamente desde el exterior6. Así, ante un eventual sangrado, se puede proceder al pinzamiento sin necesidad de cambiar el centro de atención o introducir un clamp de forma precipitada.
La segunda conversión nos lleva a considerar los riesgos de la cirugía conjunta. En nuestra experiencia, ello prolonga de forma estadísticamente significativa la estancia hospitalaria, la necesidad de transfusión y la tasa de morbilidad (tabla 3).El caso de mortalidad en nuestra serie tuvo lugar precisamente tras una cirugía conjunta.Como queda referido, la cirugía hepática se realizó tras una resección de sigma. A consecuencia del pinzamiento del pedículo, la congestión del territorio esplácnico originó un sangrado de la superficie cruenta de la sigmoidectomía. Dicho sangrado pasó un tiempo desapercibido al quedar la pelvis fuera del campo de atención. Así pues, debemos recomendar prudencia ante la cirugía conjunta. En caso de hacerse, aconsejamos realizar la cirugía hepática en primer lugar y posteriormente la cirugía de otros órganos abdominales.
En el análisis de nuestra serie, destaca que el 42,3% de las resecciones fueran realizadas en SPS. Es conocida la dificultad técnica en la resección laparoscópica de lesiones localizadas en estos segmentos, que han merecido la denominación de no favorables o no laparoscópicos12,19,20. Debido a esta complejidad técnica y a los riesgos hemorrágicos21, se ha recomendado la cirugía asistida por la mano para soslayar la ausencia de tacto15,22 o bien evitar resecciones limitadas, y en su lugar la realización de seccionectomías o incluso hepatectomías mayores20,21. Al analizar los resultados (tabla 4), hemos hallado que estas resecciones precisaron un mayor tiempo operatorio, próximo a la significación estadística, pero no mostraron diferencias en cuanto a índice de complicaciones, transfusión o estancia hospitalaria frente a resecciones de SA, confirmando que las resecciones laparoscópicas de SPS son factibles y pueden ser realizadas con similares resultados a las obtenidas en SA.
La tasa de afectación de márgenes recogida en la literatura mediante este abordaje oscila entre 0%y 18,2%4. Consideramos que la tasa del 0% en la presente serie obedece a 2 hechos fundamentales.En primer lugar a una adecuada selección de los pacientes.Es evidente, cuando se trata de lesiones malignas, que la prioridad debe ser el resultado oncológico. Así, si se prevé un riesgo de que el margen pueda quedar comprometido, el paciente debe seleccionarse para cirugía abierta. El segundo factor es la utilización de la ecografía intraoperatoria. Su uso debe ser obligado para identificar las lesiones, sus relaciones con estructuras y definir los márgenes de resección. Además, dada la ausencia de sensación táctil inherente a la laparoscopia, la ecografía se utiliza repetidas veces a lo largo de la resección para monitorizar los márgenes. Pensamos, que el que sea un radiólogo quien realice la ecografía en nuestro centro, añade un grado de seguridad, que sin duda se refleja en ese 0% de afectación de márgenes.
Para finalizar, quisiéramos llamar la atención sobre la posibilidad de segundas resecciones laparoscópicas. En nuestra serie, 4 (5,6%) pacientes fueron nuevamente sometidos a una nueva resección por este abordaje. Se trata de 2 HCC sobre hígado cirrótico, y 2 pacientes con enfermedad metastásica (colon y melanoma). En todos los casos fueron lesiones de nueva aparición en segmentos diferentes a la primera resección y en todos los casos se realizó la cirugía sin incidencias, pudiendo los pacientes beneficiarse de nuevo de las ventajas de este abordaje.
ConclusiónEl abordaje totalmente laparoscópico es factible y seguro en la resección de lesiones hepáticas sólidas. La cirugía asociada puede suponer un aumento significativo en la tasa de morbilidad. Siguiendo una adecuada curva de aprendizaje y adecuadas precauciones técnicas, la resección de lesiones localizadas en SPS ofrece unos resultados en términos de seguridad similares a las resecciones de SA.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A María Molina por su trabajo en el mantenimiento de la base de datos.