El prolapso rectal es una enfermedad infrecuente que predomina en edades extremas de la vida. Su tratamiento es quirúrgico, aunque continúa habiendo una importante controversia en cuanto a la técnica más adecuada. En los últimos años la aplicación de la vía laparoscópica se ha demostrado factible y se acompaña de las ventajas de una técnica mínimamente invasiva.
ObjetivoPresentar los resultados preliminares de una serie de pacientes afectos de prolapso rectal que fueron abordados por laparoscopia; en la mayoría de ellos se practicó una rectopexia posterior laparoscópica.
Material y métodoEntre febrero de 1998 y febrero de 2008, se ha intervenido a 17 pacientes diagnosticados de prolapso rectal total. En 15 casos se realizó una rectopexia posterior tipo Wells por laparoscopia y en los otros dos, una sigmoidectomía. Se analizaron las características preoperatorias y los resultados en el postoperatorio inmediato y el seguimiento a largo plazo.
ResultadosLa media de edad de la serie es 63 (21-87) años y la del tiempo operatorio, 186 (105-240) min; el índice de conversión fue del 6,6%. La morbimortalidad postoperatoria fue nula, con una media de estancia hospitalaria de 5,2 (3-8) días. La media del seguimiento fue de 39 (6-96) meses, y no se han objetivado recidivas. En 1 paciente se produjo la migración intraluminal de la malla, que fue expulsada por vía rectal a los 2 años de la cirugía. Durante el seguimiento 1 paciente falleció debido a su enfermedad cardiorrespiratoria grave de base; el prolapso recidivó en 1 paciente tras una sigmoidectomía; antes de la intervención, 8 (53%) pacientes tenían constipación y 6 (40%), incontinencia. En los controles postoperatorios la constipación persistió en 3 (20%) y apareció de novo en 1 (6,6%). La incontinencia se solucionó en 4 (26%) y persistió en 2 (13%).
ConclusionesLa rectopexia laparoscópica es una buena opción técnica con escasa morbimortalidad que reduce la estancia hospitalaria y tiene buenos resultados a largo plazo.
Rectal prolapse is an uncommon disease mainly seen in patients of advanced age. It is treated surgically, although there is still significant controversy as regards the most appropriate technique. In the last few years the laparoscopic route has been shown to be feasible and has the advantage of being a minimally invasive technique.
ObjectiveTo present the preliminary results of a series of patients with rectal prolapse, the majority of whom were treated by performing a laparoscopic posterior rectopexy.
Material and methodBetween February 1998 and February 2008, 17 patients diagnosed with total rectal prolapse were operated on. In 15 cases, a Wells type posterior rectopexy was performed and in the other two a sigmoidectomy was done. The pre-surgical characteristics, as well as the immediate post-surgical results and the long-term follow up results were analysed.
ResultsThe mean age of the series was 63 (21-87) years, with a mean operation time of 186 (105-240) min and a conversion index of 6.6%. There was no post-surgical morbidity and mortality and the mean hospital stay was 5.2 (3-8) days. The mean follow-up was 39 (6-96) months with no relapses seen. One patient had an intralumen migration of the mesh which was expulsed via the rectum, two years after the surgery. One patient died during follow-up due to his underlying severe cardio-respiratory disease. The prolapse re-occurred in one patient after a sigmoidectomy. Eight patients (53%) previously had constipation and in six cases (40%), incontinence. In the post-surgical reviews, constipation persisted in three patients (20%) and a it was seen de novo in one case (6.6%). The incontinence was resolved in four cases (26%) and persisting in two patients (13%).
ConclusionsLaparoscopic rectopexy is a good technical option with a low morbidity-mortality and a reduced hospital stay, as well as good results in the long-term.
El prolapso rectal es una enfermedad poco frecuente que consiste en la salida por el ano de las distintas capas del recto. Suele aparecer en edades extremas de la vida y habitualmente se relaciona con incontinencia y/o constipación, aspectos que considerar en su tratamiento1–3.
El tratamiento del prolapso rectal es quirúrgico, aunque la técnica que se ha de realizar continúa siendo motivo de controversia y su elección se justifica en cada caso por diferentes parámetros. Así, las técnicas perineales (Delorme, Altemeier) suelen tener aplicación en pacientes de edad avanzada o con elevada comorbilidad, a pesar de que tiene un mayor índice de recurrencia y no ofrece una franca mejoría del grado de incontinencia del paciente, mientras las técnicas transabdominales, consistentes tanto en la resección de recto-sigma o en la pexia con malla fijada al pubis (anterior, Ripstein) o el sacro (posterior, Wells), presentan menor incidencia de recidiva pero son más agresivas.
En 1999 Cuschieri describió la utilización del abordaje laparoscópico para la realización de una rectopexia, y después varios autores han demostrado su posibilidad técnica y las potenciales ventajas a corto plazo, con resultados a largo plazo comparables a los de la cirugía abierta4 en cuanto a la tasa de recidivas y mejoría de las funciones (continencia, constipación).
Presentamos los resultados obtenidos en una serie de pacientes diagnosticados de prolapso rectal completo a los que se practicó rectopexia posterior laparoscópica.
Pacientes y métodoSe han revisado los resultados clínicos de todos los pacientes intervenidos de prolapso rectal por laparoscopia incluidos en una serie prospectiva de cirugía laparoscópica avanzada del Servicio de Cirugía del Hospital de Sant Pau. En el periodo comprendido entre febrero de 1998 y febrero de 2008, se ha intervenido a 17 pacientes diagnosticados de prolapso rectal total. En 15 casos se realizó una rectopexia tipo Wells por laparoscopia y en 2 casos (1 paciente en la que el prolapso se asoció a una diverticulosis y diverticulitis recidivante y 1 paciente con vólvulo recidivante) se efectuó una sigmoidectomía laparoscópica. Todos los pacientes fueron estudiados mediante rectoscopia y/o colonoscopia y enema opaco. No se efectuaron estudios funcionales del aparato esfinteriano o la dinámica anorrectal. Se han analizado los diferentes aspectos preoperatorios (edad, sexo, continencia, constipación, tiempo quirúrgico, dificultad operatoria, conversión a cirugía abierta), así como los resultados en el postoperatorio inmediato (complicaciones postoperatorias, reintervenciones, estancia hospitalaria) y el seguimiento a largo plazo (constipación, incontinencia, recurrencia).
Técnica quirúrgicaLa técnica quirúrgica es similar al abordaje laparoscópico del recto5. El paciente se coloca en decúbito supino, con soportes en los hombros y perneras. Se coloca la mesa en posición de Trendelemburg para permitir la exposición de la cavidad pelviana. Se inicia con la colocación de los trocares tras la inducción del neumoperitoneo: se coloca un trocar de 10mm umbilical, dos trocares en flanco-fosa ilíaca derecha (5 y 12mm) y uno en flanco izquierdo (5mm). Durante la intervención puede añadirse un trocar suprapúbico opcional.
Tras exponer el promontorio y retraer el colon sigmoide, se incinde el peritoneo pararrectal en ambos lados y se procede a la disección del mesorrecto, tomando como referencia los vasos mesentéricos inferiores. Se diseca la cara posterior del recto hasta llegar casi al plano de los elevadores y se individualiza, sin lesionar los plexos nerviosos presacros (fig. 1).
Una vez realizada la movilización posterolateral del recto, se introduce un fragmento de malla no reabsorbible de 6 × 4cm (Vypro, Ethicon) (fig. 2), que inicialmente se fija a la cara anterior del promontorio y del sacro con un dispositivo de grapado automático (Tacker, Covidien) (fig. 3). La fijación de la malla a las caras laterales del recto se realiza con puntos sueltos de material irreabsorbible (seda 2/0). Se coloca un drenaje aspirativo en el espacio prerrectal y se reperitoniza la zona para evitar el contacto de la malla con las asas intestinales. Se reinstaura la dieta a las 24h, y habitualmente el paciente puede ser dado de alta en 48h.
ResultadosLa serie se compone de 3 varones y 14 mujeres, con una media de edad de 63 (21–87) años. Tres pacientes tenían antecedentes psiquiátricos (anorexia nerviosa, trastorno de la personalidad y psicosis) y 8, antecedentes de cirugía abdominal. En la tabla 1 se resumen las características clínicas y los antecedentes medicoquirúrgicos de los pacientes.
Características clínicas de los pacientes
| Edad | Sexo | Antecedentes | Cirugía previa | Incontinencia | Constipación | ||
| Antes | Después | Antes | Después | ||||
| 76 | Mujer | EPOC, hernia de hiato | Nissen, Delorme | Sí | No | Sí | No |
| 49 | Varón | Trastorno de personalidad | Gastrectomía | No | No | Sí | No |
| 78 | Mujer | No | Prótesis de cadera | No | No | No | No |
| 39 | Mujer | Anorexia, intento suicida | No | No | No | No | No |
| 54 | Mujer | Esquizofrenia | No | No | No | Sí | Sí |
| 67 | Mujer | Glaucoma, hipotiroidismo, meningitis, diverticulitis | Colecistectomía, glaucoma | No | No | Sí | Sí |
| 26 | Mujer | Asma, intento suicida | Artrodesis de columna | No | No | Sí | Sí |
| 21 | Varón | No | No | No | No | No | No |
| 74 | Mujer | HTA | Histerectomía + anexectomía, apendicectomía | No | No | No | Sí |
| 80 | Mujer | HTA, DM, polineuropatía | No | Sí | Sí | No | No |
| 79 | Mujer | Esquizofrenia | IQ fémur | No | No | Sí | No |
| 87 | Mujer | EPOC, HTA | Histerectomía | Sí | No | Sí | No |
| 76 | Mujer | C. ulcerosa, insuficiencia mitroaórtica, HTA | Apendicectomía, histerectomía | Sí | Sí | Sí | No |
| 73 | Mujer | No | Rectocele | Sí | No | No | No |
| 29 | Varón | No | Espina bífida | No | No | No | No |
| 83 | Mujer | No | Sí | No | No | No | |
| 80 | Mujer | No | No | No | No | No | No |
La media de tiempo operatorio fue 186 (105–240) min, con un índice de conversión del 6,6% (1 caso, que correspondió al primer paciente de la serie). La morbimortalidad postoperatoria fue nula y la media de estancia hospitalaria, 5,2 (3–8) días. La media del seguimiento fue de 39 (6–96) meses, y no se objetivaron recidivas en los pacientes a los que se practicó una técnica de Wells. Se observó una recidiva clinica en una paciente en que se efectuó una sigmoidectomía por el antecedente de 2 episodios de diverticulitis. Se ha detectado una complicación a largo plazo consistente en la migración intraluminal de la malla, que se expulsó por vía rectal a los 2 años de la cirugía. Durante el seguimiento, un paciente de 80 años murió sin recidiva más de 1 año después de la cirugía debido a su enfermedad cadiorrespiratoria severa de base.
En cuanto a la evolución de la incontinencia y la constipación, la valoración de los pacientes se ha realizado con la anamnesis y la exploración clínica, y se constató que antes de la intervención 8 (53%) casos tenían constipación y 6 (40%), incontinencia. En los controles postoperatorios la constipación persistió en 3 (20%), sin cambios respecto a la clínica preoperatoria, y apareció de novo en 1 (6,6%). Los síntomas de incontinencia se solucionaron en 4 (67%) casos y persistieron en 2 (33%). No se obervó ninguna recidiva en el grupo (tabla 1).
DiscusiónEl tratamiento quirúrgico del prolapso rectal continúa siendo motivo de controversia. La decisión de la técnica quirúrgica que se aplicará debe tener en consideración tanto la fragilidad de los pacientes de edad avanzada como la magnitud del prolapso, así como las eventuales constipación o incontinencia que acompañen al cuadro. En este contexto, el abordaje laparoscópico se ha mostrado una buena alternativa, puesto que ofrece las ventajas objetivadas en otras intervenciones abdominales efectuadas por laparoscopia.
El índice de conversión de nuestra serie fue bajo (6,6%) y está relacionado con la curva de aprendizaje. La morbimortalidad postoperatoria ha sido nula, con una media de estancia postoperatoria de 5,2 días, comparable a la obtenida en otras series publicadas de rectopexia por vía laparoscópica, que la sitúan alrededor de los 5 días4,6,7, y significativamente menor que la presentada por diferentes series publicadas de cirugía abierta, que la sitúan en los 9,6 días8. La menor agresión quirúrgica que supone la laparoscopia ofrece ventajas7 en este tipo de pacientes, por lo general de edad avanzada, y en los que una disminución de la estancia hospitalaria podría contribuir a una reducción de la desorientación y la alteración de sus capacidades cognitivas secundarias a la alteración de su medio habitual que supone el ingreso hospitalario.
La media del tiempo quirúrgico fue de 186min, más que el requerido para cirugía abierta, como se ha objetivado en otras series. Demirbas et al7 compara la realización de una rectopexia por vía laparoscópica y abierta en una serie de 40 pacientes, con una media de tiempo operatorio de 140min en los pacientes intervenidos por laparoscopia y 113min para la cirugía abierta. Pero, como ya se ha constatado en otras situaciones clínicas, la progresiva adquisición de experiencia permite reducir ese tiempo hasta valores comparables a los de la cirugía abierta. Así, Ashari et al4 presentan una serie de 117 pacientes a los que se realizó una rectopexia laparoscópica, comparan los resultados entre el grupo inicial y el final de la serie, y observan una significativa disminución del tiempo operatorio. La prolongación del tiempo operatorio que ha supuesto el abordaje laparoscópico no ha representado un detrimento objetivo para los pacientes, a la vista de los resultados postoperatorios obtenidos.
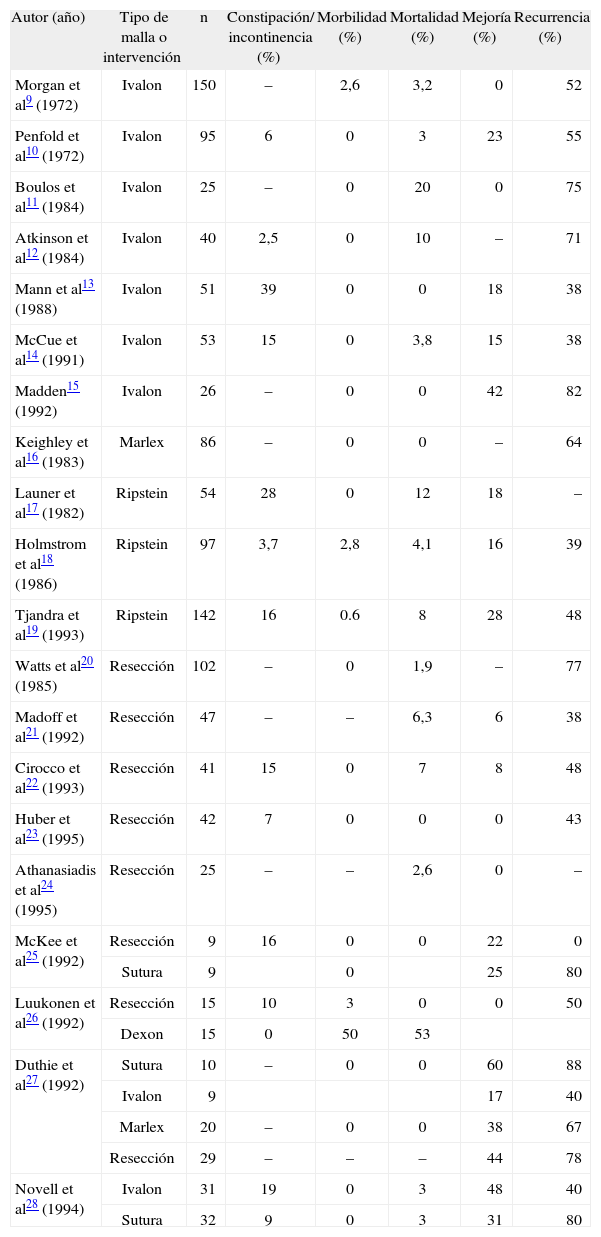
En nuestra serie la morbimortalidad postoperatoria ha sido nula. Si analizamos los resultados objetivados en series publicadas (tablas 2 y 3)9,30, la morbilidad se sitúa en un 5-9%, con una mortalidad < 1%6,31.
Resultados clínicos de la rectopexia abdominal (abierta)
| Autor (año) | Tipo de malla o intervención | n | Constipación/ incontinencia (%) | Morbilidad (%) | Mortalidad (%) | Mejoría (%) | Recurrencia (%) |
| Morgan et al9 (1972) | Ivalon | 150 | – | 2,6 | 3,2 | 0 | 52 |
| Penfold et al10 (1972) | Ivalon | 95 | 6 | 0 | 3 | 23 | 55 |
| Boulos et al11 (1984) | Ivalon | 25 | – | 0 | 20 | 0 | 75 |
| Atkinson et al12 (1984) | Ivalon | 40 | 2,5 | 0 | 10 | – | 71 |
| Mann et al13 (1988) | Ivalon | 51 | 39 | 0 | 0 | 18 | 38 |
| McCue et al14 (1991) | Ivalon | 53 | 15 | 0 | 3,8 | 15 | 38 |
| Madden15 (1992) | Ivalon | 26 | – | 0 | 0 | 42 | 82 |
| Keighley et al16 (1983) | Marlex | 86 | – | 0 | 0 | – | 64 |
| Launer et al17 (1982) | Ripstein | 54 | 28 | 0 | 12 | 18 | – |
| Holmstrom et al18 (1986) | Ripstein | 97 | 3,7 | 2,8 | 4,1 | 16 | 39 |
| Tjandra et al19 (1993) | Ripstein | 142 | 16 | 0.6 | 8 | 28 | 48 |
| Watts et al20 (1985) | Resección | 102 | – | 0 | 1,9 | – | 77 |
| Madoff et al21 (1992) | Resección | 47 | – | – | 6,3 | 6 | 38 |
| Cirocco et al22 (1993) | Resección | 41 | 15 | 0 | 7 | 8 | 48 |
| Huber et al23 (1995) | Resección | 42 | 7 | 0 | 0 | 0 | 43 |
| Athanasiadis et al24 (1995) | Resección | 25 | – | – | 2,6 | 0 | – |
| McKee et al25 (1992) | Resección | 9 | 16 | 0 | 0 | 22 | 0 |
| Sutura | 9 | 0 | 25 | 80 | |||
| Luukonen et al26 (1992) | Resección | 15 | 10 | 3 | 0 | 0 | 50 |
| Dexon | 15 | 0 | 50 | 53 | |||
| Duthie et al27 (1992) | Sutura | 10 | – | 0 | 0 | 60 | 88 |
| Ivalon | 9 | 17 | 40 | ||||
| Marlex | 20 | – | 0 | 0 | 38 | 67 | |
| Resección | 29 | – | – | – | 44 | 78 | |
| Novell et al28 (1994) | Ivalon | 31 | 19 | 0 | 3 | 48 | 40 |
| Sutura | 32 | 9 | 0 | 3 | 31 | 80 |
Series de cirugía laparoscópica
| Autor (año) | Tipo de estudio | Casos | Seguimiento | Técnica | Morbimortalidad | Recidiva (%) |
| Ashari4 (2005) | Prospectivo no aleatorizado | 117 | 62 meses | − | Morbilidad < 9%Mortalidad < 1% | 2 |
| Escribano2 (2003) | Retrospectivo | 68 | 72 meses | Vía perineal (Altemeier) | 2 | |
| Madbouly29 (2002) | Prospectivo no aleatorizado | 24 | 18,1 meses | Wells lap/resección lap | Sin diferencias | 0 |
| Lechaux30 (2005) | Prospectivo no aleatorizado | 48 | 36 meses | Wells lap/resección + | Sin diferencias rectopexia lap | 2 |
| Purzakayastha6 (2005) | Metaanálisis (prospectivo-aleatorizado) | 195 | 12-31 meses | Abierto/rectopexia laparoscópica abdominal | Sin diferencias entre abierto/lap |
Durante el seguimiento a largo plazo no se han detectado recidivas, lo que corrobora los resultados obtenidos en estudios previos que comparan el abordaje abierto y el laparoscópico, con un índice de recidiva < 1%7, aunque en series con un más amplio seguimiento el índice de recurrencias tras la rectopexia se sitúa en el 20% y en el 10% para la rectopexia asociada a sigmoidectomía30.
Durante el seguimiento de nuestro grupo se ha objetivado la migración de la malla intraluminal y su expulsión a través del recto. Aunque no hemos encontrado otras referencias sobre esta complicación en la cirugía del prolapso, sí se la ha descrito en otras intervenciones como en el caso de la hernia paraesofágica gigante resuelta con colocación de malla de refuerzo asociada a una técnica antirreflujo, con migraciones de la malla al esófago31.
Un aspecto importante que valorar en los resultados obtenidos a largo plazo es la evolución de los síntomas de incontinencia y constipación de estos pacientes. En nuestro grupo, 6 sujetos (el 40% del total de pacientes) presentaban incontinencia antes de la cirugía, que se solucionó tras la cirugía en 4 (el 66% del total de pacientes incontinentes mejoró el citado síntoma). En cuanto a la constipación, 8 pacientes presentaban este síntoma antes de la cirugía; 5 mejoraron tras ésta, 3 continuaron con constipación y en 1 caso apareció de novo. En la literatura se ha tratado dicho problema incluso como parámetro que tener en cuenta para decidir la técnica quirúrgica a realizar1,3,30,32, y se afirma que la rectopexia es una excelente técnica para el prolapso, pero que en pacientes con antecedentes de constipación se produce una respuesta mixta (igual tendencia a la mejoría que al empeoramiento) y se recomienda la resección sigmoidea con rectopexia como la técnica más adecuada4,29.
Aunque se aboga por valorar las diferentes técnicas quirúrgicas en el tratamiento del prolapso rectal comparando el tipo de abordaje (abierta o laparoscópica, perineal o abdominal), otro aspecto que considerar es la experiencia del cirujano en cada una de ellas33.
En conclusión, aunque la rectopexia laparoscópica supone un mayor tiempo operatorio respecto a la cirugía abierta, ello se ve sobradamente compensado por la baja morbimortalidad y la reducción de la estancia hospitalaria, así como sus buenos resultados a largo plazo. Además, el tiempo operatorio es un parámetro variable, que puede disminuir a medida que se adquiere experiencia.