Se analiza la utilidad de agujas percutáneas (AP) sustituyendo puertos de asistencia tradicionales en técnicas miniinvasivas de puerto único, mostrando su factibilidad al realizar colecistectomía laparoscópica con un puerto (CL1P).
Material y métodosEstudio retrospectivo, lineal y descriptivo de 2.431 pacientes intervenidos de CL1P, por enfermedad vesicular aguda y no aguda utilizando algún tipo de AP, sustituyendo los puertos asistenciales usados en colecistectomía laparoscópica tradicional (CLT).
Basado en el uso progresivo de AP: riendas (R), aguja-gancho (AG) y aguja pasa hilos (APH) al desarrollar la técnica CL1P, dividimos 3 grupos: A, B y C. Se compararon resultados utilizando T de student, odds ratio e IC, analizándolos mediante SPSS 13.0.
ResultadosEl uso de las AP mostró incremento en la factibilidad del procedimiento laparoscópico, conforme se integraron en la técnica quirúrgica. Las R tuvieron factibilidad de realizar CL1P en 78% de los casos, integrando AG aumentó a 88% y utilizando R, AG y APH en 96%. Hubo significación estadística con valores: Ji2 de 67,13 y p < 0,001; odds ratio e IC (95%) obtuvieron significación comparando grupos B/C, A/C y A-B/C.
ConclusionesLas AP, sustituyendo puertos asistenciales, permiten alcanzar factibilidad del procedimiento en el 96% de los casos, semejante al que se logra con la CLT, lo cual coloca a la técnica CL1P como una alternativa ventajosa y económica. Esta aplicación de las AP podría ser extensiva a otras técnicas de puerto único, con plataforma multivalvular, y a la cirugía por orificios naturales.
The usefulness of percutaneous needles (PN) to replace traditional assistance ports in mini-invasive techniques with a single port is analyzed and their feasibility for conducting a single port laparoscopic cholecystectomy (SPLC) is demonstrated.
Material and methodsA retrospective, linear and descriptive study covering 2,431 patients with a diagnosis of acute and non-acute gallbladder disease has been conducted. The patients underwent a single port laparoscopic cholecystectomy using some type of PNs, replacing the assisting ports used in traditional laparoscopic cholecystechtomy (TLC). Based on the progressive use of PNs–reins (R), hooked needles (HN) and passing suture needles (PSN)–to carry out the SPLC technique, 3 groups have been established: A, B and C. The results were compared using a Student T test, odds ratio and CI and were analyzed by means of the SPSS software v. 13.0.
ResultsThe use of PNs showed an increased feasibility for the laparoscopic procedure, as they were included in the surgical technique. The R were useful when carrying out the SPLC in 78% of the cases and when the HK were added, the results increased to 88%. When using the 3 types (R, HN and PSN), the results increased by 96%. Statistical significance was obtained with these values: chi 2=67.13 and P<.001; odds ratio and 95% CI became significant when comparing the B/C, A/C, and A-B/C groups.
ConclusionsThe PNs, replacing the assisting ports in laparoscopy, make it possible to attain a feasibility of the process in 96% of the cases. This percentage was similar to what is achieved with the TLC, which places the one port laparoscopy surgery technique as an advantageous and economic alternative. This application of the PNs could be made extensive to other single-port techniques, with a multi-valve platform and natural orifice surgery.
Cuando en 2004, Anthony Kalloo propone una nueva tendencia quirúrgica, la cirugía endoscópica transluminal a través de orificios naturales (NOTES)1, emergen las dificultades técnicas por todos conocidas al acceso transluminal a la cavidad abdominal a través del estómago o del colon, apoyadas en instrumental de asistencia delgado, frágil y endeble que, además de tener mordida pequeña, carece de fuerza de tracción, resultando en inadecuada triangulación, insuflación inestable, hemostasia lenta e insegura, además de las dificultades para el cierre del estómago2.
Esto conduce al acceso a través de la cicatriz umbilical, como el orificio embriológico óptimo e, intentando emular los mejores resultados estéticos y el menor trauma a la pared abdominal, impulsó la cirugía de puerto único (single port) a través de plataformas multivalvulares3–6. Persistiendo dificultades para la adecuada triangulación, entrecruzamiento de manos, espadeo instrumental, apertura y cierre umbilical laboriosos7–9, surgen intentos de soluciones usando ópticas especiales como el endoeye, spider, endoscopia flexible10–12 y, en algunas publicaciones, se vislumbra la utilidad de hilos de tracción para triangulación de tejidos y para liberar pinzas en el puerto multivalvular destinado a esa función3,5,10,13–20, disminuyendo significativamente el índice de complicaciones comparadas con el uso de instrumentos21. Los imanes de neodimio y las herramientas independientes aseguradas (secured independent tools) se han utilizado también para facilitar la cirugía de un puerto22,23.
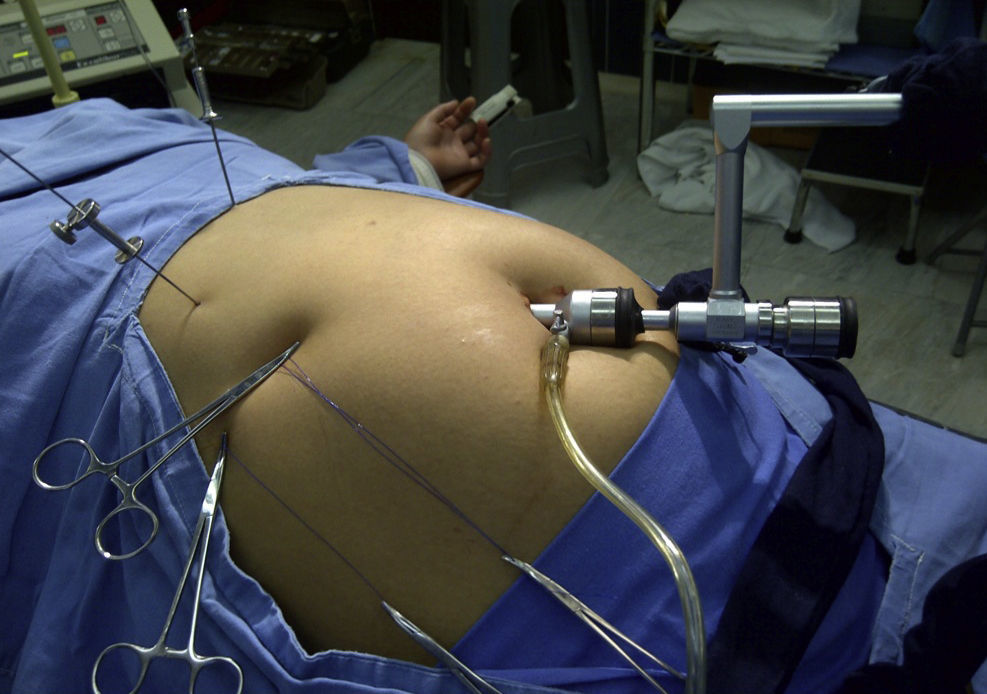
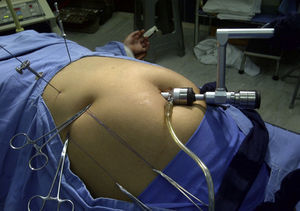
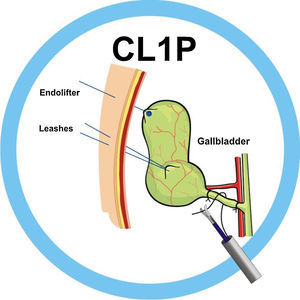
Nuestro grupo quirúrgico inicia la cirugía laparoscópica con un puerto (CL1P) en 1997, empleando a través de un puerto umbilical de 12mm24 (fig. 1) un laparoscopio operatorio de 11mm, con canal de trabajo de 6mm, que permite introducir en la cavidad instrumentos laparoscópicos (5×43cm) (fig. 2), asistiéndose con el uso de diferentes clases de agujas percutáneas (AP).
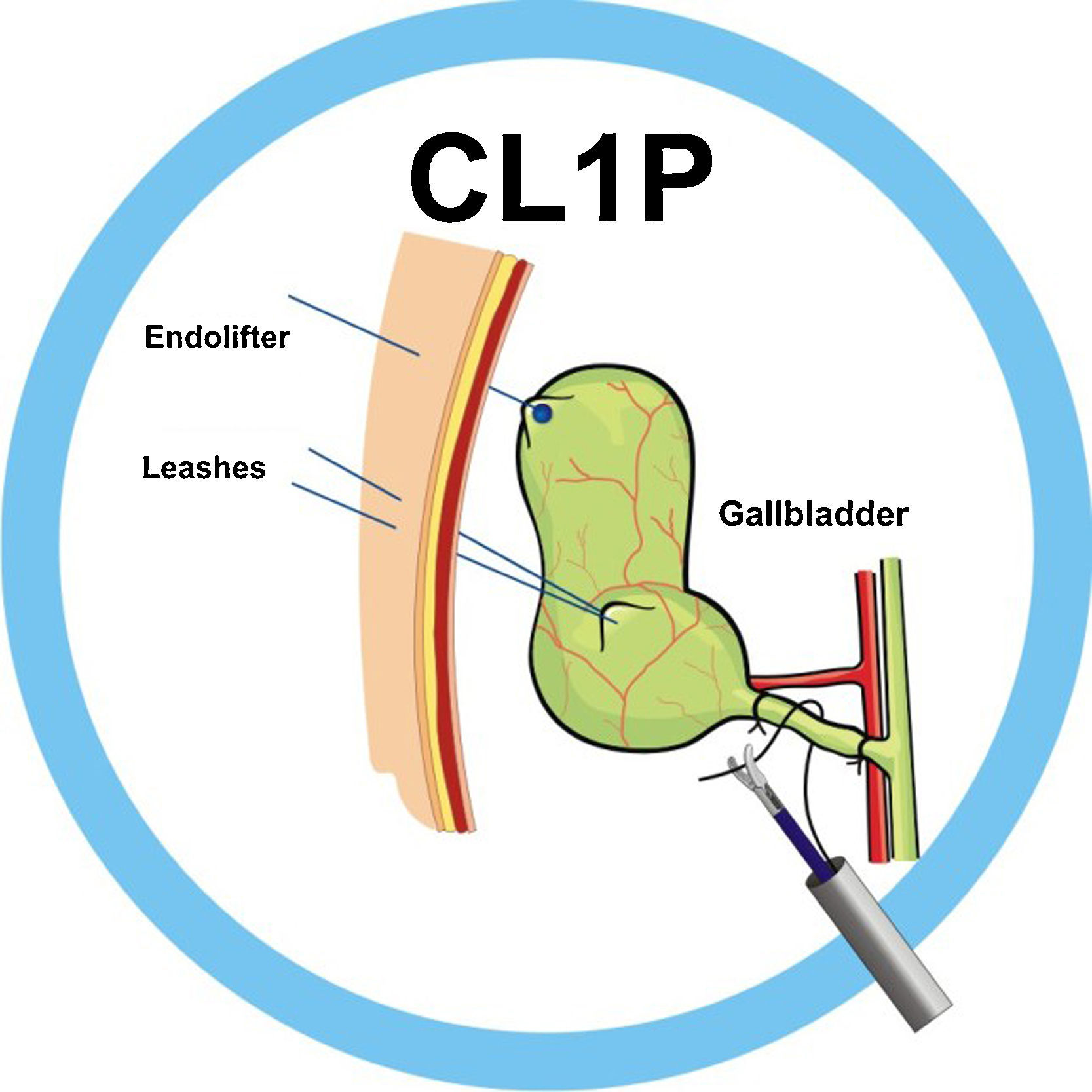
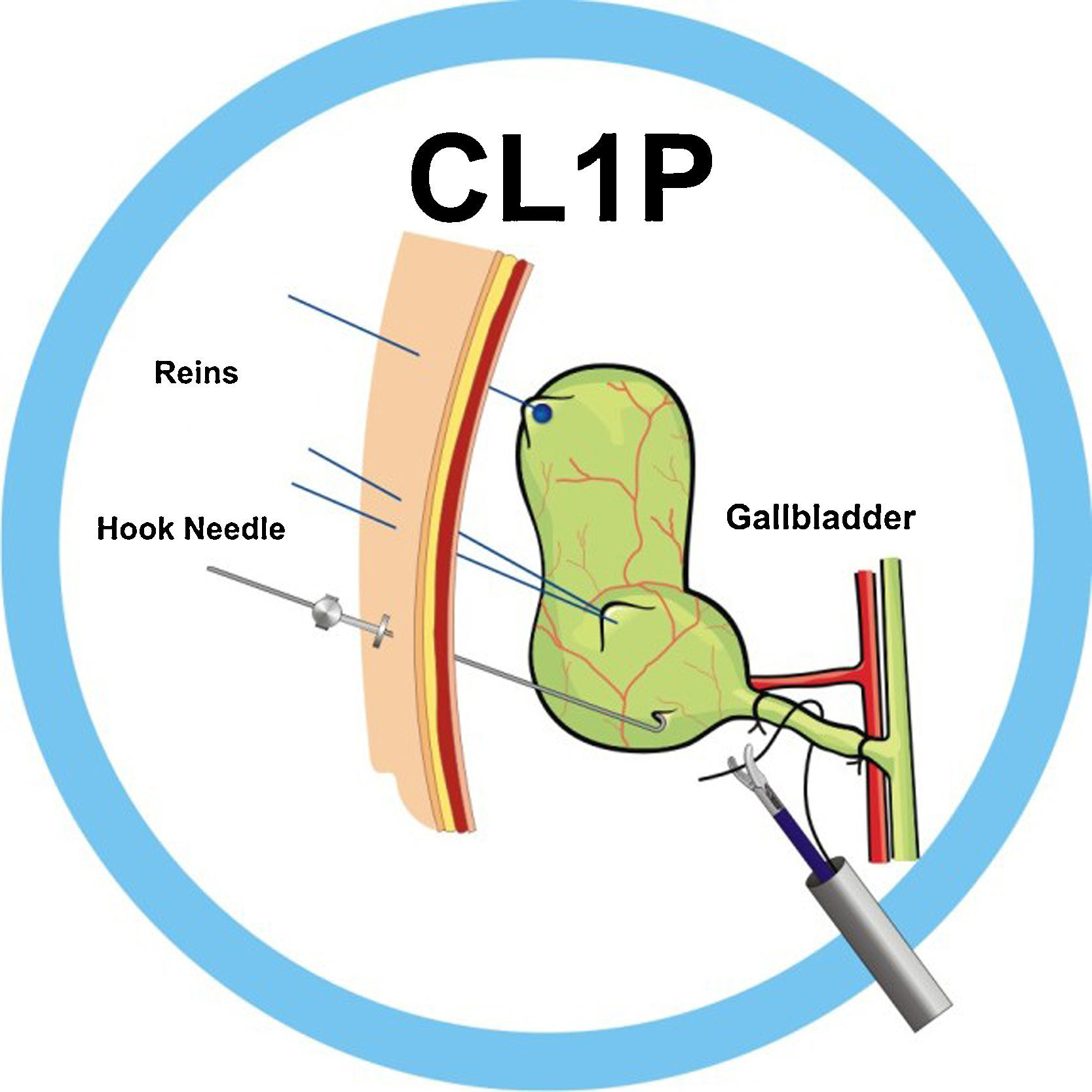
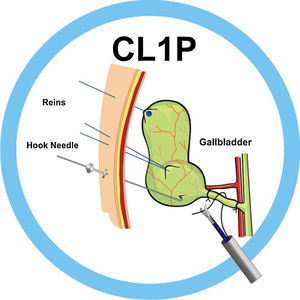
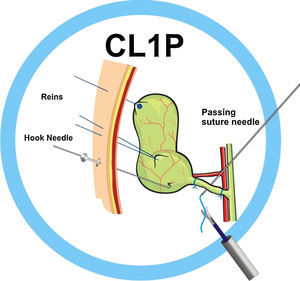
En los primeros procedimientos de colecistectomía laparoscópica utilizamos 2 riendas de tracción: una rienda (laparo-rein o R1)25,26 colocada en el fondo vesicular y otra tipo correa (leash o R2)27, de introducción percutánea en bolsa de Hartman para una adecuada tracción vesicular, pero unidireccional (fig. 3). Para conseguir la movilización lateral de la vesícula, surge la aguja-gancho (AG)27 (fig. 4). Finalmente agregamos la aguja pasa hilos (APH)27, que facilita el paso de la sutura por detrás de la estructura por ligar (fig. 5) y funciona como retractor o separador hepático, realizando funciones de contratracción durante la disección del triángulo de Calot y las maniobras hemostáticas en caso necesario. Esta técnica se empleó sin selección de pacientes tanto en enfermedad vesicular aguda como reglada24,28.
El objetivo es presentar el papel que las AP desempeñan sustituyendo los puertos asistenciales de la CLT con relación a la factibilidad que su uso pueda aportar a técnicas de puerto único.
Material y métodosEstudio retrospectivo, lineal y descriptivo desde diciembre de 1997 hasta diciembre de 2010, en el Hospital Regional Sesver y en el Hospital Fausto Dávila Solís, ambos en Poza Rica (Veracruz, México). La muestra no probabilística la formaron 2.431 pacientes intervenidos de CL1P, utilizando algún tipo de AP sustituyendo puertos asistenciales usados en CLT. Los procedimientos se llevaron a cabo con el consentimiento informado.
Los criterios de inclusión fueron pacientes de ambos sexos, de cualquier edad, con enfermedad aguda y no aguda, excluyendo pacientes con diagnóstico de cáncer de vesícula o coledocolitiasis, o con contraindicación para cirugía laparoscópica, clasificados en 3 grupos de acuerdo al tipo de AP empleada en el desarrollo de la técnica CL1P: grupo A: pacientes operados empleando riendas (R1-R2); grupo B, pacientes en los que se utilizó R1-R2 junto con AG y grupo C: pacientes en los que se utilizaron R1-R2, AG y APH. Tanto los instrumentos especiales como las AP (R1, AG y APH) fueron confeccionados por nosotros. Las Riendas utilizadas fueron de 2 tipos: R1 y R2.
Las R2 se obtienen de una sutura de 75cm de longitud de nailon calibre 2-0 con aguja recta, reverso cortante, de 60mm (Mononylon, Ethicon®). Agregando un botón de silastic de 3×2mm en el extremo opuesto a la aguja, obtenemos las R1.
La AG son agujas de 20cm de longitud, 1,2mm de diámetro, de acero inoxidable grado médico, con un extremo con punta cortante.
La APH mide 17cm de longitud, 1,6mm de diámetro exterior, está provista de un punzón que permite introducirla en la cavidad y en un extremo presenta una entrada Luer-Lock para facilitar la introducción de la sutura en la cavidad abdominal.
El instrumento de recolección de datos fue el expediente clínico. Las variables analizadas en los 3 grupos fueron: factibilidad para desarrollar colecistectomía laparoscópica con técnica CL1P, sin necesidad de convertir el procedimiento a CLT ni a colecistectomía abierta (CA) y tiempo operatorio.
La factibilidad se definió como la disponibilidad del recurso operativo, técnico y material para reproducir la técnica CL1P, con la técnica quirúrgica establecida y el recurso técnico, así como las habilidades y experiencias para el desarrollo y el recurso material (AP en sus 3 modalidades: R1-R2, AG y APH) y demás instrumental necesario para conservar los beneficios de esta técnica miiinvasiva de cirugía sin huella, la Cirugía Laparoscopica con 1 puerto CL1P. La medición de esta variable se realizó con los criterios que se utilizan para definir la conversión a CLT o a CA. Se consideró conversión en 2 niveles: primero, cuando fueron necesarios elementos o puertos de asistencia utilizados en la CLT, colocando puerto subxifoideo y 2 subcostales o, si el caso lo permitió, miniinstrumentos y, segundo, si se recurrió a técnica abierta (CA).
El tiempo operatorio es definido como el tiempo utilizado a partir de la incisión de la piel que da inicio al procedimiento quirúrgico hasta concluir con el afrontamiento total de la incisión. Se midió en minutos.
Estas variables se sometieron al análisis estadístico descriptivo recomendado: para la variable cualitativa se empleó Ji2 y OR (odds ratio, razón de momios), expresando nuestros resultados con valores de OR e intervalo de confianza (IC) 95%, dando significación estadística cuando p≤0,05 y para la variable cuantitativa se expresan en media y DE.
La técnica CL1P o cirugía sin huella se encuentra detallada en el libro de texto del propio autor28. Con el neumoperitoneo recomendado a través de incisión transumbilical, se introduce puerto laparoscópico de 12mm para acceso a laparoscopio operatorio de 10mm, 0°, 27cm con canal de trabajo de 6 mm (CL-11-1145S). A nivel subxifoideo, se introduce, en forma percutánea, la APH (CL-4005 Passing Suture Needle), se retira el mandril y se levanta el lóbulo hepático derecho, exponiendo la vesícula biliar. Se introduce percutáneamente, a nivel subcostal, línea media clavicular, una aguja recta de 1mm de diámetro, y se dobla con el instrumento dobla agujas (CL-2005-45 Bending-Palpation Probe), configurando un gancho de 45°, que sirve para levantar la vesícula biliar y exponer el fondo vesicular. La AG (CL-2005-HN2 Hook-Needle) provista de un estabilizador (CL-4006 Needle Stabilizator) en su parte extraabdominal para su manipulación y fijación, consiguiendo la tracción necesaria para disecar los tejidos (fig. 6).
Exponiendo el fondo vesicular, se introduce en la cavidad a través del canal de trabajo del laparoscopio, con pinza Kelly-portaagujas (13-1419i-45 Kelly Fórceps) una aguja recta de 60mm de longitud, con nailon de calibre 2-0 (U6042-75LT Atramat), que en la cavidad se toma con pinza de Kelly-portaagujas, atravesando el fondo de la vesícula y exteriorizándola a nivel subcostal/línea axilar anterior, traccionando la R1, llevando el fondo vesicular a la pared del abdomen, fijando la R1 con pinza Kelly, a ras de piel. Se aspira el contenido vesicular mediante aguja de succión (CL-3005-45 1.8mm Puncture Needle) a nivel de bolsa de Hartman introducida por el canal operatorio laparoscópico. La AG se recoloca en el cuerpo de la vesícula, exponiendo la bolsa Hartman, donde se coloca la R2, de introducción y exteriorización percutánea, 4cm por debajo de la AG, favoreciendo la exposición del hilio hepático durante la disección y del plano de clivaje durante el despegamiento vesicular.
A partir de este momento la tracción vesicular (fondo y bolsa de Hartman), por las riendas y la colocación a conveniencia de la AG, permite la exposición y facilita la disección de los elementos críticos del Calot, las cuales se realizan con una pinza de Kelly laparoscópica (13-1419i-45) y con la espátula disectora de 90° (CL-2001-45) ayudadas por la APH actuando como retractor hepático con la contratracción necesaria. Una vez visibles y disecados el conducto y la arteria císticos, se coloca la APH detrás del conducto cístico introduciendo una sutura de poliamida o polipropileno de calibre 2-0, de 150cm de longitud (SS-0642-150NL Anchor Suture, Atramat), rodeándolo y extrayendo ambos cabos de sutura por el laparoscopio operatorio, ligando mediante nudo extracorpóreo tipo Roeder o nudo GEA29, posicionándolo en el sitio deseado del cístico mediante un bajanudos con corte integrado (CL-2002-45 Knot pusher with integrated cut). Repetimos el procedimiento dejando 2 nudos proximales y uno distal, cortando con tijera (13-1309i-45 Metzenbaum Scissor).
Igual realizamos con la arteria cística, procediendo al despegamiento vesicular con gancho insulado (CL-2010-45 Telescopic Electrode-L-shaped), manipulando las AP y favoreciendo la óptima exposición. Concluida la colecistectomía, retiramos la AG de la vesícula extrayéndola con la pinza de garra (13-1606i-45 Claw Forceps) a través del puerto umbilical, o desdoblándola con el instrumento dobla agujas y extrayéndola a través de la pared abdominal. La pieza se extrae a través del orificio umbilical junto con el puerto umbilical y el laparoscopio.
Si se requiere, dejamos un minidren (sonda de alimentación infantil K-31) con la aguja introductora de catéter (CL-4003-45). La APH permite levantar el lóbulo hepático derecho y revisar el lecho, aspirando CO2 con cánula de succión (CL-3006-45 y 31-2258). Cerramos exclusivamente la aponeurosis anterior a nivel umbilical usando nailon o polipropileno de calibre 0, usando gancho para el cierre de la aponeurosis (CL-2004). No se coloca ningún punto o sutura ni en los microorificios de las agujas percutáneas, ni a nivel de la cicatriz umbilical, donde los bordes cutáneos se adosan entre sí con ayuda de una venda elástica de 20cm. La coordinación y conocimiento de la técnica del equipo quirúrgico (cirujano, ayudantes e instrumentista) son básicos para el óptimo desarrollo de la misma.
En sus inicios, la técnica CL1P se llevó a cabo con algunos instrumentos laparoscópicos Storz y otros confeccionados por nosotros (instrumento dobla agujas, gancho telescópico insulado, bajanudos con corte integrado) y las AP (R1, AG y APH). Actualmente el instrumental y las endosuturas se han ido adecuando a la técnica y son manufacturados por la Compañía Internacional Farmacéutica (IFSA®).
Las R2 actualmente son sustituidas por el R1 (U6042075LT) que con su mecanismo de stoppage evita un microorificio de entrada en la piel28.
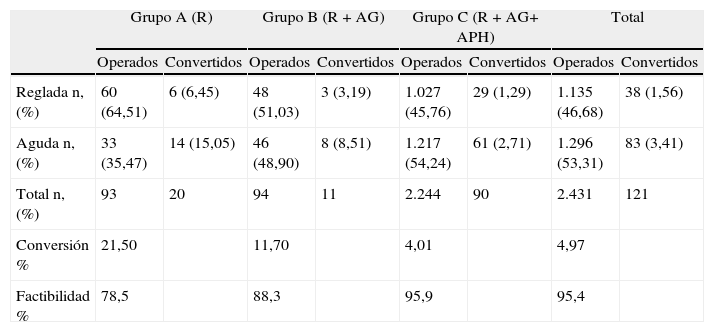
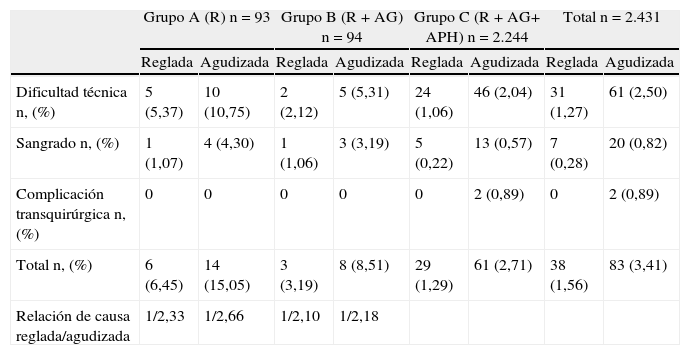
ResultadosComo se observa en la tabla 1, de acuerdo a la enfermedad vesicular agudizada o reglada, para el grupo A (diciembre 1997-junio 1998), utilizando únicamente 2 riendas (R1-R2) de asistencia, se intervino a 93 pacientes, convirtiendo 20 (21,50%): 17 (18,27%) a CLT y 3 (3,22%) a CA. Con índice de factibilidad de 78,49% y con tiempo operatorio de 96 min de media.
Porcentaje de factibilidad de acuerdo a enfermedad vesicular agudizada o reglada por grupos clasificados según el uso de agujas percutáneas utilizadas
| Grupo A (R) | Grupo B (R+AG) | Grupo C (R+AG+ APH) | Total | |||||
| Operados | Convertidos | Operados | Convertidos | Operados | Convertidos | Operados | Convertidos | |
| Reglada n, (%) | 60 (64,51) | 6 (6,45) | 48 (51,03) | 3 (3,19) | 1.027 (45,76) | 29 (1,29) | 1.135 (46,68) | 38 (1,56) |
| Aguda n, (%) | 33 (35,47) | 14 (15,05) | 46 (48,90) | 8 (8,51) | 1.217 (54,24) | 61 (2,71) | 1.296 (53,31) | 83 (3,41) |
| Total n, (%) | 93 | 20 | 94 | 11 | 2.244 | 90 | 2.431 | 121 |
| Conversión % | 21,50 | 11,70 | 4,01 | 4,97 | ||||
| Factibilidad % | 78,5 | 88,3 | 95,9 | 95,4 | ||||
Grupo A empleando riendas; grupo B empleando riendas y aguja gancho (R+AG) y grupo C empleando riendas, aguja gancho y aguja pasa hilos (R+AG+APH).
En el grupo B (julio 1998-diciembre 1998), asistiéndonos con 2 clases de AP: R1-R2 y AG, operamos a 94 pacientes, convirtiendo 11 (11,70%): 7 a CLT (7,44%) y 4 a CA (4.25%). La factibilidad fue 88,29% y el tiempo quirúrgico, 78 min de media.
En el grupo C (enero 1999-diciembre 2010), asistidos con 3 tipos de AP (R1-R2, AG y APH) fueron operados 2.244 pacientes. Convirtiendo 90 pacientes (4,01%): 23 (1,02%) a CLT y 67 (2,98%) a CA. Con factibilidad de 95,98% y tiempo operatorio de 68 min de media.
Tiempo quirúrgico de 80,66 min de media y rango 15 min mínimo y 230 máximo.
La conversión fue similar para los 3 grupos, reportándose en 1,56% para colecistitis regladas y 3,41% para agudizadas, para un total de 4,97%. Con relación crónico/agudo: grupo A 1/2,3, grupo B 1/2,6 y grupo C 1/2,1 (tabla 3).
Distribución de la causa de conversión por grupos, así como por enfermedad vesicular reglada o agudizada
| Grupo A (R) n = 93 | Grupo B (R+AG) n = 94 | Grupo C (R+AG+ APH) n = 2.244 | Total n = 2.431 | |||||
| Reglada | Agudizada | Reglada | Agudizada | Reglada | Agudizada | Reglada | Agudizada | |
| Dificultad técnica n, (%) | 5 (5,37) | 10 (10,75) | 2 (2,12) | 5 (5,31) | 24 (1,06) | 46 (2,04) | 31 (1,27) | 61 (2,50) |
| Sangrado n, (%) | 1 (1,07) | 4 (4,30) | 1 (1,06) | 3 (3,19) | 5 (0,22) | 13 (0,57) | 7 (0,28) | 20 (0,82) |
| Complicación transquirúrgica n, (%) | 0 | 0 | 0 | 0 | 0 | 2 (0,89) | 0 | 2 (0,89) |
| Total n, (%) | 6 (6,45) | 14 (15,05) | 3 (3,19) | 8 (8,51) | 29 (1,29) | 61 (2,71) | 38 (1,56) | 83 (3,41) |
| Relación de causa reglada/agudizada | 1/2,33 | 1/2,66 | 1/2,10 | 1/2,18 | ||||
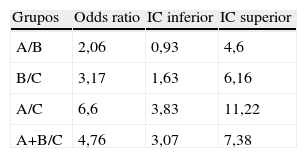
Sometiendo los resultados de factibilidad y conversión entre grupos al análisis estadístico, reportaron diferencia significativa con valores de Ji2 de 67,13 y p < 0,001. El análisis del OR entre los grupos A, B y C se muestra en la tabla 2, encontrando mayor factibilidad en grupo C con alta significación estadística, IC 95%. Finalmente, el análisis del tipo de conversión CLT o CA de los 3 grupos no reveló diferencias significativas con IC inferiores a 95%, OR (A/B: 0,03302; B/C: 0,010; A/C: 0,0605; AB/C: 0,100).
Resultados comparativos de valores odds ratio e intervalo de confianza 95% con relación a factibilidad y conversión entre los 3 grupos de pacientes intervenidos
| Grupos | Odds ratio | IC inferior | IC superior |
| A/B | 2,06 | 0,93 | 4,6 |
| B/C | 3,17 | 1,63 | 6,16 |
| A/C | 6,6 | 3,83 | 11,22 |
| A+B/C | 4,76 | 3,07 | 7,38 |
Grupo A empleando riendas (R); grupo B empleando riendas y aguja gancho (R+AG) y grupo C empleando riendas, aguja gancho y aguja pasa hilos (R+AG+APH).
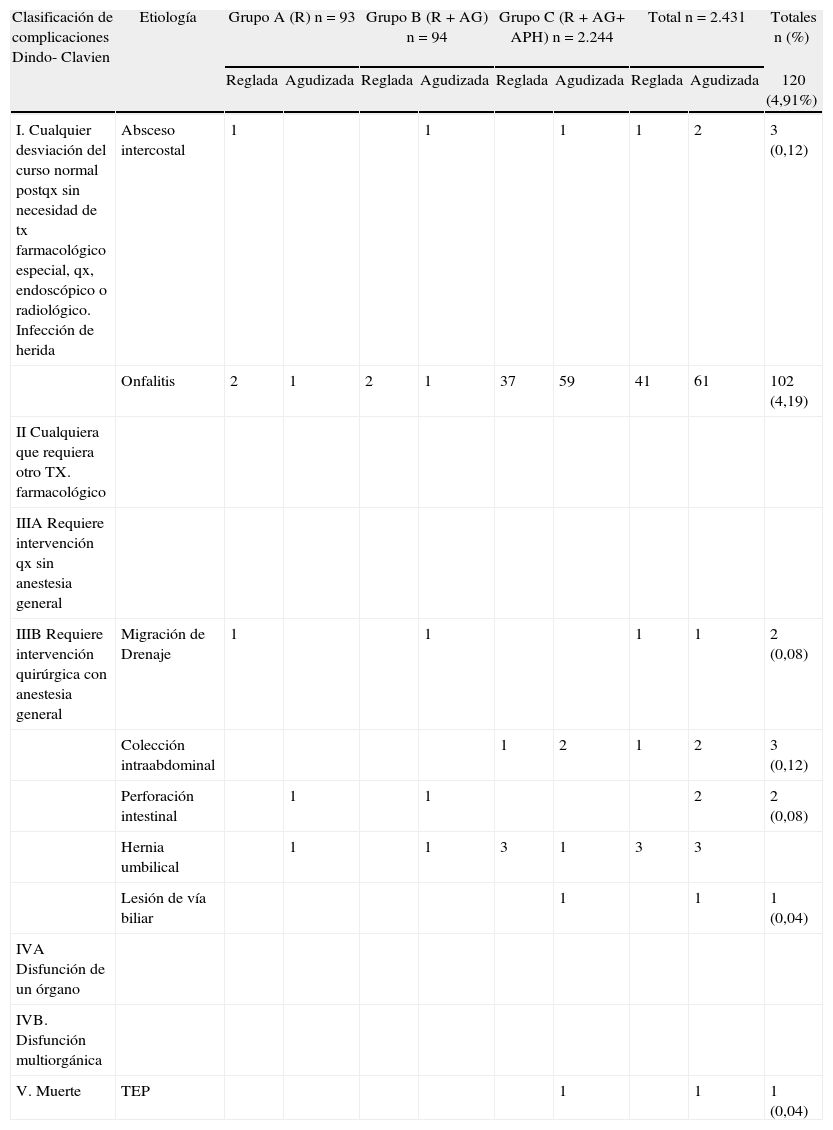
Las complicaciones, conforme a la clasificación de Dindo-Clavien30, se muestran por grupos en la tabla 4.
Complicaciones conforme a la clasificación Dindo-Clavien en los 3 grupos A, B y C por enfermedad vesicular reglada y agudizada
| Clasificación de complicaciones Dindo- Clavien | Etiología | Grupo A (R) n = 93 | Grupo B (R+AG) n = 94 | Grupo C (R+AG+ APH) n = 2.244 | Total n = 2.431 | Totales n (%) | ||||
| Reglada | Agudizada | Reglada | Agudizada | Reglada | Agudizada | Reglada | Agudizada | 120 (4,91%) | ||
| I. Cualquier desviación del curso normal postqx sin necesidad de tx farmacológico especial, qx, endoscópico o radiológico. Infección de herida | Absceso intercostal | 1 | 1 | 1 | 1 | 2 | 3 (0,12) | |||
| Onfalitis | 2 | 1 | 2 | 1 | 37 | 59 | 41 | 61 | 102 (4,19) | |
| II Cualquiera que requiera otro TX. farmacológico | ||||||||||
| IIIA Requiere intervención qx sin anestesia general | ||||||||||
| IIIB Requiere intervención quirúrgica con anestesia general | Migración de Drenaje | 1 | 1 | 1 | 1 | 2 (0,08) | ||||
| Colección intraabdominal | 1 | 2 | 1 | 2 | 3 (0,12) | |||||
| Perforación intestinal | 1 | 1 | 2 | 2 (0,08) | ||||||
| Hernia umbilical | 1 | 1 | 3 | 1 | 3 | 3 | ||||
| Lesión de vía biliar | 1 | 1 | 1 (0,04) | |||||||
| IVA Disfunción de un órgano | ||||||||||
| IVB. Disfunción multiorgánica | ||||||||||
| V. Muerte | TEP | 1 | 1 | 1 (0,04) | ||||||
Cabe mencionar que el derrame de bilis ocasionado por la perforación de la pared vesicular se limita mediante la punción-aspiración profiláctica y, cuando hay salida de bilis, se realiza aspirado/lavado, sin considerarse como complicación ya que no hemos tenido colecciones o abscesos posquirúrgicos secundarios.
DiscusiónEl incremento en porcentaje de factibilidad de la técnica CL1P al emplear AP ha sido constatado en nuestra experiencia. Sin embargo, aún queda mucha evidencia por corroborarse en futuras investigaciones. La técnica CL1P, a diferencia de las técnicas single incision laparoscopic surgery con plataformas multivalvulares, no se asiste con otras pinzas, por lo cual es comprensible que, sin la ayuda de las AP, su factibilidad sea 0%.
La sustitución de puertos de asistencia por AP se realizó paulatinamente, respondiendo a la propia necesidad y demanda que la técnica nos presentaba. Actualmente las destrezas que el cirujano laparoscopista experimentado requiere pueden resumirse en: manejo de laparoscopio con canal de trabajo, riendas de tracción con agujas percutáneas, manejo de aguja gancho y nudos extracorpóreos. Durante los cursos proporcionados por el autor se ha visto que esta curva de aprendizaje puede ser superada, en promedio, mediante 36 h de práctica en simuladores y 5 procedimientos tutelados.
El mecanismo empleado por los elementos de asistencia AP para la contratracción y triangulación tienen su apoyo en la tracción de las propias paredes del órgano para su certera manipulación, a diferencia del empleado por las pinzas tradicionales de laparoscopia que «prensan» los tejidos inflamados, explicándose así la mayor factibilidad, aun en enfermedades vesiculares agudizadas.
Adicionalmente, el costo operatorio del procedimiento se reduce de forma indirecta y proporcional ya que las AP son económicas comparadas con los puertos e instrumentos de la CT.
El tiempo operatorio, estancia hospitalaria, analgesia requerida conforme al dolor posquirúrgico y las complicaciones posquirúrgicas equiparables de esta técnica CL1P, frente a otras técnicas de un puerto y a CT, nos permiten colocarla como una alternativa factible, segura y atractiva con una ventajosa resultado estético31-36.
En un futuro, podría considerarse la combinación con otras técnicas de un solo puerto23,24, indistintamente en cualquier plataforma multivalvular, evitando el conflicto de muchos instrumentos en poco espacio22, y su aplicación en técnicas laparoscópicas, apendicectomías, plastias inguinales, histerectomías, cirugías antirreflujo, colecistectomías transvaginales, colecistectomías transgástricas, entre otras27,28,37.
Conflicto de interesesEn el presente estudio no se declara conflicto de intereses.
Este trabajo fue presentado como ponencia de trabajo libre durante el II Congreso Internacional de Cirugía del Aparato Digestivo, organizado por la Asociación Mexicana de Cirugía del Aparato Digestivo (AMCAD) en la ciudad de León (Guanajuato, México) el 29 de julio de 2012.