El síndrome de obstrucción antroduodenal es una complicación presente en neoplasias avanzadas. Se caracteriza por clínica de obstrucción gastrointestinal alta, con desnutrición progresiva, y se asocia con una disminución de la supervivencia. La derivación mediante gastroyeyunostomía y el tratamiento endoscópico (TE) son las alternativas para el tratamiento del síndrome de obstrucción antroduodenal. El objetivo de este estudio es comparar la eficacia y la supervivencia de ambas.
MétodosEstudio monocentro, observacional y prospectivo de 58 pacientes con síndrome de obstrucción antroduodenal que recibieron tratamiento quirúrgico mediante gastroyeyunostomía con separación gástrica parcial (GYSGP) o TE con prótesis enterales autoexpandibles entre los años 2007-2018.
ResultadosA 30 pacientes se les realizó GYSGP y a 28 pacientes TE. La edad media de los pacientes con GYSGP fue significativamente menor (69 vs. 78 años, p=0,001). No hubo diferencias en cuanto al sexo, el riesgo anestésico-quirúrgico ni la etiología de la neoplasia. Las complicaciones posprocedimiento fueron superiores, aunque no significativas, en el grupo de GYSGP (p=0,156). El TE se asoció con una menor estancia hospitalaria (p=0,02) y una mayor precocidad de la tolerancia oral (p<0,0001). Sin embargo, los pacientes presentaron tasas más altas de obstrucción persistente y recurrente (p=0,048 y 0,01, respectivamente), unos peores objetivos energéticos (p=0,009) y una supervivencia menor (9,61 vs. 4,47 meses, p=0,008).
ConclusionesLa GYSGP obtiene una mayor permeabilidad luminal, una mejor tolerancia a la vía oral y una mayor supervivencia. El TE estaría recomendado para pacientes no subsidiarios de la cirugía con un pronóstico limitado a corto plazo.
Gastric outlet obstruction is a complication of advanced tumors. It causes upper gastrointestinal obstruction, with progressive malnutrition and reduced survival. Currently, gastrojejunostomy or stent placement (SP) are feasible alternatives for the treatment of malignant gastric outlet obstruction. The aim of this study is to compare the efficacy and survival of both techniques.
MethodsSingle-center observational and prospective study of 58 patients with gastric outlet obstruction who underwent surgical treatment with stomach-partitioning gastrojejunostomy (SPGJ) or SP with self-expanding intraluminal prostheses between 2007 and 2018.
ResultsThirty patients underwent SPGJ and 28 SP. The mean age of the first group was significantly lower (69 vs. 78 years, respectively; P=.001). There were no statistically significant differences in terms of sex, perioperative risk or tumor etiology. Postoperative complications were non-significantly higher in the SPGJ group (P=.156). SP was associated with a shorter hospital stay (P=.02) and faster oral intake (P<.0001). However, SP had significantly higher rates of persistent and recurrent obstruction (P=.048 and .01, respectively), poorer energy targets (P=.009) and shorter survival (9.61 vs. 4.47 months; P=.008).
ConclusionsSPGJ presents greater luminal permeability, better oral intake and greater survival than SP. SP is preferable for non-surgical patients with a limited short-term prognosis.
El síndrome de obstrucción antroduodenal (SOAD) representa una complicación por tumores malignos en estadios avanzados que provocan estenosis más o menos extensa del antro y el duodeno1–3. Las neoplasias pancreáticas infiltrantes son las principales responsables (15-20%). Sin embargo, neoplasias gástricas, duodenales, de vías biliares, hepatocarcinomas, linfomas o metástasis pueden provocar dicha entidad3,4.
Está caracterizado por náuseas, vómitos e intolerancia oral, provocando deshidratación, desnutrición, deterioro del estado general y de la calidad de vida. Además, provoca un retraso en la administración de tratamientos quimioterápicos. Por todo esto, el SOAD conlleva una disminución de la supervivencia con respecto a la historia natural de la enfermedad2,4.
Un tratamiento precoz y eficaz del SOAD es necesario para restablecer la ingesta oral, mejorar la calidad de vida y continuar con los tratamientos sistémicos2–5.
Existen 2 pilares en el tratamiento del SOAD: la cirugía y el tratamiento endoscópico (TE). La gastroyeyunostomía (GY) o la gastroyeyunostomía con separación gástrica parcial (GYSGP) constituyen el tratamiento estándar. La cirugía presenta buenos resultados funcionales y porcentajes superiores al 70% de alivio sintomático; sin embargo, asocia altas tasas de morbilidad (13-55%) y mortalidad (2-36%)2,4,5. La GYSGP, publicada por Kaminishi et al., presenta un menor retraso del vaciamiento gástrico (RVG) y una menor estancia hospitalaria6,7.
La primera publicación del TE tuvo lugar en 19925; sus principales ventajas son: ser un procedimiento menos invasivo, mayor rapidez del alivio sintomático y menor estancia hospitalaria. Sin embargo, presenta mayores tasas de obstrucción luminal a largo plazo, siendo necesarias nuevas intervenciones endoscópicas. Otras complicaciones del tratamiento endoscópico son la migración del stent, la hemorragia y la perforación1–4.
Numerosas publicaciones4–8 han comparado la GY y el TE para la paliación del SOAD. Pese a la mayor eficacia a largo plazo de la cirugía, existe controversia a la hora de proponer las indicaciones exactas de ambos procedimientos.
El objetivo de nuestro estudio es comparar la GYSGP de Kaminishi, modificada por nuestro grupo, con el TE en la paliación del SOAD.
MétodosSe trata de un estudio observacional, longitudinal y prospectivo a partir de una base de datos retrospectiva del Complejo Asistencial Universitario de Salamanca entre los años 2007-2018.
La muestra se compuso de 58 pacientes con SOAD secundario a neoplasia maligna irresecable en el momento de la intervención. Se recogieron 28 pacientes tratados con TE y 30 pacientes con GYSGP.
El TE se realizó con prótesis enterales autoexpandibles (PEA) no recubiertas y parcialmente recubiertas (Wallstent®, de Boston Scientific, y Hanarostent® pylorus/duodenum Kim's flare, de M. I. Tech).
La GYSGP se realizó según una modificación de la técnica de Kaminishi publicada previamente por nuestro grupo8. El acceso a la cavidad peritoneal se consigue mediante una laparotomía supraumbilical. Se realiza una gastrolisis de la curvatura mayor gástrica de manera proximal y distal al tumor. Posteriormente realizamos una sección gástrica parcial, perpendicular a la curvatura mayor y hasta 3cm de la curvatura menor con una endograpadora de triple grapado (Endo GIATM 60mm, de Medtronic). La reconstrucción del tránsito se realiza con una anastomosis en Y de Roux (en posición transmesocólica o supramesocólica) laterolateral en la cara posterior gástrica, a 2cm de la rama proximal y paralela a la V invertida. El pie de asa se realiza también con endograpadora de triple grapado. Finalmente, se coloca una sonda nasoyeyunal de doble luz con aspiración gástrica (Compat® Stay-Put 9/18 FR, de Nestlé Health Care Nutrition) para nutrición enteral precoz.
Se recogieron diferentes variables demográficas: edad, sexo, etiología del SOAD, estadio de la enfermedad (potencialmente resecable o irresecable) y estimación del riesgo anestésico-quirúrgico mediante la clasificación ASA. En relación con el procedimiento, se recogió el abordaje quirúrgico y el tipo de prótesis utilizada.
Las variables posprocedimiento recogidas fueron: complicaciones posprocedimiento, persistencia de la obstrucción, obstrucción recurrente, tiempo hasta el inicio de la tolerancia, tipo de tolerancia según una modificación de la escala de valoración del SOAD (0: no dieta, 1: dieta semilíquida, 2: dieta túrmix, 3: dieta normal) y necesidad de colocación de un nuevo stent.
Las complicaciones postoperatorias se agruparon mediante la clasificación de Clavien-Dindo. La persistencia de la obstrucción se calificó de fracaso técnico, mientras que la obstrucción recurrente se calificó de progresión neoplásica.
Se recogieron también datos acerca de la supervivencia de los pacientes en ambos grupos.
Análisis estadísticoLas variables cuantitativas se presentan como media y desviación estándar o como mediana y rango, de acuerdo con su distribución. Las variables categóricas se expresan como número y porcentaje. Para verificar la normalidad de la distribución se realizó el test de Kolmogorov-Smirnov. El análisis entre las variables cuantitativas y categóricas se realizó mediante la prueba de la t de Student o el test de la U de Mann-Whitney, según su distribución. La relación entre variables cualitativas se comprobó mediante el test de Chi cuadrado. Para el análisis de supervivencia se utilizó la prueba de Mantel-Cox. Se calcularon las curvas de supervivencia de Kaplan-Meier para las variables edad, sexo, tipo de procedimiento y clasificación ASA, utilizándose la prueba Log-rank para el análisis.
Aquellas variables con significación clínica y p<0,2 se estudiaron mediante un modelo de regresión de Cox. Se expresan la hazard ratio y los intervalos de confianza del 95%.
El nivel de significación α se estableció en el 5% y el análisis fue realizado con el programa SPSS® Statistical Package versión 25 (SPSS Inc., Chicago, IL, EE. UU.).
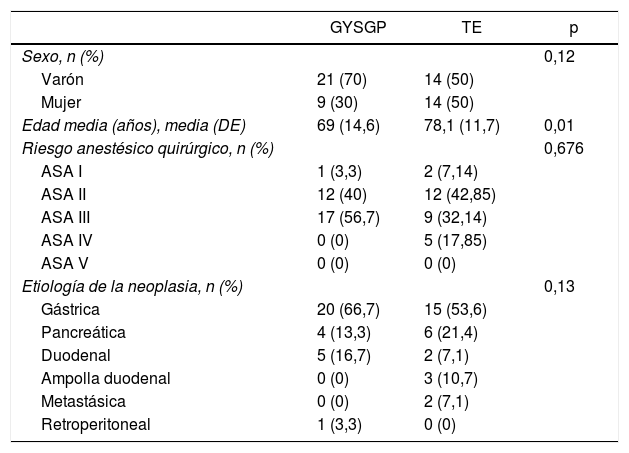
ResultadosLas características demográficas de los 58 pacientes se muestran en la tabla 1. En 30 pacientes se llevó a cabo GYSGP, mientras que a 28 se le realizó TE. Dentro el grupo GYSGP, el 70% fueron varones.
Características demográficas de la muestra
| GYSGP | TE | p | |
|---|---|---|---|
| Sexo, n (%) | 0,12 | ||
| Varón | 21 (70) | 14 (50) | |
| Mujer | 9 (30) | 14 (50) | |
| Edad media (años), media (DE) | 69 (14,6) | 78,1 (11,7) | 0,01 |
| Riesgo anestésico quirúrgico, n (%) | 0,676 | ||
| ASA I | 1 (3,3) | 2 (7,14) | |
| ASA II | 12 (40) | 12 (42,85) | |
| ASA III | 17 (56,7) | 9 (32,14) | |
| ASA IV | 0 (0) | 5 (17,85) | |
| ASA V | 0 (0) | 0 (0) | |
| Etiología de la neoplasia, n (%) | 0,13 | ||
| Gástrica | 20 (66,7) | 15 (53,6) | |
| Pancreática | 4 (13,3) | 6 (21,4) | |
| Duodenal | 5 (16,7) | 2 (7,1) | |
| Ampolla duodenal | 0 (0) | 3 (10,7) | |
| Metastásica | 0 (0) | 2 (7,1) | |
| Retroperitoneal | 1 (3,3) | 0 (0) |
ASA: American Society of Anesthesiologists; DE: desviación estándar; GYSGP: gastroyeyunostomía con separación gástrica parcial; TE: tratamiento endoscópico.
La edad media de los pacientes con GYSGP fue de 69 años (desviación estándar 14,6), significativamente menor que la de los pacientes con TE (78 años [desviación estándar 11,7]; p=0,01). No hubo diferencias entre sexos (p=0,12) ni en el riesgo anestésico-quirúrgico de ambos grupos (p=0,676).
Todos los pacientes fueron diagnosticados de SOAD de origen neoplásico, siendo los tumores gástricos los más frecuentes (53,6% en el grupo de TE y 66,7% en el grupo GYSGP) (p=0,13).
Los pacientes del grupo de cirugía fueron sometidos a un abordaje abierto y se les realizó una GYSGP según la técnica descrita. En el grupo TE, se colocaron PEA no recubiertas en el 82,1% y recubiertas en el 17,9%.
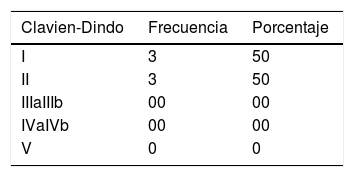
La GYSGP presentó una tasa superior, aunque no significativa, de complicaciones posprocedimiento (p=0,156) (tabla 2). Las complicaciones postoperatorias se han agrupado según la clasificación de Clavien-Dindo (tabla 3).
Complicaciones posprocedimiento
| GYSGP | TE | p | |
|---|---|---|---|
| Complicaciones posprocedimiento | 6 | 2 | 0,156 |
| Tipo de complicaciones posprocedimiento | |||
| HDA | 1 | 1 | |
| Ascitis | 1 | 0 | |
| FA | 1 | 0 | |
| ISQ | 3 | 0 | |
| Perforación | 0 | 2 |
FA: fibrilación auricular; GYSGP: gastroyeyunostomía con separación gástrica parcial; HDA: hemorragia digestiva alta; ISQ: infección del sitio quirúrgico, TE: tratamiento endoscópico.
Las tasas de obstrucción persistente fueron mayores en el grupo TE (14,3 vs. 0%, respectivamente, p=0,048) en comparación con el grupo GYSGP. También fueron superiores las tasas de obstrucción recurrente (8,7 y 6,7%, respectivamente, p=0,01). Un 7,1% necesitó la colocación de una nueva PEA.
El grupo TE mostró un menor intervalo de tiempo hasta la reintroducción de la dieta oral (la mayoría iniciaron tolerancia la misma tarde del procedimiento, frente a una media de 4,4 días en el grupo GYSGP, p<0,0001).
A pesar de la mayor precocidad en el inicio de la tolerancia, únicamente el 15% de los pacientes con TE pudieron alimentarse mediante dieta normal, en contraposición a los pacientes con GYSGP, en los que se alcanzaron los requerimientos en el 60% (p=0,009).
La mediana de la estancia hospitalaria fue menor en el grupo TE (4 días) frente al grupo GYSGP (10 días) (p=0,02).
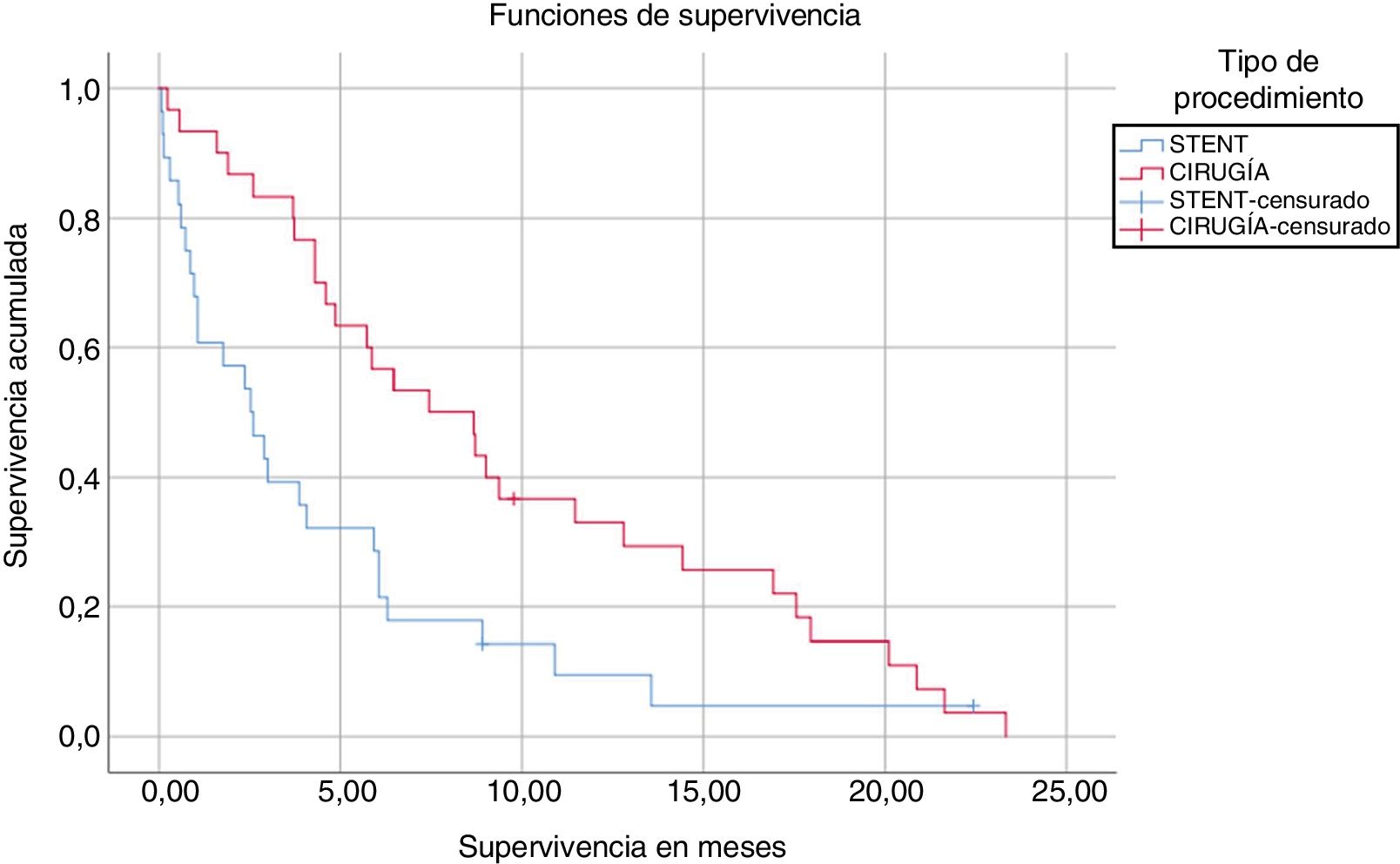
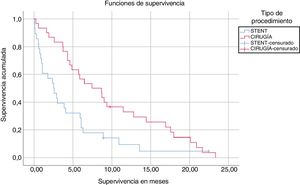
La mediana de supervivencia de los pacientes intervenidos de GYSGP fue significativamente mayor que la de los pacientes tratados con stent (9,61 vs. 4,47 meses, p=0,008) (fig. 1). En el grupo GYSGP se produjo una muerte por sepsis secundaria a abscesos hepáticos, y el resto falleció por progresión neoplásica. Del grupo TE, un paciente falleció tras una infección por el virus de la gripe, otro por un traumatismo craneoencefálico y, por último, otro paciente por un shock hemorrágico. El resto falleció por progresión tumoral. El análisis multivariante encontró únicamente asociación significativa entre el tipo de procedimiento realizado (CYSGP o TE) y la supervivencia (hazard ratio 0,48; intervalo de confianza del 95% 0,27-0,83).
DiscusiónTradicionalmente, la técnica para el tratamiento del SOAD era la derivación gástrica mediante una GY. Sin embargo, esta cirugía presenta unas tasas de RVG de entre el 10 y el 50%9,10 (en un estudio de nuestro centro, la tasa fue del 33%)8. En 1925 se publicó la GY con exclusión antral para la paliación del SOAD11. La alta tasa de úlceras de la anastomosis, junto con la necesidad de descompresión del antro gástrico, motivó el abandono de la técnica descrita por Devine6,8,11.
En los años 90 se introdujo la GYSGP por el grupo de Kaminishi7. Las ventajas de la misma son: limitación del contacto del tumor con los alimentos, mejora de las tasas de RVG, disminución del efecto del asa ciega aferente y posibilidad de acceso endoscópico a la tumoración o a las vías biliares6,8.
La modificación propuesta por nuestro grupo intenta disminuir el efecto de asa ciega en el asa eferente de la GY y favorecer el vaciado gástrico.
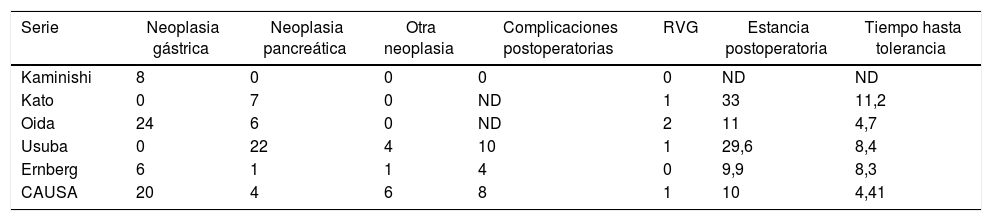
Actualmente existen muy pocos estudios que comparen la GYSGP frente a la GY. La mayoría son retrospectivos y aportan conclusiones heterogéneas. En 2016, Kumagai et al.6 publicaron una revisión sistemática que comparaba ambas técnicas. Se analizaron 7 estudios retrospectivos con 207 pacientes diagnosticados de SOAD de origen neoplásico. La GYSGP presentó unas tasas significativamente inferiores de RVG y de estancia postoperatoria con respecto a la GY. En nuestra serie, los pacientes receptores de GYSGP tuvieron una estancia postoperatoria (10 días), una tasa de RVG (un paciente) y un tiempo hasta el inicio de la tolerancia a la vía oral (4,4 días) similares a los de las demás publicaciones (tabla 4).
Resultados de las principales series de gastroyeyunostomía con separación gástrica parcial con respecto a nuestra serie
| Serie | Neoplasia gástrica | Neoplasia pancreática | Otra neoplasia | Complicaciones postoperatorias | RVG | Estancia postoperatoria | Tiempo hasta tolerancia |
|---|---|---|---|---|---|---|---|
| Kaminishi | 8 | 0 | 0 | 0 | 0 | ND | ND |
| Kato | 0 | 7 | 0 | ND | 1 | 33 | 11,2 |
| Oida | 24 | 6 | 0 | ND | 2 | 11 | 4,7 |
| Usuba | 0 | 22 | 4 | 10 | 1 | 29,6 | 8,4 |
| Ernberg | 6 | 1 | 1 | 4 | 0 | 9,9 | 8,3 |
| CAUSA | 20 | 4 | 6 | 8 | 1 | 10 | 4,41 |
CAUSA: Complejo Asistencial Universitario de Salamanca; ND: no disponible; RVG: retraso del vaciamiento gástrico.
El TE mediante la utilización de PEA fue descrito en la década de los años 90. Desde su implantación hasta la actualidad ha obtenido un gran crecimiento debido a la demostración de ser un procedimiento seguro y eficaz12,13, menos invasivo y con unas tasas de éxito clínico equiparables a las de la cirugía1,8.
Además, el TE presenta un inicio de la tolerancia oral más precoz y una menor estancia hospitalaria en comparación con la GYSGP1,2,5,14-16.
En nuestra serie, el grupo TE tuvo una estancia hospitalaria menor con respecto a los pacientes a los que se realizó GYSGP. Sin embargo, este resultado no se pudo demostrar con significación estadística. El inicio de la nutrición oral fue significativamente menor en el grupo TE (p<0,0001), concordante con los datos de la literatura. En nuestro caso, pensamos que este resultado estuvo influido por el uso de la sonda nasoyeyunal, necesaria para la nutrición enteral precoz.
Estos resultados concuerdan con los de un estudio recientemente publicado1, que muestra unas tasas de estancia hospitalaria de 9,8 días en el grupo quirúrgico frente a 4,7 días en el grupo de TE. Diversas publicaciones evidencian, dada la menor estancia hospitalaria, que el TE supone una opción más costo-efectiva que la cirugía en un periodo precoz de tiempo. No obstante, debido al pronóstico de estos pacientes, no se pueden llevar a cabo estudios de eficiencia a largo plazo.
Otros autores demuestran una reducción de la estancia hospitalaria hasta hacerla similar a la estancia post-TE en pacientes en los que se lleva a cabo GYSGP por vía laparoscópica. En nuestro estudio, dicha hipótesis no se pudo corroborar debido a que todos los pacientes se operaron por vía laparotómica.
En nuestra serie, el TE mostró una tasa de complicaciones posprocedimiento inferior a la de la GYSGP (2 frente a 6, p=0,156). No obstante, todas las complicaciones quirúrgicas se encontraban en los grupos i y ii de la clasificación de Clavien-Dindo, siendo estos los 2 grupos de menor gravedad.
Jeurnink et al.2 publicaron una tasa de complicaciones postoperatorias superiores en el grupo de TE con respecto al grupo de cirugía (6 episodios frente a 4, p=0,02). Sin embargo, otros estudios no encuentran diferencias significativas4,18.
Dados los similares resultados en términos de éxito clínico, resolución de la sintomatología y complicaciones tras el procedimiento, necesitamos otros criterios que nos permitan elegir una de las 2 terapias.
Para responder a esta cuestión, estudiamos la relación del TE y la GYSGP con la supervivencia y la permeabilidad luminal a largo plazo.
La persistencia y la recurrencia de la obstrucción fueron mayores en el grupo TE (14,3 frente a 0% y 8,7 frente a 6,7%, respectivamente). Atribuimos este hallazgo a la ausencia de derivación intestinal, con una mayor probabilidad de crecimiento tumoral intraprotésico y posibles migraciones del stent. Diferentes estudios relacionan una mayor permeabilidad intraluminal en el grupo de cirugía15.
Adicionalmente, los pacientes a los que se realizó GYSGP tuvieron una supervivencia significativamente mayor con respecto a los pacientes con TE (9,61 vs. 4,47 meses, p=0,008). Dichos resultados presentan similitud con la literatura publicada1,16,17,19.
La mayor supervivencia podría estar en relación con un sesgo de selección, debido a que los pacientes sometidos a cirugía generalmente presentan un mejor estado general y nutricional. Sin embargo, estudios recientes1 han demostrado que el tipo de intervención sobre el SOAD es un factor independiente en términos de supervivencia y permeabilidad luminal. También se ha estudiado que la presencia de ascitis, un pobre estado nutricional y un mal estado general son factores de mal pronóstico, independientemente del tipo de intervención.
En nuestro estudio, los pacientes de TE fueron significativamente mayores que los receptores de GYSGP, dato que podría relacionarse con un peor estado general. Sin embargo, mediante el análisis multivariante, se observó que la edad no aparecía como un factor predictor de supervivencia independiente.
Por tanto, la mayor supervivencia de los pacientes sometidos a cirugía podría estar en relación no solo con el estado general previo de los pacientes, sino también con la mejor tolerancia oral, la menor necesidad de reintervenciones y el mayor número de pacientes tratados con quimioterapia.
Actualmente, la cirugía quedaría reservada para los pacientes con un aceptable riesgo quirúrgico y una supervivencia relativamente larga. El TE se realizaría en pacientes con peor estado general, que se beneficien de un método menos invasivo y que presenten un pobre pronóstico a medio plazo. Algunos estudios establecen un punto de corte de supervivencia de 2 meses para elegir una de las 2 terapias2.
Consideramos, a la luz de nuestros conocimientos, que la presente serie es una de las mayores publicadas hasta este momento. Además, no existen en la literatura grandes estudios comparando la GYSGP y el TE.
Como principales limitaciones del estudio citamos el tamaño muestral, así como la ausencia de algunas variables de interés (estado nutricional y general de los pacientes) que nos permitan realizar un análisis de mayor profundidad. Se hacen necesarios estudios más amplios, de carácter prospectivo, aleatorizados, con criterios claros de inclusión y análisis por intención de tratar.
Concluimos, por tanto, que la GYSGP obtiene unas tasas superiores de permeabilidad luminal a largo plazo, mejor tolerancia a la vía oral y mayor supervivencia de los pacientes con respecto al TE. El TE sería la opción terapéutica idónea para pacientes no subsidiarios de tratamiento quirúrgico con un pobre pronóstico a corto plazo.
AutoríaLuis Muñoz-Bellvís y Felipe C. Parreño-Manchado han contribuido de igual manera y deben ser considerados como autores senior.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.