Las calcificaciones cerebrales bilaterales (CCB) que afectan a los ganglios basales se detectan en el 0,68-0,93% de las tomografías computarizadas (TC) craneales1,2. Han sido descritas en pacientes asintomáticos, y en una variedad de condiciones neurológicas. Las CCB se clasifican en 3 grupos: fisiológicas, idiopáticas (incluidas en la enfermedad de Fahr) y secundarias a alteraciones del metabolismo cálcico3. Las causas más comunes de CCB con una distribución estrío-pálido-dentado son los trastornos del metabolismo fosfocálcico: hipoparatiroidismo, seudohipoparatiroidismo, seudo-seudohipoparatiroidismo e hiperparatiroidismo. Sin embargo, todos los estados de hipocalcemia crónica, como la insuficiencia renal (la más frecuente), la deficiencia de vitamina D, la hipomagnesemia, la pancreatitis y el hipoparatiroidismo, se pueden asociar con las calcificaciones intracraneales4. La asociación de las CCB e hiperparatiroidismo primario es excepcional. Presentamos un nuevo caso y revisamos los datos de la literatura.
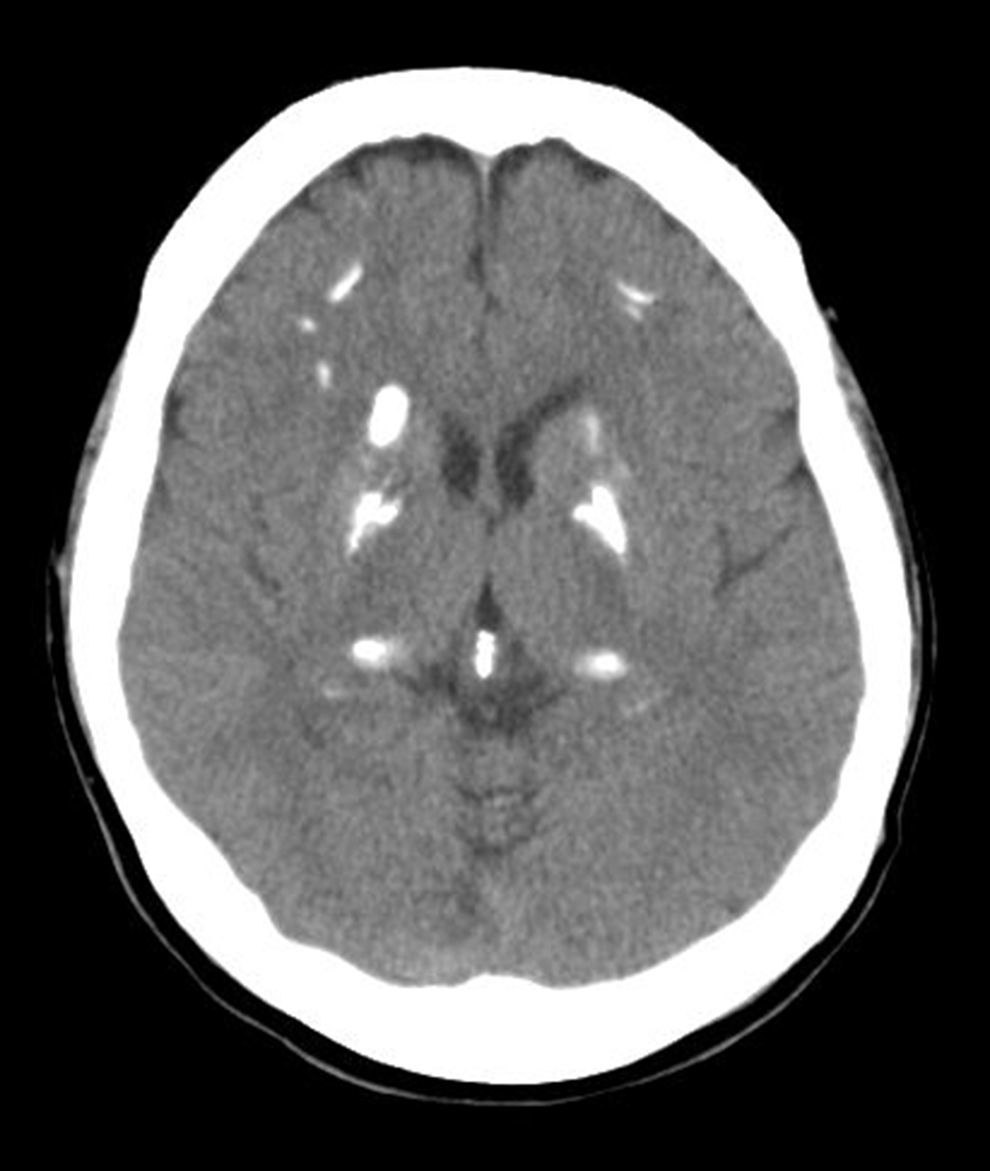
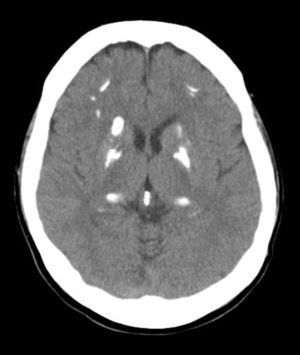
Mujer de 49 años, con ingreso hospitalario por episodio de trastorno visual campimétrico parcial izquierdo y sensitivo-motor en miembro superior izquierdo de etiología indeterminada, y que se resolvió completamente. No refería antecedentes personales de interés, ni familiares de enfermedad de Fahr o de síndrome de Fahr, ni de enfermedades del metabolismo calcio-fósforo. Tampoco había sufrido fracturas previas. Se realizó estudio con TC craneal que apreció calcificaciones groseras en ganglios basales y periventriculares, así como frontales bilaterales y en la convexidad (fig. 1). Se completó el estudio con una resonancia magnética nuclear (RMN) cerebral que objetivó calcificaciones simétricas en ganglios basales, núcleos dentados del cerebelo y en la unión de sustancia gris-sustancia blanca, que se correspondían a las calcificaciones identificadas en la TC.
En la analítica destacó: calcio 10,0mg/dl, fósforo 2,8mg/dl, producto calcio × fósforo 28,0, proteínas totales 65,4g/l, calciuria de 24h 365mg/vol (normal: 110-250), PTH 172,7pg/ml (normal: 11-67), calcidiol 11ng/ml. Se descartaron otras condiciones inflamatorias, infecciosas y metabólicas.
Las imágenes de la gammagrafía de paratiroides y de la ecografía eran compatibles con la presencia de un adenoma de paratiroides superior izquierda. La densitometría ósea mostró una columna lumbar con un T-score de+0,46 y una cadera izquierda con T-score de –0,19. Se estableció el diagnóstico de hiperparatiroidismo primario probablemente secundario al adenoma superior izquierdo. Si bien no cumplía criterios de paratiroidectomía establecidos en los Third, y más recientemente, en los Fourth International Workshop on the Management of Asymptomatic Primary Hyperthyroidism9,10, y ante la posibilidad de la progresión del depósito cálcico cerebral, se optó por la intervención quirúrgica.
La paciente fue sometida 19 meses después del episodio neurológico, y en régimen de cirugía mayor ambulatoria, a paratiroidectomía mínimamente invasiva con monitorización de PTH intraoperatoria, cumpliendo los criterios de curación bioquímica. El resultado anatomopatológico fue de adenoma de paratiroides de 0,52g. En el seguimiento, 46 meses después de la intervención, la paciente no ha presentado nuevas alteraciones neurológicas, y en la analítica de control tiene un calcio 9,0mg/dl, fósforo 3,3mg/dl, producto calcio × fósforo 29,7, proteínas totales 65,7g/l, albúmina 38,7g/l, calciuria de 24h 266mg/vol, PTH 28,9pg/ml y calcidiol 40ng/ml. En la TC cerebral no se han observado cambios con respecto a la inicial.
Para determinar la frecuencia de la asociación de hiperparatiroidismo primario y las CCB, realizamos una búsqueda en PubMed sin límites, con la última actualización el 1 de mayo de 2015 y con la siguiente estrategia: ([Cerebral Calcifications] OR [Brain Calcification] OR [Basal Ganglia Calcification] OR [Central Nervous System Calcifications] OR [Intracraneal Calcifications] AND [Hyperparathyroidism]). La búsqueda obtuvo 35 resultados. Se revisaron los artículos y las referencias bibliográficas relacionadas.
Las posibles causas de las calcificaciones cerebrales son los depósitos metastásicos secundarios a una alteración local de la barrera hematoencefálica, o pueden ser debidas a un trastorno del metabolismo del calcio neuronal.
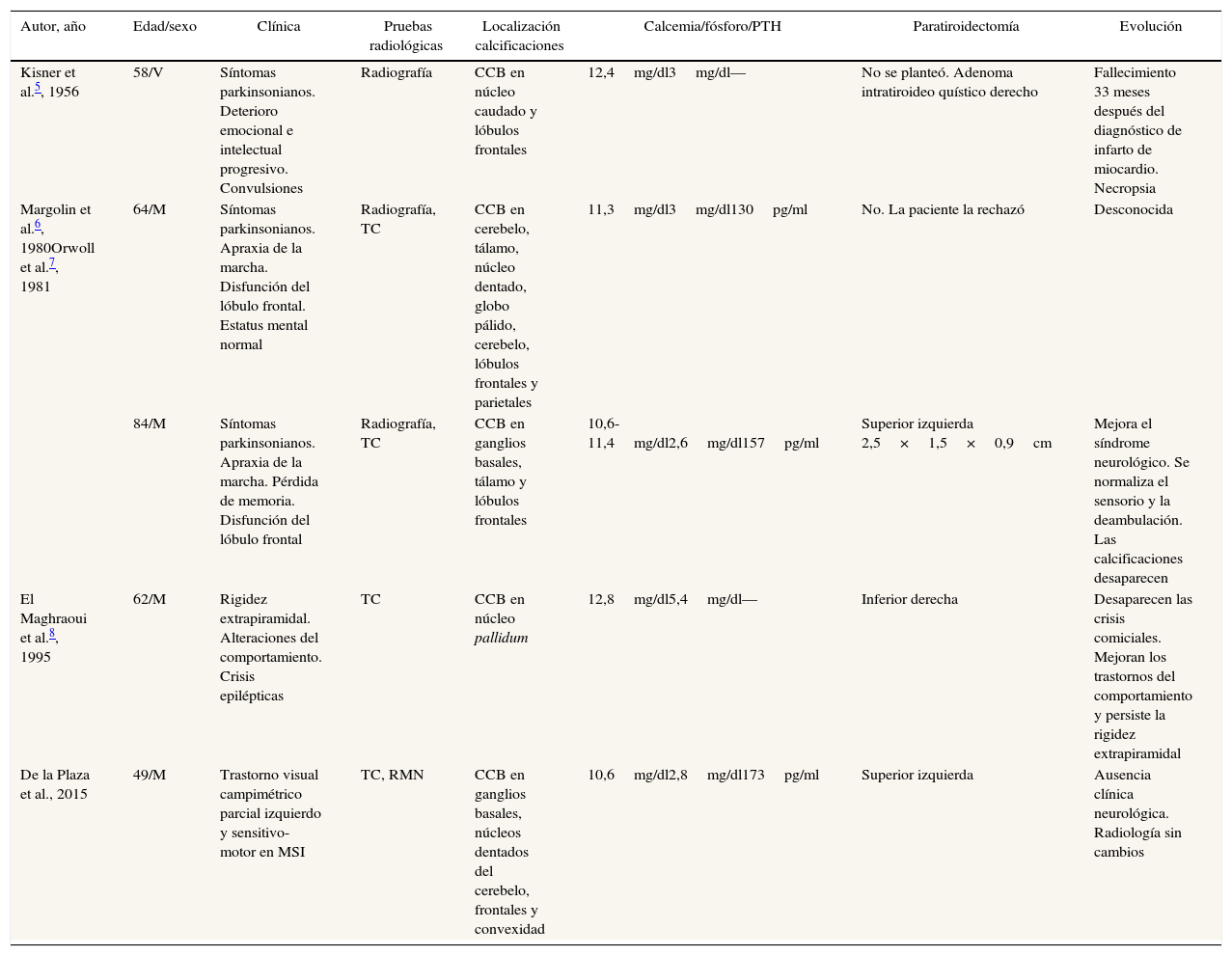
En la revisión de la literatura solo se han descrito 4 pacientes5-8, 2 de ellos incluidos simultáneamente en 2 artículos6,7, que presentaron hiperparatiroidismo primario y calcificaciones cerebrales. Las características de los 4 pacientes descritos en la literatura se resumen en la tabla 1.
Características de los pacientes con calcificaciones cerebrales bilaterales e hiperparatiroidismo primario
| Autor, año | Edad/sexo | Clínica | Pruebas radiológicas | Localización calcificaciones | Calcemia/fósforo/PTH | Paratiroidectomía | Evolución |
|---|---|---|---|---|---|---|---|
| Kisner et al.5, 1956 | 58/V | Síntomas parkinsonianos. Deterioro emocional e intelectual progresivo. Convulsiones | Radiografía | CCB en núcleo caudado y lóbulos frontales | 12,4mg/dl3mg/dl— | No se planteó. Adenoma intratiroideo quístico derecho | Fallecimiento 33 meses después del diagnóstico de infarto de miocardio. Necropsia |
| Margolin et al.6, 1980Orwoll et al.7, 1981 | 64/M | Síntomas parkinsonianos. Apraxia de la marcha. Disfunción del lóbulo frontal. Estatus mental normal | Radiografía, TC | CCB en cerebelo, tálamo, núcleo dentado, globo pálido, cerebelo, lóbulos frontales y parietales | 11,3mg/dl3mg/dl130pg/ml | No. La paciente la rechazó | Desconocida |
| 84/M | Síntomas parkinsonianos. Apraxia de la marcha. Pérdida de memoria. Disfunción del lóbulo frontal | Radiografía, TC | CCB en ganglios basales, tálamo y lóbulos frontales | 10,6- 11,4mg/dl2,6mg/dl157pg/ml | Superior izquierda 2,5×1,5×0,9cm | Mejora el síndrome neurológico. Se normaliza el sensorio y la deambulación. Las calcificaciones desaparecen | |
| El Maghraoui et al.8, 1995 | 62/M | Rigidez extrapiramidal. Alteraciones del comportamiento. Crisis epilépticas | TC | CCB en núcleo pallidum | 12,8mg/dl5,4mg/dl— | Inferior derecha | Desaparecen las crisis comiciales. Mejoran los trastornos del comportamiento y persiste la rigidez extrapiramidal |
| De la Plaza et al., 2015 | 49/M | Trastorno visual campimétrico parcial izquierdo y sensitivo-motor en MSI | TC, RMN | CCB en ganglios basales, núcleos dentados del cerebelo, frontales y convexidad | 10,6mg/dl2,8mg/dl173pg/ml | Superior izquierda | Ausencia clínica neurológica. Radiología sin cambios |
CCB: calcificaciones cerebrales bilaterales; M: mujer; MSI: miembro superior izquierdo; PTH: hormona paratiroidea; RMN: resonancia magnética nuclear; TC: tomografía computarizada; V: varón.
Todos los pacientes presentaron síntomas parkinsonianos y 2 de ellos crisis convulsivas. Cabe destacar que 2 pacientes no fueron intervenidos, en el primero de ellos5 no se planteó la cirugía al paciente, y se estableció el diagnóstico de adenoma en la necropsia. Se produjo un deterioro neurológico progresivo hasta su fallecimiento por infarto de miocardio 33 meses después de su diagnóstico. Se desconoce la evolución de la segunda paciente que rechazó la intervención6.
Las otras 2 pacientes sometidas a paratiroidectomía mejoraron el síndrome neurológico, incluida la desaparición de las crisis comiciales y la alteración del comportamiento en una de ellas8, y las alteraciones del sensorio y la deambulación en la otra, con la práctica desaparición de las calcificaciones en la TC7. Señalar que la paciente descrita en el artículo de El Maghraoui et al.8 con el diagnóstico de adenoma de paratiroides presentaba una fosforemia de 5,4mg/dl, lo cual es difícilmente compatible con hiperparatiroidismo primario.
La paciente que describimos en este artículo es el quinto caso de la literatura en el que se asocian CCB e hiperparatiroidismo primario. Aunque no se puede descartar la coincidencia de 2 entidades diferentes, en los 2 casos publicados previamente y sometidos a resección del adenoma se produjo una mejoría de la sintomatología neurológica y, en otro, la virtual desaparición de las calcificaciones. En nuestra paciente, 46 meses después de la paratiroidectomía y 65 después del cuadro neurológico y del diagnóstico tomográfico no han progresado las CCB, y no se ha producido ninguna sintomatología neurológica posterior. No sabemos, de no haberse practicado la paratiroidectomía, si la paciente habría desarrollado un cuadro neurológico grave como el descrito en los otros 4 pacientes objeto de esta revisión. Por ello, creemos indicada la paratiroidectomía en esta asociación.