Describir la experiencia de nuestro grupo en colecistectomía laparoscópica ambulatoria en una cohorte de 1.600 casos consecutivos realizados en el Instituto de Cirugía y Aparato (CLA) Digestivo (ICAD) en la Clínica Quirón de Valencia durante el período 1997-2010.
Pacientes y métodoEstudio prospectivo, observacional de 1.601 pacientes consecutivos remitidos para colecistectomía laparoscópica, procedentes de la Agencia Valenciana de Salud (AVS) y compañías aseguradoras privadas (CAP).
Principales medidas de resultados: se evalúan los resultados con el análisis de índice de sustitución, tasa de ingresos no planeados, reingresos, estancia postoperatoria, duración de intervención y factores demográficos.
ResultadosEl índice de sustitución de la serie fue de 80,8% con un porcentaje de pacientes intervenidos en régimen de estancia over-night (EON) de 13,4% y un porcentaje de ingresos en hospitalización convencional de 4,6%. La mortalidad de la serie fue de 0,13%, 0,08 en el grupo de CLA y 0,5% en el grupo de CL con EON. El índice de reingresos fue de 2,1% en la serie global, 1,6% en los pacientes ambulatorios, 5,4% en los pacientes con EON y 4,2% en los pacientes ingresados.
ConclusionesLa CLA es un procedimiento seguro y fiable. La reducción en la necesidad de ingreso de los pacientes es fundamental en la optimización coste efectividad del procedimiento de colecistectomía. La CLA debería ser considerada como el patrón oro del tratamiento de la colelitiasis sintomática.
A descriptive analysis of day-case laparoscopic cholecystectomy (ALC) in a cohort of 1,600 consecutive patients performed in Instituto de Cirugía y Aparato Digestivo (ICAD), Clínica Quirón de Valencia in the period 1997-2010.
Patients and methodsProspective observational study of 1,601 consecutive patients undergoing elective laparoscopic cholecystectomy (LC) provided by the regional health service and private health companies.
Main measuresConversion rate, non-planned admissions, readmissions, surgery duration and demographics.
ResultsALC was successfully performed in 80.8% of cases. LC with over-night (ON) stay accounted for 13.4% of patients. Admission was necessary in 4.6%. Mortality was 0.13%, 0.08 in ALC and 0.5% in ON LC. Readmissions occurred in 2.1%, 1.6% in ALC group, 5.4% in ON stay and 4.2% in admission group.
ConclusionsALC is a reliable and safe procedure. Minimization of admission rates is the key for cost-effective optimization in the management of cholelithiasis. ALC should be considered as the reference standard in gallbladder stone disease treatment.
La colecistectomía es la cirugía mayor más frecuente de un servicio de cirugía general, considerada un proceso «trazador» por su prevalencia, repercusión poblacional, elevada variabilidad clínica y sustancial consumo de recursos, representando la calidad global de un servicio de cirugía1. En nuestro país el número de colecistectomías laparoscópicas (CL) anuales alcanza 31.000 casos, igualando ya al número de hernioplastias inguinales2.
Desde la introducción por Muhe de la CL3 y la controversia que causó4, solo pasaron 4 años hasta su desarrollo como procedimiento ambulatorio (CLA)5,6 en 1990, surgiendo un nuevo debate sobre su adecuación como procedimiento ambulatorio7 pese a su progresiva extensión.
El incremento en el gasto sanitario y la presión social y política para mejorar la eficiencia quirúrgica convierte en atractiva aunque desafiante la CLA. La crisis económica, al igual que en 1977, impulsó la cirugía mayor ambulatoria (CMA) aunando calidad asistencial y racionalización del gasto8 y, hoy en día, supone una oportunidad para el sistema sanitario9 de fomentar la CLA disminuyendo costes, elevando la calidad asistencial y manteniendo prestaciones, contribuyendo a la sostenibilidad del mismo.
El objeto de este estudio es describir la experiencia acumulada por nuestro grupo después de 14 años de la práctica de CLA en un conjunto de 1.600 pacientes consecutivos.
Material y métodosEstudio prospectivo, observacional, controlado, descriptivo no aleatorizado de 1.601 pacientes consecutivos sometidos a CLA durante un periodo de 14 años (1997 a 2010).
Los pacientes procedían de la Agencia Valenciana de Salud (AVS) (plan de choque contra las listas de espera) y compañías aseguradoras privadas (CAP).
Las intervenciones quirúrgicas se realizaron sin infraestructura específica, tipo unidad de cirugía sin ingreso, utilizándose como unidad de recuperación postanestésica el área adyacente al quirófano y como sala de adaptación al medio el hospital de día, esto es: CMA integrada en el bloque quirúrgico y en hospitalización de día.
Los cirujanos incluidos durante el periodo analizado fueron 7 con diferentes niveles de experiencia en CL aunque las combinaciones de los mismos fueron homogéneas y compensadas.
Se incluyó a pacientes referidos para colecistectomía electiva independientemente de la existencia previa de colelitiasis complicada (colecistitis aguda, pancreatitis biliar o ictericia-coledocolitiasis sometida previamente a colangio-pancreatografia-retrógrada endoscópica y esfinterotomía endoscópica (ERCP-EE). El examen preoperatorio incluye pruebas funcionales hepáticas y ecografía hepatobiliar reciente. En pacientes con alteraciones sugestivas de coledocolitiasis10, la colangiorresonancia (CRMN) preoperatoria es obligatoria. La indicación de colangiografía intraoperatoria se basa en hallazgos dudosos en la CRMN. Solo se estima la ERCP-EE preoperatoria en casos documentados de coledocolitiasis por CRMN. La ERCP-EE postoperatoria es practicada en caso de síntomas de coledocolitiasis residual (CDLR), una vez establecido el diagnóstico por CRMN o en caso de que la colangiografía intraoperatoria sea diagnóstica de coledocolitiasis.
Los pacientes ingresan la mañana de la intervención. El procedimiento anestésico incluyó minimización de opiáceos, uso selectivo de antieméticos en casos de ERGE/H hiato e intubación nasogástrica sistemática, retirándose al finalizar la intervención.
La técnica quirúrgica incluyó 4 trocares y diferentes regímenes de bloqueo anestésico preventivo de heridas quirúrgicas (bloqueo parietal) e intraperitoneal (bloqueo visceral) con anestésicos locales con el fin de conseguir un bloqueo somato-visceral óptimo11.
La disección hiliar se practicó siguiendo los principios del critical view safety (CVS) de Strasberg12 y la sistemática identificación del sulcus de Rouviere13. Antes del pinzamiento-sección se procedió a la colecistectomía de fondo a cuello con el fin de dejar «colgando» los elementos hiliares para máxima seguridad (hanging manouver). Al final del procedimiento se practicó un exhaustivo lavado-aspiración del área subhepática y subfrénica, inundándose con SF para la inspección bajo agua de lecho e hilio hepático (diving manouver) a fin de evidenciar la más mínima hemorragia o fuga biliar. Se minimizó la utilización de hemostáticos locales y la utilización de drenaje.
La extracción se realizó sin bolsa salvo casos de colecistitis, empiema, lesión polipoidea de vesicular biliar mayor de 0,5cm o pared vesicular sospechosa de neoplasia. Se practicó el cierre de la puerta umbilical con sutura irreabsorbible de forma rutinaria.
El paciente pasa a un área de recuperación anexa al quirófano y, tras alcanzar un nivel de conciencia satisfactorio (30 min), se le administra una bebida gaseosa-azucarada (Coca-Cola®), basándonos en los principios de «recuperación posquirúrgica rápida» de Kehlet14 y publicaciones de 111 años precedentes15, tras lo que se inicia la sedestación y es trasladado al hospital de día con la vía venosa heparinizada, donde es estimulado a deambular libremente, a progresar la dieta y a solicitar analgesia, según precise. En caso de NVPO (náuseas-vómitos postoperatorios) se inicia tratamiento con metoclopramida y, en caso de persistencia, se administra ondansetrón.
A las 15.00 horas se revisa a los pacientes y se explican las instrucciones postoperatorias domiciliarias, resaltando los síntomas de alarma que requieren contacto inmediato con el equipo quirúrgico. El alta es dada por los cirujanos entre las 16 y las 19 h. Al inicio de la experiencia era obligado comunicar con el cirujano a las 21:30 h, pero se sustituyó por un control telefónico al día siguiente de la intervención por enfermería (caso 700) que a su vez fue suprimido alrededor del caso 850.
Los pacientes son revisados a las 72 h, retirándose los agrafes y cumplimentando el cuestionario de calidad percibida. Los controles ulteriores incluyen revisiones: a la semana (anatomía patológica), el 14 día postoperatorio, a los 30 días, y de forma periódica hasta el año (el acceso a consulta de los pacientes es libre), lo que permite evaluar, el desarrollo de CDLR, colecciones subhepáticas, necesidad de asistencia urgente domiciliaria u hospitalaria, desarrollo de hernia de trocar y la utilidad del procedimiento determinada mediante el Gastrointestinal Quality of life Index (GIQLI).
Se consideró la posibilidad de CDLR cuando se presentó cólico hepático y movimiento enzimático. Si la ecografía muestra dilatación de vía biliar (VB) o CDLR, el paciente es sometido a CRMN y si se confirma, en función de la evolución clínico-analítica y el tamaño/número de litiasis, se somete a ERCP-EE o a tratamiento con ácido ursodesoxicólico (UDCA) durante un periodo variable de tiempo.
Se definió como CLA la estancia postoperatoria inferior a 12 h (hora límite del alta hospitalaria las 19:00 h), en comparación con estancia over-night (EON) definida como estancia nocturna y alta a la mañana siguiente (estancia inferior a 24 h). Los pacientes ingresados fueron aquellos intervenidos en régimen de hospitalización convencional.
El estudio estadístico se realizó mediante el programa SPSS. Las variables continuas se analizaron mediante el test de Student y las categóricas mediante el de Chi cuadrado. Se consideró significativo un valor de p < 0,05.
ResultadosLa muestra comprende un total de 1.601 pacientes consecutivos, de los que se excluyó a 20 pacientes ambulatorios (1,2%) sin complicaciones por inadecuada cumplimentación del seguimiento evolutivo dentro de los primeros 30 días postoperatorios. Se practicó CLA en 1.313 casos (82,0%), CLA-EON en 214 (13,4%) y 74 en régimen de ingreso (4,6%). Por tanto el INP fue del 18,0%.
En la tabla 1 se muestra la evolución temporal de la serie (índice de sustitución [IS], INP, CL-EON, e ingreso, junto a la edad media, duración media de intervención y estancia postoperatoria en horas en los pacientes ambulatorios) según 3 periodos definidos. El primero, de planificación del proyecto y ensayo una vez modificado (1997-1998). El segundo, de evaluación del proceso, implantación, monitorización y estandarización (1999-2003) y el tercero, de reevaluación continua (2004 a 2010).
Casuística
| Fase | Año | N | CLA IS | EON | Ingreso | Ingresos no planeados | Estancia (horas) | Duración de la intervención | Edad |
| I | 1997 | 35 | 8 (22,8) | 25 (74,3) | 2 (3,7) | 77,1 | 5,8 (1,7) | 1,28 (0,19) | 52,1 (13,6) |
| 1998 | 73 | 49 (67,1) | 20 (27,4) | 4 (5,5) | 32,9 | 5,6 (1,4) | 1,26 (0,23) | 47,9 (15,5) | |
| 108 | 57 (52,8) | 45 (41,7) | 6 (5,6) | 47,2 | |||||
| II | 1999 | 84 | 62 (73,8) | 14 (16,7) | 8 (9,5) | 26,1 | 5,6 (1,4) | 1,41 (0,31) | 54,7 (14,1) |
| 2000 | 82 | 74 (90,2) | 4 (4,9) | 4 (4,9) | 9,8 | 5,4 (1,1) | 1,38 (0,35) | 53,3 (13,4) | |
| 2001 | 109 | 98 (89,9) | 7 (6,4) | 4 (3,7) | 10,1 | 5,3 (1,3) | 1,34 (0,20) | 53,7 (13,8) | |
| 2002 | 122 | 112 (91,8) | 9 (7,4) | 1 (0,8) | 8,2 | 5,3 (1,3) | 1,33 (0,41) | 54,6 (14,3) | |
| 2003 | 103 | 90 (87,4) | 12 (11,7) | 1 (1,01) | 12,6 | 6,52 (1,35) | 1,27 (0,27) | 60,6 (16,2) | |
| 500 | 436 (87,2) | 46 (9,2) | 18 (3,6) | 12,8 | |||||
| III | 2004 | 165 | 142 (86,1) | 15 (9,1) | 8 (4,8) | 13,9 | 6,51 (1,34) | 1,28 (0,37) | 60,6 (14,7) |
| 2005 | 130 | 99 (76,2) | 25 (19,2) | 6 (4,6) | 23,8 | 6,34 (2,13) | 1,33 (0,42) | 57,1 (15,7) | |
| 2006 | 122 | 94 (77,0) | 25 (20,5) | 3 (2,5) | 22,9 | 6,48 (1,55) | 1,22 (0,22) | 55,7 (15,9) | |
| 2007 | 135 | 113 (83,7) | 12 (8,9) | 10 (7,4) | 16,3 | 5,52 (1,48) | 1,33 (0,32) | 57,1 (14,8) | |
| 2008 | 156 | 131 (84,0) | 15 (9,6) | 10 (6,4) | 16,0 | 6,32 (1,55) | 1,26 (0,41) | 56,2 (14,8) | |
| 2009 | 148 | 124 (83,8) | 16 (10,8) | 8 (5,4) | 16,2 | 5,58 (1,58) | 1,22 (0,24) | 52,8 (15,1) | |
| 2010 | 117 | 97 (82,9) | 15 (12,8) | 5 (4,3) | 16,2 | 6,36 (1,50) | 1,20 (0,20) | 52,5 (14,4) | |
| 973 | 800 (82,2) | 123 (12,6) | 50 (5,2) | 17,8 | |||||
| Total | 1.581 | 1.293 (80,8) | 214 (13,4) | 74 (4,6) |
CLA: colecistectomía laparoscopica ambulatoria; EON: estancia over-night; IS: índice de sustitución.
El IS y el INP han pasado en estos 3 periodos de 52,8 a 87,2 y 82,2% para el primero y de 47,2 a 12,8 y 17,8 para el segundo. En el primer periodo (1997-1998) el IS pasó de un 22,8 a un 67,1, disminuyendo el porcentaje de EON de 74,3 a 27,4%, reduciéndose los ingresos hasta un 3,7-5,5%, a medida que se produjo el aprendizaje del «postoperatorio reducido» y el equipo ganó seguridad. Durante los años 1999 a 2002 se incrementó el IS, alcanzando un máximo de 91,8%, reduciéndose la EON hasta un 7,4% y los ingresos hasta un 0,8%. En el periodo de 2005-2006 se produce un incremento en la EON hasta un 19,2-20,5% debido a la incorporación de nuevos cirujanos que precisaron el aprendizaje de «postoperatorio reducido» hasta alcanzarse una meseta en el IS de alrededor del 80% que ha perdurado hasta ahora, manteniéndose estable el porcentaje de INP en un 16%, con una tasa de ingresos de entre un 4,3 y un 7%.
La edad media fue de 55,5 (52,1-60,6) años y el tiempo de ocupación de quirófano por paciente de 1,3 (1.2-1,4) horas no ha sufrido variaciones significativas durante el periodo analizado excepto en el periodo 2003-2004 (60,6 años).
La estancia postoperatoria media en pacientes ambulatorios de 5,5 (5,3-6,5) h se ha mantenido estable con discretas oscilaciones sin significación estadística. El 20% de los pacientes fueron dados de alta en un intervalo de 4 h o menor, un 70,1% entre 5 y 8 h y un 22% precisaron estancias de 8 h o más.
La tasa de conversión de la serie fue de 16 casos (0,99%).
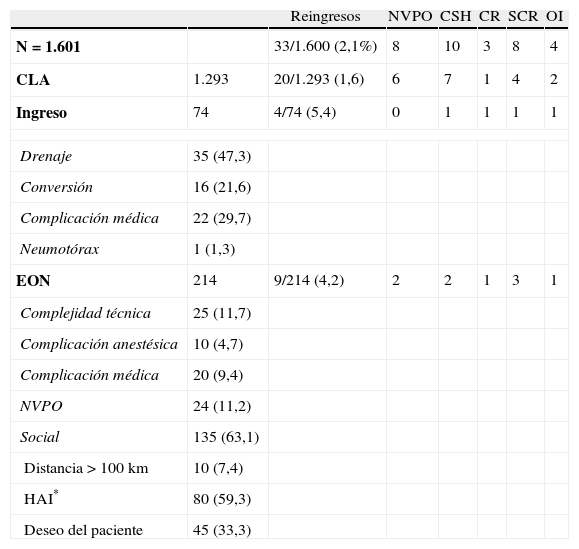
En la tabla 2 se muestra la distribución de casos según estancia (CLA, EON, ingreso), las causas de los mismos y el índice de reingresos, global y por modalidades de hospitalización. La tasa global de reingresos fue de 2,1%, siendo en el grupo de CLA del 1,6, del 4,2% en el grupo de EON y de un 5,4% en el grupo de ingreso. La causa más frecuente de reingreso fue la colección subhepática y la sospecha de CDLR.
Ingresos no planificados. Reingresos
| Reingresos | NVPO | CSH | CR | SCR | OI | ||
| N=1.601 | 33/1.600 (2,1%) | 8 | 10 | 3 | 8 | 4 | |
| CLA | 1.293 | 20/1.293 (1,6) | 6 | 7 | 1 | 4 | 2 |
| Ingreso | 74 | 4/74 (5,4) | 0 | 1 | 1 | 1 | 1 |
| Drenaje | 35 (47,3) | ||||||
| Conversión | 16 (21,6) | ||||||
| Complicación médica | 22 (29,7) | ||||||
| Neumotórax | 1 (1,3) | ||||||
| EON | 214 | 9/214 (4,2) | 2 | 2 | 1 | 3 | 1 |
| Complejidad técnica | 25 (11,7) | ||||||
| Complicación anestésica | 10 (4,7) | ||||||
| Complicación médica | 20 (9,4) | ||||||
| NVPO | 24 (11,2) | ||||||
| Social | 135 (63,1) | ||||||
| Distancia > 100 km | 10 (7,4) | ||||||
| HAI* | 80 (59,3) | ||||||
| Deseo del paciente | 45 (33,3) | ||||||
CLA: colecistectomía laparoscópica ambulatoria; CR: coledocolitiasis residual; CSH: colección subhepática; EON: estancia over-night; HAI:hora de alta inadecuada; NVPO: náuseas/vómitos postoperatorios; OI: obstrucción intestinal; SCR: sospecha de coledocolitiasis residual.
De los 10 casos de colección subhepática, 3 fueron secundarios a fístula biliar por conducto de Lushcka (biloma con CRMN negativa) y 3 a colección subhepática no biliar que precisaron drenaje percutáneo (N=6). Otros 4 casos de colección subhepática se resolvieron con antibioterapia iv.
De los 11 casos (0,69%) de sospecha de CDLR, solo se confirmaron 3 mediante CRMN, precisando uno de ellos ERCP-EE y solucionándose los otros 2 con tratamiento disolutivo con UDCA. Los otros 8 casos presentaron hallazgos ecográficos y CRMN normales, por lo que se supuso el paso espontáneo de cálculos de pequeño tamaño.
La mortalidad global de la serie fue de 2 casos (0,13%), un caso (0,08%) en el grupo de pacientes ambulatorios (obstrucción intestinal y FMO posiblemente secundario a hernia de Ritcher en orificio de trocar umbilical) y un caso en el grupo de EON (0,5%) (IAM masivo a las 10 h de la intervención, establecido por necropsia).
La tasa de lesión de VB fue de un caso, 0,06% practicándose hepaticoyeyunostomía en Y de Roux con postoperatorio satisfactorio sin complicaciones relevantes.
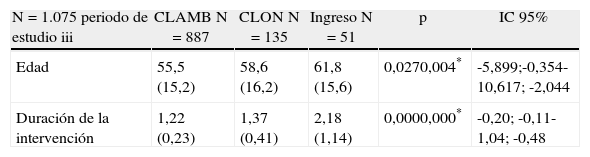
En la tabla 3 se muestran los factores predictivos de ambulatorización en el periodo iii y final del periodo ii que comprende 1.075 casos. En el estudio univariante se evidencian edad, duración de intervención, edad mayor de 70 años, sexo varón y horario de la intervención quirúrgica como factores predictivos de ambulatorización. Los pacientes de CAP presentaron un mayor porcentaje de ingresos (8,8 vs 1,4) por mayor porcentaje de casos de colelitiasis complicada y programación vespertina, aunque el porcentaje de ambulatorización no fue diferente con el grupo de pacientes de la AVS (86,9 vs 77,7%) ni tampoco el de estancia ON (13,5 vs 11,8). La programación vespertina supuso un significativo factor en la ambulatorización en comparación con la cirugía matutina, 37,7 vs 86,2 respectivamente.
Factores predictivos de ambulatorización
| N=1.075 periodo de estudio iii | CLAMB N=887 | CLON N=135 | Ingreso N=51 | p | IC 95% |
| Edad | 55,5 (15,2) | 58,6 (16,2) | 61,8 (15,6) | 0,0270,004* | -5,899;-0,354-10,617; -2,044 |
| Duración de la intervención | 1,22 (0,23) | 1,37 (0,41) | 2,18 (1,14) | 0,0000,000* | -0,20; -0,11-1,04; -0,48 |
| Variable | CLAMB | CLON | Ingreso | Chi S | p |
| Duración >90min (446) | 336 (75,3) | 67 (15,1) | 43 (9,6) | 47,35 | 0,000 |
| Duración<90min (630) | 554 (87,9) | 68 (10,8) | 8 (1,3) | ||
| Duración >120min (134) | 75 (56,0) | 32 (23,9) | 27 (20,1) | 105,6 | 0,000 |
| Duración <120min (942) | 815 (86,2) | 103 (10,9) | 24 (2,5) | ||
| Edad >= 70 (247) | 188 (76,1) | 41 (16,6) | 18 (7,3) | 10,27 | 0,006 |
| Edad<70 (829) | 702 (84,7) | 94 (11,3) | 51 (4,7) | ||
| Sexo varón (331) | 261 (78,9) | 43 (13,0) | 27 (8,2) | 12,7 | 0,002 |
| Sexo mujer (744) | 628 (84,4) | 92 (12,4) | 24 (3,2) | ||
| Proveedor AVS (587) | 510 (86,9) | 69 (11,8) | 8 (1,4) | 31,4 | 0,000 |
| Proveedor CIA aseguradora (489) | 380 (77,7) | 66 (13,5) | 43 (8,8) | ||
| Sesión quirúrgica de mañana (999) | 861 (86,2) | 108 (10,8) | 30 (3,0) | 54,3 | 0,000 |
| Sesión quirúrgica de tarde (77) | 29 (37,7) | 27 (35,0) | 21 (27,2) |
| Edad >=70 (n=247) | Edad<70 (n=829) | p | IC 95% | |
| Edad | 76,39 (5,01) | 50,1 (11,85) | 0,000 | 24,767; 27,805 |
| Estancia media | 0,83 (2,98) | 0,34 (1,40) | 0,000 | 0,223; 0,759 |
| Duración de la intervención | 1,30 (0,38) | 1,25 (0,31) | 0,027 | 0,00; 0,090 |
| Intervalo al alta (CLA) | 4,48 (4,20) | 5,14 (3,41) | 0,117 | 0,59; 0,06 |
*CLAMB vs. ingreso.
CLAMB: CL ambulatoria; CLON: CL over-night; AVS: Agencia Valenciana de Salud; CIA: compañía aseguradora.
La duración de la intervención varía en función de la edad. Sin embargo, el intervalo al alta en los pacientes ambulatorios no mostró diferencias significativas en función de la misma (70 años), implicando, pues, un intervalo de recuperación postoperatoria similar.
El análisis multivariante, regresión logística binaria, mostró como factores independientes predictivos de ambulatorización: la intervención matutina/vespertina (F = 154,4; p=0,0001; coeficiente [C] = 23,8), la duración de la intervención (F=71,4; p=0,001; C=0,002) y la edad>70 años (F=13,8; p=0,0001; C=9,8). El porcentaje de clasificación correcto de la serie con la ecuación de regresión logística fue de 86,7% (Chi S=164,4; p=0,0001; Gl=3).
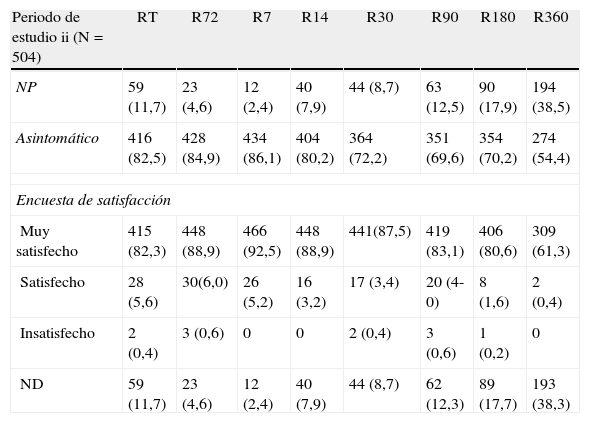
En la tabla 4 se muestra el seguimiento de los pacientes ambulatorios en 504 casos del segundo periodo. Existe un descenso gradual en la cumplimentación de los controles hasta del 38,5% al año. El grado de satisfacción expresado fue de satisfecho o muy satisfecho en 98% al 7.° día postoperatorio y del 100% en los pacientes que cumplimentaron la revisión anual (61,7% de la serie del periodo ii).
Seguimiento postoperatorio. Calidad percibida
| Periodo de estudio ii (N=504) | RT | R72 | R7 | R14 | R30 | R90 | R180 | R360 |
| NP | 59 (11,7) | 23 (4,6) | 12 (2,4) | 40 (7,9) | 44 (8,7) | 63 (12,5) | 90 (17,9) | 194 (38,5) |
| Asintomático | 416 (82,5) | 428 (84,9) | 434 (86,1) | 404 (80,2) | 364 (72,2) | 351 (69,6) | 354 (70,2) | 274 (54,4) |
| Encuesta de satisfacción | ||||||||
| Muy satisfecho | 415 (82,3) | 448 (88,9) | 466 (92,5) | 448 (88,9) | 441(87,5) | 419 (83,1) | 406 (80,6) | 309 (61,3) |
| Satisfecho | 28 (5,6) | 30(6,0) | 26 (5,2) | 16 (3,2) | 17 (3,4) | 20 (4-0) | 8 (1,6) | 2 (0,4) |
| Insatisfecho | 2 (0,4) | 3 (0,6) | 0 | 0 | 2 (0,4) | 3 (0,6) | 1 (0,2) | 0 |
| ND | 59 (11,7) | 23 (4,6) | 12 (2,4) | 40 (7,9) | 44 (8,7) | 62 (12,3) | 89 (17,7) | 193 (38,3) |
R72: revisión a las 72 horas; R7: revisión el 7.° día postoperatorio; R14: revisión el 14.° día postoperatorio; R30: revisión a los 30 días; R90: revisión al 3.er mes; R180: revisión al 6.° mes; R360: revisión anual; RT: revisión telefónica; NP: no practicada; ND: no declarada.
Desde la introducción de la CLA por Redick y Arregui en los 905,6 se ha demostrado su factibilidad, efectividad y seguridad16 con disminución de costes y elevado nivel de satisfacción de los pacientes17, por lo que es un proceso deseado por cirujanos y sistemas sanitarios18 con un IS próximo al 70%19 que progresivamente se extiende a un mayor número de centros.
La revisión de la Cochrane obtiene resultados equivalentes entre la CLA y la CLA-ON en términos de seguridad, complicaciones y satisfacción20. El metaanálisis de Gurusamy de 569 RCT de CLA vs EON concluyó que el control del dolor abdominal postoperatorio (DAP) y las NVPO son los factores que más influyen en la ambulatorización.
En términos economicistas, la CLA genera reducción de costes del 11% en comparación con la CL-EON21, por disminución en costes postoperatorios (aproximadamente un 20%) de los que un 31% corresponden a costes de enfermería.
En nuestro país, en Cataluña, en 2005-2006, la estancia media de CL oscilaba entre 2,9 y 8,1 días22, un IS del 70% supondría un ahorro de 46.200 estancias y 18 millones de euros. En el periodo 2009 se realizaron en España 31.131 CL con una estancia media depurada de 2,1 a 3,5 días, (108.370 estancias)2 por lo que un IS del 70% supondría un ahorro de 76 millones de euros sin incluir el generado por la minimización de tratamiento y cuidados postoperatorios.
En términos de coste-efectividad, la CL con ingreso es más cara y sin mayor utilidad clínica que la colecistectomía por minilaparotomía (SIC)23 (diferencia en costes 432 a 826 euros y calidad de vida [EuroQol-5DVAS] a 7 y 30 días similar). El análisis de la Cochrane no muestra diferencias en resultado (mortalidad y complicaciones) entre las 3 variantes de colecistectomía, abierta, SIC y CL24, pero sí un mayor coste para la CL, por lo que en términos de coste-efectividad la SIC sería la técnica de elección desde el punto de vista hospitalario-social-económico y la única forma de incrementar el coste-efectividad de la CL, justificando su mantenimiento como prestación en comparación con sus alternativas sería la ambulatorización.
En nuestro país, las primeras comunicaciones sobre CLA aparecen en 1998,25 junto a la publicación de Martin26. Ulteriormente se han publicado: descripciones de series27–30, análisis de factores predictivos31, criterios de selección32 y análisis de calidad percibida33.
Desgraciadamente la implementación y extensión del procedimiento es escasa y, peor aún, algunos grupos interrumpen su actividad34 debido, entre otras causas, a la tranquilidad del cirujano y de la familia del paciente y de los programas de tarde. Sin embargo, frenan más su implementación: el acomodamiento de anestesistas y cirujanos en las UCSI, la escasa o nula consideración de la cirugía ambulatoria por cirujanos laparoscopistas al considerar la CMA una actividad residual, la falta de incentivos económicos o profesionales, la inseguridad legal y, lo más incomprensible, la falta de interés (o manifiesta ignorancia) del sistema sanitario público y privado35. Aunque la causa sea multifactorial, el concepto de la optimización anestésico-quirúrgica que minimiza la repercusión sobre el paciente permitiendo la ambulatorización y, por tanto, la máxima eficacia y eficiencia, sigue infravalorada a favor de la productividad numérica sin evaluar la mejora continua de la calidad y los resultados.
El argumento objetivo que frena la implementación de la CLA es el potencial desarrollo de hemorragia o lesión de VB por lo que la mayoría de los cirujanos prefieren la observación de 24 h. Este no se sustenta en evidencia clínica ya que la hemorragia grave postoperatoria es infrecuente (1/2.000 casos), siendo sintomática y detectable en el postoperatorio inmediato36 y las lesiones de VB son sintomáticas a partir de las 24-48 h37 por lo que un periodo de observación postoperatoria de 6 a 10 h o inferior es seguro y fiable36,37
La aceptación de la CLA depende principalmente del control de DAP y NVPO. Pero también depende de las expectativas culturales y sociales de pacientes y familiares, así como de la cultura médica (primaria y especializada) que rodea a ambos35. En este sentido, la causa más habitual de INE en nuestra serie ha sido la social, relacionada con el factor cultural.
La incidencia de DAP alcanza hasta un 30% de pacientes en el primer día postoperatorio12 e incluye: dolor en las heridas de los trocares, sobre todo el umbilical, dolor visceral y omalgia (incidencia de 30 a 50%)11. El factor de mayor relevancia que influye en el grado de DAP visceral es la técnica quirúrgica ya que la disección exquisita, la ausencia de sangre o de bilis residual en la cavidad abdominal mnimizan este37,38.
La disminución del DAP es vital11. La utilización de anestésicos locales intraperitoneales es segura, reduce significativamente el DAP y permite incrementar las tasas de ambulatorización, siendo más efectivo en mayor concentración y si se instila antes de iniciar la disección, por lo que el bloqueo somato-visceral es obligatorio en el éxito de la CLA11.
Es fundamental la continuidad asistencial en el manejo postoperatorio y ambulatorio por el mismo equipo quirúrgico39 y controlado por cirujanos formados en el curso del postoperatorio reducido de este procedimiento, evitando la heterogeneidad de la práctica clínica cuyo efecto es desastroso en la CLA.
Las implicaciones de la implementación de la CLA en nuestro país incluirían un ahorro de hasta 70 millones de euros (costes reducidos por estancia)2, sin considerar los costes eliminados de la atención sanitaria en régimen de internamiento. Esto hace que la CLA debiera constituir un objetivo clave en las unidades quirúrgicas cuando hoy en día se plantean múltiples medidas de dudosa eficacia para la sostenibilidad del sistema.
En conclusión, nuestro estudio apoya la seguridad, fiabilidad y la posibilidad de continuo desarrollo, mejora e implementación de la CLA, con demostrado alto grado de satisfacción por los pacientes, por lo que propugna su inclusión como tratamiento de elección de la colelitiasis sintomática, minimizando las tasas de su práctica en régimen de EON o ingreso.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.