Según estudios previos, la duodenopancreatectomía cefálica (DPC) por cáncer de páncreas (CP) se asocia a un incremento de la supervivencia mediana tanto en pacientes octogenarios como en pacientes de menor edad.
MétodosEstudio retrospectivo y comparativo de la DPC realizada en 30 pacientes≥80 años con CP y en 159 pacientes<80 años.
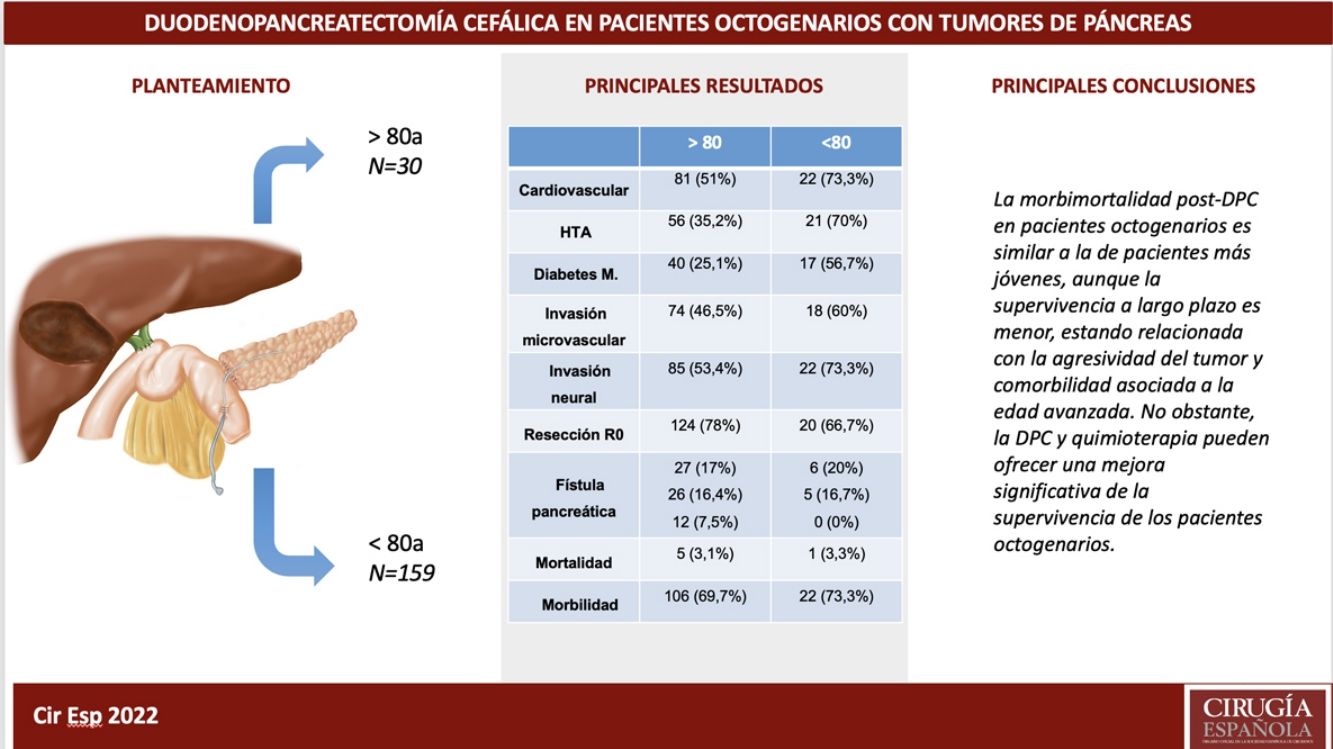
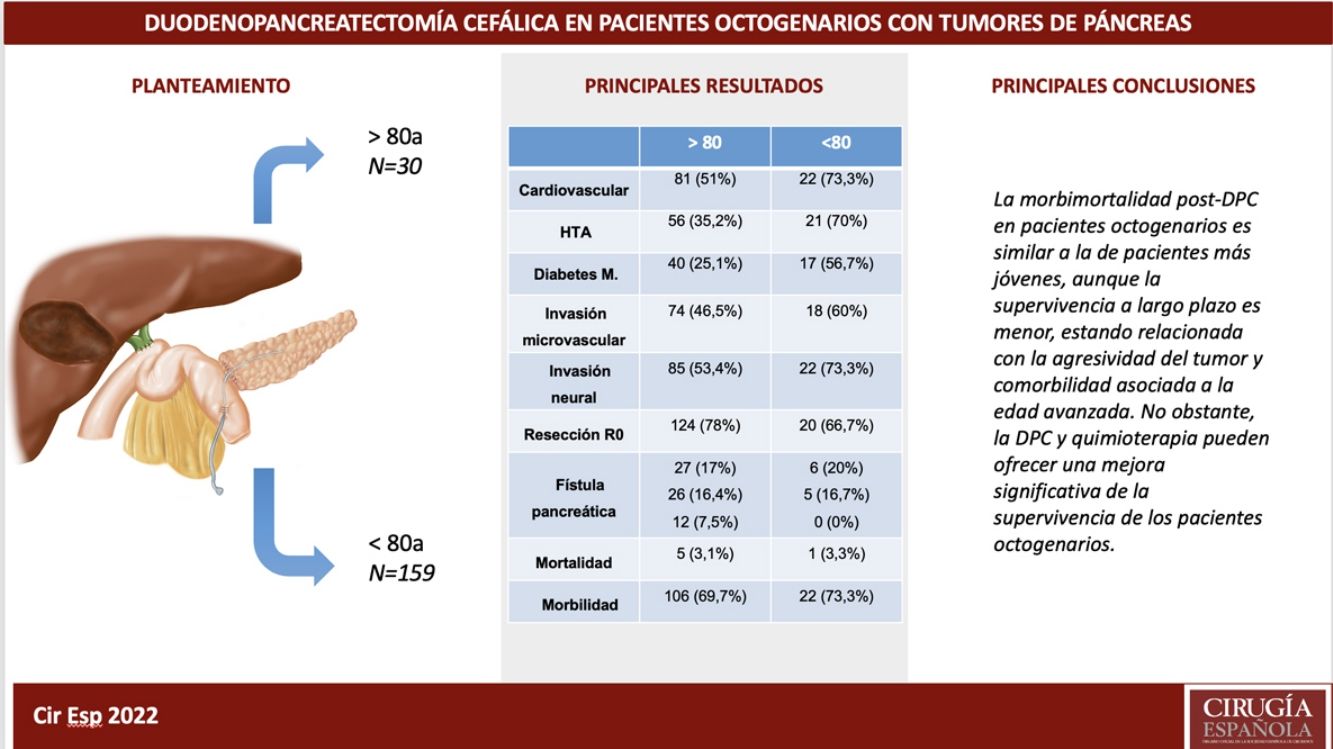
ResultadosLos pacientes octogenarios presentaban una tasa significativamente mayor de morbilidad cardiovascular preoperatoria y un comportamiento tumoral más agresivo (mayor anemia, ictericia y CA 19-9 preoperatorios, invasión vascular y neural y menor frecuencia de resección R0 a pesar de utilizar la misma técnica quirúrgica). No hubo diferencias significativas en cuanto a complicaciones postoperatorias. La mortalidad postoperatoria fue similar en ambos grupos (3,3% en octogenarios versus 3,1% en <80 años). Las causas de mortalidad durante el seguimiento fueron fundamentalmente por recidiva tumoral, complicaciones cardiovasculares y COVID-19 (2 octogenarios).
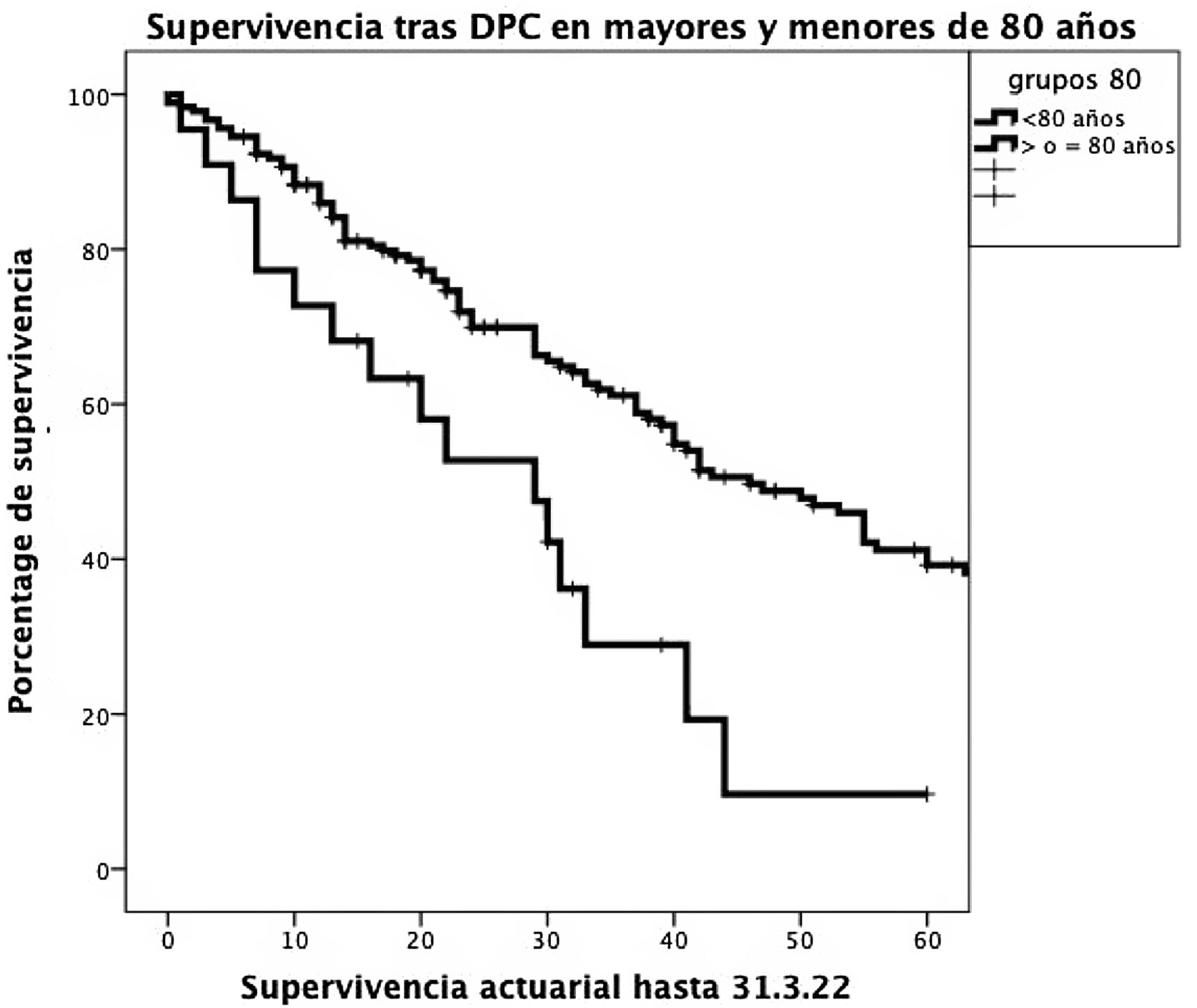
La supervivencia actuarial a 1, 3 y 5 años fue significativamente mayor en pacientes <80 años que en octogenarios (el 85,9%, el 61,1% y el 39,2% versus el 72,7%, el 28,9% y el 9,6%, respectivamente; p=0,001). En el estudio multivariable, la presencia de una fístula pancreática y la no utilización de tutor externo del Wirsung influyeron de forma estadísticamente significativa sobre la mortalidad a 90 días post-DPC.
ConclusionesLa morbimortalidad post-DPC es similar en octogenarios y <80 años, aunque la supervivencia a largo plazo es menor por la agresividad tumoral y comorbilidad asociada a la edad avanzada.
Current literature supports the claim that performing a cephalic pancreaticoduodenectomy (CPD) as treatment for pancreatic cancer (PC) is associated with an increase in median survival, both in octogenarian (≥80 years) patients as well as younger patients.
MethodsThis is a retrospective and comparative trial, comparing results for CPD performed on 30 patients ≥80 years with PC and 159 patients <80 years.
ResultsThe patients in the octogenarian group showed a significantly higher rate of preoperative cardiovascular morbidity and a more aggressive tumoral behaviour, including more significant preoperative anemia, jaundice and levels of CA 19-9, higher vascular and neural invasion, and a lower rate of R0 resection despite using the same surgical technique. There were no significant differences in terms of postoperative complications. Postoperative mortality was similar in both groups (3.3% in octogenarians vs. 3.1% in patients <80 years). Mortality during follow-up was mainly due to tumour recurrence, cardiovascular complications and COVID-19 in 2elderly patients.
Actuarial survival at 1, 3 and 5 years was significantly larger for patients <80 years old, as compared to octogenarians (85.9%, 61.1% and 39.2% versus 72.7%, 28.9% and 9.6%, respectively; P=0.001). The presence of a pancreatic fistula and not using external Wirsung stenting were significantly associated with 90-day postoperative mortality after a CPD.
ConclusionsMorbidity and mortality post-CPD is similar in octogenarians and patients younger than 80, although long-term survival is shorter due to more aggressive tumours and comorbidities associated with older age.
La incidencia del cáncer de páncreas (CP) ha experimentado un progresivo aumento en las últimas décadas1, atribuido a la obesidad, la diabetes, el sedentarismo y el consumo de tabaco y grasas2-4. Debido a la baja supervivencia del CP, la incidencia y mortalidad presentan similares tasas (4,8 y 4,4 /100.000 personas, respectivamente)4. La previsión actual es que el CP en Europa sobrepase en incidencia al cáncer de mama y constituya la 3.ª causa de muerte relacionada con el cáncer5. España, con una población de 2.285.352 (4,76%) personas octogenarias6, es el país europeo con la esperanza de vida más larga (82,3 años en el año 2020), lo cual es lógico que se corresponda también con una mayor incidencia de CP (8.697 casos en 2021)7 debido al incremento en la incidencia a medida que progresa la edad, incluso en mayores de 85 años8.
La pancreatectomía asociada a la quimioterapia constituye la terapia estándar para la potencial curación del CP9. Sin embargo, a pesar de la mejora de los resultados con estas terapias, la edad avanzada del paciente sigue siendo un motivo de exclusión del tratamiento quirúrgico10 debido a la percepción del mayor riesgo postoperatorio asociado al aumento de la edad11. Así, solo el 51% de una serie americana de 10.505 pacientes con CP locorregional, de 77,1 ± 7,1 años de edad media, fueron tratados con alguna de estas modalidades: cirugía y quimioterapia (11,1%), cirugía (10,8%) o quimioterapia (29,1%)12. Recientemente, según la base de datos del American College of Surgeons y de la American Cancer Society, solo el 44,5% de los pacientes> 80 años recibieron tratamiento oncológico (cirugía, quimioterapia o radioterapia), habiéndose observado un beneficio global en la supervivencia de estos pacientes octogenarios tratados, a pesar de detectarse una mortalidad más alta que en los pacientes más jóvenes13.
El descenso de la mortalidad postoperatoria en pacientes mayores con CP se atribuye a la mejora en la selección de los pacientes y en la aplicación de las técnicas quirúrgicas y anestésicas y cuidados postoperatorios de los pacientes11.
Desde el inicio de la década de los 90 del pasado siglo, en centros de gran volumen de cirugía pancreática, la duodenopancreatectomía cefálica (DPC) se convirtió en un procedimiento seguro en tumores de cabeza de páncreas y periampulares, incluso en pacientes> 80 años, confirmándose con la obtención de tasas de mortalidad inferiores al 5%14-16. No obstante, la decisión de realizar una DPC en pacientes≥80 años con tumor de cabeza de páncreas sigue siendo controvertida y difícil de aceptar para muchos cirujanos debido a la fragilidad asociada a la edad avanzada, al traumatismo quirúrgico, al mal pronóstico de la enfermedad17-19 y al impacto de la edad sobre los resultados de la cirugía20.
El objetivo de este estudio retrospectivo es analizar los resultados obtenidos al realizar una DPC por tumores de cabeza de páncreas en un grupo de pacientes≥80 años en comparación con otro grupo control de pacientes <80 años.
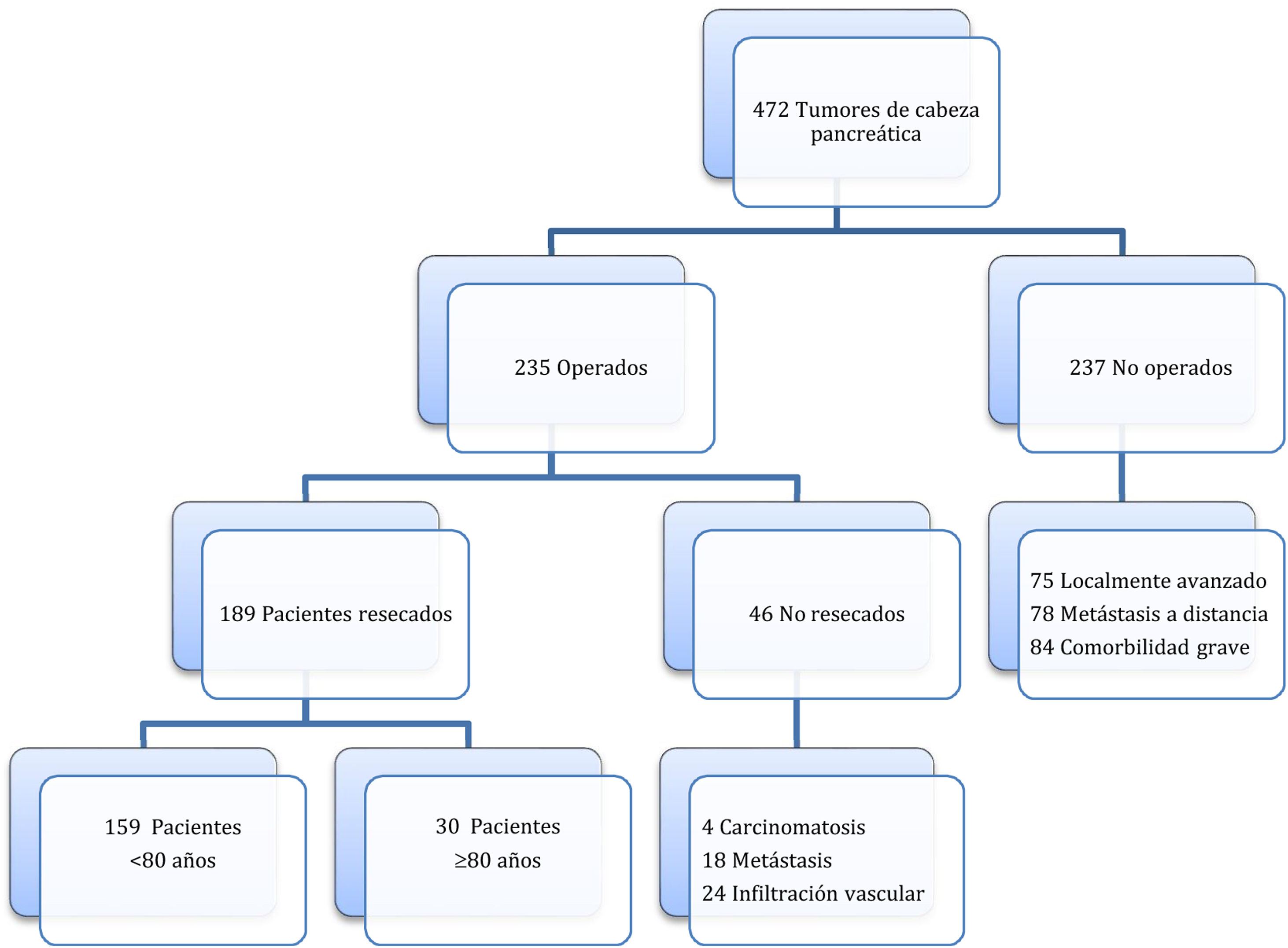
MétodosSegún el Registro de Codificación de tumores del hospital, entre el 19 de enero del 2012 y el 30 de agosto del 2021, se diagnosticó un tumor de cabeza de páncreas en 472 pacientes, contraindicándose la cirugía en 237 pacientes por tumor localmente avanzado o metastásico o por comorbilidad grave asociada. La intervención se indicó en 235 pacientes realizándose una DPC en 189 (40%), de las cuales 30 se efectuaron en pacientes octogenarios (≥ 80 años: grupo de estudio) y 159 en pacientes <80 años (grupo control) (fig. 1). El estudio de cohortes es retrospectivo, habiéndose comparado ambos grupos de pacientes con un seguimiento mínimo de 6 meses.
Para realizar este estudio se registraron en ambos grupos las variables preoperatorias (edad, sexo, índice de masa corporal [IMC], clasificación ASA, antecedentes personales, quimioterapia neoadyuvante, clínica, pruebas de laboratorio, radiológicas e histológicas), variables intraoperatorias (tiempo de cirugía, transfusión sanguínea, hallazgos y técnicas quirúrgicas, histología e invasión tumoral, resección R0 y estadificación TNM) y datos evolutivos y de morbimortalidad postoperatoria (complicaciones médicas y quirúrgicas, reintervenciones, estancia y mortalidad intrahospitalaria), morbimortalidad a 90 días y a≥6 meses de seguimiento, tasa de reingreso y quimioterapia adyuvante.
Un tumor de cabeza de páncreas se consideró resecable cuando no hubo invasión de la vena porta o vena mesentérica superior (VMS), el plano de disección claro entre el tumor y el tronco celiaco, arteria hepática y arteria mesentérica superior (AMS) y ausencia de diseminación tumoral extrapancreática. Por otro lado, el tumor se consideró potencialmente resecable en caso de estenosis, infiltración u obstrucción de la vena porta o VMS, aunque permitiendo la resección y la reconstrucción venosa, así como en casos en que el tumor estuviera en contacto con un segmento corto de la arteria hepática o alrededor de la AMS en <180°. La presencia de diseminación macroscópica tumoral extrapancreática contraindicó la DPC. Se definió como resección curativa (R0) cuando los márgenes de resección estaban libres de tumor en el examen histológico.
La técnica de la DPC ha sido previamente descrita21, habiéndose realizado en todos los casos de esta serie una pancreático-yeyunostomía término-lateral.
Las fístulas pancreáticas se clasificaron según la actualización del ISGPF22, las fístulas biliares siguieron los criterios de Burkhart et al.23, la hemorragia postoperatoria24 y el retraso del vaciamiento gástrico según los criterios del ISGPS25 y las complicaciones quirúrgicas según la clasificación de Clavien, considerándose graves las de grado≥III26. La mortalidad intrahospitalaria se definió como la ocurrida durante el ingreso.
Análisis estadísticoLas variables cualitativas se expresaron mediante números absolutos y frecuencias relativas en forma de porcentaje. La mayoría de las variables cuantitativas no han presentado una distribución normal, según el test de Kolmogorov-Smirnov, por lo que todas las variables cuantitativas se han expresado como mediana y los percentiles 0 y 100. La relación entre variables cuantitativas se analizó mediante la prueba de U de Mann-Whitney.
Se ha empleado la regresión logística binaria para el cálculo de la odds ratio de mortalidad a 90 días, empleándose la regresión de Cox para el cálculo de factores que impactan en la supervivencia.
El análisis de la supervivencia se realizó mediante el estimador de Kaplan-Meier, comparando la supervivencia de los grupos mediante la prueba de Mantel-Cox. El valor de p <0,05 se consideró estadísticamente significativo.
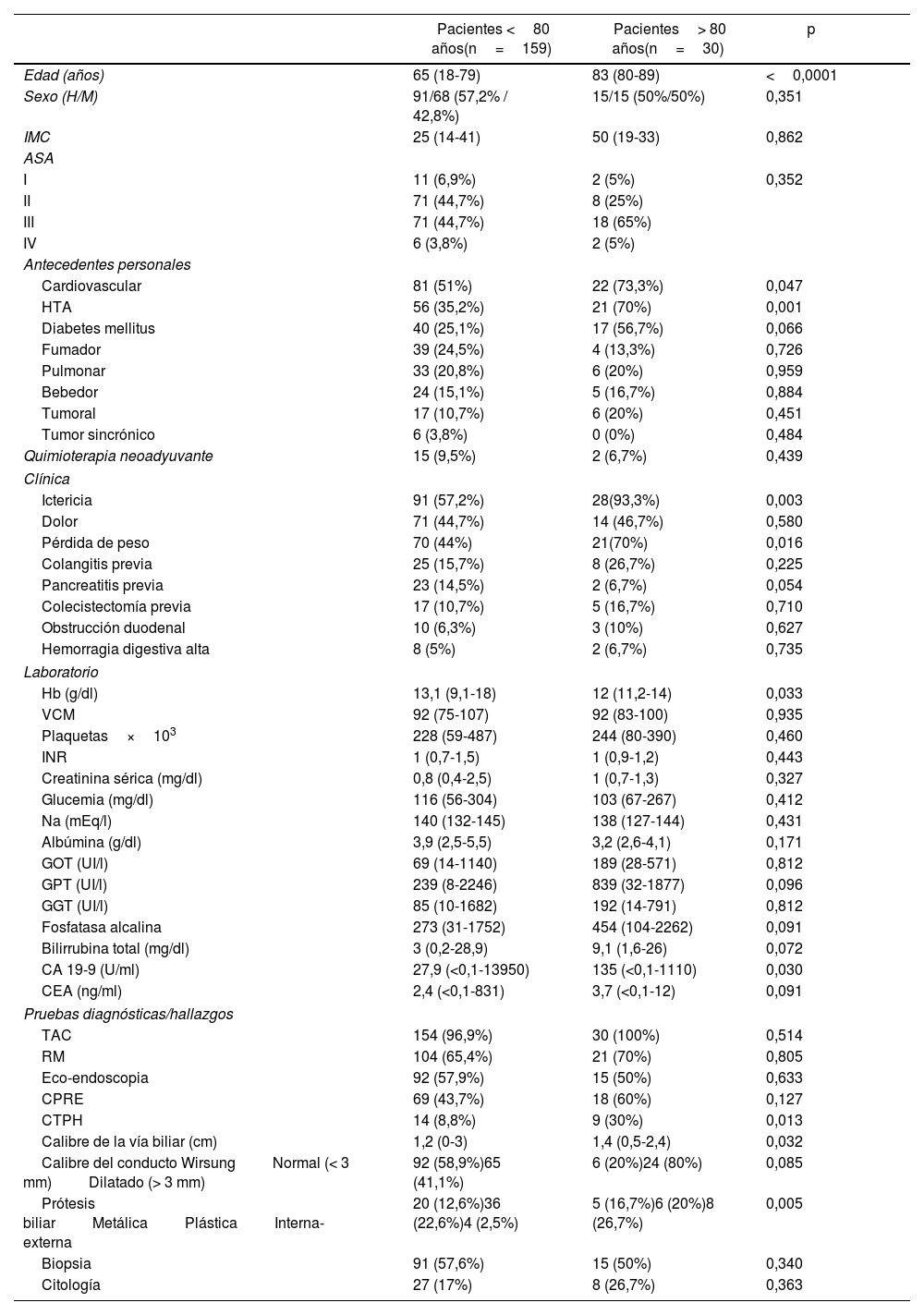
ResultadosVariables preoperatorias. En la comparación entre los pacientes de ambos grupos tratados mediante DPC, los pacientes octogenarios presentaban una tasa de comorbilidad cardiovascular e HTA significativamente más altas, siendo también mayor la tasa de diabetes mellitus, pero sin diferencia significativa entre los grupos. La presencia de ictericia y pérdida de peso se presentó con una frecuencia significativamente mayor en los pacientes octogenarios. La vía biliar y el conducto de Wirsung mostraron calibres mayores entre los pacientes octogenarios, aunque solo el calibre de la vía biliar alcanzó significación estadística. Una prótesis biliar preoperatoria se colocó con una frecuencia significativamente mayor en octogenarios. Con respecto a los datos de laboratorio, el valor de la hemoglobina fue significativamente menor y el marcador CA 19-9, significativamente mayor en los pacientes octogenarios. En la comparación del resto de las variables preoperatorias no hubo diferencias significativas (tabla 1).
Variables preoperatorias de los grupos de pacientes
| Pacientes <80 años(n=159) | Pacientes> 80 años(n=30) | p | ||
|---|---|---|---|---|
| Edad (años) | 65 (18-79) | 83 (80-89) | <0,0001 | |
| Sexo (H/M) | 91/68 (57,2% / 42,8%) | 15/15 (50%/50%) | 0,351 | |
| IMC | 25 (14-41) | 50 (19-33) | 0,862 | |
| ASA | ||||
| I | 11 (6,9%) | 2 (5%) | 0,352 | |
| II | 71 (44,7%) | 8 (25%) | ||
| III | 71 (44,7%) | 18 (65%) | ||
| IV | 6 (3,8%) | 2 (5%) | ||
| Antecedentes personales | ||||
| Cardiovascular | 81 (51%) | 22 (73,3%) | 0,047 | |
| HTA | 56 (35,2%) | 21 (70%) | 0,001 | |
| Diabetes mellitus | 40 (25,1%) | 17 (56,7%) | 0,066 | |
| Fumador | 39 (24,5%) | 4 (13,3%) | 0,726 | |
| Pulmonar | 33 (20,8%) | 6 (20%) | 0,959 | |
| Bebedor | 24 (15,1%) | 5 (16,7%) | 0,884 | |
| Tumoral | 17 (10,7%) | 6 (20%) | 0,451 | |
| Tumor sincrónico | 6 (3,8%) | 0 (0%) | 0,484 | |
| Quimioterapia neoadyuvante | 15 (9,5%) | 2 (6,7%) | 0,439 | |
| Clínica | ||||
| Ictericia | 91 (57,2%) | 28(93,3%) | 0,003 | |
| Dolor | 71 (44,7%) | 14 (46,7%) | 0,580 | |
| Pérdida de peso | 70 (44%) | 21(70%) | 0,016 | |
| Colangitis previa | 25 (15,7%) | 8 (26,7%) | 0,225 | |
| Pancreatitis previa | 23 (14,5%) | 2 (6,7%) | 0,054 | |
| Colecistectomía previa | 17 (10,7%) | 5 (16,7%) | 0,710 | |
| Obstrucción duodenal | 10 (6,3%) | 3 (10%) | 0,627 | |
| Hemorragia digestiva alta | 8 (5%) | 2 (6,7%) | 0,735 | |
| Laboratorio | ||||
| Hb (g/dl) | 13,1 (9,1-18) | 12 (11,2-14) | 0,033 | |
| VCM | 92 (75-107) | 92 (83-100) | 0,935 | |
| Plaquetas×103 | 228 (59-487) | 244 (80-390) | 0,460 | |
| INR | 1 (0,7-1,5) | 1 (0,9-1,2) | 0,443 | |
| Creatinina sérica (mg/dl) | 0,8 (0,4-2,5) | 1 (0,7-1,3) | 0,327 | |
| Glucemia (mg/dl) | 116 (56-304) | 103 (67-267) | 0,412 | |
| Na (mEq/l) | 140 (132-145) | 138 (127-144) | 0,431 | |
| Albúmina (g/dl) | 3,9 (2,5-5,5) | 3,2 (2,6-4,1) | 0,171 | |
| GOT (UI/l) | 69 (14-1140) | 189 (28-571) | 0,812 | |
| GPT (UI/l) | 239 (8-2246) | 839 (32-1877) | 0,096 | |
| GGT (UI/l) | 85 (10-1682) | 192 (14-791) | 0,812 | |
| Fosfatasa alcalina | 273 (31-1752) | 454 (104-2262) | 0,091 | |
| Bilirrubina total (mg/dl) | 3 (0,2-28,9) | 9,1 (1,6-26) | 0,072 | |
| CA 19-9 (U/ml) | 27,9 (<0,1-13950) | 135 (<0,1-1110) | 0,030 | |
| CEA (ng/ml) | 2,4 (<0,1-831) | 3,7 (<0,1-12) | 0,091 | |
| Pruebas diagnósticas/hallazgos | ||||
| TAC | 154 (96,9%) | 30 (100%) | 0,514 | |
| RM | 104 (65,4%) | 21 (70%) | 0,805 | |
| Eco-endoscopia | 92 (57,9%) | 15 (50%) | 0,633 | |
| CPRE | 69 (43,7%) | 18 (60%) | 0,127 | |
| CTPH | 14 (8,8%) | 9 (30%) | 0,013 | |
| Calibre de la vía biliar (cm) | 1,2 (0-3) | 1,4 (0,5-2,4) | 0,032 | |
| Calibre del conducto WirsungNormal (< 3 mm)Dilatado (> 3 mm) | 92 (58,9%)65 (41,1%) | 6 (20%)24 (80%) | 0,085 | |
| Prótesis biliarMetálicaPlásticaInterna-externa | 20 (12,6%)36 (22,6%)4 (2,5%) | 5 (16,7%)6 (20%)8 (26,7%) | 0,005 | |
| Biopsia | 91 (57,6%) | 15 (50%) | 0,340 | |
| Citología | 27 (17%) | 8 (26,7%) | 0,363 | |
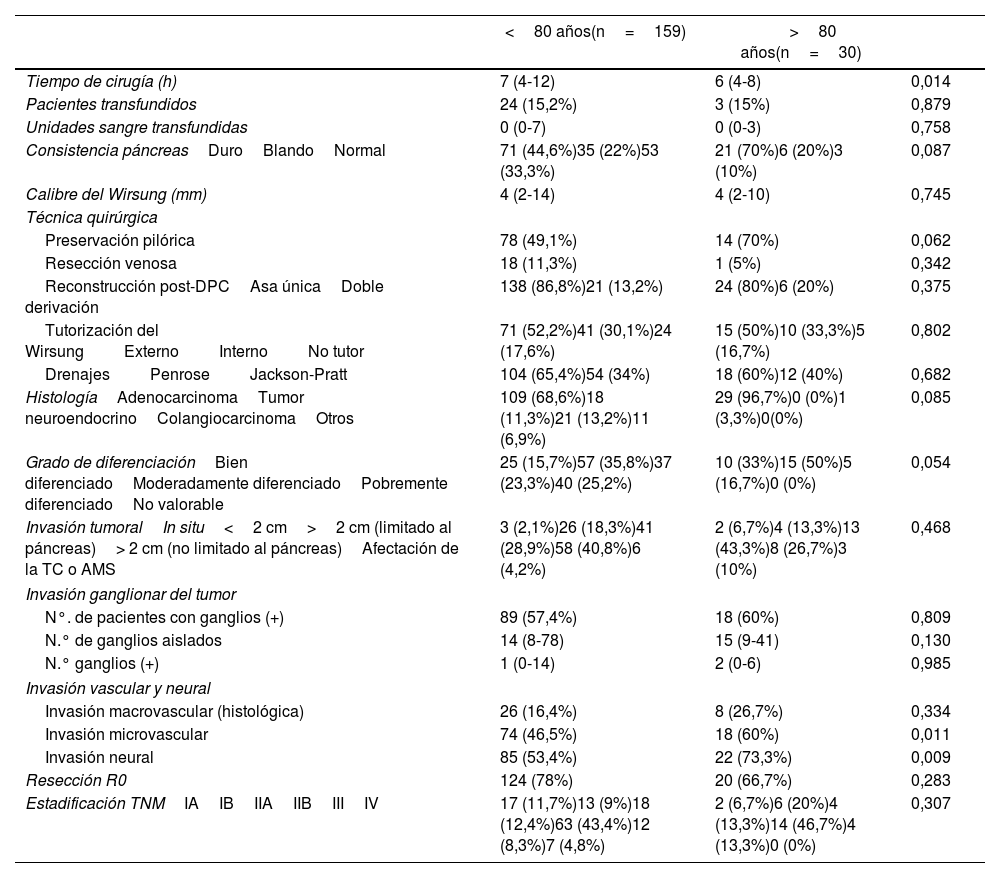
Variables intraoperatorias e histológicas. Respecto a las variables intraoperatorias e histológicas, el tiempo empleado en la DPC fue significativamente más prolongado en los pacientes <80 años (p=0,014), mientras que la invasión microvascular (p=0,011) y neural (p=0,009) se hallaron significativamente más frecuentes entre los pacientes octogenarios, no observando diferencias significativas al comparar el resto de las variables entre los grupos (tabla 2).
Variables intraoperatorias e histológicas
| <80 años(n=159) | >80 años(n=30) | ||
|---|---|---|---|
| Tiempo de cirugía (h) | 7 (4-12) | 6 (4-8) | 0,014 |
| Pacientes transfundidos | 24 (15,2%) | 3 (15%) | 0,879 |
| Unidades sangre transfundidas | 0 (0-7) | 0 (0-3) | 0,758 |
| Consistencia páncreasDuroBlandoNormal | 71 (44,6%)35 (22%)53 (33,3%) | 21 (70%)6 (20%)3 (10%) | 0,087 |
| Calibre del Wirsung (mm) | 4 (2-14) | 4 (2-10) | 0,745 |
| Técnica quirúrgica | |||
| Preservación pilórica | 78 (49,1%) | 14 (70%) | 0,062 |
| Resección venosa | 18 (11,3%) | 1 (5%) | 0,342 |
| Reconstrucción post-DPCAsa únicaDoble derivación | 138 (86,8%)21 (13,2%) | 24 (80%)6 (20%) | 0,375 |
| Tutorización del WirsungExternoInternoNo tutor | 71 (52,2%)41 (30,1%)24 (17,6%) | 15 (50%)10 (33,3%)5 (16,7%) | 0,802 |
| DrenajesPenroseJackson-Pratt | 104 (65,4%)54 (34%) | 18 (60%)12 (40%) | 0,682 |
| HistologíaAdenocarcinomaTumor neuroendocrinoColangiocarcinomaOtros | 109 (68,6%)18 (11,3%)21 (13,2%)11 (6,9%) | 29 (96,7%)0 (0%)1 (3,3%)0(0%) | 0,085 |
| Grado de diferenciaciónBien diferenciadoModeradamente diferenciadoPobremente diferenciadoNo valorable | 25 (15,7%)57 (35,8%)37 (23,3%)40 (25,2%) | 10 (33%)15 (50%)5 (16,7%)0 (0%) | 0,054 |
| Invasión tumoralIn situ<2 cm>2 cm (limitado al páncreas)> 2 cm (no limitado al páncreas)Afectación de la TC o AMS | 3 (2,1%)26 (18,3%)41 (28,9%)58 (40,8%)6 (4,2%) | 2 (6,7%)4 (13,3%)13 (43,3%)8 (26,7%)3 (10%) | 0,468 |
| Invasión ganglionar del tumor | |||
| N°. de pacientes con ganglios (+) | 89 (57,4%) | 18 (60%) | 0,809 |
| N.° de ganglios aislados | 14 (8-78) | 15 (9-41) | 0,130 |
| N.° ganglios (+) | 1 (0-14) | 2 (0-6) | 0,985 |
| Invasión vascular y neural | |||
| Invasión macrovascular (histológica) | 26 (16,4%) | 8 (26,7%) | 0,334 |
| Invasión microvascular | 74 (46,5%) | 18 (60%) | 0,011 |
| Invasión neural | 85 (53,4%) | 22 (73,3%) | 0,009 |
| Resección R0 | 124 (78%) | 20 (66,7%) | 0,283 |
| Estadificación TNMIAIBIIAIIBIIIIV | 17 (11,7%)13 (9%)18 (12,4%)63 (43,4%)12 (8,3%)7 (4,8%) | 2 (6,7%)6 (20%)4 (13,3%)14 (46,7%)4 (13,3%)0 (0%) | 0,307 |
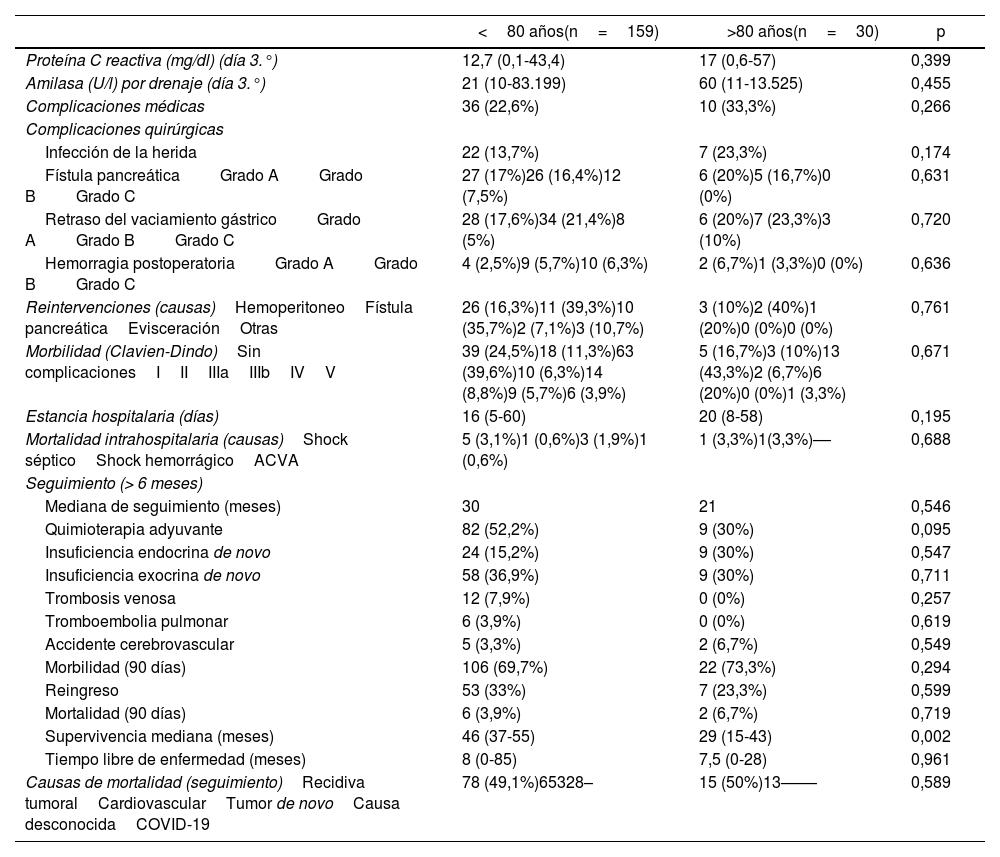
Evolución, morbimortalidad postoperatoria y seguimiento. En este apartado tampoco se detectaron diferencias estadísticamente significativas en la comparación de las variables entre los grupos. La estancia hospitalaria fue mayor en los pacientes octogenarios (mediana de 20 días frente a 16 días en <80 años; p=0,195). La mortalidad intrahospitalaria fue similar en ambos grupos (3,1% en <80 años versus 3,3% en octogenarios; p=0,195).
La quimioterapia adyuvante se utilizó con mayor frecuencia en pacientes <80 años que en octogenarios, aunque la diferencia no fue significativa (52,2% versus 30%; p=0,095). La incidencia de diabetes post-DPC fue más alta en octogenarios que en <80 años, aunque sin diferencia significativa (30% versus 15,2%; p=0,547), mientras que la insuficiencia exocrina fue similar en ambos grupos. La morbilidad a 90 días fue parecida en ambos grupos (69,7% en <80 años y 73,3% en octogenarios), así como la tasa de reingreso (33,3% en <80 años y 23,3% en octogenarios; p=0,599), mientras que la mortalidad fue mayor en octogenarios que en <80 años, pero sin diferencia significativa (6,7% versus 3,9%; p=0,719). La supervivencia mediana de los pacientes octogenarios fue de 29 meses frente a 46 meses de los pacientes <80 años (p=0,002). La mortalidad durante el seguimiento fue parecida en ambos grupos (49,1% en <80 años y 50% en octogenarios; p=0,589), fundamentalmente debida a la recidiva tumoral, destacando el COVID-19 en 2 pacientes octogenarios (tabla 3).
Evolución y morbimortalidad postoperatoria
| <80 años(n=159) | >80 años(n=30) | p | |
|---|---|---|---|
| Proteína C reactiva (mg/dl) (día 3.°) | 12,7 (0,1-43,4) | 17 (0,6-57) | 0,399 |
| Amilasa (U/l) por drenaje (día 3.°) | 21 (10-83.199) | 60 (11-13.525) | 0,455 |
| Complicaciones médicas | 36 (22,6%) | 10 (33,3%) | 0,266 |
| Complicaciones quirúrgicas | |||
| Infección de la herida | 22 (13,7%) | 7 (23,3%) | 0,174 |
| Fístula pancreáticaGrado AGrado BGrado C | 27 (17%)26 (16,4%)12 (7,5%) | 6 (20%)5 (16,7%)0 (0%) | 0,631 |
| Retraso del vaciamiento gástricoGrado AGrado BGrado C | 28 (17,6%)34 (21,4%)8 (5%) | 6 (20%)7 (23,3%)3 (10%) | 0,720 |
| Hemorragia postoperatoriaGrado AGrado BGrado C | 4 (2,5%)9 (5,7%)10 (6,3%) | 2 (6,7%)1 (3,3%)0 (0%) | 0,636 |
| Reintervenciones (causas)HemoperitoneoFístula pancreáticaEvisceraciónOtras | 26 (16,3%)11 (39,3%)10 (35,7%)2 (7,1%)3 (10,7%) | 3 (10%)2 (40%)1 (20%)0 (0%)0 (0%) | 0,761 |
| Morbilidad (Clavien-Dindo)Sin complicacionesIIIIIIaIIIbIVV | 39 (24,5%)18 (11,3%)63 (39,6%)10 (6,3%)14 (8,8%)9 (5,7%)6 (3,9%) | 5 (16,7%)3 (10%)13 (43,3%)2 (6,7%)6 (20%)0 (0%)1 (3,3%) | 0,671 |
| Estancia hospitalaria (días) | 16 (5-60) | 20 (8-58) | 0,195 |
| Mortalidad intrahospitalaria (causas)Shock sépticoShock hemorrágicoACVA | 5 (3,1%)1 (0,6%)3 (1,9%)1 (0,6%) | 1 (3,3%)1(3,3%)–– | 0,688 |
| Seguimiento (> 6 meses) | |||
| Mediana de seguimiento (meses) | 30 | 21 | 0,546 |
| Quimioterapia adyuvante | 82 (52,2%) | 9 (30%) | 0,095 |
| Insuficiencia endocrina de novo | 24 (15,2%) | 9 (30%) | 0,547 |
| Insuficiencia exocrina de novo | 58 (36,9%) | 9 (30%) | 0,711 |
| Trombosis venosa | 12 (7,9%) | 0 (0%) | 0,257 |
| Tromboembolia pulmonar | 6 (3,9%) | 0 (0%) | 0,619 |
| Accidente cerebrovascular | 5 (3,3%) | 2 (6,7%) | 0,549 |
| Morbilidad (90 días) | 106 (69,7%) | 22 (73,3%) | 0,294 |
| Reingreso | 53 (33%) | 7 (23,3%) | 0,599 |
| Mortalidad (90 días) | 6 (3,9%) | 2 (6,7%) | 0,719 |
| Supervivencia mediana (meses) | 46 (37-55) | 29 (15-43) | 0,002 |
| Tiempo libre de enfermedad (meses) | 8 (0-85) | 7,5 (0-28) | 0,961 |
| Causas de mortalidad (seguimiento)Recidiva tumoralCardiovascularTumor de novoCausa desconocidaCOVID-19 | 78 (49,1%)65328– | 15 (50%)13–––– | 0,589 |
Supervivencia. La supervivencia actuarial a 1, 3 y 5 años fue significativamente mayor en pacientes <80 años que en octogenarios (el 85,9, el 61,1 y el 39,2% versus el 72,7, el 28,9 y el 9,6%, respectivamente; p=0,001) (fig. 2).
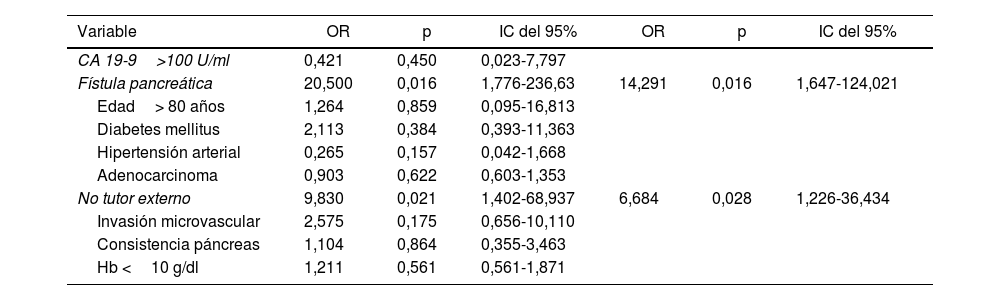
Estudio multivariable. La presencia de una fístula pancreática y la no utilización de tutor externo del Wirsung influyeron de forma estadísticamente significativa sobre la mortalidad a 90 días post-DPC (tabla 4).
Análisis multivariable sobre la mortalidad a 90 días
| Variable | OR | p | IC del 95% | OR | p | IC del 95% |
|---|---|---|---|---|---|---|
| CA 19-9>100 U/ml | 0,421 | 0,450 | 0,023-7,797 | |||
| Fístula pancreática | 20,500 | 0,016 | 1,776-236,63 | 14,291 | 0,016 | 1,647-124,021 |
| Edad> 80 años | 1,264 | 0,859 | 0,095-16,813 | |||
| Diabetes mellitus | 2,113 | 0,384 | 0,393-11,363 | |||
| Hipertensión arterial | 0,265 | 0,157 | 0,042-1,668 | |||
| Adenocarcinoma | 0,903 | 0,622 | 0,603-1,353 | |||
| No tutor externo | 9,830 | 0,021 | 1,402-68,937 | 6,684 | 0,028 | 1,226-36,434 |
| Invasión microvascular | 2,575 | 0,175 | 0,656-10,110 | |||
| Consistencia páncreas | 1,104 | 0,864 | 0,355-3,463 | |||
| Hb <10 g/dl | 1,211 | 0,561 | 0,561-1,871 |
Los pacientes de edad avanzada tratados mediante procedimientos quirúrgicos presentan un alto riesgo de complicaciones postoperatorias, estancias hospitalarias largas y mortalidad alta27,28. Aunque la pancreatectomía pueda realizarse de forma segura en octogenarios, la indicación de cirugía o quimioterapia debe discutirse cuidadosamente en sesión multidisciplinar con información al paciente y a la familia del potencial beneficio de dichas terapias y de las eventuales complicaciones, y la recuperación funcional y calidad de vida19,29,30. Asimismo, la DPC en pacientes mayores debe realizarse en centros de gran volumen para minimizar el riesgo de complicaciones postoperatorias31. Lógicamente, los pacientes octogenarios presentan más comorbilidad preoperatoria que se refleja por una mayor frecuencia de grados III y IV de la clasificación ASA32-34, aunque sin diferencia significativa en el presente estudio. Algunos autores contraindican la resección del CP en pacientes ASA IV≥80 años especialmente con comorbilidad cardiovascular y pulmonar33, mientras que otros son reacios al tratamiento quirúrgico de estos pacientes basándose en la corta supervivencia esperable asociada a la edad y a la cirugía35. Al igual que en trabajos previos20,36, hemos observado una comorbilidad cardiovascular y una HTA significativamente mayores en pacientes octogenarios, con tendencia a la significación estadística en la incidencia de diabetes mellitus. La presencia de ictericia y la pérdida de peso también fueron significativamente más frecuentes en octogenarios. Entre los datos de laboratorio también se destaca el valor de la hemoglobina significativamente menor y el del CA 19-9 significativamente mayor entre los pacientes octogenarios, hallazgos que reflejan una peor situación clínica en este grupo de mayor edad. No se encontraron diferencias en la frecuencia de las pruebas diagnósticas realizadas en ambos grupos, a excepción de mayor frecuencia significativa de CTPH y colocación de prótesis o drenajes biliares en octogenarios por mayor incidencia de ictericia y dilatación de vía biliar. Otros autores refieren además una mayor tendencia al drenaje biliar preoperatorio en pacientes> 70 años basándose en el impacto de la ictericia mantenida sobre la nutrición y la función renal37.
Como previamente se ha publicado38, el calibre del conducto de Wirsung era mayor (> 3mm en 80% de pacientes) y la consistencia del páncreas más dura (70%) en los pacientes octogenarios de nuestra serie, hechos que suelen favorecer la realización de la anastomosis pancreático-yeyunal y una incidencia menor de fístulas pancreáticas de grados B + C (23,9% en <80 años versus 16,7% en≥80). La técnica quirúrgica (resección vascular, reconstrucción post-DPC y tutorización del Wirsung), excepto la mayor frecuencia de preservación pilórica y la significativa menor duración de la cirugía en octogenarios, ha sido similar en ambos grupos de edad. El adenocarcinoma prevaleció entre los pacientes octogenarios y solo la invasión microvascular y neural fueron significativamente más frecuentes en este grupo de edad, siendo el grado de diferenciación tumoral, invasión pancreática y ganglionar, y estadificación TNM similares en ambos grupos. El número de ganglios aislados en nuestra serie ha sido semejante en ambos grupos de edad, diferente de otra serie donde se refiere un mayor número de ganglios aislados en las linfadenectomías en pacientes> 70 años37. El comportamiento del CP suele ser más agresivo en los pacientes mayores39, lo cual parece confirmarse en nuestro estudio por la mayor anemia, ictericia y CA 19-9 preoperatorios, invasión vascular y neural referida, y la menor frecuencia de resección R0 entre los octogenarios. Nuestra tasa de resección porto-mesentérica fue similar entre los grupos, habiéndose publicado que los pacientes> 70 años tratados mediante DPC y resección porto-mesentérica presentaron una tasa mayor, aunque no significativa, de complicaciones postoperatorias que los pacientes más jóvenes39.
En recientes experiencias con más de 50 casos de DPC en pacientes> 80 años la mortalidad postoperatoria osciló entre el 1,9 y el 6,2%, y la morbilidad entre el 45,2 y el 52,7%19,20,27,29,32,37,40,41. Nuestra mortalidad intrahospitalaria (3,1% en <80 años versus 3,3% en octogenarios) es similar a la de publicaciones previas, mientras que la estancia hospitalaria ha sido superior entre los octogenarios, lógicamente por su mayor morbilidad y peores condiciones de salud20,37. Respecto a las complicaciones médicas y quirúrgicas del presente estudio, no se han hallado diferencias estadísticamente significativas entre los grupos. No obstante, la morbimortalidad es muy discordante entre las diferentes series y metaanálisis que comparan pacientes octogenarios con más jóvenes. Así, en un metaanálisis reciente se muestra un aumento global de las complicaciones en los pacientes octogenarios que, de forma específica, solo afecta a una mayor incidencia del vaciamiento gástrico retardado en octogenarios, pero manteniéndose similares las tasas de fístula biliar, pancreática o hemorragia postoperatoria en pacientes octogenarios y más jóvenes, añadiendo que la mortalidad de los pacientes octogenarios es doble que la de los más jóvenes34. En otro metaanálisis previo de 9 series de DPC solo en 2 series la morbimortalidad y la estancia hospitalaria postoperatoria fueron significativamente mayores en octogenarios que en más jóvenes, concluyendo que los pacientes octogenarios presentan una morbimortalidad significativamente mayor y complicaciones cardiacas y estancia hospitalaria más prolongada que los más jóvenes18. Por otro lado, en otros estudios no se aprecian diferencias estadísticamente significativas en cuanto a la mortalidad postoperatoria en mayores y menores de 80 años8,11,19,29,36,37. Las causas más frecuentes de mortalidad suelen relacionarse con la comorbilidad subyacente o complicaciones quirúrgicas no específicas, infarto agudo de miocardio, enfermedad vascular periférica, enfermedad pulmonar obstructiva crónica, neumonía, colocación percutánea de prótesis coronaria, uso de corticoides y ascitis18,20,34,36,42.
Los pacientes>70 años con CP se benefician más de la cirugía que de los tratamientos paliativos y, al igual que en nuestra experiencia, la causa más frecuente de mortalidad es la recidiva tumoral y no la edad avanzada del paciente37. De forma circunstancial, debido a la pandemia, 2pacientes octogenarios de nuestra serie, sin signos de recidiva tumoral, fallecieron por COVID-19. Se ha publicado que la DPC puede ser beneficiosa para una paciente octogenaria, ya que su esperanza media de vida se estima en 9,1 años8. Según un metaanálisis reciente, la supervivencia mediana post-DPC oscila entre 10-33 meses en pacientes octogenarios versus 12-40 meses en pacientes <80 años34, correspondiendo nuestra mediana a 29 meses en octogenarios versus 46 en <80 años.
La supervivencia actuarial a 1, 3 y 5 años de los pacientes octogenarios fue significativamente inferior a la de <80 años. Otros autores han referido similares supervivencias en mayores y menores de 80 años33,36. Asimismo, en el análisis multivariable de nuestra serie sobre la mortalidad a 90 días, la no utilización de tutor pancreático externo y la fístula pancreática se mostraron como factores de riesgo de mortalidad a 90 días, pero no la edad≥80 años. En otro análisis multivariable de una serie multicéntrica se han identificado 3 factores de riesgo de supervivencia como la invasión tumoral venosa, arterial y ganglionar, mientras que el tratamiento quimioterápico ha sido un factor protector36.
Nuestra tasa de reingresos ha sido algo menor en los pacientes octogenarios (23,3%) que en los de menor edad (33,3%), aunque sin diferencia significativa, distinta en una serie reciente donde la tasa de reingresos, a los 90 días de la cirugía, ha sido significativamente superior en pacientes octogenarios frente a más jóvenes (42,9% versus 22,3%)28.
Hasta ahora, la quimioterapia adyuvante o neoadyuvante se han utilizado con menor frecuencia en pacientes octogenarios37,43, incrementándose recientemente su uso por contribuir al descenso de la mortalidad y al aumento de la resecabilidad y supervivencia10,12,16,19,43-45. El fallo para completar la quimioterapia adyuvante en octogenarios, habitualmente por complicaciones postoperatorias, se ha correlacionado con un descenso en la supervivencia post-DPC19,37. Entre otros factores, la peor supervivencia entre nuestro grupo de pacientes octogenarios puede estar en parte relacionada con el mayor grado significativo de invasión microvascular y neural, y la menor frecuencia, aunque sin significación estadística, de resección R0 y tratamiento quimioterápico en octogenarios. Como también hemos demostrado en nuestro análisis multivariable, la edad cronológica avanzada (octogenarios) per se no debe ser motivo de contraindicación de la DPC, siendo más importante la evaluación de la edad biológica que se correlaciona mejor con los resultados27,28,33,45. Como estrategias de futuro para mejorar los resultados de la DPC por tumores de páncreas en pacientes octogenarios se debe realizar una selección cuidadosa de los que puedan soportar la pancreatectomía, teniendo en consideración la resecabilidad del tumor, la evaluación de la fragilidad preoperatoria, las comorbilidades, la experiencia del cirujano, el soporte nutricional, la rehabilitación multimodal y el tratamiento quimioterápico adyuvante o neoadyuvante10,12,29,33,34,45-47. Las limitaciones de este estudio son por su carácter retrospectivo y por la muestra de solo 30 pacientes octogenarios.
Como conclusión, destacamos que la morbimortalidad post-DPC en pacientes octogenarios es similar a la de pacientes más jóvenes, aunque la supervivencia a largo plazo es menor estando relacionada con la agresividad del tumor y comorbilidad asociada a la edad avanzada. No obstante, la DPC no debe contraindicarse en pacientes octogenarios solo en función de la edad, sino aceptarse después de una completa evaluación multidisciplinar, teniéndose en cuenta que la quimioterapia asociada a la cirugía puede ofrecer una mejora significativa de la supervivencia.
Autoría- –
Iago Justo Alonso: redacción del artículo, revisión crítica y aprobación de la revisión final; diseño del estudio.
- –
Laura Alonso Murillo: adquisición y recogida de datos; análisis e interpretación de resultados.
- –
Alberto Marcacuzco Quinto: diseño del estudio y adquisición y recogida de datos.
- –
Oscar Caso Maestro: adquisición y recogida de datos; análisis e interpretación de resultados.
- –
Paula Rioja Conde: adquisición y recogida de datos.
- –
Clara Fernández: adquisición y recogida de datos.
- –
Carlos Jiménez-Romero: diseño del estudio; redacción del artículo; revisión crítica y aprobación de la revisión final.
Los autores declaran no tener conflictos de intereses.