El hiperparatiroidismo (HPT) asociado al MEN 1 se caracteriza por ser una afectación multiglandular, no afectándose todas las glándulas en el mismo momento. Suele ser asintomático, aunque la afectación ósea es elevada en los pacientes jóvenes. Las tasa de recidiva y persistencias es de 25-35%.
Los objetivos fueron: a) estudiar HPT-MEN 1; y b) analizar las variables relacionadas con la presencia o no de clínica y con la persitencia.
MétodoDe 97 sujetos con MEN 1 diagnosticados en el HUVA, Murcia, pertenecientes a 16 familias, se han estudiado restrospectivamente 71 pacientes con afectación paratiroidea. Las variables estudiadas son: mutación, edad de diagnóstico, clínica, los valores de calcio, fóforo y PTHi, MIBI, técnica quirúrgica, valores de la PTHi y tasa de recidiva.
ResultadosLa edad media fue de 38 años, y 50 estaban asintomáticos en el momento del diagnóstico. La técnica quirúgica realizada fue: paratiroidectomía subtotal (n=55), paratiroidectomía de 3 glándulas (n=7) y resección de menos de 3 glándulas (n=9). Se asoció timectomía transcervical en 53. El seguimiento medio ha sido de 102,9 meses. Se han encontrado 21 recidivas (10 cirugía incompleta). Encontramos una relación estadísticamente significativa entre: la edad de diagnóstico (p<0,0005) y los valores elevados de calcio (p<0,008) y la presencia de clínica en el momento del diagnóstico, la técnica quirúrgica incompleta (p<0,003), no timectomía (p<0,0001) y seguimiento (p<0,001) y la recidiva tras la cirugía.
ConclusiónLa realización de screening genético y clínico nos permite un diagnóstico en fase asintomática y tratamiento precoz, evitando así complicaciones secundarias a la evolución del HPT. La tasa de recidiva del HPT en el MEN 1 es elevada, siendo los factores de recidiva el tiempo de seguimiento y la técnica quirúrgica realizada.
Primary hyperparathyroidism (pHPT) in MEN 1 is characterized by multiglandular disease and early involvement of parathyroid glands at different times. Persistence and recurrence range from 25%-35%.
The purpose was: a) to describe the experience and the treatment of patients with pHPT in MEN 1; b) to analyze the variables related with clinical presentation and recurrence.
MethodA total of 97 patients with MEN 1 were diagnosed in a tertiary hospital. A retrospective analysis was made in patients with pHPT (n=71). Study variables: age at diagnosis, mutation, clinical presentation, laboratory tests, surgical technique, and recurrence of HPT.
ResultsMean age was 38 years, and 50 patients were asymptomatic. The surgical technique was: subtotal parathyroidectomy (n=55), resection of three glands (n=7), and resection of less glands (n=9). Transcervical thymectomy was performed in 53 patients. Mean follow-up was 102.9 months. There were 21 recurrences, There were correlations between age at diagnosis and serum calcium levels with the presence of symptoms (P<.0001). There were also correlations between recurrence and surgical technique (P<.03), non-association with thymectomy (P<.0001), and follow-up time (P<.03).
ConclusionPerforming genetic and clinical screening allows us to make a diagnosis in the asymptomatic period and to provide early treatment for HPT in MEN 1. The recurrence rate is high, and follow-up time and the surgical technique used are risk factors for recurrence.
El hiperparatiroidismo primario (HPTP) es la enfermedad endocrina más prevalente en el síndrome MEN 1 y afecta prácticamente al 100% de los pacientes con este síndrome. Se suele manifestar a partir de la segunda década de la vida, y prácticamente el 95% de los pacientes lo han desarrollado antes de los 40 años de edad. Así, en más del 80% de pacientes con MEN 1 el HPT está presente en el momento del diagnóstico. Permanece asintomático durante años, por lo que el diagnóstico se realiza con la detección de calcio y de parathormona (PTHi) prospectiva en el portador1–4. El concepto de «asintomático» es discutido. Por una parte es difícil aquilatar bien si determinados síntomas supuestamente inespecíficos son condicionados por la enfermedad. Por otra, la enfermedad ósea puede ser severa, pero condicionar poca clínica. La enfermedad ósea metabólica, osteopenia y osteoporosis suelen presentarse a edades tempranas5.
También es motivo de controversia cuándo debe realizarse la indicación quirúrgica en un paciente con HPTP-MEN 1 y qué cirugía hay que realizar. Actualmente la indicación quirúrgica se basa en los mismos criterios que en el HPTP esporádico. Es importante tener en cuenta que el momento que se decida para la realización de la paratiroidectomía puede implicar posibles diferencias en el tamaño glandular, simetría de la hiperplasia y dificultad técnica, ya que la lesión histológica es una hiperplasia de células principales que afecta de forma desigual a las 4 glándulas6. Igualmente existe un consenso acerca de que la mejor intervención inicial para los pacientes con HPTP-MEN 1 consiste en una exploración bilateral con paratiroidectomía subtotal, marcando el remanente, y timectomía transcervical bilateral basándose en la presencia de una enfermedad multiglandular5–7. La paratiroidectomía total con autotransplante también ha sido ocasionalmente propuesta como tratamiento de elección del HPTP-MEN 1, aunque parece asociarse a una mayor tasa de hiporatiroidismo permanente sin mejor control de la hipercalcemia8, y con la posibilidad de recidiva precoz a nivel del autotransplante. Por otra parte, hay autores que defienden técnicas más selectivas, menos agresivas, aunque ello implique presentar tasas de recidivas mayores del 90%.
Ambas técnicas, la paratiroidectomía subtotal y total con autotrasplante, presentan unas tasas de persistencia del HPTP-MEN 1 de un 20-25% y de recidiva de hasta el 30%; es decir, aproximadamente la mitad de los pacientes precisarán como mínimo 2 intervenciones para controlar el HPT5–7. Ello implica que el seguimiento de estos pacientes sea indefinido.
La alta tasa de recidivas implica un elevado número de reintervenciones paratiroideas, las cuales van seguidas de un número de complicaciones que, aun en manos expertas, no es nada despreciable, variando el hipoparatiroidismo entre un 4-16% y la parálisis recurrencial permanente alrededor del 25%9.
El objetivo de este estudio es determinar si en el HPT-MEN 1 existen factores que se relacionen con la presencia o no de clínica, así como con la recidiva tras la cirugía.
MétodoDe 97 pacientes con MEN 1 (16 familias) diagnosticados mediante estudio genético (detección de mutación en gen menin) se han incluido en este estudio 71 pacientes que presentaban HPTP, diagnosticados y tratados en el Hospital Universitario Virgen de la Arrixaca.
Las variables estudiadas han sido:
- A.
Datos generales (demográficos y clínicos).
- 1.
Edad de diagnóstico: edad del sujeto en años en el momento en que se diagnóstica el HPT.
- 2.
Género: hombre o mujer.
- 3.
Mutación detectada en cada sujeto.
- 4.
Características clínicas: se han definido 2 grupos de pacientes en función del método de diagnóstico del síndrome: genético y clínico.
Se diferencian:
- a)
Pacientes sin enfermedad. Se definirían como aquellos sujetos, sin clínica, con diagnóstico de HPT.
- b)
Pacientes con enfermedad. Aquellos que presentan síntomas y signos relacionados con el HPT (dolores óseos, cólicos nefríticos de repetición, depresión y dispepsia).
- B.
Datos de laboratorio y de pruebas de localización:
- 1.
Valores de calcio y PTHi en el momento del diagnóstico.
- 2.
Gammagrafía paratiroidea: se consideró patológica una persistencia del trazador en la imagen registrada a las 2horas. Se valora el resultado del MIBI determinando el número de glándulas detectadas.
- 3.
Ecografía cervical: para detección de enfermedad paratiroidea y/o tiroidea.
- C.
Valoración de la afectación ósea
- 1.
Densitometría ósea con el fin de valorar la afectación ósea. Los resultados obtenidos se dividen según los criterios de la OMS — normal: T-score entre+1 y –1DE; osteopenia: T-score entre –1 y –2,5DE; osteoporosis: T-score>2,5DE; osteoporosis grave: T-score>2,5DE+fractura.
- D.
Cirugía
- 1.
Técnica quirúrgica realizada. Tanto sobre las glándulas paratiroides (paratiroidectomía de una o varias glándulas, paratiroidectomía subtotal o total con autotrasplante) como sobre el timo (timectomía sí/no). La variación de la técnica en cada uno de los casos se debe a la evolución del conocimiento del HPT en los pacientes con MEN 1, así a partir de 1992 la técnica estándar es la paratiroidectomía subtotal asociada a timectomía transcervical bilateral. Se define como cirugía completa la realización de una paratiroidectomía subtotal (exéresis de al menos 3 de ellas dejando un remanente de aproximadamente 50mg, equivalente al tamaño de una glándula normal, tras la identificación de 4 glándulas).
- 2.
Complicaciones posquirúrgicas:
- a.
Hipoparatiroidismo definitivo cuando los valores de calcio sean menores de 8,5mg/dl al año de la intervención (no consideramos valor de PTH).
- b.
Lesión recurrencial definida como la alteración en el tono, timbre o intensidad de la voz asociada a una parálisis de la cuerda vocal confirmada por laringoscopia. Se considerará definitiva si persiste tras 12 meses de la cirugía.
- a.
- 3.
Seguimiento
- -
Tiempo de seguimiento medio (meses).
- -
Tasa de curación.
- -
Tasa de recidiva.
- -
- 4.
Recidivas, definida como tal la presencia de hipercalcemia después de un periodo mayor o igual de 6 meses de normocalcemia.
- -
Tiempo medio de aparición.
- -
Estudio descriptivo de los casos.
- -
Estudio de los factores de recidiva.
Tras realizar el estudio descriptivo hemos evaluado los posibles factores relacionados con la presencia de clínica en el HPTP-MEN1 y la tasa de recidiva.
Se realizó estadística descriptiva. Para el contraste de hipótesis se utilizó el test «t» de Student para contrastar las variables cuantitativas, y para las variables cualitativas se utilizó el test de la Chi-cuadrado de Pearson con un análisis de residuos tipificados corregidos.
Se consideró significativo para un valor de p<0,05. Finalmente, se realiza un análisis multivariante de regresión logística con cálculo de las odds ratio y su intervalo de confianza al 95%.
ResultadosEstudio descriptivoLa edad media de los 71 sujetos estudiados con HPT es de 38 años (dt: 14,5; rango: 17-75), siendo 41 mujeres (57,7%).
Las mutaciones encontradas en estos 71 pacientes son las siguientes:
- •
c.1546 del C: 61 casos.
- •
c.1546 ins C: 5 casos.
- •
c.1263 C>T: 2 casos.
- •
c.599 del G: 3 casos.
De los 71 pacientes con HPT 50 (70,4%) presentaban clínica relacionada con el HPT y 21 (29,6%) no; tenía dolores óseos el 68,1%, cólicos nefríticos el 60,2%, síntomas neurológicos el 30% y epigastralgias el 27,3%.
Los valores medios de calcio y PTHi fueron 11,5mg/dl (dt: 0,8; rango: 10,2-14) y 146,1ng/ml (dt: 99,1; rango: 23-610), respectivamente.
A 57 pacientes se les realizó gammagrafía paratiroidea con MIBI antes de la intervención, detectando una glándula en 25 sujetos, 2 glándulas en 23, 3 glándulas en 2 casos, 4 glándulas en 3 casos y fue negativo o dudoso en 4 casos. No detecto glándulas ectópicas. La sensibilidad del MIBI fue del 45%.
A todos los pacientes se les realizó una ecografía cervical que detectó proceso patológico en el tiroides en un 9,1% de los casos y enfermedad paratiroidea en un 7%.
De las 31 densitometrías óseas realizadas 19 (61,3%) fueron patológicas. Nueve pacientes presentaban osteoporosis y 10 osteopenia.
La técnica quirúrgica realizada fue: paratiroidectomía subtotal en 55 casos (76,1%), paratiroidectomía de 3 glándulas en 7 casos (9,9%), paratiroidectomía de 2 glándulas en 5 casos (7%) y paratiroidectomía de una glándula en 4 casos (7%). Se asoció timectomía transcervical bilateral en 53 casos (74,6%). Tras la cirugía 8 pacientes (11,3%) presentaron hipocalcemia transitoria, siendo el tiempo medio de recuperación 33 días (dt 7,4; rango: 20-110) y 3 pacientes (4,2%) hipocalcemia permanente; en ningún caso se detectó parálisis recurrencial definitiva.
El seguimiento medio ha sido de 102,9 meses (dt: 54,2; rango: 12 270). La tasa de curación tras la primera cirugía es de 70,4% (50/71).
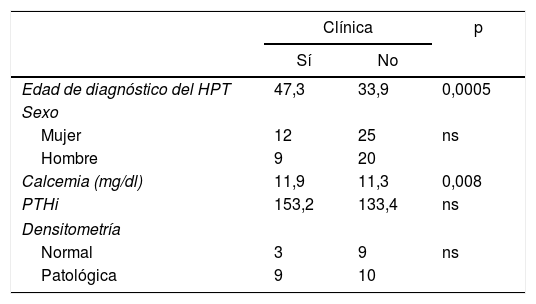
Factores relacionados con la presencia de clínica del hipertaratiroidismo primario-MEN 1Al comparar los grupos de pacientes con y sin clínica (tabla 1) encontramos que la edad media de los sujetos sin clínica es menor que la de los sintomáticos (33,9 años y 47,3 años, respectivamente; p<0,0005), siendo además los valores de calcio más elevados en el grupo de los pacientes con clínica (p<0,008).
Por el contrario, no encontramos relación entre el género, el tipo de mutación genética, los valores de PTHi, el resultado de la densitometría y la presencia o no de clínica.
Factores relacionados con la recidivaDurante el seguimiento se han diagnosticado 21 (29,6%) recidivas. La edad media de estos pacientes es de 36,5 años (dt: 10,7; rango: 18-57), siendo 13 mujeres y 8 hombres.
En los 21 pacientes con HPTP recidivado el diagnóstico inicial de la enfermedad se realizó a partir del estudio clínico. Dieciséis no presentaban clínica y 5 sí. Los valores medios de calcio y PTHi fueron 11,5mg/dl (dt: 0,52; rango: 10,7-12,6) y 156,1ng/ml (dt: 60,6; rango: 82-300), respectivamente.
La técnica inicial realizada en estos 21 sujetos fue: paratiroidectomía subtotal en 12 casos, paratiroidectomía de 3 glándulas en 4 casos, paratiroidectomía de 2 glándulas en 3 casos y paratiroidectomía de una glándula en los 2 restantes. Se asoció timectomía en 8 de los 21 casos.
El tiempo medio de aparición de la recidiva tras la primera cirugía fue de 41 meses (dt: 68,7; rango: 24-94) y fue diagnosticada por el aumento de los valores de calcio y PTHi en sangre.
El diagnóstico de localización se realizó mediante MIBI en 20 casos (en 18 se detectó una glándula y en 2 casos 2 glándulas, siendo 4 de ellas «ectópicas»). Se realizó ecografía cervical y TC en 3 pacientes localizando en todos la recidiva.
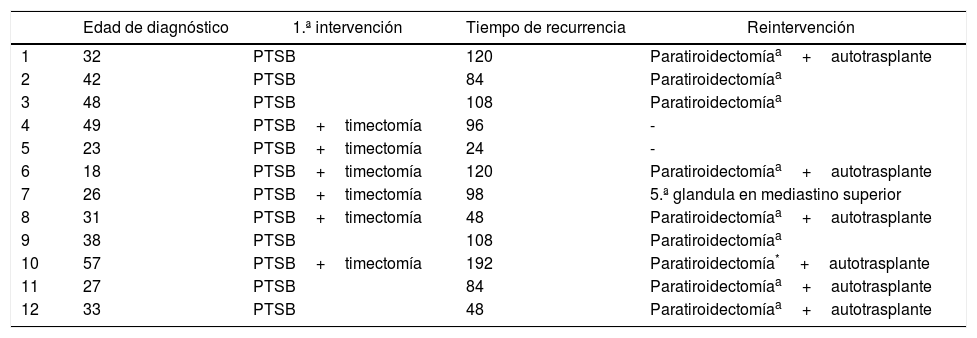
Diecinueve pacientes fueron reintervenidos, variando la técnica quirúrgica en cada caso en función de la cirugía inicial y las pruebas de localización. Los 2 pacientes restantes están pendientes de cirugía. Los resultados de la cirugía inicial y de la recidiva se expresan en las tablas 2 y 3.
Descripción de los pacientes con recidiva del HPT con cirugía inicial incompleta
| Edad de diagnóstico | 1.ª intervención | Tiempo de recurrencia | Reintervención | |
|---|---|---|---|---|
| 1 | 35 | Paratiroidectomía 3gl | 72 | Paratiroidectomía ID+timectomíaa |
| 2 | 28 | Paratiroidectomía 2gl | 36 | Paratiroidectomía SD+2/3 PTID |
| 3 | 53 | Paratiroidectomía 1gl | 108 | Paratiroidectomía SD+timectomía (ectópica en timo) |
| 4 | 37 | Paratiroidectomía 3 gl | 48 | Paratiroidectomía II+timectomíaa |
| 5 | 25 | Paratiroidectomía 2gl+timectomía | 7 | ParatiroidectomíaSI+1/3II |
| 6 | 37 | Paratiroidectomía 3 gl+timectomía | 12 | ParathyroidectomíaII+1/3ID |
| 7 | 34 | Paratiroidectomía 3gl | 72 | ParatiroidectomíaID+timectomíaa |
| 8 | 53 | Paratiroidectomía 2gl | 324 | ParatiroidectomíaIDb+quiste de paratiroides SD |
| 9 | 41 | Paratiroidectomía 1gl | 96 | ParatiroidectomíaSD, ID+1/3 SI+timectomía |
gl: glándulas; ID: paratiroides inferior derecha; II: paratiroides inferior izquierda;SD: paratiroides superior derecha; SI: paratiroides superior izquierda.
Descripción de los paciente con recidiva del HPT con cirugía inicial completa
| Edad de diagnóstico | 1.ª intervención | Tiempo de recurrencia | Reintervención | |
|---|---|---|---|---|
| 1 | 32 | PTSB | 120 | Paratiroidectomíaa+autotrasplante |
| 2 | 42 | PTSB | 84 | Paratiroidectomíaa |
| 3 | 48 | PTSB | 108 | Paratiroidectomíaa |
| 4 | 49 | PTSB+timectomía | 96 | - |
| 5 | 23 | PTSB+timectomía | 24 | - |
| 6 | 18 | PTSB+timectomía | 120 | Paratiroidectomíaa+autotrasplante |
| 7 | 26 | PTSB+timectomía | 98 | 5.ª glandula en mediastino superior |
| 8 | 31 | PTSB+timectomía | 48 | Paratiroidectomíaa+autotrasplante |
| 9 | 38 | PTSB | 108 | Paratiroidectomíaa |
| 10 | 57 | PTSB+timectomía | 192 | Paratiroidectomía*+autotrasplante |
| 11 | 27 | PTSB | 84 | Paratiroidectomíaa+autotrasplante |
| 12 | 33 | PTSB | 48 | Paratiroidectomíaa+autotrasplante |
Las causas de la recidiva en los 10 casos intervenidos con cirugía completa fueron por hiperplasia del remanente en 8 casos y en uno por la presencia de una quinta glándula.
Tras la segunda cirugía presentan valores de calcio y PTHi normales todos los pacientes, siendo el seguimiento de 124,4 meses (dt: 51,6; rango: 48-180).
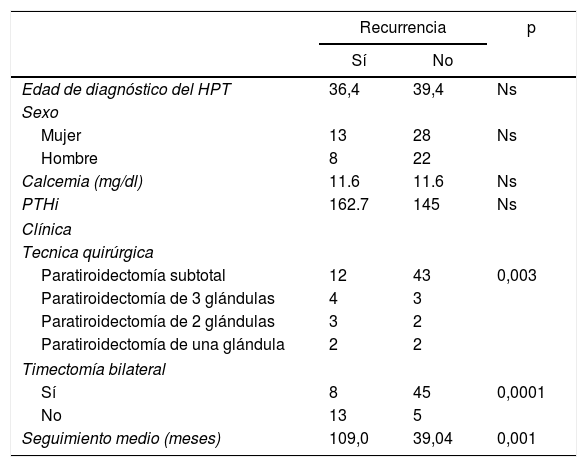
El tipo de paratiroidectomía, la realización o no de timectomía y el seguimiento medio son los factores relacionados con la recidiva de forma significativa (tabla 4).
Factores asociados a recidiva del HPTP-MEN 1
| Recurrencia | p | ||
|---|---|---|---|
| Sí | No | ||
| Edad de diagnóstico del HPT | 36,4 | 39,4 | Ns |
| Sexo | |||
| Mujer | 13 | 28 | Ns |
| Hombre | 8 | 22 | |
| Calcemia (mg/dl) | 11.6 | 11.6 | Ns |
| PTHi | 162.7 | 145 | Ns |
| Clínica | |||
| Tecnica quirúrgica | |||
| Paratiroidectomía subtotal | 12 | 43 | 0,003 |
| Paratiroidectomía de 3 glándulas | 4 | 3 | |
| Paratiroidectomía de 2 glándulas | 3 | 2 | |
| Paratiroidectomía de una glándula | 2 | 2 | |
| Timectomía bilateral | |||
| Sí | 8 | 45 | 0,0001 |
| No | 13 | 5 | |
| Seguimiento medio (meses) | 109,0 | 39,04 | 0,001 |
p<0,05: estadísticamente significativo.
El síndrome MEN 1 es un trastorno hereditario, autosómico dominante, producido por la presencia de mutación en el gen MEN 1 localizado en la región 11q13. Se caracteriza por la aparición de hiperfunción o hiperplasia en 2 o más glándulas endocrinas, afectando principalmente a paratiroides, hipófisis y duodeno-páncreas1,10.
El hiperparatiroidismo (HPT) es la afectación más frecuente del MEN 1. A diferencia del HPT primario (HPTP), donde la afectación uniglandular es la más frecuente, el HPT-MEN 1 se caracteriza por presentar una afectación multiglandular, cuyo sustrato morfológico parece ser de tipo adenomatoso, ya que se trata mayoritariamente de lesiones monoclonales11,12.
El HPTP-MEN 1 suele ser asintomático, aunque la definición de asintomático es objeto de discusión. Por una parte los síntomas inespecíficos del HPT pueden pasar inadvertidos, de tal forma que el número de casos sintomáticos aumenta al realizar una anamnesis exhaustiva. Por otra, la enfermedad ósea puede ser severa, pero condicionar poca o ninguna clínica. La enfermedad ósea metabólica, osteopenia y osteoporosis, suele presentarse a edades tempranas. Burgess13 demostró que había osteopenia grave en el 44% de los pacientes MEN 1 que presentaban un HPT con hipercalcemias asintomáticas. Debido a la aparición de afectación ósea precoz hay autores que defienden realizar una cirugía precoz (en fase de HPT asintomático). Una alternativa a la cirugía sería la realización de densitometrías periódicas a los pacientes con normocalcemia, de forma que la enfermedad ósea se detectaría en fases muy precoces13. Los diferentes estudios publicados intentan detectar qué factores están relacionados con la presencia de síntomas secundarios al HPT, encontrando que el más significativo es la edad de diagnóstico, al igual que ocurre en nuestra serie. La influencia del nivel de calcemia o el valor de la PTHi son más discutidos.
El HPTP-MEN 1 es clínicamente indistinguible del HPTP esporádico. Dejado a su propia evolución produce las mismas manifestaciones clínicas si bien, como hemos señalado, los pacientes presentan la enfermedad en épocas más tempranas. El HPTP-MEN 1 puede ser tan grave como el esporádico si no se diagnostica precozmente14.
Aunque el diagnóstico del HPT se realiza a partir de datos bioquímicos (calcemia y calciuria) y hormonales (PTHi) debe estudiarse además el impacto de la enfermedad en cada sujeto (función renal, ecografía renal, densitometría ósea)12–15.
A diferencia del HPTP esporádico, donde la gammagrafía con sestamibi localiza un 80-90% de los adenomas, en el caso del HPT en el MEN 1 su sensibilidad disminuye de forma significativa. Por ello, la utilización de la gammagrafía en la cirugía primaria del HPT en el MEN 1, con el fin de localizar las glándulas afectas, es discutida15. Se recomienda realizar la gammagrafía con el objetivo de localizar posibles glándulas ectópicas y/o supernumerarias, ya que en la literatura se describe que la frecuencia de glándulas supernumerarias en el MEN 1 es de hasta un 30%, mayor a la existente en la población normal (15%)15. El diagnóstico en la gammagrafía de posibles glándulas ectópicas o supernumerarias, además de facilitar la cirugía, nos permite extirpar todo el tejido paratiroideo evitando recidivas. En nuestra experiencia, al igual que en la literatura, la sensibilidad del sestamibi para detectar la afectación multiglandular fue muy baja, no encontrando en ningún caso glándulas ectópicas o supernumerarias. Por el contrario, sí fue eficaz en caso de reintervenciones, localizando en todos los casos la recidiva, ya fuese una glándula ectópica o recidiva del remanente.
Actualmente los criterios de la indicación del tratamiento quirúrgico para el HPT en el MEN 1 deben basarse en los mismos que el HPT esporádico16, aunque está discutido el criterio de la gravedad de la afectación ósea. Así, debería indicarse la cirugía no solo en los casos de osteoporosis, sino también en los casos de osteopenia16.
Debido a las características del síndrome (afectación multiglandular, no sincrónica)14, una cirugía precoz implicaría menos afectación glandular, y por tanto más dificultades para una identificación glandular completa, y quizá más riesgo de hipocalcemia postoperatoria. Por otra parte, una cirugía tardía supone una mayor probabilidad de realizar una paratiroidectomía subtotal satisfactoria, pero a costa de que el paciente haya quedado expuesto más tiempo a los efectos de la enfermedad. La paratiroidectomía debe indicarse de forma individualizada, tanto en función de la gravedad del HPTP como de la edad15,16.
El tratamiento quirúrgico en el HPT del MEN1 debe seguir 3 criterios básicos: 1) conseguir y mantener unos valores de calcio normales durante el mayor tiempo posible, evitando la persistencia o recurrencia de la hipercalcemia; 2) evitar la hipocalcemia secundaria a la cirugía, cuyas consecuencias en pacientes jóvenes pueden ser peores que su propia enfermedad; y 3) facilitar las reintervenciones en la enfermedad recurrente15.
Aunque la mayoría de los cirujanos expertos son partidarios de una cirugía basada en la exploración bilateral realizando paratiroidectomía subtotal o total con autotrasplante, algunas publicaciones recientes abogan por realizar paratiroidectomía únicamente de las glándulas afectas17. Realmente serían paratiroides aumentadas de tamaño, porque todas tienen afectación histológica. Esto condiciona más recidivas, más reintervenciones, pero un menor riesgo de hipocalcemia18. En nuestra serie los casos de cirugía con menos de 3 glándulas extirpadas presentan una tasa de recidiva mayor del 60%. Por ello, actualmente no está indicado realizar cirugía mínimamente invasiva o una cirugía donde se extirpen menos de 3 glándulas.
Actualmente la técnica quirúrgica más utilizada es la paratiroidectomía subtotal (PTSB); algunos autores opinan que este es un término impreciso que se ha utilizado en la literatura para definir diversos grados de resección paratiroidea19,20. Estrictamente hablaríamos de PTSB cuando se realiza, tras la identificación de 4 glándulas, la exéresis de al menos 3 de ellas dejando un remanente aproximadamente de 50mg (equivalente al tamaño de una glándula normal). El tamaño del remanente puede variar de unos cirujanos a otros entre 50-60mg y 70-80mg. Los resultados obtenidos en cuanto a tasas de persistencia y recurrencia varían según las series, oscilando entre un 0% a 88% y 12% a 33%, respectivamente19–25 (tabla 5). En nuestra experiencia la técnica más realizada ha sido la paratiroidectomía subtotal, encontrando en estos casos una tasa de recidiva del 7,5%, comparable con el resto de series; cabe esperar que esta tasa se incremente cuando el seguimiento de estos pacientes aumente. En 16 pacientes se realizó una cirugía incompleta (dejando más de una glándula paratiroidea). En estos casos la tasa de recidiva fue significativamente mayor (56,2%; 9/16), en concordancia con lo expresado por otros autores26.
Al igual que ocurre con las tasas de recidiva, las tasas de hipocalcemia postoperatoria tras realizar una PTSB varían de unas series a otras. Mientras Burgess et al.20 no refieren ninguna hipocalcemia Hellman et al.22, en su serie, refieren tasas de hipoparatiroidismo del 24%. La hipocalcemia es significativamente menor tras la paratiroidectomía subtotal que tras la paratiroidectomía total con autotrasplante, ya que el remanente paratiroideo que se deja tras una PTSB suele tener mejor viabilidad que el autoinjerto.
Otro aspecto de técnica quirúrgica es la referida a la timectomía. Esta tiene como fin eliminar el tejido tímico que puede albergar glándulas supernumerarias en su interior, las cuales pueden ser la causa de una recurrencia del HPT tras la cirugía.
Si analizamos las series de HPT en MEN 1 existen diferencias sensibles en los resultados. Con frecuencia no son comparables en tiempo de seguimiento, edad de los pacientes o cirugía realizada19.
Dadas las altas tasas de recidiva en el HPT asociado a MEN 1 se han intentado definir cuáles son los factores que influyen en ella. El factor pronóstico más importante es el seguimiento, de tal forma que incluso realizando la misma cirugía aquellas series con mayor tiempo de seguimiento presentan mayores tasas de recidiva. En nuestra experiencia, cuando el seguimiento medio era de 2,6 años, la tasa de recidiva era de 6,1%; cuando fue de 5,4 años, las recidivas fueron del 5,4%.
Las glándulas supernumerarias, la capacidad de proliferación de las células paratiroideas o el tipo de cirugía se han relacionado también con la recidiva27–31.
Podemos concluir que la edad al diagnóstico y los valores de calcemia se relacionan con la presencia o no de clínica. El diagnóstico precoz y la menor edad permiten diagnosticar el HPT-MEN 1 antes de que aparezca enfermedad ósea. Por otra parte, los factores relacionados con la recidiva del HPT son la técnica quirúrgica (cirugía paratiroidea adecuada y timectomía) y el tiempo de seguimiento.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.