La perforación duodenal tras colangiopancreatografía retrógrada endoscópica (CPRE) constituye un cuadro infrecuente. Su manejo es controvertido. El objetivo de este estudio fue analizar los resultados obtenidos en función de su manejo en una serie de 15 pacientes en los que se diagnosticó esta complicación.
MétodosEstudio descriptivo retrospectivo de las perforaciones duodenales tras CPRE, diagnosticadas en un hospital de tercer nivel entre el 2001 y el 2011. Se analizaron las siguientes variables: edad; sexo; motivo de la CPRE; tipo de perforación; momento del diagnóstico; clínica; prueba de imagen; manejo inicial; técnica quirúrgica; estancia global y mortalidad.
ResultadosDe un total de 1.923 CPRE realizadas se identificaron 15 perforaciones duodenales tras el procedimiento (0,78%). La localización de la perforación fue en la pared duodenal, lejos de la papila (3 casos) y periampulares (12 casos). En 11 pacientes el diagnóstico se sospechó durante el procedimiento. Las perforaciones de pared duodenal se trataron con cirugía urgente. En 7 de las 12 perforaciones periampulares se realizó manejo conservador inicial con evolución favorable en 5 de ellas. En 4 pacientes se realizó cirugía programada posterior. La estancia media hospitalaria fue de 21,2 días (rango: 3-49) y la mortalidad global del 20%.
ConclusionesLas perforaciones tras CPRE constituyen un cuadro de elevada mortalidad, difícil diagnóstico y complicado abordaje terapéutico que precisa ser individualizado. El manejo conservador selectivo constituye una opción válida y segura.
Duodenal perforations after endoscopic retrograde cholangiopancreatography (ERCP) are an uncommon complication. The management of this kind of perforation is controversial. The aim of this study was to analyze the results of the management of a series of 15 patients who were diagnosed with this complication.
MethodsRetrospective study of duodenal perforations after ERCP diagnosed at a tertiary level hospital, between 2001 and 2011. The variables age, sex, ERCP indication, type of perforation, time of diagnosis, clinical presentation, radiographic findings, management, surgical technique, length of stay and intrahospital mortality were recorded and analyzed.
ResultsOut of a total of 1923 ERCP performed, 15 duodenal perforations were detected (0,78%). Perforation site was the duodenal wall (3 cases) and periampullary (12 cases). Eleven perforations were suspected during the procedure. Patients with duodenal wall perforations underwent immediate surgery. Seven of 12 periampullary perforations were managed conservatively with a favorable outcome in 5 of them. Subsequent scheduled surgery was performed in 4 cases. The mean length of hospital stay was 21,2 days (range: 3-49) and intra-hospital mortality was 20%.
ConclusionsPerforations after ERCP have high mortality rates, and require a complicated therapeutic approach that needs to be individualized. Selective conservative management is a valid and safe option in selected patients.
La perforación del tubo digestivo tras colangiopancreatografía retrógrada endoscópica (CPRE) es una complicación infrecuente, pero asocia una alta mortalidad que oscila entre el 8 y el 23%, relacionada con el retraso en su diagnóstico y tratamiento1. Su escasa incidencia varía entre un 0,3 y un 2,1%1–3 por lo que su tratamiento se basa en estudios con bajo nivel de evidencia. Aunque tradicionalmente su manejo terapéutico ha sido quirúrgico, se han publicado algunas series en las que se aboga por la utilización de medidas conservadoras en pacientes seleccionados. Para ello varios autores han propuesto clasificaciones basadas en su localización y mecanismo de la lesión4,5 que junto con los hallazgos clínicos y radiológicos pueden ayudar a la correcta selección de estos pacientes. El presente estudio describe los resultados obtenidos en función de su manejo en una serie de pacientes diagnosticados de esta complicación.
Material y métodosSe realizó un estudio descriptivo, retrospectivo y unicéntrico de las perforaciones duodenales tras CPRE que se produjeron en un hospital de referencia durante el período de tiempo comprendido entre enero de 2001 y diciembre de 2011. Dicho hospital atiende a una población de 333.572 habitantes y cuenta con 702 camas. Se identificó a 17 pacientes que presentaron una perforación del tubo digestivo como complicación del procedimiento endoscópico y que figuraban en las bases de datos del Servicio de Cirugía General y del Servicio de Digestivo. Se excluyeron 2 casos, uno con una perforación esofágica y otro con una perforación yeyunal y el antecedente de una gastrectomía Billroth II. Finalmente se incluyó en el estudio a 15 pacientes que tuvieron como complicación de la CPRE una perforación duodenal. El estudio fue aprobado por el Comité de Ética de la institución (código 130067).
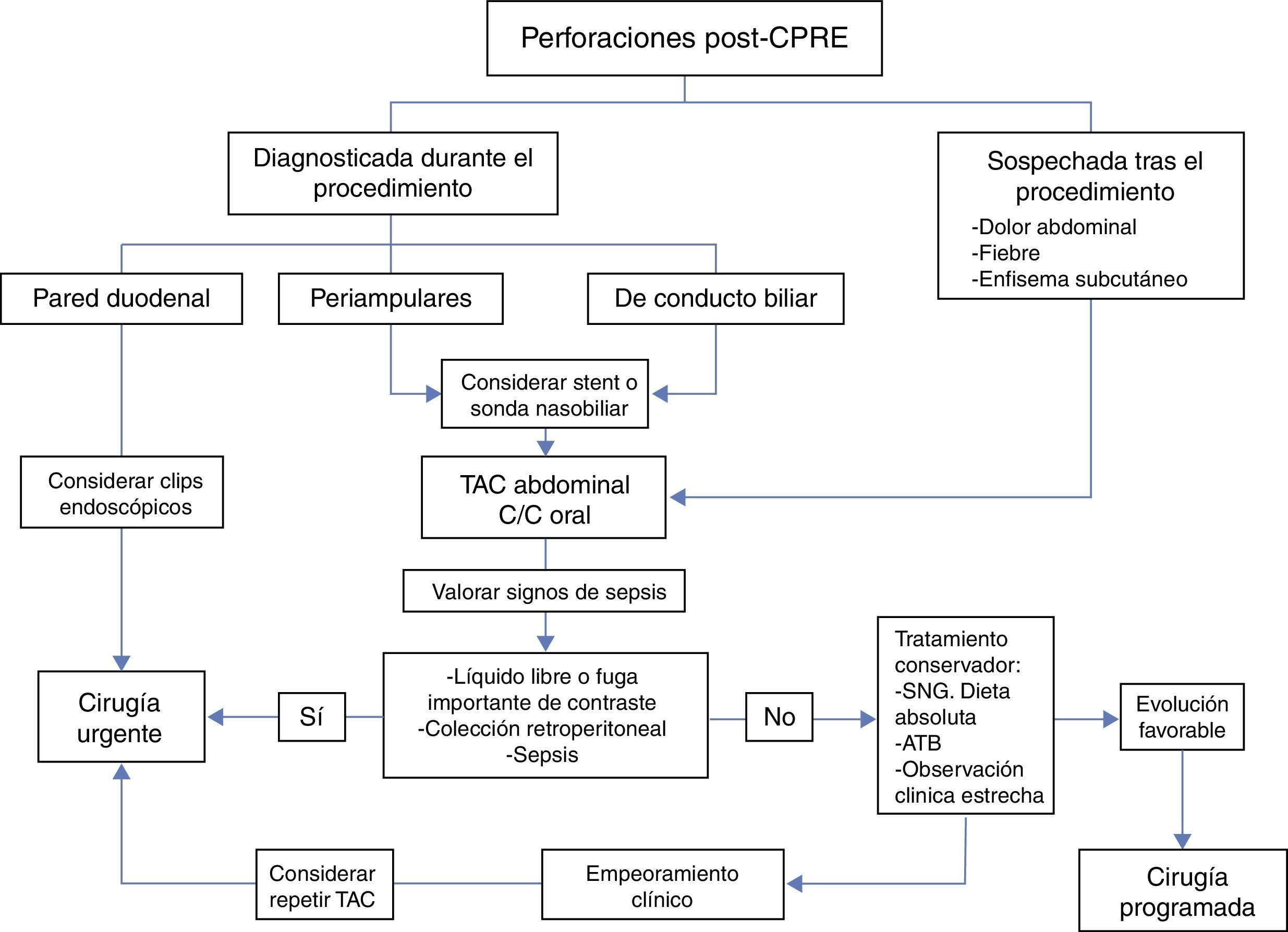
Se recogieron los siguientes datos: edad; sexo; comorbilidad; indicación del procedimiento endoscópico; momento del diagnóstico y las pruebas de imagen utilizadas; tiempo de inicio de los síntomas y tiempo transcurrido hasta la cirugía; sintomatología; hallazgos intraoperatorios y tipo de procedimiento quirúrgico realizado. Las perforaciones se clasificaron de forma retrospectiva en: a) de pared duodenal, lejos de la papila; b) periampulares, relacionadas con la esfinterotomía y c) del conducto biliar, debidas a la instrumentación, según la propuesta realizada por Howard et al.5 y Stapfer et al.4. Se consideró asimismo si existían factores de riesgo de perforación tales como papila yuxtadiverticular, precorte6 o estenosis de papila. Por último, se analizó la estancia en la Unidad de Reanimación/Medicina Intensiva, estancia hospitalaria global y la mortalidad.
Ante la sospecha de una perforación post-CPRE el paciente era valorado por el equipo de guardia de Cirugía General. El manejo inicial, cirugía urgente o tratamiento conservador, se basaba en los hallazgos durante la CPRE, la sintomatología y gravedad clínica del paciente, las pruebas diagnósticas realizadas y el criterio del equipo de guardia. A los pacientes tratados de forma conservadora se les pautaba sueroterapia, sonda nasogástrica, antibioterapia intravenosa de amplio espectro y dieta absoluta.
Los datos obtenidos se analizaron mediante el paquete estadístico SPSS para Mac OS, v. 20.0 (SPSS Inc., Chicago, IL, Estados Unidos). Las variables cuantitativas se describieron mediante la media, desviación estándar y rango, y las cualitativas mediante frecuencia y porcentajes.
ResultadosEn el período de estudio se realizaron 1.923 CPRE en nuestra institución. Quince pacientes presentaron una perforación duodenal (0,78%), 3 hombres y 12 mujeres, edad media 68,5±22,5 años (rango: 21-91).
Se presentaron 3 perforaciones de pared duodenal y 12 periampulares. Las indicaciones de las CPRE fueron en su mayoría por enfermedad benigna de la vía biliar. Ocho pacientes presentaban coledocolitiasis, 4 de ellos con colangitis; 4 pacientes colestasis, 2 de ellos asociadas a colecistitis; 2 pacientes con ictericia obstructiva maligna, uno de ellos también con colangitis sobreañadida; y por último, un paciente presentaba una hemorragia papilar tras esfinterotomía previa.
En 12 pacientes se objetivó algún factor de riesgo de perforación durante el procedimiento, presentando 3 de ellos 2 factores de riesgo. El precorte y la papila peridiverticular fueron los más frecuentes, identificándose en 8 y 4 pacientes respectivamente. Además, 2 pacientes presentaban estenosis de papila y en uno se realizó ampliación de una esfinterotomía previa.
En 11 pacientes el diagnóstico de perforación se hizo durante el procedimiento, en 3 pacientes entre las 12-48 h y en un paciente a los 4 días de la CPRE. La clínica de presentación fue variable. Seis pacientes presentaron dolor abdominal, 3 de ellos con irritación peritoneal, 2 con dolor torácico y uno con dolor irradiado al hombro. Cuatro pacientes presentaron signos de sepsis y 3 pacientes presentaron enfisema subcutáneo, con insuficiencia respiratoria y necesidad de intubación inmediata en 2 de ellos. La neutrofilia fue el hallazgo analítico más frecuente (8 pacientes), seguida de la leucocitosis (4 pacientes), acidosis metabólica (un paciente) y la anemia con hemoglobina de 5g/dl, en la paciente con la hemorragia papilar.
El diagnóstico se confirmó mediante prueba de imagen complementaria en 11 pacientes. En el resto, el diagnóstico se basó en los hallazgos de la CPRE. La TAC de abdomen fue la prueba más frecuentemente solicitada (7 casos). En 3 pacientes la radiografía de tórax en bipedestación fue concluyente. La ecografía abdominal solo se solicitó en una ocasión, en la que se objetivó líquido libre intraabdominal. Las características de los pacientes se exponen en las tablas 1-3.
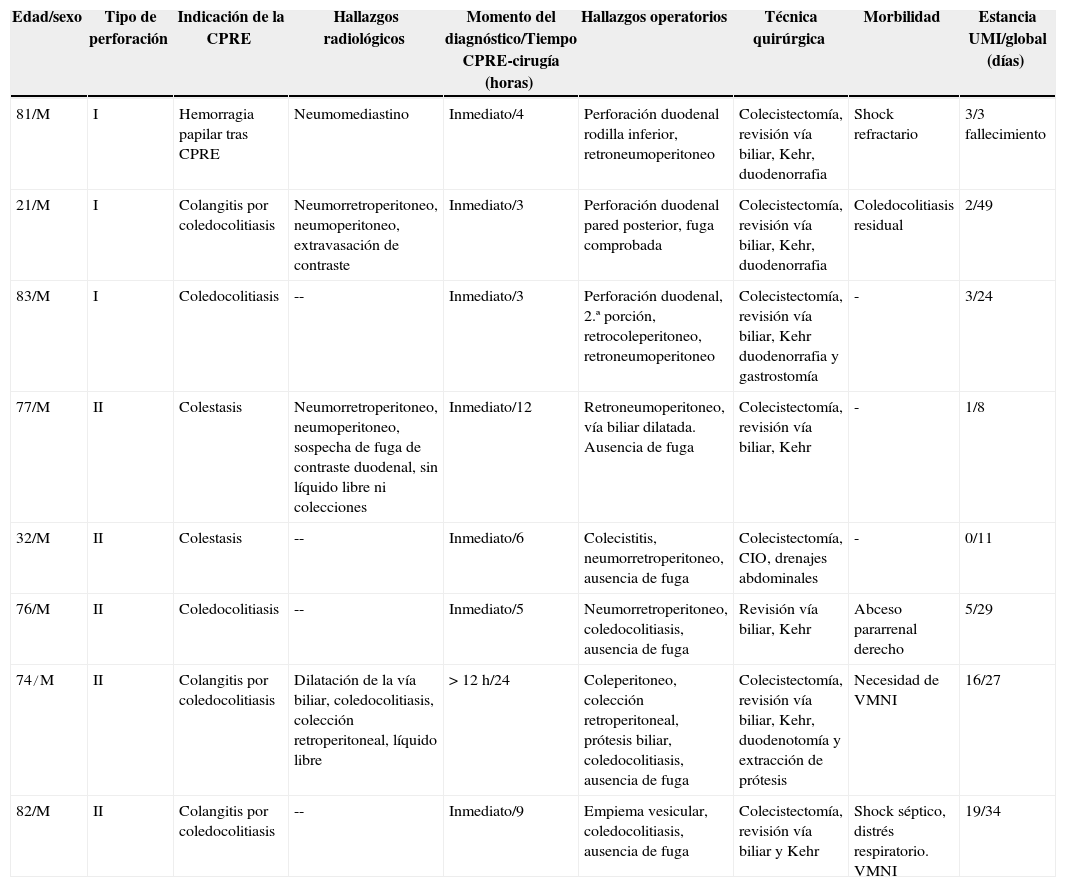
Características de los pacientes con manejo quirúrgico inicial
| Edad/sexo | Tipo de perforación | Indicación de la CPRE | Hallazgos radiológicos | Momento del diagnóstico/Tiempo CPRE-cirugía (horas) | Hallazgos operatorios | Técnica quirúrgica | Morbilidad | Estancia UMI/global (días) |
|---|---|---|---|---|---|---|---|---|
| 81/M | I | Hemorragia papilar tras CPRE | Neumomediastino | Inmediato/4 | Perforación duodenal rodilla inferior, retroneumoperitoneo | Colecistectomía, revisión vía biliar, Kehr, duodenorrafia | Shock refractario | 3/3 fallecimiento |
| 21/M | I | Colangitis por coledocolitiasis | Neumorretroperitoneo, neumoperitoneo, extravasación de contraste | Inmediato/3 | Perforación duodenal pared posterior, fuga comprobada | Colecistectomía, revisión vía biliar, Kehr, duodenorrafia | Coledocolitiasis residual | 2/49 |
| 83/M | I | Coledocolitiasis | -- | Inmediato/3 | Perforación duodenal, 2.ª porción, retrocoleperitoneo, retroneumoperitoneo | Colecistectomía, revisión vía biliar, Kehr duodenorrafia y gastrostomía | - | 3/24 |
| 77/M | II | Colestasis | Neumorretroperitoneo, neumoperitoneo, sospecha de fuga de contraste duodenal, sin líquido libre ni colecciones | Inmediato/12 | Retroneumoperitoneo, vía biliar dilatada. Ausencia de fuga | Colecistectomía, revisión vía biliar, Kehr | - | 1/8 |
| 32/M | II | Colestasis | -- | Inmediato/6 | Colecistitis, neumorretroperitoneo, ausencia de fuga | Colecistectomía, CIO, drenajes abdominales | - | 0/11 |
| 76/M | II | Coledocolitiasis | -- | Inmediato/5 | Neumorretroperitoneo, coledocolitiasis, ausencia de fuga | Revisión vía biliar, Kehr | Abceso pararrenal derecho | 5/29 |
| 74/M | II | Colangitis por coledocolitiasis | Dilatación de la vía biliar, coledocolitiasis, colección retroperitoneal, líquido libre | > 12 h/24 | Coleperitoneo, colección retroperitoneal, prótesis biliar, coledocolitiasis, ausencia de fuga | Colecistectomía, revisión vía biliar, Kehr, duodenotomía y extracción de prótesis | Necesidad de VMNI | 16/27 |
| 82/M | II | Colangitis por coledocolitiasis | -- | Inmediato/9 | Empiema vesicular, coledocolitiasis, ausencia de fuga | Colecistectomía, revisión vía biliar y Kehr | Shock séptico, distrés respiratorio. VMNI | 19/34 |
CIO: colangiografía intraoperatoria; VMNI: ventilación mecánica no invasiva.
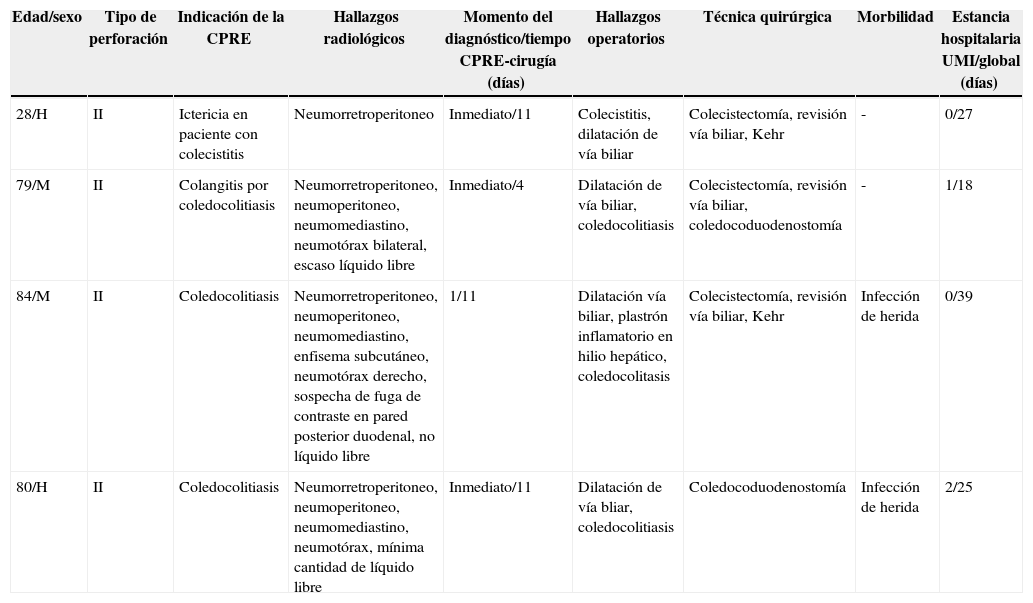
Características de los pacientes tratados de forma conservadora e intervenidos de forma programada
| Edad/sexo | Tipo de perforación | Indicación de la CPRE | Hallazgos radiológicos | Momento del diagnóstico/tiempo CPRE-cirugía (días) | Hallazgos operatorios | Técnica quirúrgica | Morbilidad | Estancia hospitalaria UMI/global (días) |
|---|---|---|---|---|---|---|---|---|
| 28/H | II | Ictericia en paciente con colecistitis | Neumorretroperitoneo | Inmediato/11 | Colecistitis, dilatación de vía biliar | Colecistectomía, revisión vía biliar, Kehr | - | 0/27 |
| 79/M | II | Colangitis por coledocolitiasis | Neumorretroperitoneo, neumoperitoneo, neumomediastino, neumotórax bilateral, escaso líquido libre | Inmediato/4 | Dilatación de vía biliar, coledocolitiasis | Colecistectomía, revisión vía biliar, coledocoduodenostomía | - | 1/18 |
| 84/M | II | Coledocolitiasis | Neumorretroperitoneo, neumoperitoneo, neumomediastino, enfisema subcutáneo, neumotórax derecho, sospecha de fuga de contraste en pared posterior duodenal, no líquido libre | 1/11 | Dilatación vía biliar, plastrón inflamatorio en hilio hepático, coledocolitasis | Colecistectomía, revisión vía biliar, Kehr | Infección de herida | 0/39 |
| 80/H | II | Coledocolitiasis | Neumorretroperitoneo, neumoperitoneo, neumomediastino, neumotórax, mínima cantidad de líquido libre | Inmediato/11 | Dilatación de vía bliar, coledocolitiasis | Coledocoduodenostomía | Infección de herida | 2/25 |
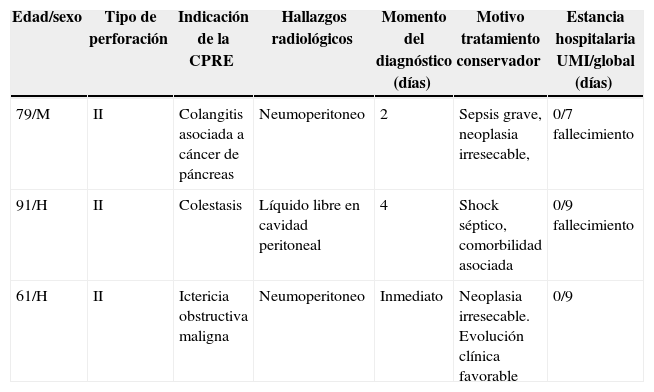
Característica de los pacientes tratados de forma conservadora y no intervenidos
| Edad/sexo | Tipo de perforación | Indicación de la CPRE | Hallazgos radiológicos | Momento del diagnóstico (días) | Motivo tratamiento conservador | Estancia hospitalaria UMI/global (días) |
|---|---|---|---|---|---|---|
| 79/M | II | Colangitis asociada a cáncer de páncreas | Neumoperitoneo | 2 | Sepsis grave, neoplasia irresecable, | 0/7 fallecimiento |
| 91/H | II | Colestasis | Líquido libre en cavidad peritoneal | 4 | Shock séptico, comorbilidad asociada | 0/9 fallecimiento |
| 61/H | II | Ictericia obstructiva maligna | Neumoperitoneo | Inmediato | Neoplasia irresecable. Evolución clínica favorable | 0/9 |
La estancia media hospitalaria fue de 21,3±13,4 días (rango: 3-49) y la mortalidad del 20% (3 pacientes).
El tratamiento fue inicialmente quirúrgico en 8 pacientes y conservador en los 7 restantes.
Manejo quirúrgico inicialDe los 15 pacientes, 8 fueron intervenidos (tabla 1). En todos los pacientes se realizó colecistectomía (excepto en uno ya colecistectomizado) y colangiografía intraoperatoria. Si se evidenciaba coledocolitiasis se procedía a coledocotomía, extracción de cálculos y colocación de un drenaje tipo Kehr. En los 3 pacientes con perforación tipo I se realizó duodenorrafia en monoplano con puntos sueltos. En 5 pacientes con perforaciones tipo II, no se objetivó el lugar de la perforación. Se dejó drenaje sistemáticamente. El postoperatorio fue lento pero favorable en la mayoría de los pacientes. Dos precisaron intubación orotraqueal prolongada por distrés respiratorio, con posterior necesidad de ventilación mecánica no invasiva (VMNI); un paciente presentó un absceso pararrenal derecho tratado mediante drenaje percutáneo y otro, coledocolitiasis residual. La paciente de la hemorragia papilar tras la CPRE previa falleció a los 3 días de la cirugía por shock refractario y fallo multiorgánico. La estancia media en la Unidad de Medicina Intensiva fue de 7 días (rango: 1-19) y la estancia global de 23±15 días (rango: 3-49). La mortalidad fue del 12,5% (un caso).
Manejo conservador inicialSiete enfermos fueron tratados inicialmente de forma conservadora. En 4 pacientes las pruebas de imagen no objetivaron extravasación de contraste importante, con buena evolución clínica e intervención de forma programada para colecistectomía y para tratar la coledocolitiasis no resuelta (tabla 2). En 2 pacientes se realizó coledocoduodenostomía y en los otros 2, revisión de vía biliar, con coledocotomía, extracción de cálculos y drenaje Kehr. Hubo 2 infecciones de herida quirúrgica.
Un paciente diagnosticado durante el procedimiento, con neoplasia irresecable, presentó una evolución favorable con tratamiento conservador y alta. Dos pacientes se diagnosticaron de forma tardía en situación de sepsis, adoptándose una actitud conservadora, por neoplasia irresecable o edad avanzada con importante comorbilidad. Fallecieron ambos por shock séptico y fallo multiorgánico (tabla 3).
La estancia media en la UMI fue de 1,5±0,7días (rango: 1-2), la estancia media global de 19,2±12 días (rango: 7-39) y la mortalidad del 28,5% (2 casos).
DiscusiónLa CPRE combinada con la esfinterotomía endoscópica es actualmente una herramienta importante para el manejo de las enfermedades biliopancreáticas1. Aunque se considera una técnica segura, su carácter invasivo, junto a la introducción de la colangiorresonancia o la ecoendoscopia, la ha convertido en una técnica meramente terapéutica.
Las complicaciones post-CPRE más frecuentes son la pancreatitis, la perforación, la hemorragia y la colangitis3, habiéndose descrito otras menos frecuentes como hematomas subcapsulares hepáticos7 u obstrucción intestinal8. En los estudios multicéntricos publicados por Freeman et al.3 y Williams et al.9 estas complicaciones se presentaron en el 9,8 y el 5% de los pacientes, respectivamente. En nuestra serie las perforaciones duodenales post-CPRE, objeto de nuestro estudio, se presentaron en un 0,78% de los pacientes, con una mortalidad del 20%, datos similares a los referidos por Machado1 en su revisión.
Varios autores4,5 han clasificado las perforaciones post-CPRE a partir de su localización, mecanismo lesional y severidad. Las perforaciones tipo I, de la pared duodenal, lejos de la papila, se producen por el paso del endoscopio y suelen diagnosticarse durante el procedimiento. Las perforaciones tipo II, periampulares, suelen estar más relacionadas con la dificultad del procedimiento, produciéndose en el momento del precorte o la esfinterotomía. Las perforaciones tipo III, en la vía biliar, suelen ser debidas a manipulación con la guía, la cesta de Dormia o durante la colocación de stents. En nuestra serie, al igual que describen otros autores5,10–12, las perforaciones periampulares son las más frecuentes, produciéndose en el 80% de los pacientes, mientras que no evidenciamos ninguna perforación a nivel de la vía biliar. Sin embargo, autores como Howard et al.5 y Wu et al.12 refieren un 23 y 35% de perforaciones de la vía biliar, respectivamente.
La sospecha de perforación durante el procedimiento es un factor importante para realizar un diagnóstico precoz y definir a los pacientes que se beneficiarán de un tratamiento conservador. Permite instaurar el tratamiento con la mayor premura posible y se asocia a mejores resultados de morbimortalidad1,5,12,13, en contraposición con los pacientes diagnosticados de forma tardía. En 4 de nuestros pacientes el diagnóstico se hizo de forma tardía, con peor curso clínico en 3 de ellos. Dos pacientes se diagnosticaron en situación de sepsis a los 2 y 4 días del procedimiento, y fallecieron a los 7 y 9 días, respectivamente. Una paciente, diagnosticada pasadas las 12 h e intervenida de forma urgente, presentaba una colección retroperitoneal y coleperitoneo y precisó ingreso prolongado en la UMI. Por otro lado, los pacientes con colecciones retroperitoneales presentan un peor pronóstico y deberían requerir intervención quirúrgica urgente4,12, característica que presentó esta paciente.
El 80% de los pacientes presentó algún factor de riesgo de perforación durante el procedimiento. Su identificación puede alertar al digestólogo que así puede realizar maniobras que ayuden a disminuirlo14. Se han identificado como factores de riesgo de perforación la alteración de la anatomía biliodigestiva, la longitud de la esfinterotomía, los divertículos periampulares, el precorte, la estenosis o dilatación de la vía biliar, estenosis de la papila, disfunción del esfínter de Oddi y la dificultad y duración del procedimiento3,9. Con el objeto de disminuir el riesgo de perforación, se están introduciendo nuevas técnicas de precorte como la esfinterotomía transpancreática o la dilatación con balón de la papila14–16.
En algunos estudios se reconoce la disfunción del esfínter de Oddi como la indicación más frecuentemente relacionada con la perforación digestiva5,17. Sin embargo, la coledocolitiasis fue la indicación más frecuente (53%) en nuestros pacientes, datos también similares a los de otros estudios4,11,12,18,19.
La TAC abdominal se considera el método diagnóstico de mayor utilidad para esta complicación1. Asimismo, se considera fundamental en todos aquellos pacientes candidatos a manejo conservador18, tal y como se hizo en nuestros pacientes. El retroneumoperitoneo estuvo presente en todos nuestros casos, si bien Genszlinger et al.20 refieren que, hasta en el 29% de los pacientes asintomáticos tratados mediante CPRE, se puede evidenciar un retroneumoperitoneo radiológico sin repercusión clínica. La presencia de enfisema subcutáneo masivo, neumomediastino o neumotórax ha sido definido como un signo predictivo de probable mala evolución con tratamiento conservador4. Sin embargo, 2 pacientes con estas características y manejados conservadoramente en nuestra serie tuvieron una buena evolución posterior, en la misma línea de los resultados obtenidos por Fujii et al.21.
El manejo de la perforación post-CPRE es controvertido. Algunos autores están a favor de un manejo quirúrgico precoz6,22. Sin embargo, cada vez hay más autores que abogan por un manejo conservador selectivo1,4,5,10,17,18, considerando el tipo y la localización de la perforación, así como el estado general del paciente. En nuestro medio, la decisión de adoptar un tratamiento conservador o bien un tratamiento quirúrgico se basó en los hallazgos observados durante la CPRE, la clínica de los pacientes y las pruebas complementarias.
Es universalmente aceptado que los pacientes con perforaciones duodenales intraperitoneales deben ser tratados mediante cirugía de forma inmediata. La técnica quirúrgica dependerá del tamaño de la perforación, del estado del duodeno y la situación clínica del paciente. Los 3 pacientes con perforaciones duodenales tipo I fueron diagnosticados e intervenidos de forma precoz, lo que permitió realizar un cierre simple del defecto duodenal. Otras opciones quirúrgicas son la duodenostomía, la exclusión pilórica con gastroyeyunostomía o la yeyunostomía de alimentación4,10,12. Algunos autores han propuesto la utilización de clips endoscópicos o endoloops11,14,23,24, si se dispone de medios adecuados y experiencia suficiente.
El manejo de las perforaciones periampulares es objeto de discusión. Siete de las 12 perforaciones periampulares se trataron de forma conservadora. Sin embargo, Howard et al.5 y Li et al.11 registraron tasas de manejo conservador cercanas al 100%. Algunos de los argumentos a su favor son los escasos hallazgos durante la intervención quirúrgica, no identificándose la perforación en muchos casos13,16. Cinco pacientes evolucionaron favorablemente y en 2 pacientes el tratamiento conservador fracasó. No obstante, en estos últimos, la elección se basó en la edad avanzada o la existencia de una neoplasia inoperable. En otras series el porcentaje de manejo conservador supera el 60%, con una tasa de éxito superior al 90%1.
De los 5 pacientes con perforaciones periampulares intervenidos de forma urgente, en ninguno se encontró el lugar de la perforación, ni siquiera tras la instilación de azul de metileno. Quizás algunos de estos pacientes podrían haber sido candidatos a tratamiento conservador de la perforación, si bien esta afirmación debe ser hecha con cautela debido al carácter retrospectivo del estudio. Miller et al.25 opinan que las perforaciones periampulares se beneficiarían de cirugía precoz, siendo la exclusión pilórica con gastroyeyunostomía y drenaje biliar la técnica más adecuada. Otros autores5,14,17 proponen para el manejo de las perforaciones periampulares diagnosticadas durante el procedimiento el uso de stents autoexpandibles o sondas nasobiliares.
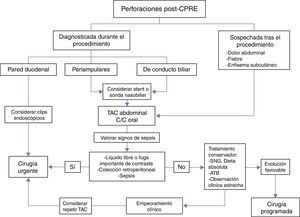
Con el paso de los años ha existido un cambio en el manejo de las perforaciones post-CPRE, siendo el tratamiento conservador selectivo la tendencia actual. Considerando nuestra experiencia y la de otros autores1 podríamos concluir que, como norma general, los pacientes con perforación duodenal tipo l van a requerir cirugía urgente, variando la técnica quirúrgica según el momento del diagnóstico, el estado del duodeno y la clínica del paciente. Los pacientes con perforación periampular o de conducto biliar pueden ser candidatos a tratamiento conservador selectivo. Los factores a su favor serían: el diagnóstico precoz, la ausencia sepsis y la ausencia de colecciones, líquido libre intraabdominal o de una gran fuga de contraste oral en la TAC de abdomen. Los pacientes tratados de forma conservadora, además, se podrían beneficiar de una cirugía electiva posterior con menores tasas de morbimortalidad. El empleo de las técnicas endoscópicas está actualmente en auge (fig. 1).
Contribución de los autoresMaría Desirée Armas Ojeda: diseño, adquisición y recogida de datos, análisis e interpretación de los resultados, redacción del artículo, revisión crítica y aprobación de la versión final.
Vanesa Ojeda Marrero: adquisición y recogida de datos, análisis e interpretación de los resultados, redacción del artículo.
Cristina Roque Castellano: redacción del artículo, revisión crítica y aprobación de la versión final.
José Carlos Cabrera Marrero, María del Pino Mathías Gutiérrez, Daniel Ceballos Santos: adquisición y recogida de datos, análisis e interpretación de los resultados.
Joaquín Marchena Gómez: diseño, análisis e interpretación de los resultados, revisión crítica y aprobación de la versión final.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.
Presentado previamente como comunicación en la XVIII Reunión Nacional de Cirugía. Pamplona, 9-11 de noviembre de 2011.