La aparición de hernias internas tras cirugía bariátrica es relativamente frecuente (entre el 0,4 y el 8,8%)1. Son debidas a la herniación de asas intestinales a través de los defectos creados durante la reconstrucción de algunos tipos de cirugía bariátrica, por agrandamiento de los mismos, tras la pérdida de peso postoperatoria2. Como resultado de estas hernias se producen obstrucciones al tránsito y/o vasculares, siendo menos frecuentes la obstrucción linfática sin asociar una sintomatología clara.
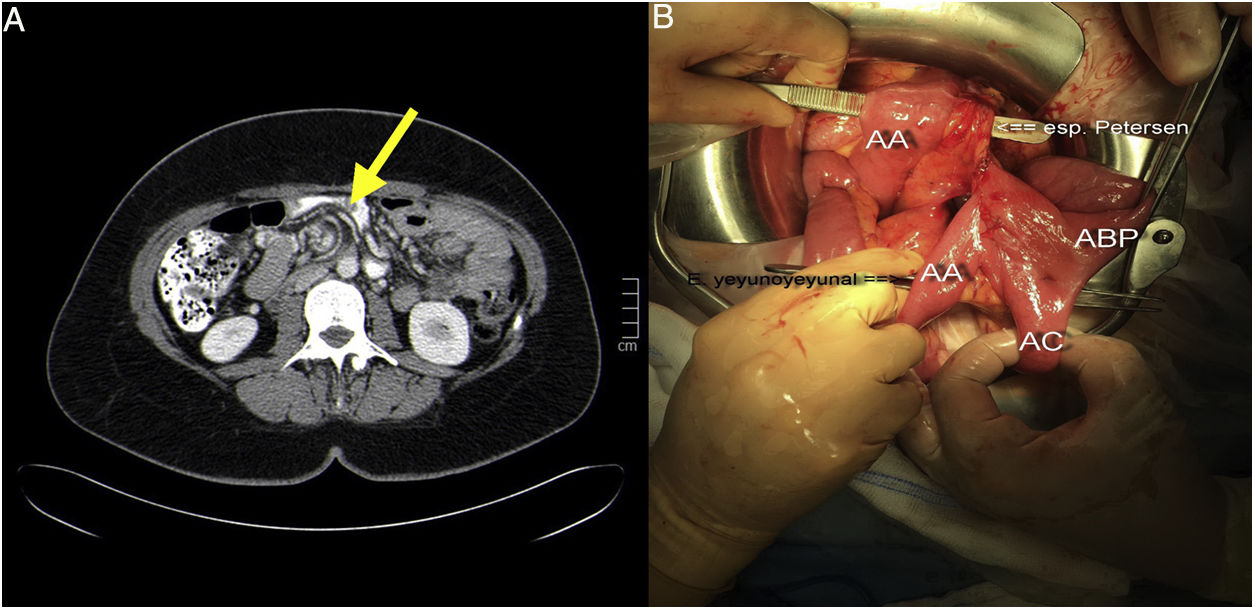
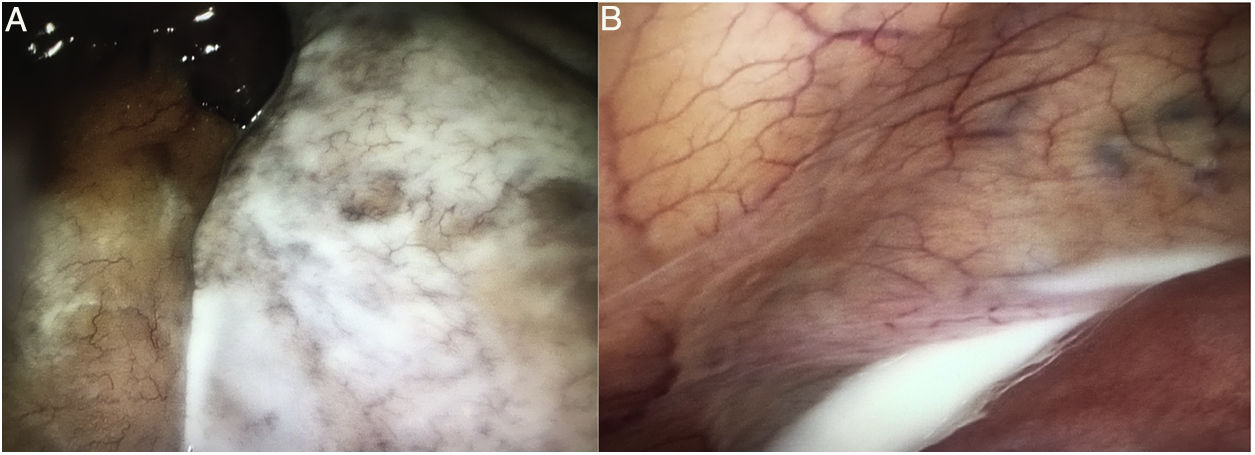
Nuestra paciente es una mujer de 38 años, sin antecedentes de interés. Es operada en 2017 por obesidad grado IV con un índice de masa corporal (IMC) de 49,77kg/m2, realizándose un bypass gástrico laparoscópico (BPGL) con asa alimentaria (AA) antecólica de 150cm y asa biliopancreática (ABP) de 60cm. Los defectos (mesentérico y de espacio de Petersen) se cierran con sutura barbada de polibutester 3/0. La paciente va perdiendo peso adecuadamente, pero tras 8 meses, comienza a referir dolores epigástricos posprandiales, autolimitados a 20-30min de duración y sin relación con el tipo de alimentación. Se realizan análisis sanguíneos, gastroscopia, tránsito gastroduodenal, tomografía computarizada (TC) y ecografía abdominal sin detectar enfermedad salvo una colelitiasis. Es sometida a colecistectomía laparoscópica (IMC: 36,14kg/m2) 10 meses tras el BPGL, sin hallazgos intraoperatorios de interés. Tras esta cirugía la paciente sigue con los mismos síntomas, por lo que se le repiten las pruebas de imagen. La nueva TC informa de arremolinamiento de los vasos mesentéricos en hemiabdomen derecho y giro del ABP sin signos obstructivos ni de sufrimiento intestinal ni líquido ascítico ni engrosamientos peritoneales (fig. 1A). Ante la persistencia clínica y los nuevos hallazgos, se programa cirugía laparoscópica a los 10 días del resultado de la TC (13 meses del BPGL; IMC: 33,79kg/m2). Se objetiva un importante engrosamiento del meso del intestino delgado a nivel centro abdominal, con una coloración blanquecina y otras zonas de meso normales en grosor y coloración (fig. 2A). Así mismo se objetiva presencia de líquido quiloso (fig. 2B) interasas y en pelvis (estudio microbiológico: negativo; triglicéridos líquido ascítico: 4.995mg/dl). Se constata que la causa es una hernia a través del espacio de Petersen (fig. 1B) conteniendo un segmento largo de asa común (AC) y gran parte del ABP. Ante la imposibilidad de resolver la hernia de forma segura mediante laparoscopia se convierte a cirugía abierta, realizándose la reducción y devolvulación de las asas herniadas, con cierre del espacio de Petersen mediante sutura continua de polipropileno 3/0. El postoperatorio fue favorable siendo alta al segundo día. Actualmente la paciente se encuentra libre de sintomatología.
La ascitis quilosa o quiloperitoneo es una enfermedad infrecuente y con poca presencia en la literatura médica desde que la describió Morton en 16913, después de practicar una paracentesis en un paciente pediátrico con tuberculosis diseminada. Se define como la presencia de líquido ascítico con alto contenido de grasa (triglicéridos), normalmente por encima de los 200mg/dl4. Hasta la fecha se han publicado muy pocos casos de quiloperitoneo asociada a hernia interna tras BPGL5,6, siendo en su mayoría debidos a una hernia a través del ojal mesentérico de la anastomosis yeyuno-yeyunal. Aunque se ha publicado algún caso7 de quiloperitoneo asociadas a hernia de Petersen tras reconstrucciones en Y de Roux por cirugía gástrica oncológica, nuestro caso tiene la singularidad de suceder tras una cirugía bariátrica.
La etiología del quiloperitoneo es bien conocida, y entre los factores que la determinan se encuentran4 las causas congénitas, las causas fibróticas (enfermedades hematológicas, sarcomas y metástasis) y las causas adquiridas. Entre estas últimas se distinguen las que originan un incremento de la producción de linfa, como la cirrosis (causa más frecuente junto a las fibróticas en nuestro entorno) y las cardiopatías, y las que originan una disrupción u obstrucción del conducto torácico, como pueden ser los traumatismos, las cirugías abdominales, las infecciosas (filariasis, tuberculosis) y la radioterapia.
El diagnóstico de la quiloperitoneo tras cirugía bariátrica requiere un alto grado de sospecha, respaldado por el hallazgo de líquido libre peritoneal en ecografía y TC abdominal. Sin embargo, el estudio principal es la linfogammagrafía porque muestra la anatomía linfática y los puntos de escape de quilo. La confirmación diagnóstica requiere una paracentesis para el análisis bioquímico del líquido obtenido, en el que se suele evidenciar una concentración de triglicéridos elevada, un pH alcalino, proteínas (>3g/l) y células, con predominio de linfocitos.
En nuestra paciente, ninguno de sus síntomas ni hallazgos en las pruebas realizadas orientaba a quiloperitoneo, sino más bien en un dolor abdominal crónico, y en el desarrollo progresivo de una hernia interna por la pérdida de peso como primera causa etiológica, razón por la que se indicó una laparoscopia exploratoria8. La compresión extrínseca de los vasos linfáticos del meso explicó la aparición del quiloperitoneo.
Para el tratamiento del quiloperitoneo se debe tener en cuenta la causa que la origina y suele basarse en nutrición parenteral asociada a somatostatina u octreótido, dietas pobres en grasa con triglicéridos de cada media ya que estos van directamente a la circulación sanguínea sin pasar por la linfa9, no siendo la cirugía la opción terapéutica de entrada.
En un paciente intervenido de bypass gástrico laparoscópico que presenta dolor abdominal, se debe incluir siempre en el diagnóstico diferencial la hernia de Petersen, incluso con pruebas radiológicas negativas. Cerrar los orificios de potencial herniación durante el procedimiento bariátrico puede disminuir la incidencia de esta complicación10. El abordaje laparoscópico en casos de hernia, siempre que sea factible, es el recomendable.