Los resultados de la reparación de la hernia paraestomal (HP) basados en datos provenientes de registros son escasos. El objetivo del presente trabajo es analizar los datos recogidos sobre la HP en el Registro Nacional de Hernia Incisional (EVEREG) y así evaluar las prácticas actuales y resultados en la reparación de una HP.
MétodosSe analizan los datos de la cohorte de HP registradas en el período desde julio de 2012 hasta junio de 2018. Se analizan las complicaciones, recidivas y factores asociados a ellas de la cohorte completa de HP, independientemente del tipo de estoma al que se asocian. Posteriormente, se realiza el mismo análisis del grupo de HP con relación a una colostomía (grupo más numeroso).
ResultadosSe estudiaron 353 HP. De estas, 259 (73%) fueron HP en el contexto de una colostomía terminal, 74 (21%) en el de una ileostomía terminal y 20 (6%) en el de una ureteroileostomía (Bricker). La edad media global fue de 68,7±11,1 años y 135 (38%) pacientes fueron del sexo femenino. El abordaje abierto y la cirugía electiva fueron predominantes (78% y 92%, respectivamente). El 99% se reparó con una malla sintética no absorbible. Las complicaciones postoperatorias globales fueron altas (30,6%), así como la recurrencia global (27,5%) tras un seguimiento medio de 9,4 meses.
ConclusionesLa reparación de la HP es poco frecuente comparada con el conjunto de reparaciones de la hernia incisional. La cirugía de la HP parece relacionarse con un porcentaje elevado de complicaciones postoperatorias y recidiva.
The results of parastomal hernia (PH) repair based on data from registries are scarce. The objective of this work is to analyze the data collected on PH in the National Registry of Incisional Hernia (EVEREG) and thus evaluate current practices and results in PH repair.
MethodsData from the PH cohort recorded in the period from July 2012 to June 2018 are analyzed. Complications, recurrences and associated factors of the entire PH cohort are analyzed, regardless of the type of stoma they are associated with. Subsequently, the same PH group analysis was performed in relation to a colostomy (larger group).
Results353 PH were studied. Of these, 259 (73%) were HP in the context of a terminal colostomy, 74 (21%) in the context of a terminal ileostomy, and 20 (6%) in the context of a ureteroileostomy (Bricker). The global mean age was 68.7±11.1 years and 135 (38%) patients were female. The open approach and elective surgery were predominant (78% and 92% respectively); 99% were repaired with a non-absorbable synthetic mesh. Global postoperative complications were high (30.6%). As well as, the global recurrence (27.5%) after a mean follow-up of 9.4 months.
ConclusionsPH repair is infrequent. PH surgery seems to be associated with a high percentage of postoperative complications and recurrence.
La hernia paraestomal (HP) es una patología muy frecuente, pudiendo observarse en el 78-93% cuando se realizan controles radiológicos1,2. En mayor o menor grado e independientemente del tipo de ostomía, la HP alterará la calidad de vida del paciente pudiéndose plantear la reparación quirúrgica electiva como una opción de tratamiento3. Sin embargo, esta reparación engloba un grupo heterogéneo de abordajes (abiertos y/o mínimamente invasivos), gravados con altas tasas de recidiva y donde las revisiones sistemáticas del tema solo pueden inferir que «… no es posible sacar conclusiones acerca de cuál es la técnica preferida…»4 ya que «… la calidad de la evidencia para las diversas técnicas quirúrgicas es baja y no permite conclusiones firmes»4. Por otro lado, la HP puede presentar complicaciones (i.e., obstrucción intestinal, estrangulación) y necesitar un tratamiento urgente. Aquí también, la información presente en la literatura ofrece datos muy limitados5,6.
Los estudios observacionales basados en registros de alguna actividad quirúrgica proporcionan información de la práctica habitual en pacientes no seleccionados, pueden dar respuesta a preguntas que son más difíciles de contestar con otros diseños de estudio (i.e., estudios aleatorizados), proporcionan datos sobre la eficacia de intervenciones en la población general y pueden ofrecer una plataforma para la evaluación, «control» y uso a largo plazo de «instrumentos» quirúrgicos y/o el análisis de la innovación quirúrgica7–9. En el contexto previo disponemos en nuestro país de un registro para la hernia incisional (EVEREG), iniciado en Cataluña en el año 2012 y promovido desde el año 2013 por la Asociación Española de Cirujanos (AEC) a través de la Sección de Pared Abdominal10. EVEREG forma parte de los escasos registros de estas características presentes en Europa y en el mundo11 y en él se anotan y se siguen también las cirugías de la HP.
El objetivo del presente trabajo es analizar los datos recogidos en EVEREG desde su inicio en julio de 2012 hasta junio de 2018 para describir a los pacientes que siguen cirugía de la HP y analizar las prácticas actuales y resultados en la reparación de la misma entre los cirujanos que participan en el registro EVEREG, tanto en cirugía electiva como urgente.
MétodosLa base de datos EVEREG fue diseñada a partir de una plataforma de introducción informatizada de datos denominada OpenClinica, accesible a través de Internet (http://www.evereg.es/). En ella es posible registrar de forma anónima todos los casos de HP intervenidos en los centros participantes (178 centros). La base está abierta de forma permanente a todos los centros que quieran participar. La práctica del análisis de los datos del registro, la aprobación por comités y la sistemática de recogida de datos ya han sido descritas previamente10. Brevemente, se trata de una base de datos online, prospectiva y mantenida por los cirujanos responsables de cada centro, en la que se recogen los parámetros de los pacientes, el tipo de hernia, las operaciones, las complicaciones, y el seguimiento mediante control clínico y llamada telefónica al mes, 6 meses, año y 2 años, de cada una de las HP operadas. El registro es de hernias y no de pacientes, por lo que los pacientes afectos de más de una hernia, o aquellos intervenidos varias veces por recurrencias, pueden estar registrados de forma repetida.
Las variables independientes analizadas en este estudio incluyeron las características demográficas del paciente [edad, sexo, índice de masa corporal (IMC), diabetes mellitus (DM), enfermedad pulmonar obstructiva crónica (EPOC), tabaquismo], antecedentes de cáncer, el tipo de HP (colostómica, ileostómica o ureteroileostómica [Bricker]), la presencia de un ASA (American Society of Anesthesiologists) mayor de III y la capacidad de reducción de la HP (reductible e incarceración crónica). Las variables de resultado que se describen en este trabajo fueron: si había una malla previa o no, si se hizo una reparación con malla y si esta fue colocada en posición prefascial (onlay), retromuscular (sublay) o intraabdominal, si se cerró el defecto herniario, cuál fue el tipo de abordaje quirúrgico (abierto o laparoscópico), la presencia de complicaciones globales, complicaciones del sitio quirúrgico (SSO)12, infecciones del sitio quirúrgico (SSI)12, complicaciones no relacionadas con el sitio quirúrgico (i.e., respiratorias, cardiacas, otras) y las complicaciones postoperatorias de acuerdo con la clasificación de Clavien-Dindo13. Finalmente, se describe si la cirugía fue electiva o urgente.
Se analizaron los potenciales factores asociados a las complicaciones y la recurrencia del grupo completo. Sin embargo, y dado que la mayoría de HP correspondían al grupo de colostomía, solo se utilizó este grupo para el análisis de la SSO, la SSI, las complicaciones no relacionadas con el sitio quirúrgico y la recurrencia. El escaso número de pacientes incluidos para la ileostomía y ureteroileostomía (Bricker) no permitió un análisis estadístico de estos grupos más allá del descriptivo.
Análisis estadísticoLas variables cuantitativas se expresan como media±desviación estándar (DE) y las cualitativas como proporciones con su intervalo de confianza. Para analizar la asociación entre variables cualitativas se usó el test de la Chi-cuadrado (χ2) o el test de Fisher cuando fue necesario, así como la t de Student o el test de Mann-Whitney para las variables cuantitativas. La normalidad de la distribución de las variables cuantitativas se verificó mediante la prueba de Kolmogorov-Smirnov. Se estableció la significación estadística en p<0,05. La descripción de las variables y el análisis estadístico se realizó utilizando el programa SPSS® (IBM, Armonk, New York, EE.UU.) versión 21.
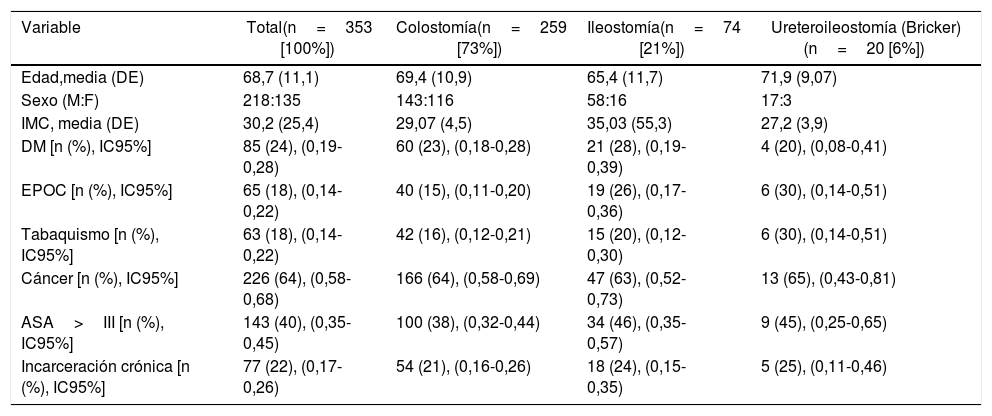
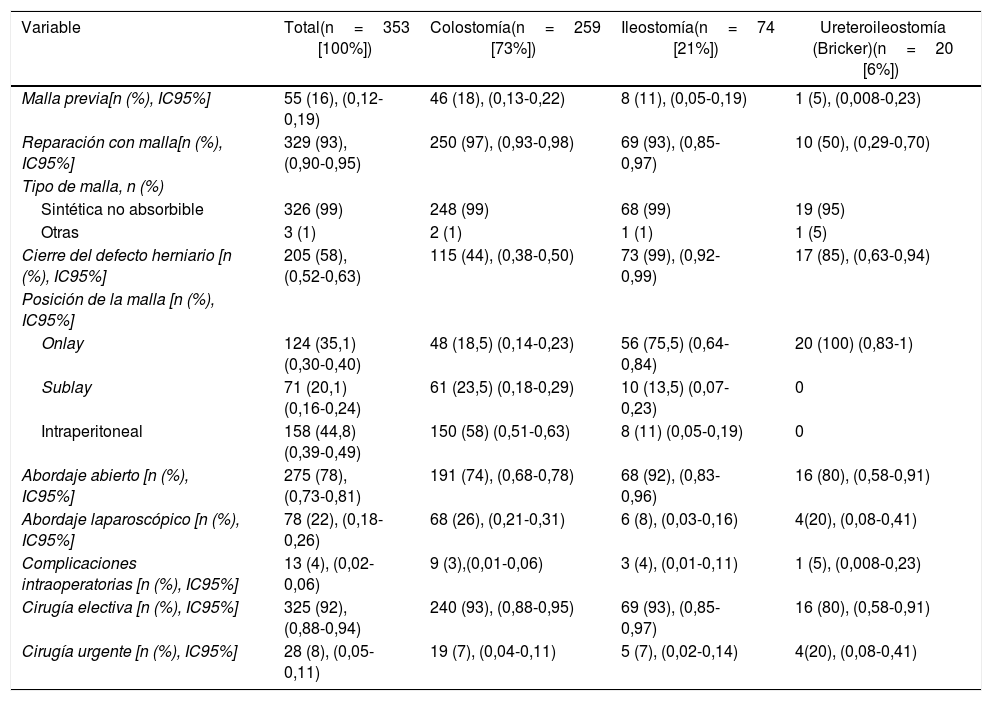
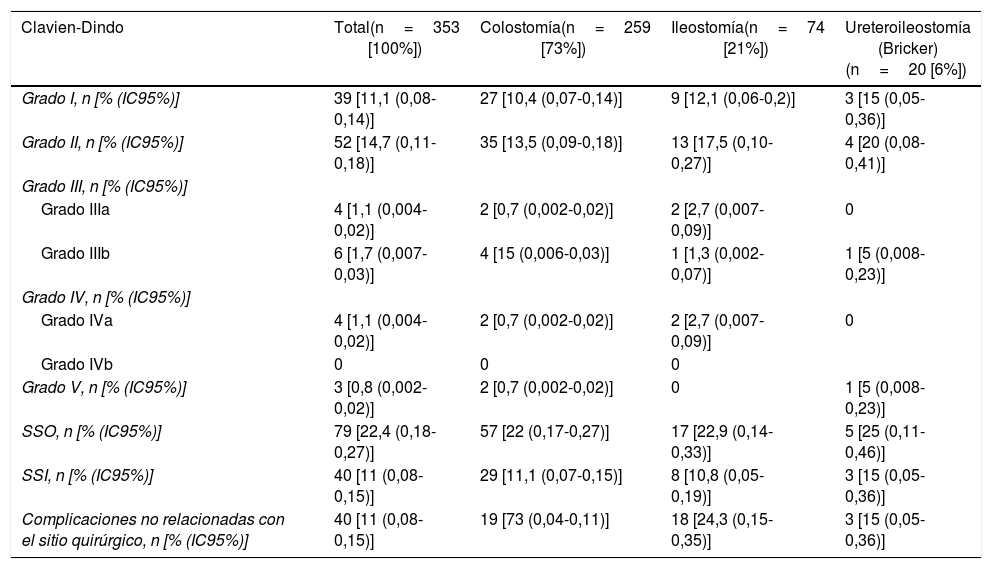
ResultadosEntre julio de 2012 y junio 2018 se introdujeron en el registro 8.675 intervenciones de hernia incisional de las cuales 353 (4%) fueron HP. De estas, 259 (73%) fueron HP en el contexto de una colostomía terminal, 74 (21%) en el contexto de una ileostomía terminal y 20 (6%) en el contexto de ureteroileostomía (Bricker). La edad media global fue de 68,7±11,1 años, y en 135 (38%) de 353 pacientes el sexo fue femenino. Las características demográficas generales y desglosadas por los diferentes tipos de HP se muestran en la tabla 1. En la reparación de la HP con referencia al grupo global, 55 (16%) de 353 pacientes tenían una malla previa. El abordaje abierto y la cirugía electiva fueron predominantes con 275 (78%) y 325 (92%) de 353 pacientes, respectivamente, haciéndose mayoritariamente (326 [99%] de 353 pacientes) una reparación con una malla sintética no absorbible y en una posición intraperitoneal en 158 (44,8%) pacientes. El número de complicaciones intraoperatorias fue bajo, apareciendo en 13 (4%) pacientes del grupo total. Las características de la intervención quirúrgica del grupo total y desglosado en función del tipo de HP se presentan en la tabla 2. Las complicaciones postoperatorias ocurrieron en 108 (30,6%) pacientes del grupo total; estas complicaciones según la clasificación Clavien-Dindo, junto a la división en SSO, SSI y las no relacionadas con el sitio quirúrgico, se expresan en la tabla 3.
Características de los pacientes de la muestra
| Variable | Total(n=353 [100%]) | Colostomía(n=259 [73%]) | Ileostomía(n=74 [21%]) | Ureteroileostomía (Bricker)(n=20 [6%]) |
|---|---|---|---|---|
| Edad,media (DE) | 68,7 (11,1) | 69,4 (10,9) | 65,4 (11,7) | 71,9 (9,07) |
| Sexo (M:F) | 218:135 | 143:116 | 58:16 | 17:3 |
| IMC, media (DE) | 30,2 (25,4) | 29,07 (4,5) | 35,03 (55,3) | 27,2 (3,9) |
| DM [n (%), IC95%] | 85 (24), (0,19-0,28) | 60 (23), (0,18-0,28) | 21 (28), (0,19-0,39) | 4 (20), (0,08-0,41) |
| EPOC [n (%), IC95%] | 65 (18), (0,14-0,22) | 40 (15), (0,11-0,20) | 19 (26), (0,17-0,36) | 6 (30), (0,14-0,51) |
| Tabaquismo [n (%), IC95%] | 63 (18), (0,14-0,22) | 42 (16), (0,12-0,21) | 15 (20), (0,12-0,30) | 6 (30), (0,14-0,51) |
| Cáncer [n (%), IC95%] | 226 (64), (0,58-0,68) | 166 (64), (0,58-0,69) | 47 (63), (0,52-0,73) | 13 (65), (0,43-0,81) |
| ASA>III [n (%), IC95%] | 143 (40), (0,35-0,45) | 100 (38), (0,32-0,44) | 34 (46), (0,35-0,57) | 9 (45), (0,25-0,65) |
| Incarceración crónica [n (%), IC95%] | 77 (22), (0,17-0,26) | 54 (21), (0,16-0,26) | 18 (24), (0,15-0,35) | 5 (25), (0,11-0,46) |
ASA: American Society of Anesthesiologists; DE: desviación estándar; DM: diabetes mellitus; EPOC: enfermedad pulmonar obstructiva crónica; F: femenino; IC95%: intervalo de confianza al 95%; IMC: índice de masa corporal; M: masculino.
Características de la intervención
| Variable | Total(n=353 [100%]) | Colostomía(n=259 [73%]) | Ileostomía(n=74 [21%]) | Ureteroileostomía (Bricker)(n=20 [6%]) |
|---|---|---|---|---|
| Malla previa[n (%), IC95%] | 55 (16), (0,12-0,19) | 46 (18), (0,13-0,22) | 8 (11), (0,05-0,19) | 1 (5), (0,008-0,23) |
| Reparación con malla[n (%), IC95%] | 329 (93), (0,90-0,95) | 250 (97), (0,93-0,98) | 69 (93), (0,85-0,97) | 10 (50), (0,29-0,70) |
| Tipo de malla, n (%) | ||||
| Sintética no absorbible | 326 (99) | 248 (99) | 68 (99) | 19 (95) |
| Otras | 3 (1) | 2 (1) | 1 (1) | 1 (5) |
| Cierre del defecto herniario [n (%), IC95%] | 205 (58), (0,52-0,63) | 115 (44), (0,38-0,50) | 73 (99), (0,92-0,99) | 17 (85), (0,63-0,94) |
| Posición de la malla [n (%), IC95%] | ||||
| Onlay | 124 (35,1) (0,30-0,40) | 48 (18,5) (0,14-0,23) | 56 (75,5) (0,64-0,84) | 20 (100) (0,83-1) |
| Sublay | 71 (20,1) (0,16-0,24) | 61 (23,5) (0,18-0,29) | 10 (13,5) (0,07-0,23) | 0 |
| Intraperitoneal | 158 (44,8) (0,39-0,49) | 150 (58) (0,51-0,63) | 8 (11) (0,05-0,19) | 0 |
| Abordaje abierto [n (%), IC95%] | 275 (78), (0,73-0,81) | 191 (74), (0,68-0,78) | 68 (92), (0,83-0,96) | 16 (80), (0,58-0,91) |
| Abordaje laparoscópico [n (%), IC95%] | 78 (22), (0,18-0,26) | 68 (26), (0,21-0,31) | 6 (8), (0,03-0,16) | 4(20), (0,08-0,41) |
| Complicaciones intraoperatorias [n (%), IC95%] | 13 (4), (0,02-0,06) | 9 (3),(0,01-0,06) | 3 (4), (0,01-0,11) | 1 (5), (0,008-0,23) |
| Cirugía electiva [n (%), IC95%] | 325 (92), (0,88-0,94) | 240 (93), (0,88-0,95) | 69 (93), (0,85-0,97) | 16 (80), (0,58-0,91) |
| Cirugía urgente [n (%), IC95%] | 28 (8), (0,05-0,11) | 19 (7), (0,04-0,11) | 5 (7), (0,02-0,14) | 4(20), (0,08-0,41) |
IC95%: intervalo de confianza al 95%.
Complicaciones postoperatorias
| Clavien-Dindo | Total(n=353 [100%]) | Colostomía(n=259 [73%]) | Ileostomía(n=74 [21%]) | Ureteroileostomía (Bricker)(n=20 [6%]) |
|---|---|---|---|---|
| Grado I, n [% (IC95%)] | 39 [11,1 (0,08-0,14)] | 27 [10,4 (0,07-0,14)] | 9 [12,1 (0,06-0,2)] | 3 [15 (0,05-0,36)] |
| Grado II, n [% (IC95%)] | 52 [14,7 (0,11-0,18)] | 35 [13,5 (0,09-0,18)] | 13 [17,5 (0,10-0,27)] | 4 [20 (0,08-0,41)] |
| Grado III, n [% (IC95%)] | ||||
| Grado IIIa | 4 [1,1 (0,004-0,02)] | 2 [0,7 (0,002-0,02)] | 2 [2,7 (0,007-0,09)] | 0 |
| Grado IIIb | 6 [1,7 (0,007-0,03)] | 4 [15 (0,006-0,03)] | 1 [1,3 (0,002-0,07)] | 1 [5 (0,008-0,23)] |
| Grado IV, n [% (IC95%)] | ||||
| Grado IVa | 4 [1,1 (0,004-0,02)] | 2 [0,7 (0,002-0,02)] | 2 [2,7 (0,007-0,09)] | 0 |
| Grado IVb | 0 | 0 | 0 | |
| Grado V, n [% (IC95%)] | 3 [0,8 (0,002-0,02)] | 2 [0,7 (0,002-0,02)] | 0 | 1 [5 (0,008-0,23)] |
| SSO, n [% (IC95%)] | 79 [22,4 (0,18-0,27)] | 57 [22 (0,17-0,27)] | 17 [22,9 (0,14-0,33)] | 5 [25 (0,11-0,46)] |
| SSI, n [% (IC95%)] | 40 [11 (0,08-0,15)] | 29 [11,1 (0,07-0,15)] | 8 [10,8 (0,05-0,19)] | 3 [15 (0,05-0,36)] |
| Complicaciones no relacionadas con el sitio quirúrgico, n [% (IC95%)] | 40 [11 (0,08-0,15)] | 19 [73 (0,04-0,11)] | 18 [24,3 (0,15-0,35)] | 3 [15 (0,05-0,36)] |
IC95%: intervalo de confianza al 95%; SSI: infecciones del sitio quirúrgico; SSO: complicaciones del sitio quirúrgico.
El seguimiento no fue posible para toda la serie completa, haciéndose en 149 (42,2%) de 353 pacientes durante un período mínimo de 6 meses. Las razones para excluir los registros restantes fueron la ausencia de datos de seguimiento. Para el grupo de colostomía, y por la misma razón, tampoco fue completo, llevándose a cabo en 108 (42%) de 259 pacientes. El seguimiento medio fue de 9,4 meses (DE 39,4), IC95% (5,3-13,5) para el grupo total y 9,2 meses (DE 32,6), IC95% (5,2-13,1) para el grupo de colostomía. Durante este período de seguimiento se registraron un total de 41 (27,5%) de 149 pacientes con recidiva de la HP, de los cuales 34 (31,5%) de 108 pacientes pertenecían al grupo de colostomía. La mortalidad durante el período de seguimiento fue de 9 (6%) de 149 pacientes; todos los fallecimientos fueron ajenos a la intervención por HP.
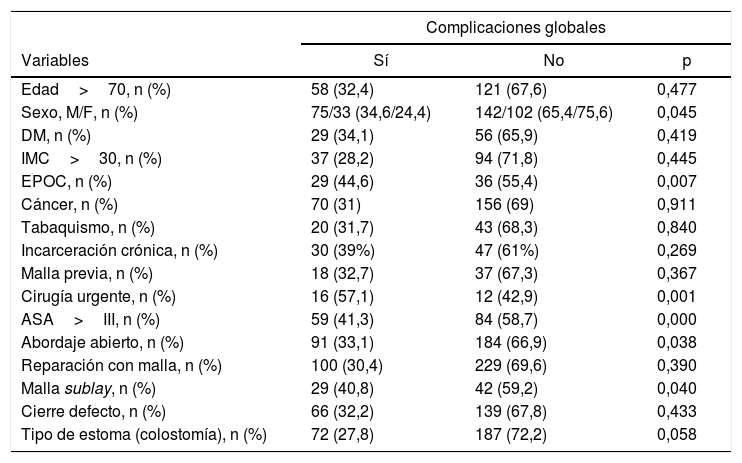
El análisis de los factores asociados con las complicaciones globales de la serie completa mostró que las variables demográficas de sexo (p=0,045), EPOC (p=0,007) y ASA mayor de III (p=0,000) se asociaron significativamente a una mayor incidencia de complicaciones. Además, en esta misma serie completa el abordaje quirúrgico abierto y la malla en una posición sublay se asociaron a más complicaciones, con una p significativa de 0,038 y 0,040, respectivamente (tabla 4).
Complicaciones de la serie completa
| Complicaciones globales | |||
|---|---|---|---|
| Variables | Sí | No | p |
| Edad>70, n (%) | 58 (32,4) | 121 (67,6) | 0,477 |
| Sexo, M/F, n (%) | 75/33 (34,6/24,4) | 142/102 (65,4/75,6) | 0,045 |
| DM, n (%) | 29 (34,1) | 56 (65,9) | 0,419 |
| IMC>30, n (%) | 37 (28,2) | 94 (71,8) | 0,445 |
| EPOC, n (%) | 29 (44,6) | 36 (55,4) | 0,007 |
| Cáncer, n (%) | 70 (31) | 156 (69) | 0,911 |
| Tabaquismo, n (%) | 20 (31,7) | 43 (68,3) | 0,840 |
| Incarceración crónica, n (%) | 30 (39%) | 47 (61%) | 0,269 |
| Malla previa, n (%) | 18 (32,7) | 37 (67,3) | 0,367 |
| Cirugía urgente, n (%) | 16 (57,1) | 12 (42,9) | 0,001 |
| ASA>III, n (%) | 59 (41,3) | 84 (58,7) | 0,000 |
| Abordaje abierto, n (%) | 91 (33,1) | 184 (66,9) | 0,038 |
| Reparación con malla, n (%) | 100 (30,4) | 229 (69,6) | 0,390 |
| Malla sublay, n (%) | 29 (40,8) | 42 (59,2) | 0,040 |
| Cierre defecto, n (%) | 66 (32,2) | 139 (67,8) | 0,433 |
| Tipo de estoma (colostomía), n (%) | 72 (27,8) | 187 (72,2) | 0,058 |
ASA: American Society of Anesthesiologists; DM: diabetes mellitus; EPOC: enfermedad pulmonar obstructiva crónica; IMC: índice de masa corporal.
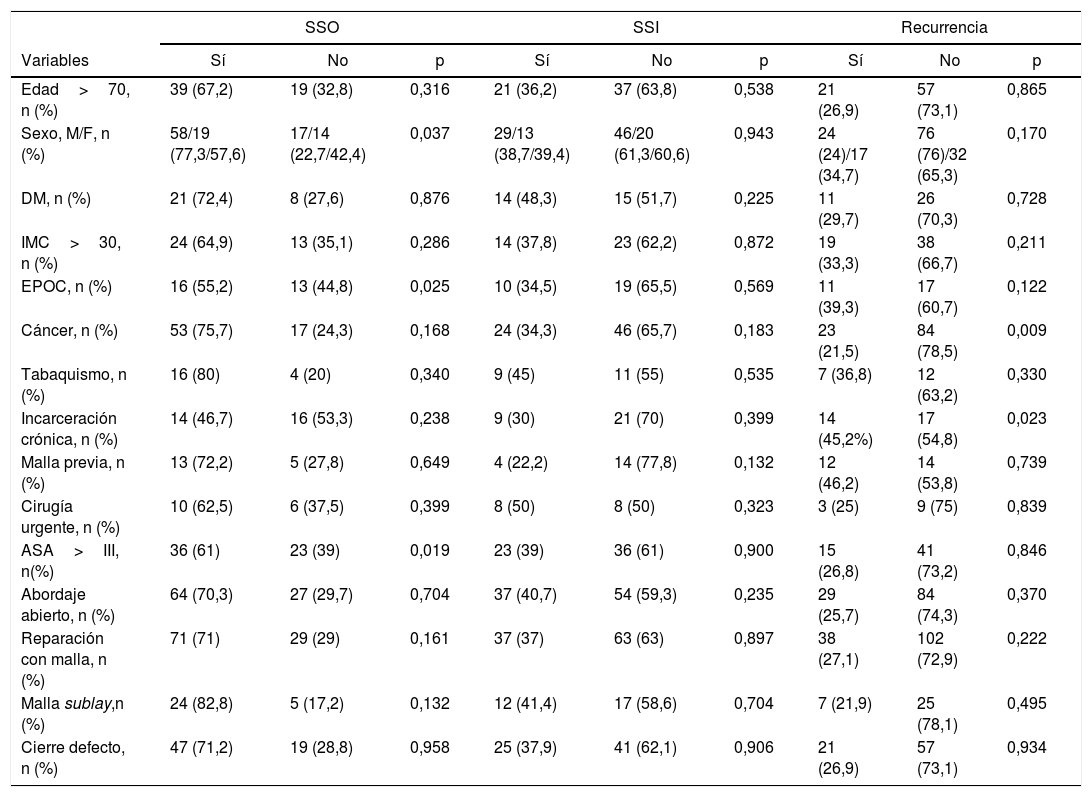
El análisis del grupo específico de colostomía mostró que las complicaciones no relacionadas con el sitio quirúrgico eran más frecuentes en los pacientes de más de 70 años (p=0,015) y en los pacientes con un ASA mayor de III (p=0,008). En este mismo grupo de colostomía las SSO aparecieron con mayor frecuencia en el sexo femenino (p=0,037), en pacientes con EPOC (p=0,025) y con un ASA mayor de III (p=0,019). No se encontró ninguna variable que significativamente se asociase con una mayor incidencia de SSI. Sin embargo, la recidiva en los pacientes con colostomía fue significativamente mayor en los pacientes con antecedente de cirugía por cáncer (p=0,009) y en aquellos que presentaban una HP con incarceración crónica (p=0,023). El análisis de los factores asociados a la SSO, SSI y recurrencia en el grupo de colostomía se presentan en la tabla 5.
Factores asociados a la SSO, SSI y recurrencia en el grupo de colostomía
| SSO | SSI | Recurrencia | |||||||
|---|---|---|---|---|---|---|---|---|---|
| Variables | Sí | No | p | Sí | No | p | Sí | No | p |
| Edad>70, n (%) | 39 (67,2) | 19 (32,8) | 0,316 | 21 (36,2) | 37 (63,8) | 0,538 | 21 (26,9) | 57 (73,1) | 0,865 |
| Sexo, M/F, n (%) | 58/19 (77,3/57,6) | 17/14 (22,7/42,4) | 0,037 | 29/13 (38,7/39,4) | 46/20 (61,3/60,6) | 0,943 | 24 (24)/17 (34,7) | 76 (76)/32 (65,3) | 0,170 |
| DM, n (%) | 21 (72,4) | 8 (27,6) | 0,876 | 14 (48,3) | 15 (51,7) | 0,225 | 11 (29,7) | 26 (70,3) | 0,728 |
| IMC>30, n (%) | 24 (64,9) | 13 (35,1) | 0,286 | 14 (37,8) | 23 (62,2) | 0,872 | 19 (33,3) | 38 (66,7) | 0,211 |
| EPOC, n (%) | 16 (55,2) | 13 (44,8) | 0,025 | 10 (34,5) | 19 (65,5) | 0,569 | 11 (39,3) | 17 (60,7) | 0,122 |
| Cáncer, n (%) | 53 (75,7) | 17 (24,3) | 0,168 | 24 (34,3) | 46 (65,7) | 0,183 | 23 (21,5) | 84 (78,5) | 0,009 |
| Tabaquismo, n (%) | 16 (80) | 4 (20) | 0,340 | 9 (45) | 11 (55) | 0,535 | 7 (36,8) | 12 (63,2) | 0,330 |
| Incarceración crónica, n (%) | 14 (46,7) | 16 (53,3) | 0,238 | 9 (30) | 21 (70) | 0,399 | 14 (45,2%) | 17 (54,8) | 0,023 |
| Malla previa, n (%) | 13 (72,2) | 5 (27,8) | 0,649 | 4 (22,2) | 14 (77,8) | 0,132 | 12 (46,2) | 14 (53,8) | 0,739 |
| Cirugía urgente, n (%) | 10 (62,5) | 6 (37,5) | 0,399 | 8 (50) | 8 (50) | 0,323 | 3 (25) | 9 (75) | 0,839 |
| ASA>III, n(%) | 36 (61) | 23 (39) | 0,019 | 23 (39) | 36 (61) | 0,900 | 15 (26,8) | 41 (73,2) | 0,846 |
| Abordaje abierto, n (%) | 64 (70,3) | 27 (29,7) | 0,704 | 37 (40,7) | 54 (59,3) | 0,235 | 29 (25,7) | 84 (74,3) | 0,370 |
| Reparación con malla, n (%) | 71 (71) | 29 (29) | 0,161 | 37 (37) | 63 (63) | 0,897 | 38 (27,1) | 102 (72,9) | 0,222 |
| Malla sublay,n (%) | 24 (82,8) | 5 (17,2) | 0,132 | 12 (41,4) | 17 (58,6) | 0,704 | 7 (21,9) | 25 (78,1) | 0,495 |
| Cierre defecto, n (%) | 47 (71,2) | 19 (28,8) | 0,958 | 25 (37,9) | 41 (62,1) | 0,906 | 21 (26,9) | 57 (73,1) | 0,934 |
ASA: American Society of Anesthesiologists; DM: diabetes mellitus; EPOC: enfermedad pulmonar obstructiva crónica; IMC: índice de masa corporal; SSI: infecciones del sitio quirúrgico; SSO: complicaciones del sitio quirúrgico.
La disponibilidad de un registro como EVEREG nos ha permitido el estudio observacional prospectivo de 353 HP reparadas. Hasta la fecha solo algunos estudios provenientes de los escasos registros mundiales como el Americas Hernia Society Quality Collaborative (AHSQG)14 o el registro danés de hernia15 ofrecen números similares al nuestro.
La HP es una hernia incisional relacionada con la presencia de un estoma en la pared abdominal16, sin embargo, en nuestro registro solo constituye un 4% de las hernias incisionales reparadas. Esto podría estar en consonancia con la creencia de que los cirujanos en general son reacios a la reparación de una HP debido a los resultados poco satisfactorios de dicha cirugía en lo que se refiere a morbilidad y recurrencia14,15. La edad media de los pacientes sometidos a reparación de una HP en nuestro registro fue de 68 años, lo cual se superpone con los resultados de otros registros que la sitúan en los 6614,15. La distribución por sexo es variable en los registros mencionados; en el nuestro se observó un predominio masculino. No es sorprendente que la reparación de una HP secundaria a una colostomía sea la más frecuentemente registrada (73%), ya que este tipo de HP también se describe como la más frecuente17. El abordaje quirúrgico (i.e., abierto vs. laparoscópico) de la HP es un tema controvertido; alguna revisión sistemática no «aclara» cuál debe ser el abordaje de elección dado el bajo nivel de la evidencia presente en la literatura4. Sin embargo, otras revisiones indican que el abordaje laparoscópico (i.e., Sugarbaker modificado) puede proporcionar los mejores resultados18. Nuestro estudio muestra que el abordaje quirúrgico mayoritario fue el abierto con el 78% del total, y para explicarlo es tentador recurrir al argumento cierto de que en nuestro país la cirugía laparoscópica de la pared abdominal (i.e., hernia incisional) está por debajo de los estándares internacionales19. No obstante, es interesante observar como registros de otros países que en teoría se esperaría tuvieran porcentajes altos de cirugía laparoscópica de la HP comunican cifras de hasta el 80% de cirugía abierta14. El 92% de los pacientes de nuestro registro fueron operados de forma electiva y mayoritariamente con una malla sintética no absorbible, en la misma línea que otros registros14 y de acuerdo con las recomendaciones respecto a la utilización de malla de las recientes guías de la European Hernia Society (EHS) sobre la prevención y tratamiento de la HP20. Además, es interesante observar que las complicaciones intraoperatorias fueron bajas (4%) pero las complicaciones postoperatorias de la cirugía de la HP (globalmente y para el grupo de colostomía) presentan porcentajes altos. En nuestra opinión, los datos de otros registros sobre este particular son discordantes; de esta manera, algunos describen entre el 9 y el 15%14 de complicaciones y otros concluyen que es una cirugía de elevada morbilidad15. Nuestros datos están en línea con los de otros registros europeos15 y sí podemos afirmar que la cirugía de la HP considerada en todo su conjunto, y específicamente para la hernia asociada a una colostomía, es una cirugía con altas tasas de morbilidad postoperatoria. El sexo masculino, la EPOC y los pacientes con clase III o mayor de la clasificación ASA demostraron incrementar de manera significativa las complicaciones globales y específicamente para la colostomía. Otras variables también incrementaron las complicaciones globales significativamente, algunas quizás de forma lógica como la cirugía urgente y otras como el abordaje abierto quizás por la mayor exposición y manipulación del estoma. Además, es interesante observar como la técnica sublay de colocación de la malla también incrementó significativamente las complicaciones. En cualquier caso y como se menciona más arriba, en nuestro contexto esta cirugía se asocia con un porcentaje alto de complicaciones, la mayoría de las cuales pertenecen al grado I o II de Clavien-Dindo13. Asimismo, aunque el abordaje abierto fue el más frecuentemente utilizado, parece que la cirugía laparoscópica se asocia de forma estadísticamente significativa con menor número de complicaciones.
Respecto al escaso registro de casos urgentes (28%), no nos atrevemos a generalizar la idea de que se reparan pocas HP en contexto de urgencias ya que la propia naturaleza de los registros y el contexto de la recogida de datos de estos pueden hacer que haya una tendencia a recoger mayoritariamente los casos electivos. El escaso número de pacientes urgentes registrados no permite hacer un análisis adecuado de este tipo de cirugía en el contexto de la HP.
La recurrencia fue alta tanto para el grupo total (27,5%) como para el grupo de colostomía (31,5%), sobre todo teniendo en cuenta el corto período de seguimiento. Estos altos porcentajes también se observan en otros registros14,15 y demuestran de nuevo la dificultad del tratamiento quirúrgico de la HP en términos de recurrencia y de resolver el «acertijo» de «cerrar» un orificio herniario sin de hecho cerrarlo. En nuestro registro, solo el antecedente de cáncer y la incarceración crónica preoperatoria en el grupo de colostomía mostraron ser dos variables asociadas significativamente con la recurrencia.
Este trabajo tiene limitaciones fundamentalmente derivadas de un análisis observacional no completo de todos los datos del registro; desafortunadamente, el registro no completo de datos como los métodos de fijación de la malla o el número de reparaciones previas no permiten establecer una visión más completa de la cirugía de la HP. Además del registro incompleto, otra limitación importante es la imposibilidad de seguir a todos los pacientes registrados, aunque estas problemáticas también han sido mencionadas como limitantes de otros registros15. Esto podría determinar que los datos aquí mostrados, sobre todo de recurrencia, pudieran ser incluso potencialmente menores que los que se hubieran hallado en caso de haber seguido a todos los pacientes. Además, los datos aquí presentados no pretenden representar al conjunto de la cirugía de la HP de todo el país, y aunque la muestra es importante solo presenta la experiencia de los centros que se incluyen en EVEREG, pudiendo potencialmente producirse sesgos relacionados con el tipo de pacientes y con los centros que los tratan. Por otro lado, el análisis de toda la serie y de solo el grupo de colostomía limita la generalización de los datos a las HP relacionadas con los otros tipos de estomas. El hecho de ser esencialmente un análisis de HP en contexto electivo limita también la extensión de los resultados a la cirugía en contexto urgente. Las fortalezas de nuestro trabajo son el elevado número de HP analizadas, probablemente la segunda serie más numerosa de cirugía electiva analizada hasta ahora y presente en la literatura. Por otro lado, los datos son multiinstitucionales y no limitados a la experiencia de un único centro, y finalmente ofrecen una visión del «mundo real» propia de los datos incluidos prospectivamente en un registro.
En resumen, la reparación de la HP es poco frecuente si se compara con el conjunto de reparaciones de la hernia incisional, y las que más se reparan están en relación con las colostomías terminales. La cirugía de la HP en nuestro registro parece relacionarse con un porcentaje alto de complicaciones. El abordaje abierto con malla es el más utilizado y la cirugía laparoscópica se asocia con menos complicaciones. La recidiva de la HP intervenida en contexto electivo es muy elevada.
FinanciaciónNinguna.
Conflicto de interesesLos autores declaran no tener conflictos de interés en relación con el trabajo presentado.
Silvia Martínez y Xavier Masramón. SAIL (Servicio de Asesoría a la Investigación y Logística).
Antonio Utrera González. Hospital Juan Ramón Jiménez, Huelva.
José M. Capitán Vallvey. Complejo Hospitalario de Jaén, Jaén.
Matías Pradas. Hospital Comarcal de Ronda, Ronda, Málaga.
Daniel Pérez Gomar. Hospital Universitario Puerta del Mar, Cádiz.
Manuel Bustos. Hospital Virgen del Rocío, Sevilla.
Francisco Antonio Herrera Fernández. Hospital Comarcal Santa Ana, Motril.
Juan A. Blanco. Hospital Civil de Málaga.
Joaquim Robres Puig. Consorci Sanitari Integral de l’Hospitalet, Barcelona.
Rafael Villalobos. Hospital Arnau de Vilanova, Lleida.
Dolors Güell Puigcercós. Hospital de Terrassa, Terrassa.
José María Puigcercós Fusté. Hospital Dos de Maig, Barcelona.
Vicente Ayuso Osuna. Hospital Espíritu Santo, Santa Coloma Gramanet, Barcelona.
Marta Piñol. Hospital Espíritu Santo, Santa Coloma Gramanet, Barcelona.
Carles Olona Cases. Hospital Joan XXIII, Tarragona.
Francisco Martínez Ródenas. Hospital Municipal de Badalona, Badalona.
Jordi Comajuncosas. Hospital Parc Sanitari Sant Joan de Déu, Sant Boi.
Enric Sebastián Valverde. Hospital Parc Sanitari Sant Joan de Déu, Sant Boi.
Sara Amador. Hospital de Granollers.
Jaume Gelonch. Hospital de Palamós.
Helena Vallverdú. Hospital de Vic.
Magda Abelló Sala. Hospital Pius, Valls.
Antonio Veres Gómez. Hospital de la Cerdaña.
Rosa Gamón. Hospital General de Castellón.
Pedro García Peche. Hospital General Universitario Reina Sofía, Elche.
Miguel González Valverde. Hospital General Universitario Reina Sofía, Elche.
Miguel Angel Martín Blanco. Hospital de Vinaroz, Castellón.
Ramón J Ferri. Hospital Lluís Alcanyís, Valencia.
Elena Martí Ciñat. Hospital Malvarrosa, Valencia.
Providencia García Pastor. Hospital Universitario La Fe, Valencia.
Carlos Montero. Hospital Virgen de los Lirios, Alcoy.
Miguel Ángel Lorenzo Liñán. Hospital General de Onteniente, Valencia
Vicente Barbero. Complejo Hospitalario Virgen de la Salud, Toledo.
Miguel Ángel Morlan. Complejo Hospitalario Virgen de la Salud, Toledo.
José María Jover. Hospital de Getafe, Madrid.
Isabel Delgado Lillo. Hospital Clínico San Carlos, Madrid.
María Mercedes Sanz Sánchez. Hospital General Universitario Gregorio Marañón, Madrid.
Leire Zarain Obrador. Hospital General Universitario Gregorio Marañón, Madrid,
Alejandro Lusilla. Hospital General Universitario Gregorio Marañón, Madrid.
Juan Jesús Cabeza Gómez. Hospital Clínico San Carlos, Madrid.
Teresa Butrón. Hospital Universitario 12 de Octubre, Madrid.
Guillermo Supelano Eslait. Hospital Universitario 12 de Octubre, Madrid.
José Luis Álvarez Conde. Complejo Hospitalario de Palencia.
Baltasar Pérez Saborido. Hospital Río Ortega, Valladolid.
Mario Rodríguez López. Hospital Río Ortega, Valladolid.
Santiago Revuelta Álvarez. Hospital Universitario Marqués de Valdecilla, Santander.
Pedro Trillo Parejo. Complexo Hospitalario Universitario, Orense.
José Luis Rodicio. Hospital Universitario Central de Asturias, Oviedo.
Antonio Blanco. Hospital Universitario Central de Asturias, Oviedo.
Jacobo Trébol López. Complejo Asistencial Universitario de Salamanca.
Ramón Castañera González. Complejo Hospitalario de Palencia.
Gian Pier Protti. Hospital Arnau de Vilanova, Lleida.
Damián Turiño Luque. Hospital Civil de Málaga.
Juan José Espert. Hospital Clínic i Provincial de Barcelona.
Carmen Zaragoza. Hospital de Alicante.
Marta Hidalgo Pujol. Hospital de Bellvitge.
Daniel Carmona Navarro. Hospital de Igualada, Barcelona.
Álvaro Valdés de Anca. Hospital de La Princesa, Madrid.
Laura Fresno de Prado. Hospital del Mar, Barcelona.
Antonio Nieto Soler. Hospital de Mérida-Almendralejo.
Francisca Vasco Rodríguez. Hospital de Palamós, Girona.
Roberto Lozoya Trujillo. Hospital de Sagunto, Valencia.
M. Pilar Anaya Reig. Hospital General de Onteniente, Valencia.
M. Mercedes Sanz Sánchez. Hospital General Universitario Gregorio Marañón, Madrid.
José Bueno Lledó. Hospital La Fe, Valencia.
Salvador Pous Serrano. Hospital La Fe, Valencia.
Elena Martí Cuñat. Hospital Malvarrosa, Valencia.
Ernest Bombuy Giménez. Hospital Mataró, Barcelona.
Esther Mans. Hospital Mataró, Barcelona.
Aparicio García. Hospital Nuestra Sra. del Prado de Talavera de la Reina, Toledo.
Elena Ortega Ortega. Hospital Nuestra Sra. del Prado de Talavera de la Reina, Toledo.
Enric Sebastián. Hospital Parc Sanitari Sant Joan de Déu, Sant Boi, Barcelona.
Carlos Hoyuela Alonso. Hospital Plató, Barcelona.
Raquel Grajal Marino. Hospital Santos Reyes, Aranda de Duero, Burgos.
Lofti Elmalaki Hossain. Hospital Universitario de Ceuta.
Raul Medina. Hospital Universitario de Gran Canaria Doctor Negrín, Las Palmas de Gran Canaria.
José Daniel Sánchez. Hospital Universitario Infanta Sofía, Madrid.
Tomas Ratia Giménez. Hospital Universitario Príncipe de Asturias, Madrid.
Antonio López. H. Univ. Guadalajara.
Rosa Ana García Díaz. H. Univ. Marqués de Valdecilla, Santander.
Itziar Larrañaga. Mutua de Terrassa, Barcelona.