La presencia de metástasis hepáticas en pacientes con sarcomas se asocia a peor pronóstico, aunque en casos seleccionados la resección de dichas metástasis se ha propuesto para aumentar la supervivencia. El objetivo de este estudio es describir la evolución postoperatoria y los resultados oncológicos tras la resección hepática.
MétodosSe presenta un estudio retrospectivo unicéntrico. Se incluyen pacientes diagnosticados de metástasis hepáticas de sarcoma intervenidos quirúrgicamente entre 2003-2019. Los criterios de inclusión fueron la presencia de enfermedad resecable, la presencia de enfermedad extrahepática controlada no se consideró criterio de irresecabilidad.
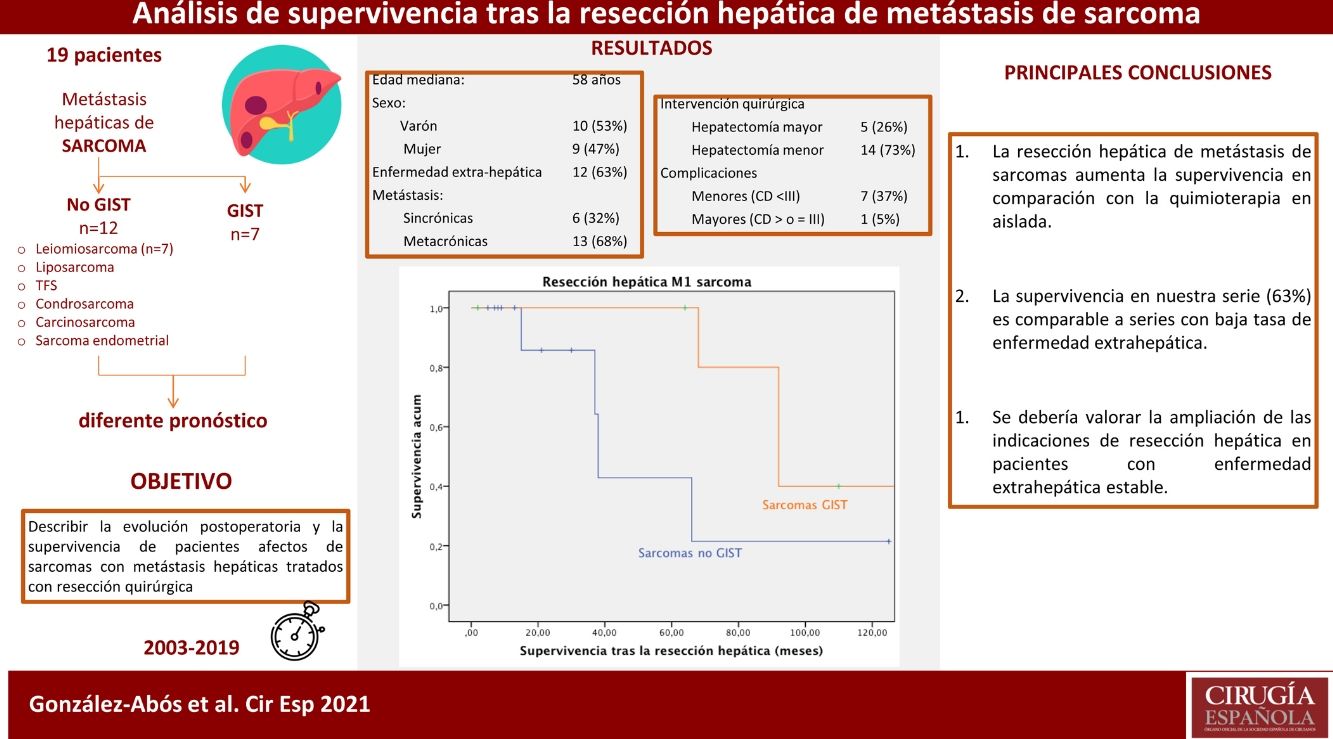
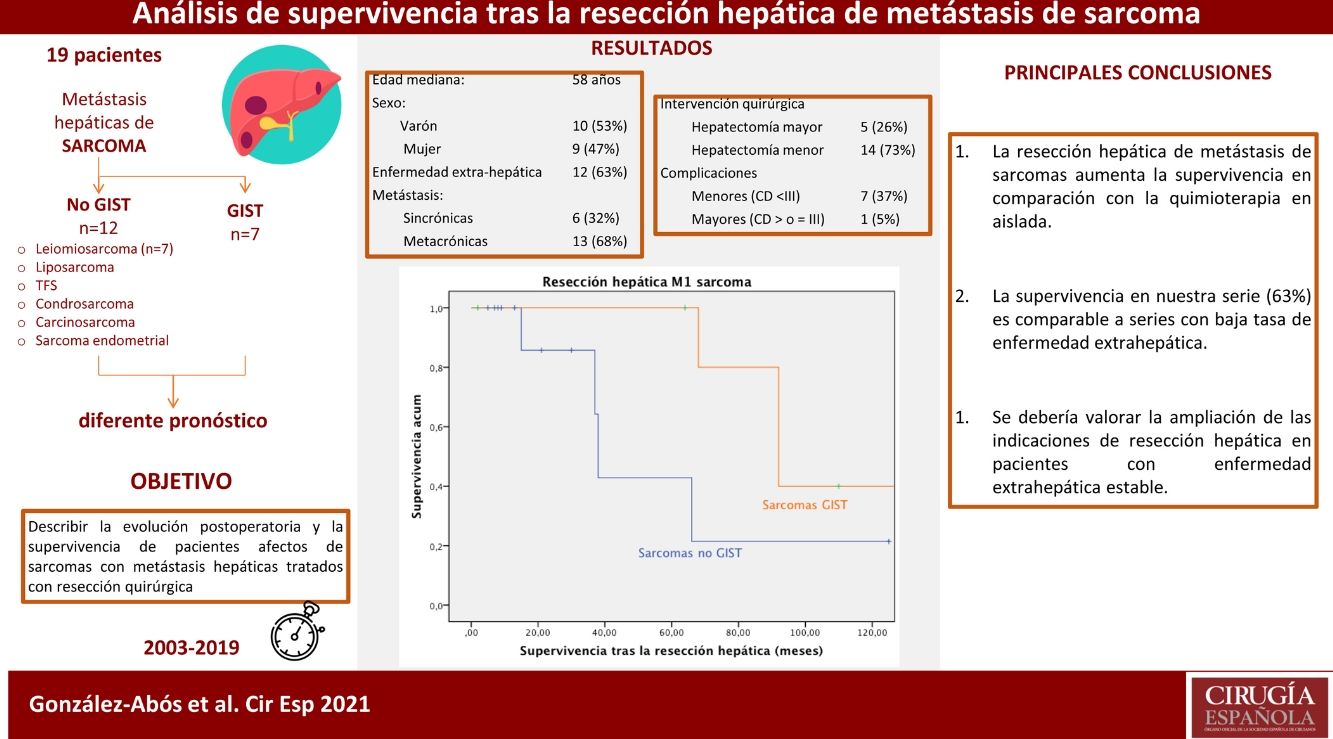
ResultadosDiecinueve pacientes se sometieron a resección hepática de 7 tipos distintos de estirpes sarcomatosas. La mediana de edad fue de 58 años. Las metástasis se diagnosticaron 25 meses de mediana tras el primario, 6 (32%) presentaron lesiones sincrónicas y 12 (63%) estaban afectos de enfermedad extrahepática. Se realizó hepatectomía mayor en 5 (26%) pacientes; se describieron 8 (42%) complicaciones menores. La mediana de seguimiento fue de 33 meses. El análisis de supervivencia se realizó estratificando en 2 grupos, la supervivencia fue del 100%, 85,7% y del 42,9% al año, a los 3 años y a los 5 años, en los no-GIST, y del 100% y del 40% a los 5 y 10 años en los GIST.
ConclusionesEl abordaje quirúrgico de las metástasis hepáticas de sarcoma parece aumentar la supervivencia en pacientes seleccionados, asociando pocas complicaciones. En nuestra serie, la tasa de enfermedad extrahepática es elevada en comparación con series previas, no obstante la supervivencia es equiparable. Dichos resultados apoyan la resección hepática en pacientes con enfermedad extrahepática estable.
The presence of liver metastases in sarcomatous tumors is associated with poor prognosis. However, in selected patients, surgical resection has been suggested as a tool to improve survival rates. The aim of our study is to describe postoperative and oncological outcomes after liver resection.
MethodsA retrospective unicentric study was conducted including patients diagnosed with hepatic metastases from soft tissue sarcoma who underwent hepatic resection between 2003 and 2019. The inclusion criteria were the presence of resectable disease, including synchronic and metachronic lesions. The presence of extra-hepatic controlled disease was not considered unresectable.
ResultsNineteen patients underwent liver resection for liver metastasis of 7 different sarcomatous subtypes. Median age was 58-yo. Liver metastases were diagnosed a median 25 months after primary tumor diagnosis. Six patients (32%) suffered of synchronic metastases and 12 (63%) were affected of extrahepatic disease. Major hepatectomy was done in 5 (26%) patients, 8 (42%) minor complications were described. Median follow-up was 33 months. Survival analysis was performed independently for, GIST tumors and non-GIST sarcomas. One, three and five-year survival rate was 100%, 85.7% and 42.9% in non-GIST sarcomas, while five and ten-year survival rate was 100% and 40% in GIST, respectively.
ConclusionsSurgical approach of liver metastases of sarcomatous tumors seems to be useful in order to improve survival in selected patients, while associated to be of low complications rate. In our cohort, extrahepatic disease rate is high in comparison with series published before, nevertheless survival is comparable. These results support performing surgical resection in selected patients with stable extrahepatic disease.
Los sarcomas son tumores malignos originados en el tejido mesenquimal, con una amplia variabilidad histológica incluyendo más de 80 subtipos patológicos diferentes1. Representan el 1% de los pacientes diagnosticados de neoplasias sólidas y alrededor del 2% de la mortalidad asociada a neoplasias1. El pronóstico de los sarcomas es variable en función de factores clínicos, del tipo y grado histológico, y especialmente de la presencia de metástasis. La aparición de metástasis hepáticas es un factor pronóstico desfavorable2; la baja incidencia y la heterogeneidad clínica dificultan determinar el tratamiento óptimo, así como conocer los factores pronósticos para establecer su supervivencia. Desde el punto de vista clínico-patológico se diferencian 2 entidades con evolución y tratamiento distinto, los tumores del estroma gastrointestinal (GIST) y los sarcomas propiamente dichos que incluyen un amplio espectro de subtipos y localizaciones.
La mayor parte de los sarcomas no-GIST se originan en las extremidades (60%), seguido del retroperitoneo (15-20%). Alrededor de la mitad de los casos corresponden a leiomiosarcomas y liposarcomas. Hasta un 16% de los pacientes afectos de sarcoma retroperitoneal y un 62% de los pacientes afectos de sarcomas viscerales desarrollan metástasis hepáticas.
En general, los GIST avanzados son tumores con escasa sensibilidad a la quimioterapia convencional y suelen responder a inhibidores de la tirosin-kinasa (ITK), implicando una mejoría en supervivencia muy importante. En los sarcomas no-GIST metastásicos el tratamiento con quimioterapia (basada en antraciclinas) es el estándar con supervivencias globales de alrededor de 18 meses3.
La cirugía de la enfermedad metastásica es una opción en casos seleccionados, con beneficio demostrado en la resección de metástasis pulmonares2. En los últimos años se ha propuesto la resección quirúrgica de las metástasis hepáticas de sarcomas4, aunque a diferencia de las lesiones hepáticas de origen colorrectal, el papel de la cirugía aún no está bien definido5–7.
El objetivo principal de este estudio consiste en describir la evolución postoperatoria y la supervivencia de pacientes afectos de sarcomas con metástasis hepáticas tratados con resección quirúrgica.
MétodosSe realiza un estudio retrospectivo unicéntrico donde se analizan pacientes diagnosticados entre 2003-2019 de sarcomas con metástasis hepáticas sometidos a resección quirúrgica con intención curativa en nuestro centro, que se caracteriza por ser un centro de universitario terciario de referencia nacional en la Unidad de Sarcomas (CSUR). Se incluyen pacientes con metástasis sincrónicas y metacrónicas, con enfermedad hepática resecable. Se definió como metástasis sincrónicas aquellas diagnosticadas en el momento del diagnóstico del tumor primario.
La indicación de resección quirúrgica se decidió en comité multidisciplinar de acuerdo con el protocolo del centro y fue basada en las características del paciente, hallazgos radiológicos y respuesta al tratamiento previo. En pacientes con enfermedad extrahepática controlada, la presencia de enfermedad extrahepática no constituyó un criterio de irresecabilidad. Se consideró enfermedad controlada aquella que tras realizar el tratamiento neoadyuvante completo se mantuvo estable o presentó una respuesta parcial o completa en la prueba de imagen de control; los casos fueron evaluados mediante los criterios RECIST. Pacientes en progresión de enfermedad tras quimioterapia fueron excluidos del tratamiento quirúrgico.
Se realizó tratamiento preoperatorio dirigido con ITK en los pacientes con tumores GIST. Los pacientes con sarcomas no-GIST recibieron quimioterapia preoperatoria, en función del tipo histológico y la extensión de la enfermedad.
La respuesta radiológica al tratamiento con quimioterapia preoperatoria se evaluó según criterios RECIST8,9 que establece 3 grupos; un primer grupo constituido por pacientes con respuesta parcial al tratamiento, mostrando un descenso igual o superior al 30% de la enfermedad radiológica; un segundo grupo categorizado como enfermedad estable que incluye a pacientes sin respuesta parcial ni progresión; y un tercer grupo constituido por pacientes con progresión radiológica de más del 20% a pesar del tratamiento. Los pacientes incluidos en nuestro estudio formaron parte del primer y segundo grupo.
La decisión de la técnica quirúrgica fue tomada por el comité multimodal en función de cada paciente. Se consideró resección mayor la resección anatómica>3 segmentos10. La radicalidad se definió de acuerdo a los estándares anatomopatológicos definidos por la Unión Internacional Contra el Cáncer; R0: resección microscópica completa, R1: enfermedad microscópica residual o R2: enfermedad hepática macroscópica residual9,11.
Las piezas quirúrgicas fueron enviadas al Departamento de Anatomía Patológica, cortadas en fragmentos de 0,5cm de grosor y fijadas en formalina. Muestras representativas de tejido tumoral, tejido no tumoral y márgenes quirúrgicos fueron incluidos en parafina para análisis microscópico. Un margen de resección positivo se definió como presencia de células tumorales a<1mm de la línea de transección. El número de tumores y sus tamaños fueron confirmados mediante análisis macroscópico. La invasión vascular, grado de diferenciación tumoral, el estado de los márgenes de resección y la presencia de nódulos adicionales fueron analizados al microscopio en tinciones de hematoxilina-eosina. Se utilizó el AJCC Cancer Staging para la estadificación tumoral9,11
Las complicaciones se definieron de acuerdo a la clasificación Clavien-Dindo (CD), agrupando como complicaciones menores los grupos CDI-CDII y complicaciones mayores los grupos CDIII-CDV12. Se recogieron todas las complicaciones de cada paciente, y si existía más de una, se usó la de mayor gravedad para clasificarlo en función de la clasificación CD. Se definió como mortalidad postoperatoria la muerte en los primeros 90 días tras la cirugía.
Se realizó un protocolo de seguimiento uniforme tras la cirugía que incluyó estudio con TC abdominal cada 3 meses los 2 primeros años, cada 6 meses a partir del tercer año.
Se definió como tiempo libre de progresión el tiempo entre la primera resección de las lesiones hepáticas y la primera imagen radiológica que muestra progresión de la enfermedad persistente, o recidiva ya sea local o a distancia. Se definió como enfermedad persistente la presencia de enfermedad neoplásica estable no resecada por imposibilidad técnica o falta de indicación. Se catalogó como recidiva la aparición de nuevas lesiones hepáticas o a distancia compatibles con metástasis de origen sarcomatoso o la presencia de recidiva local en las pruebas de imagen. Se definió como progresión la aparición de recidiva en pacientes sin enfermedad residual y la aparición de nuevas lesiones o el crecimiento de lesiones estables en pacientes con enfermedad residual. Las lesiones radiológicamente compatibles con metástasis no requirieron biopsia.
Se definió cómo supervivencia global el tiempo entre la primera resección hepática y la muerte, independiente de la causa de fallecimiento. Se analizaron de forma independiente las 2 cohortes de pacientes GIST y sarcomas no-GIST
Análisis estadísticoLos resultados se presentan en forma de proporción para las variables discretas, y en forma de mediana y rango las variables cuantitativas de distribución no normal, dado el pequeño tamaño muestral.
El análisis de supervivencia y tiempo libre de progresión se realiza mediante curvas de supervivencia Kaplan Meier. Se divide el análisis en función de 2 subgrupos, separando tumores sarcomatosos GIST de los no-GIST. El análisis de datos se realizó mediante Statistical Package for the Social Sciences versión 21.0 para MacOS (SPSS, Inc., Chicago, IL, EE. UU.).
ResultadosDiecinueve pacientes se sometieron a resección quirúrgica de metástasis hepáticas de sarcoma (2003-2019). Sus características se resumen en la tabla 1. Diez (53%) hombres y 9 (47%) mujeres se incluyeron en el estudio. La edad mediana fue 58 años [rango 38-80 años].
Características de los pacientes y del tumor
| Características | Valor en función de estirpe celular (n=19) | |
|---|---|---|
| Sarcomas no-GIST (n=12) | Sarcomas GIST (n=7) | |
| Edad, mediana (rango), años | 60 (49-68) | 44 (40-71) |
| Varón, sexo, n (%) | 4 (33) | 6 (86) |
| ASA preoperatorio | ||
| II | 0 | 0 |
| II | 6 | 2 |
| III | 6 | 3 |
| IV | 0 | 2 |
| Número de lesiones hepáticas, n (rango) | 1 (1-2) | 4 (2-8) |
| Localización tumor primario | ||
| Abdominal, n (%) | 9 (75) | 7 (100) |
| Retroperitoneal | 3 (25) | 0 |
| Intraabdominal | 6 | 7 (100) |
| Intestino delgado | 1 | 5 |
| Colon | 1 | 2 |
| Estómago | 1 | 0 |
| Ovario y endometrio | 3 | 0 |
| Musculoesquelético | 3 (25) | 0 |
ASA: clasificación preoperatoria de la Sociedad Americana de Anestesiología; GIST: tumor del estroma gastrointestinal.
Se realizó revisión patológica expuesta en la tabla 1. Dieciséis (84%) de los tumores primarios se localizaron en el abdomen, 3 (16%) fueron de origen retroperitoneal. Tres tuvieron (16%) origen extraabdominal (tabla 1).
Tras el análisis histopatológico se estratificaron los pacientes en 2 grupos. Se constituyó un primer grupo de pacientes con sarcomas no-GIST incluyendo 12 pacientes y un segundo grupo de GIST formado por 7 pacientes.
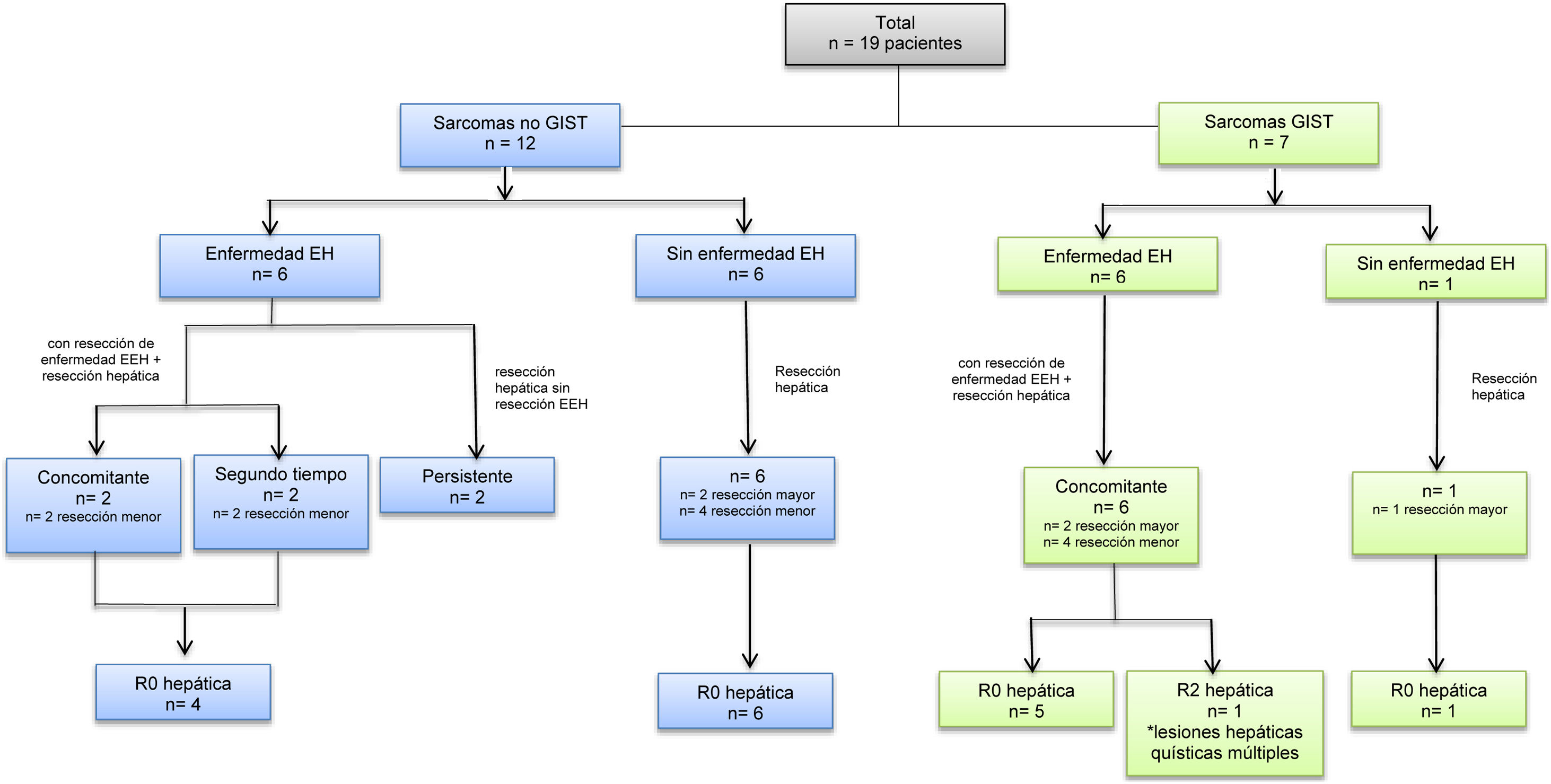
Todas las lesiones metastásicas fueron diagnosticadas preoperatoriamente mediante TC abdominal de alta resolución y/o RMN. Se completó el estudio con PET-TC a todos los pacientes. La mediana de intervalo al diagnóstico de las metástasis hepáticas fue de 27 meses [rango 12-186 meses] desde el diagnóstico del tumor primario en los tumores no-GIST y de 39 meses [rango 22-58 meses] en los tumores GIST (tabla 2). Seis (32%) pacientes presentaron metástasis sincrónicas, 4 GIST y 2 no-GIST. Doce pacientes (63%) presentaban enfermedad extrahepática en el momento del diagnóstico de la enfermedad hepática, de los que 6 (31.5% del total) presentaban metástasis hepáticas de sarcomas no-GIST y 6 (31,5%) de GIST (diagrama 1, tabla 2). En 10 pacientes (52,6%) se resecó la enfermedad extrahepática; en 8 pacientes de forma concomitante en el mismo acto quirúrgico, y en 2 pacientes en un segundo tiempo (diagrama 1, tabla 3). El primero se sometió a resección pulmonar tras la recuperación de la cirugía hepática y al segundo se le realizó cirugía de rescate de una metástasis cerebral única tras adyuvancia con quimioterapia y radioterapia. Los 2 pacientes que no se sometieron a resección de la enfermedad extrahepática se caracterizaban por presentar enfermedad subcentimétrica controlada con quimioterapia; el primero presentaba enfermedad pulmonar y el segundo enfermedad adenopática parailíaca (tabla 3).
Características perioperatorias
| Características | Valor en función de estirpe celular (n=19) | |
|---|---|---|
| Sarcomas no-GIST (n=12) | Sarcomas GIST (n=7) | |
| Metástasis hepáticas, n (%) | ||
| Metástasis sincrónicas | 2 (20) | 4 (57) |
| Metástasis metacrónicas | 10 (80) | 3 (43) |
| Mediana de tiempo hasta aparición de primera lesión hepáticaa(rango), meses | 27 (5-27) | 27 (25-39) |
| Enfermedad extrahepática en el momento del diagnóstico de las MH, n (%) | 6 (50) | 6 (86) |
| Tratamiento neoadyuvante, n (%) | 4 (33) | 6 (86) |
| Resección hepática, n (%) | ||
| Hepatectomía mayor | 2 (17) | 3 (43) |
| Hepatectomía menor | 10 (83) | 4 (57) |
| Márgenes de resección hepática, n (%) | ||
| R0 | 12 (100) | 6 (86) |
| R1 | 0 | 0 |
| R2 | 0 | 1 (14) |
| Complicaciones, n (%) | 4 (33) | 4 (57) |
| Clavien-Dindo I | 1 | 0 |
| Clavien-Dindo II | 2 | 4 |
| Clavien-Dindo III | 1 | 0 |
| Clavien-Dindo IV-V | 0 | 0 |
| Detalle complicaciones, n (%) | 4 (33) | 4 (57) |
| Íleo adinámico | 2 | 3 |
| Infección de herida (seroma infectado) | 1 | 1 |
| Biloma infectadob | 1 | 0 |
GIST: tumor del estroma gastrointestinal; MH: metástasis hepáticas.
Relación entre metástasis y enfermedad extrahepática
| Características | Valor en función de estirpe celular (n=19) | |
|---|---|---|
| Sarcomas no-GIST (n=12) | Sarcomas GIST (n=7) | |
| Enfermedad extrahepática al momento del diagnóstico de las MH, n (%) | 6 (50) | 6 (86) |
| EEH constituida por el tumor primario (sincrónica) | 2 (17) | 4 (57) |
| EEH constituida por diseminación a distancia | 4 (33) | 2 (43) |
| Tratamiento de la enfermedad extrahepática | ||
| Resección EEH concomitante a las MH, n (%) | 2 (17) | 6 (100) |
| Endometrio y ovarios | 1 | 0 |
| Colon, psoas, cola de páncreas, bazo y riñón | 1 | 0 |
| Intestino delgado | 0 | 3 |
| Colon | 0 | 1 |
| Enfermedad adenopática y peritoneal | 0 | 2 |
| Resección EEH en segundo tiempo, n (%) | 2 (17) | 0 |
| Metástasis cerebral única | 1 | 0 |
| Metástasis pulmonar | 1 | 0 |
| EEH no resecada (EEH persistente), n (%) | 2 (17) | 0 |
| Lesiones pulmonares múltiples subcentimétricas | 1 | 0 |
| Adenopatías para-ilíacas | 1 | 0 |
EEH: enfermedad extrahepática; GIST: tumor del estroma gastrointestinal; MH: metástasis hepáticas.
Seis (32%) pacientes presentaron enfermedad bilobar hepática, con una forma de presentación sincrónica en la mitad de ellos. En los casos de afectación unilobar, la distribución fue similar entre las lesiones que afectaban al lóbulo derecho e izquierdo, respectivamente 8 (40%) y 5 (26%). La mediana de nódulos hepáticos presentes al diagnóstico fue de 1,5 nódulos [rango 1-10 nódulos], con un diámetro promedio del nódulo de mayor tamaño de 43mm [rango 6-100mm] (tabla 1).
Se realizó tratamiento neoadyuvante en 10 (53%) pacientes, consistente en tratamiento con quimioterapia o agentes dirigidos (ITK). Seis fueron tumores GIST y 4 sarcomas no-GIST. Se analizó la respuesta al tratamiento neoadyuvante de acuerdo a los criterios RECIST 1.1. Seis (60%) presentaron estabilidad de la enfermedad y 4 (40%) respuesta parcial radiológica. De los 9 que no recibieron tratamiento neoadyuvante, 8 fueron sarcomas que por comorbilidad o por baja quimiosensibilidad se decidió en comité multidisciplinar la no administración de quimioterapia, y un noveno es un paciente afecto de tumor GIST del que no disponemos de datos preoperatorios en referencia a tratamiento neoadyuvante (tabla 2).
Posteriormente a la cirugía todos los tumores GIST recibieron adyuvancia con ITK y 6 de los no-GIST recibieron adyuvancia con múltiples líneas de quimioterapia y anticuerpos monoclonales en función de su quimiosensibilidad.
Se realizó hepatectomía mayor en 5 pacientes (26%), uno de los cuales se sometió previamente a embolización portal derecha. Catorce (74%) pacientes se sometieron a resecciones menores. El abordaje laparoscópico fue utilizado en 5 pacientes (26%); uno requirió conversión a cirugía abierta. La resección hepática se realizó mediante dispositivo de disección ultrasónica, Sonoca® y sellador bipolar, Aquamantys®. Se llevó a cabo resección de la enfermedad extrahepática simultáneamente en 8 pacientes (42,1%) (tabla 3 y diagrama 1). En 18 (95%) pacientes se obtuvieron márgenes de resección negativos (R0) en la resección hepática, el último paciente fue una resección R2 hepática en un paciente con un tumor GIST con afectación adenopática, peritoneal y hepática quística, esta última diagnosticada intraoperatoriamente. Dado que dicho paciente presentaba correcta respuesta a la neoadyuvancia con ITK, se decidió intraoperatoriamente la realización de cirugía citorreductiva, resecando parcialmente la enfermedad hepática.
Respecto a los 8 casos en los que se resecó en un mismo acto quirúrgico la enfermedad extrahepática, los márgenes fueron negativos (R0) en 7 pacientes con márgenes positivos en un octavo paciente.
La mediana de ingreso fue de 11 días y la mortalidad en el postoperatorio del 0%. Siete (36,9%) pacientes presentaron una complicación menor en el postoperatorio y un paciente una complicación mayor (iiia) (se describen en la tabla 2). Todas las complicaciones fueron quirúrgicas, como infección de la herida o íleo adinámico, no constan complicaciones médicas (tabla 2).
En el total de los pacientes, la mediana de seguimiento global fue de 33 meses [rango 2-222 meses] desde la resección hepática. La mediana de tiempo libre de progresión fue de 16 meses, 6 pacientes (31%) presentaron una segunda recidiva hepática tras la resección de las lesiones metastásicas.
La supervivencia global en nuestra cohorte fue de 68 meses desde la primera resección hepática.
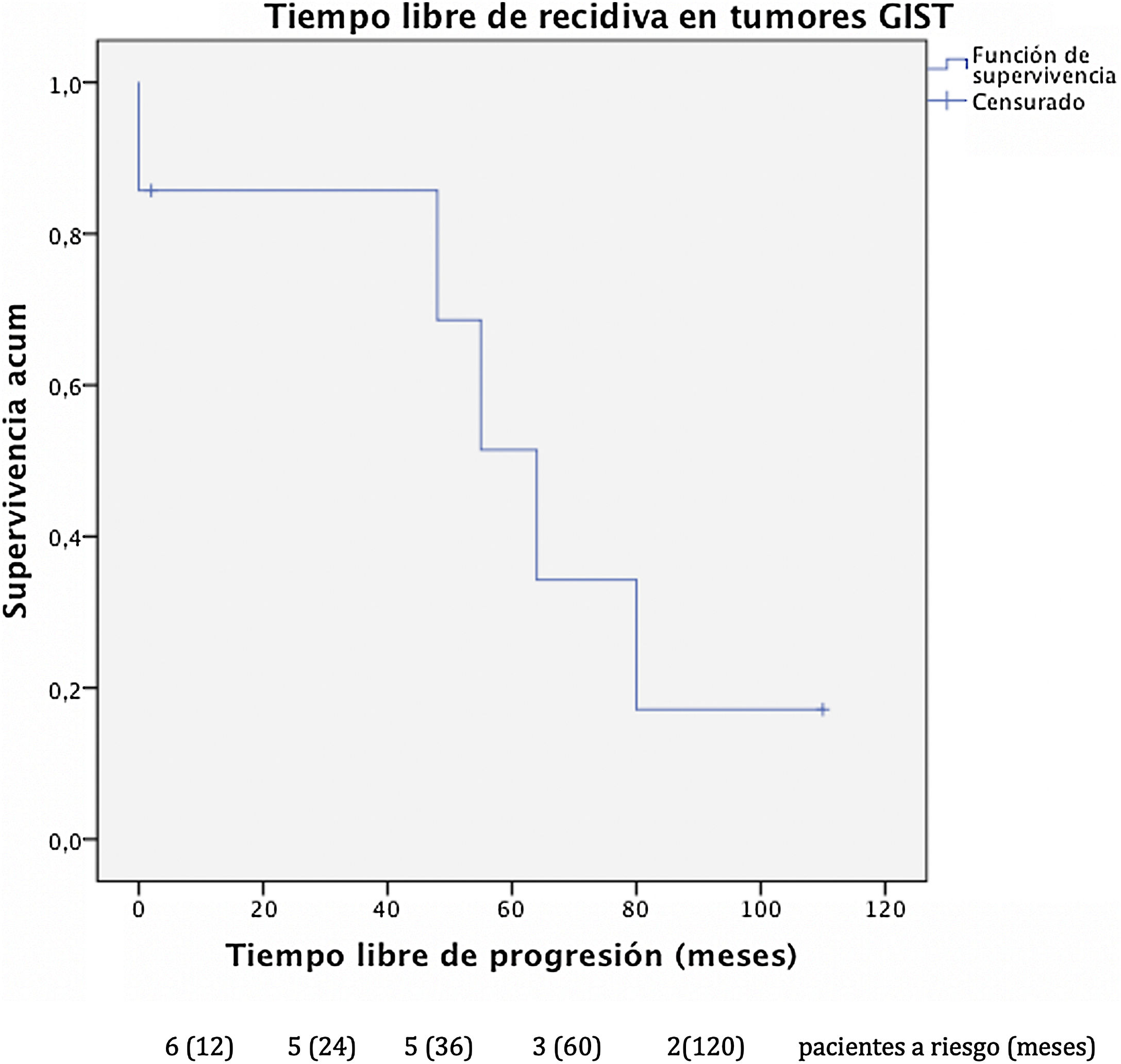
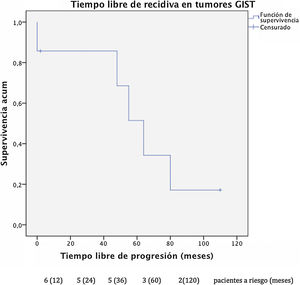
El tiempo libre de progresión fue de 32 meses en los GIST (fig. 1) con una supervivencia libre de enfermedad del 85% al año y a los 3 años, y del 51% a los 5 años. En este grupo, 2 pacientes presentaron nueva recidiva hepática durante el seguimiento, sometiéndose de nuevo a resección quirúrgica, uno de los cuales persistía libre de enfermedad en el momento de la recogida de datos.
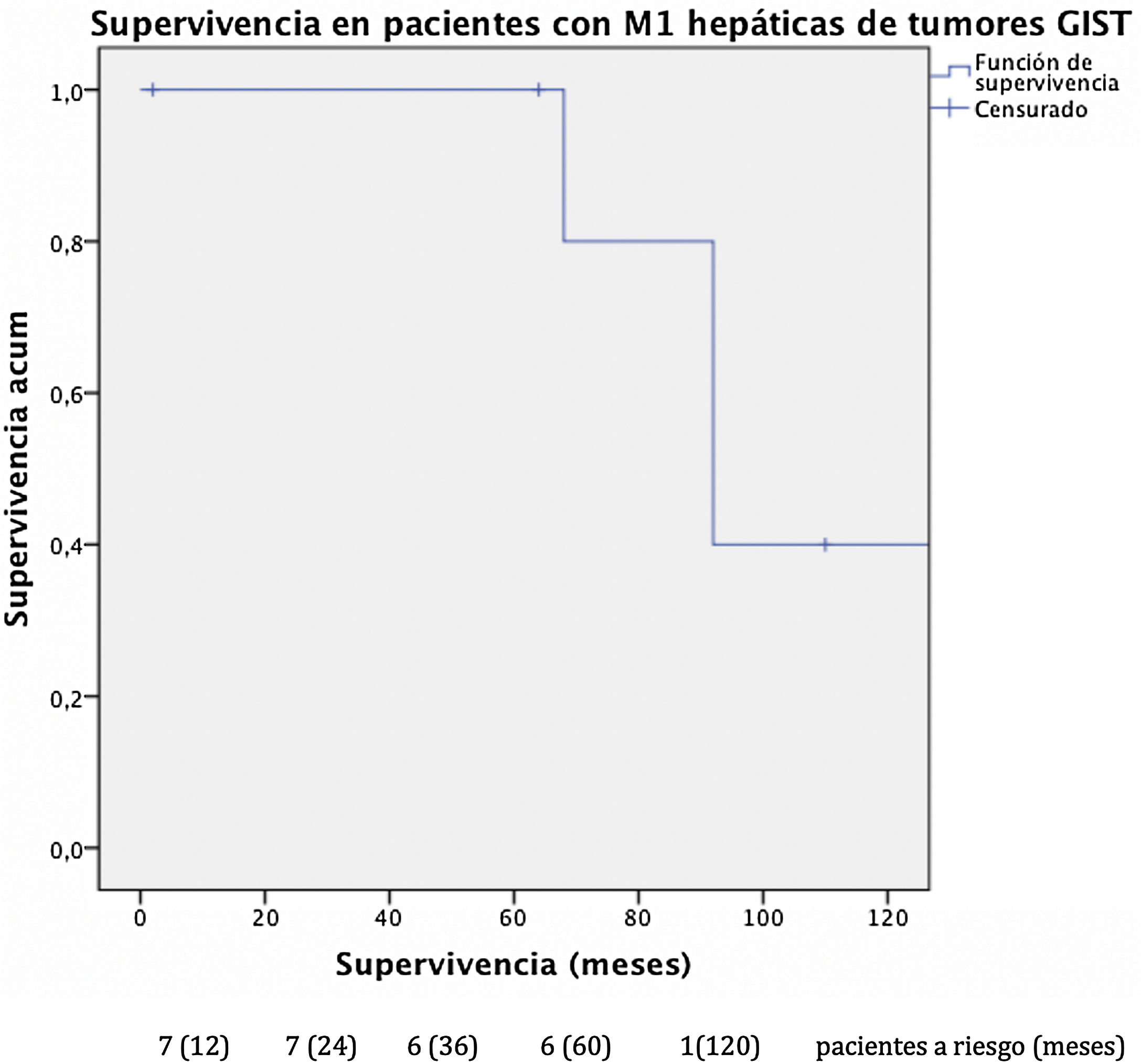
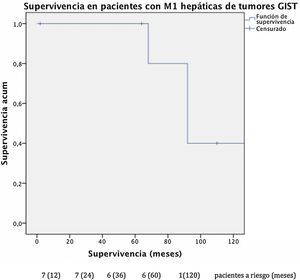
La supervivencia global (fig. 2) en esta cohorte a uno, 3 y 5 años fue del 100% y del 40% a los 10 años, con una mediana de seguimiento de 92 meses y una mediana de supervivencia de 140 meses.
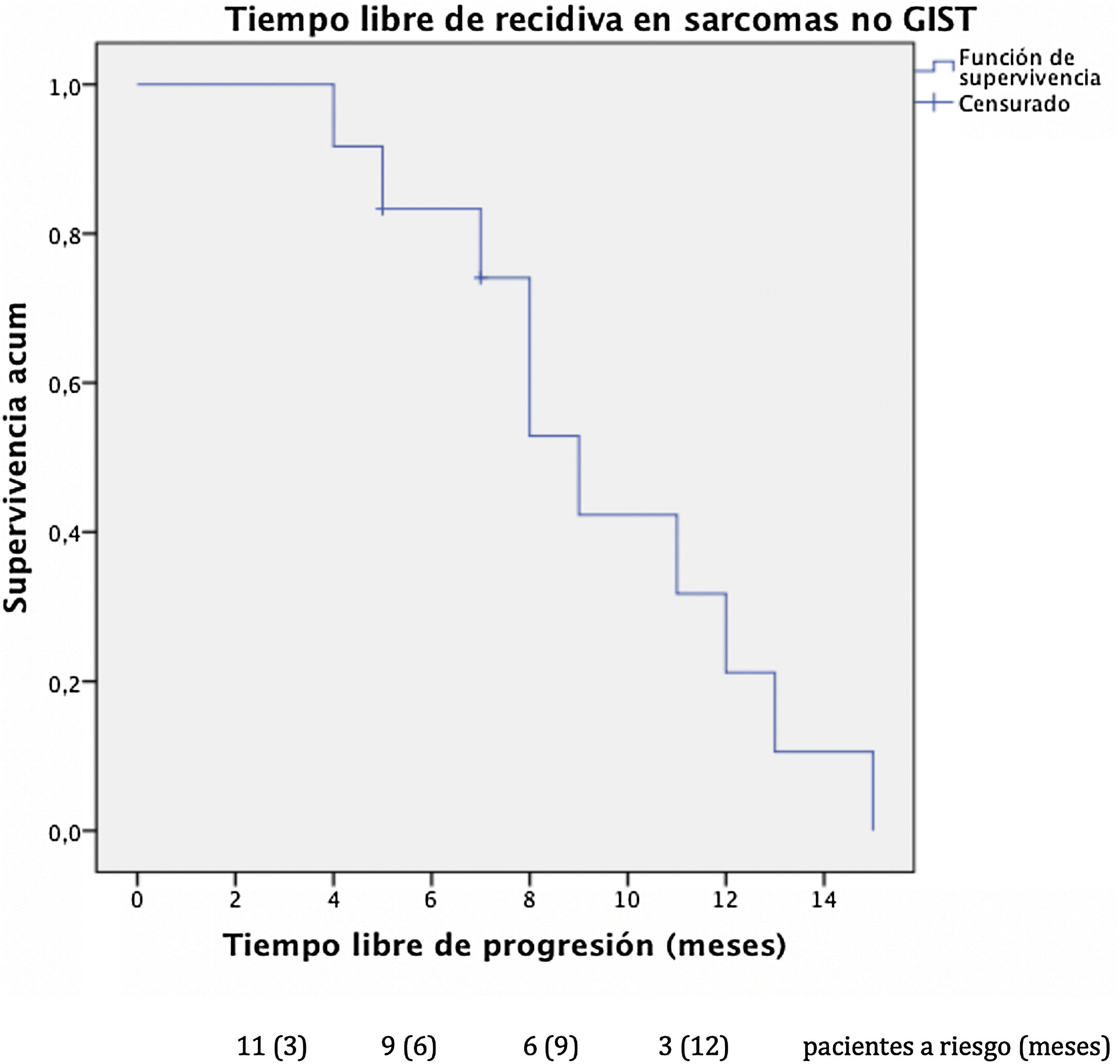
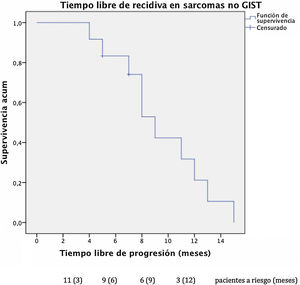
El tiempo libre de progresión fue de 9 meses en los sarcomas no-GIST (fig. 3) con una supervivencia libre de progresión del 31,7% al año. Excluyendo a los pacientes diagnosticados de sarcoma no-GIST con enfermedad persistente, que eran 2, la supervivencia libre de enfermedad asciende a 12 meses en el subgrupo de pacientes no-GIST. Cuatro pacientes presentaron nueva recidiva hepática, uno de ellos se sometió en 2 ocasiones a nuevas resecciones hepáticas.
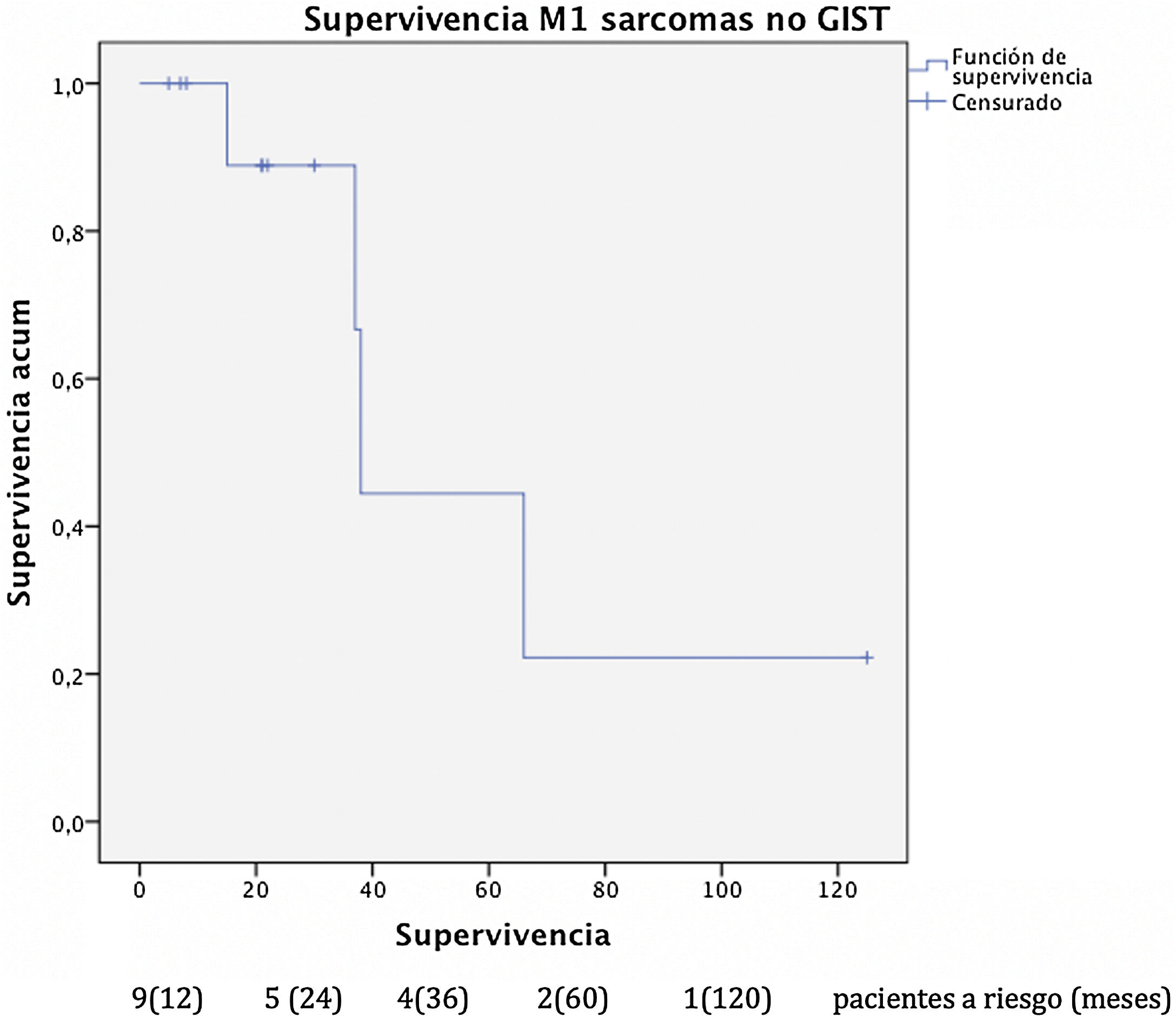
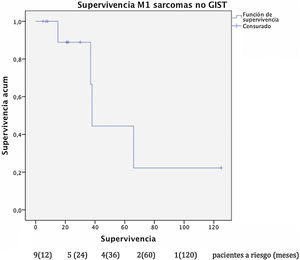
La mediana de supervivencia de este grupo fue de 81 meses desde el diagnóstico de la enfermedad primaria. La supervivencia global tras la resección hepática (fig. 4) fue del 100%, del 85,7% y del 42,9% a uno, 3 y 5 años, respectivamente con un seguimiento mediano de 22 meses y una mediana de supervivencia de 38 meses desde la resección hepática.
Si analizamos la supervivencia de los 6 pacientes con sarcomas no-GIST con enfermedad extrahepática, la supervivencia global fue del 100% a uno y 3 años, y del 50% a los 5 años. Concretamente, los 2 pacientes con enfermedad extrahepática persistente en este grupo permanecían vivos a los 22 meses de seguimiento tras la resección hepática, con una supervivencia al año y 2 años del 100%, sin poder determinar la supervivencia en porcentaje a los 3 y 5 años ya que estos pacientes continúan en seguimiento.
DiscusiónDentro de la limitación que supone la realización de un estudio retrospectivo observacional, la baja incidencia de este tipo de tumores y el pequeño tamaño muestral, este estudio presenta la serie española más grande publicada de tratamiento quirúrgico de metástasis hepáticas en pacientes afectos de sarcomas y una de las cohortes más numerosas de estudio unicéntrico.
El análisis conjunto de distintos tipos de sarcomas puede provocar sesgos en los resultados debido a la diferencia de pronóstico descrita entre sarcomas GIST y sarcomas no-GIST, por lo que realizamos un análisis en subgrupos. Nuestra serie describe una supervivencia en los GIST con lesiones metastásicas del 100% a los 5 años tras la resección hepática con una supervivencia libre de progresión de 32 meses. Estos datos se correlacionan con los obtenidos por el Grupo Español de Investigación en Sarcomas que, tras el análisis de 171 pacientes, demuestra diferencias estadísticamente significativas tras la resección de las metástasis hepáticas en los GIST diseminados, con una supervivencia global a los 5 años del 70% respecto al 50% en los no intervenidos (GEIS)4,13. Cabe recordar la mejoría en el pronóstico de estos tumores tras introducir el tratamiento con ITK, ya que previamente, dada la escasa quimiosensibilidad que presentan, se relacionaban con bajas tasas de supervivencia, que actualmente llegan a alcanzar el 100% a los 5 años en algunas series.
Respecto a los pacientes intervenidos de metástasis hepáticas de sarcomas no-GIST, la supervivencia global en nuestro estudio al año, 3 años y a los 5 años fue respectivamente del 100%, del 85,7% y del 42,9% tras la resección de metástasis hepáticas con una mediana de seguimiento de 22 meses, resultados equiparables a las series publicadas más representativas. Goumard et al.14 analizaron a 126 pacientes sometidos a resección hepática de lesiones de origen sarcomatoso con supervivencia a los 5 años del 49% y una mediana de seguimiento superior a nuestra cohorte con 38 meses tras la resección hepática. Equiparables son los resultados publicados por Grimme et al.15 con supervivencias al año, 3 años y 5 años del 88,1%, del 53,9% y del 41,1% respectivamente con una mediana de seguimiento de 18 meses. DeMatteo et al.16 describen supervivencias al año, 3 años y 5 años del 88%, del 50% y del 30% respectivamente con una mediana de seguimiento de 29 meses tras la resección hepática en 56 pacientes.
Dichos estudios, al igual que nuestra cohorte, incluyen a pacientes muy seleccionados en los cuales se obtuvo una resección R0 o R1 de la enfermedad hepática, habiendo demostrado no mejoría de la supervivencia en resecciones R215,16, siendo en estos casos equiparable a la supervivencia sin resección hepática. Más allá de la resección completa (R0 o R1), no se ha conseguido determinar otros factores pronósticos claros en este tipo de pacientes17. De acuerdo al estudio llevado a cabo por la Organization for research and Treatment of Cancer (EORTC), el tratamiento de estos pacientes con quimioterapia en solitario, ofrece supervivencia global al año y a los 2 años respectivamente del 42% y del 13%18. Gourmard et al.14 también describen supervivencias muy inferiores en aquellos pacientes que no se pueden someter a cirugía hepática con supervivencias al año, 3 años y 5 años del 50%, del 13% y del 4% respectivamente. En referencia a la quimioterapia como tratamiento adyuvante tras la cirugía, dada la gran variedad de subtipos histológicos no hemos podido extraer conclusiones y sería necesario evaluarlo en estudios próximos.
Respecto a la supervivencia libre de progresión, nuestra cohorte presenta recidivas más tempranas con supervivencia libre de progresión de 9 meses en los pacientes con enfermedad extrahepática persistente no resecada por completo. El subgrupo de pacientes sin enfermedad residual tras la cirugía presenta supervivencia libre de enfermedad de 12 meses, equiparable a los 12 meses presentados por Goumard et al. y 16 meses del grupo de Grimme et al.
La mayor proporción de lesiones sincrónicas, hasta el 31%; y de enfermedad extrahepática al diagnóstico de las lesiones hepáticas que alcanza el 63% en nuestra cohorte global y el 50% en los sarcomas no-GIST respecto al 20-30% de otras series puede justificar la recidiva más temprana, sin verse afectado por ello la supervivencia global. Como se ha expuesto previamente, la supervivencia en pacientes afectos de sarcomas no-GIST con enfermedad extrahepática es del 100% al año y 3 años y del 50% a los 5 años. En los estudios previos, la presencia de enfermedad extrahepática se ha establecido como factor de mal pronóstico, probablemente condicionando una selección más estricta de los pacientes sometidos a intervención quirúrgica con intención curativa1,18.
Con los resultados aportados por nuestro estudio reafirmamos los datos publicados previamente, la resección de metástasis hepáticas en pacientes con enfermedad hepática estable de origen sarcomatoso mejora la supervivencia respecto al tratamiento con quimioterapia exclusiva en esta serie de pacientes seleccionados, asociando bajas tasas de complicaciones postoperatorias siendo equiparables a los reportados por la bibliografía respecto a resección hepática de metástasis colorrectales19. Si bien es cierto que el seguimiento en los pacientes afectos de sarcomas no-GIST metastásicos de nuestra serie es relativamente corto, 22 meses de mediana, es equiparable al periodo de seguimiento de las series previas y se debe tener en cuenta que el seguimiento desde el diagnóstico inicial de la enfermedad es largo, alcanzando una mediana de 53 meses.
A diferencia de series previas, nuestra cohorte presenta una alta tasa de enfermedad extrahepática en el momento del diagnóstico de la progresión hepática, manteniendo supervivencias equiparables a los pacientes sin enfermedad extrahepática y mayor supervivencia respecto a los pacientes con metástasis hepáticas no sometidos a resección quirúrgica. Estos datos podrían abogar por una ampliación de las indicaciones de resección hepática en los pacientes con enfermedad extrahepática estable con tratamiento neoadyuvante, aumentando la supervivencia de este grupo de pacientes seleccionados, eso sí, con una supervivencia libre de progresión inferior. No obstante, nuestro estudio está limitado por la baja incidencia de estos tumores y el pequeño tamaño muestral, reafirmando la necesidad de estudios multicéntricos con mayor población para confirmar esta hipótesis y establecer criterios homogéneos de resección quirúrgica con beneficio de la supervivencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.