El Lupus Eritematoso Sistémico (LES) es una enfermedad autoinmune de causa desconocida que puede afectar a cualquier aparato o sistema del organismo ocasionando gran variedad de síntomas. Esta enfermedad es más frecuente en las mujeres en edad reproductiva.
Secundigesta de 32 años diagnosticada de LES y mutación del gen del factor xii de la coagulación que recibe tratamiento con prednisona a baja dosis y heparina de bajo peso molecular. La gestación cursa sin hallazgos de interés hasta la semana 32 y 5 días, cuando la gestante nota ausencia de movimientos fetales y se evidencia óbito fetal. Se ingresa a la paciente y se inicia inducción del parto con misoprostol en dos dosis de 50 mcg separadas 4 horas; tras las que se inicia el parto. Se instaura analgesia epidural y finalmente se extrae mediante ventosa obstétrica un feto varón de 1.630 g sin anomalías aparentes. Tras el alumbramiento se produce sangrado profuso que no cesa y se evidencia rotura uterina de gran magnitud que precisa cierre laparotómico.
Systemic lupus erythematosus (SLE) is an autoimmune disease of unknown etiology that can affect any device or system in the body, causing a wide variety of symptoms. This disease is more frequent in women of reproductive age.
We report the case of a 32-year-old secundigesta diagnosed with SLE and a mutation in the gene encoding coagulation factor XII, who received treatment with low-dose prednisone and low-molecular weight heparin. The pregnancy was uneventful until week 32 and 5 days, when the patient noted the absence of fetal movements and fetal death was detected. The woman was admitted to hospital for labor induction with two 50mg doses of misoprostol at a 4-hour interval. The mother received epidural analgesia and finally a 1630g boy with no anomalies was extracted through the use of an obstetric vacuum. After the birth, profuse continuous bleeding occurred and a large uterine rupture requiring laparotomic closure was detected.
El Lupus Eritematoso Sistémico (LES) es una enfermedad autoinmune de causa desconocida que puede afectar a cualquier aparato o sistema del organismo y, por tanto, ocasionar una gran variedad de manifestaciones clínicas1.
La prevalencia de la enfermedad oscila según la población estudiada, entre 4 y 250 casos por 100.000 habitantes. Es más frecuente en la raza negra y la proporción entre sexos en la edad adulta es de 9: 1 (mujer: hombre).
En el 65% de los casos la enfermedad comienza entre la segunda y cuarta década de la vida1,2.
Por rotura uterina se entiende la pérdida de la integridad de la pared del útero con o sin expulsión del feto. Se trata de una circunstancia obstétrica muy poco frecuente que se produce en el 0,02-0,08 de todos los partos. El riesgo se incrementa sensiblemente durante el trabajo de parto en aquellas pacientes que presentan el antecedente de una cirugía uterina 0,2–1,5%3,4.
El misoprostol es un fármaco útil para la inducción del parto. El útero grávido se va haciendo progresivamente más sensible a los agentes uterotónicos como el misoprostol. Así, este agente utilizado en el segundo trimestre no es igualmente efectivo que en el tercero y por ello la dosis que se debe administrar también cambia y será inversamente proporcional a la edad gestacional5. Se ha comprobado su efectividad en abortos del primer trimestre y su seguridad incluso en casos de cirugía uterina prevía6. Sin embargo, se ha restringido su uso en la inducción del parto a término con feto vivo y cesárea previa por la alta probabilidad de hiperestimulación que incrementa la probabilidad de rotura uterina7.
Caso clínicoGestante de 32 años con un embarazo anterior normal que finalizó en parto eutócico. Seis meses después presenta un cuadro de fiebre alta sin foco aparente y exantema en miembros superiores e inferiores, se le realizan pruebas complementarias y exploraciones que tienen como resultado el diagnóstico de LES. Previamente, esta gestante se había diagnosticado de síndrome de Sjögren y síndrome de Gilbert, mutación del gen del factor xii, y nódulo normofuncionante tiroideo. A los 6 meses de realizar el diagnóstico de lupus, queda embarazada por segunda vez, en una gestación no programada. Tras el diagnóstico de LES inició tratamiento con corticoides a dosis de 7,5mg/día e hidroxicloroquina 400mg/día. En el momento del diagnóstico de la gestación estaba siendo tratada con prednisona 2,5mg/día e hidroxicloroquina. Se controló el embarazo conjuntamente por el equipo de reumatología encargado de las enfermedades sistémicas autoinmunes y el equipo de medicina fetal.
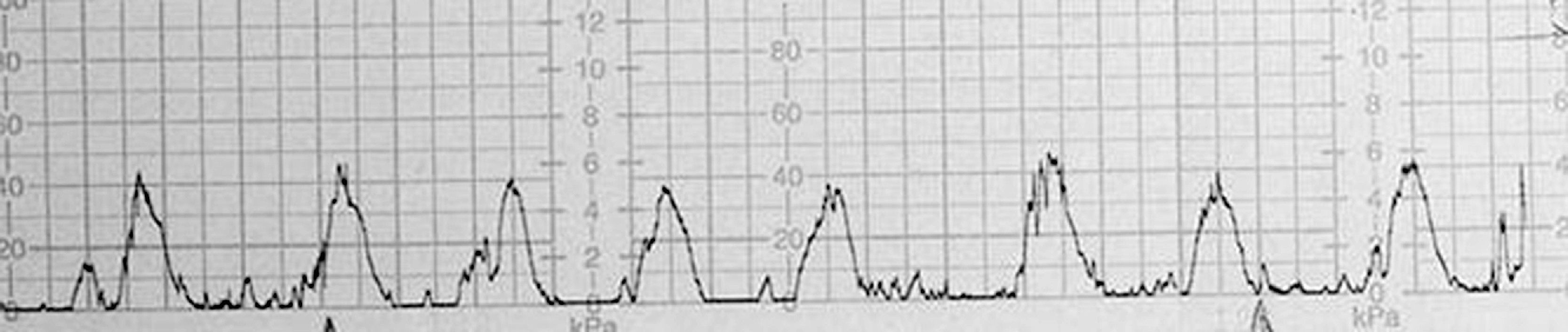
Cuando quedó embarazada se añadió al tratamiento heparina de bajo peso molecular (HBPM; CLEXANE® 40UI/día) por la mutación del gen del factor xii de la coagulación. El embarazo transcurrió sin complicaciones hasta la semana 32. En las semanas 22, 28 y 32 se realizó ecocardiograma fetal, ya que la gestante era portadora de los anticuerpos anti SS-A (Ro), descartando en todas las ocasiones un bloqueo cardiaco congénito. El crecimiento fetal fue adecuado, con volumen de líquido amniótico normal y el Doppler de vasos feto-placentarios también fue normal. La última visita a la consulta de obstetricia fue en la semana 32 de gestación mostrando un control adecuado. Cinco días después de esta visita la paciente inició un cuadro de vómitos, cefaleas y fiebre de varios días de evolución además de disminución de los movimientos fetales, y acudió al servicio de urgencias de obstetricia, donde se verificó la ausencia de actividad cardiaca en el feto. Se decidió ingreso para observación, estudio e inicio de inducción del parto por óbito fetal. Se realizó un hemograma donde solo destacaba una cifra de 22.190/mm3 leucocitos con 95,8% de neutrófilos; pruebas de coagulación normales con cifras de PDF entre 10–40 mcg/dl y hemocultivo que fue negativo. Se indujo el parto con misoprostol intravaginal 50 mcg en una primera dosis y a las 4 horas se repitió la misma dosis. Una hora después de la segunda dosis la paciente tiene dinámica dolorosa y se encuentra en fase activa de parto (fig. 1) por lo cual se pasa al área de dilatación para instaurar analgesia epidural y continuar con la inducción del parto.
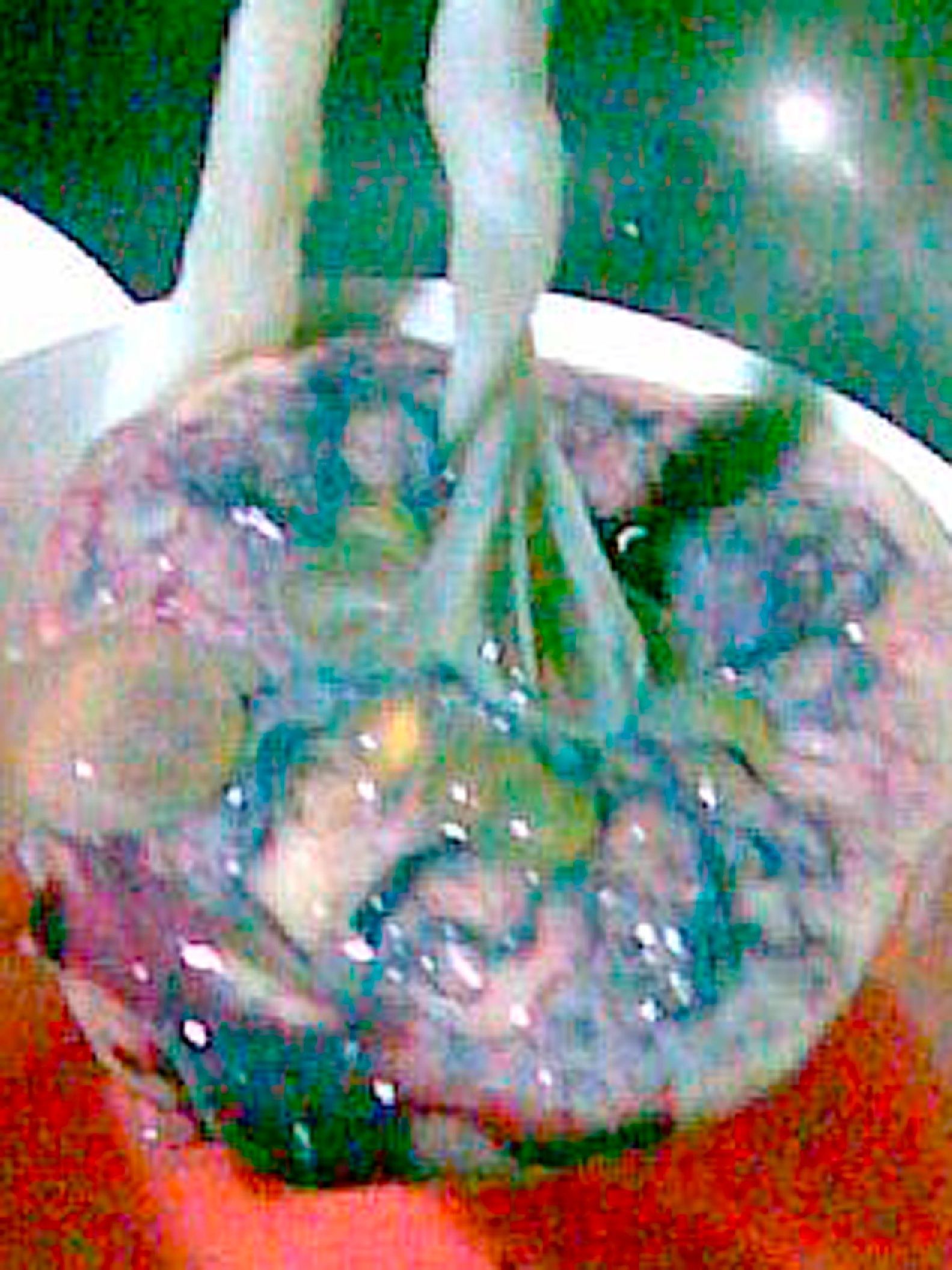
Tras 3 horas en dilatación la paciente se encuentra en expulsivo y se realiza una ayuda instrumental con un vacuo de salida (en iv plano de Hodge), se extrae feto varón de 1.630 g, sin anomalías morfológicas, la placenta presenta numerosos infartos, evidenciándose un DPPNI masivo con una placenta de pequeño tamaño, con calcificaciones que afectan a la casi totalidad de la misma y quistes en la base del cordón (fig. 2).
Tras el parto se evidencia sangrado profuso de cavidad y se indica oxitocina 20 UI en un suero de 500cc y segundos después una ampolla de metilergometrina i.m. El sangrado continuó, y se procedió al sondaje vesical y revisión del canal blando del parto y de la cavidad uterina con cuchara de Pinard, objetivándose una falsa vía en la cara posterior uterina. La paciente presentaba un buen estado general. Se decidió realizar laparotomía exploradora y se evidenció un hemoperitoneo de aproximadamente 2 l con coágulos. Se apreció rotura uterina en canto derecho uterino de aproximadamente 12cm de longitud que implicaba cuerpo uterino y la totalidad del cérvix, con desinserción útero-vaginal en 2 tercios de la circunferencia vaginal. Se procedió a suturar la rotura y reinsertar el útero en la vagina. Se realiza lavado peritoneal con hemostasia cuidadosa, dejando una malla hemostática de celulosa (SURGICEL®) en el lecho de la sutura uterina.
La paciente precisó transfusión de 3 concentrados de hematíes en quirófano y posterior tratamiento con hierro intravenoso por anemia grave. Finalmente, la paciente evolucionó con un postoperatorio favorable y tras 5 días se indicó alta a domicilio.
A las 2 semanas acudió a revisión en consulta y se observó sutura de fondo de saco vaginal en buen estado de cicatrización y no metrorragia.
El estudio anatomopatológico del feto no identificó anomalías en el mismo y como causa de la muerte señaló un desprendimiento de placenta acompañado de infartos y hemorragia placentaria.
DiscusiónEl LES es una enfermedad autoinmune multisistémica que se suele presentar en mujeres en edad reproductiva; ya que es más frecuente en la mujer que en el varón y dentro de estas la edad de aparición es en torno a la segunda-tercera década de la vida1. Habitualmente no compromete la fecundidad, pero sí se asocia a un alto riesgo de morbilidad y mortalidad perinatal. Las complicaciones más frecuentes son los abortos, la muerte fetal, la prematuridad, el retardo del crecimiento intrauterino y el lupus neonatal8,9.
Una de las manifestaciones más frecuentes del LES es el cansancio y las mialgias. Además pueden aparecer otros síntomas y signos como afectación cutánea, pleuritis, pericarditis, endocarditis, trombosis venosas, alteraciones neuropsiquiátricas, anemia, trombopenia, nefropatía, etc.; ya que esta enfermedad puede afectar a cualquier sistema del organismo humano1. El tratamiento se basa en 4 grandes pilares:
- -
Corticoides: usados en las crisis de la enfermedad a altas dosis para posteriormente ir disminuyendo hasta la dosis mínima efectiva.
- -
Antipalúdicos: se utilizan en las pacientes con afectación cutánea.
- -
Antiinflamatorios no esteroideos (AINES) para las manifestaciones menores.
Inmunosupresores: constituyen el último escalón en la escala del tratamiento.
En estas pacientes es importante la planificación de la gestación para evitar las complicaciones materno-fetales ya que se prevé mejor evolución de la gestación cuando la enfermedad está controlada; es decir, hace más de 3 meses que no aparece un brote, la paciente está con mínima dosis de tratamiento; a ser posible solo con corticoides y sin nefropatía activa2.
En esta enfermedad se producen miositis que son las responsables de los dolores generalizados que estas pacientes pueden tener, no obstante, no existen informaciones previas que señalen que esta enfermedad produzca una afectación del tejido muscular que pueda afectar a las fibras musculares uterinas, y por ello hacer que en estas pacientes pueda ser más frecuente la rotura uterina. Además, el tratamiento de estas enfermas está muy en relación con la co-morbilidad que se produce durante la gestación; así una paciente que tome una elevada cantidad de corticoides tendrá más predisposición a la prematuridad, la rotura prematura de membranas o que el feto esté afecto de retraso del crecimiento1.
En el caso que se ha analizado se trataba de una gestante con la enfermedad controlada, sin nefropatía ni afectación visceral importante, y con tratamiento de corticoides a baja dosis e hidroxicloroquina que abandona cuando conoce la existencia de la gestación.
Una rotura uterina puede tener varios factores predisponentes como; cirugía uterina previa, parto vaginal traumático (versión y gran extracción, parto de nalgas, distocia de hombros), hiperdinamia uterina, hiperestimulación uterina (oxitocina, prostaglandina E1 y E2) y multiparidad. En el caso comentado no había cirugía uterina previa, no hubo una dinámica uterina excesiva (fig. 1) y no hubo traumatismos. Sí se utilizaron prostaglandinas, concretamente misoprostol con el cual se han publicado roturas uterinas pero con dosis mayores y generalmente en presencia de cesárea anterior u otra cirugía uterina. Shu-Junh en el año 200710 describe la rotura uterina de una paciente sin cirugía uterina previa en una finalización selectiva de una gestación de 21 semanas; en este caso la cantidad de misoprostol usada fue 250 mcg, en dos dosis: la primera de 150 mcg transrrectal y una segunda de 100 mcg oral a las 24 h de la primera.
En el caso presentado el embarazo cursa sin complicaciones y a pesar de tener los anticuerpos Anti Ro positivos la ecocardiografía; repetida en varias ocasiones, es negativa y el feto crece adecuadamente. La muerte intrauterina del feto es atribuible a la enfermedad de base, aunque en esta paciente no se daban las condiciones para una mala evolución de la gestación. En el estudio necrópsico posterior se indica como causa de la muerte un desprendimiento de placenta y varios infartos placentarios, respecto al feto no identifica ninguna anomalía. La placenta tenía alteraciones macroscópicas que pudieron precipitar su desprendimiento y la muerte fetal.
En el caso presentado, no se dispone de información que indique la participación de la enfermedad de base o su tratamiento como causa favorecedora de la rotura uterina. Por esta razón se debe entender que la causa de la rotura fue la inducción del parto o bien esta junto con la ventosa obstétrica, dado que previamente la gestante no había manifestado un cuadro doloroso más allá del propio del inicio del parto y que posteriormente desapareció con la analgesia epidural. Por otra parte, el voluminoso hemoperitoneo sin manifestaciones hemodinámicas, debe hacer pensar en que la rotura se produjo en un periodo de tiempo muy cercano al parto. No obstante, la gravedad de la rotura junto con la presencia de una dinámica uterina normal puede hacernos pensar en un problema de base que favoreció dicha rotura.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.