El Listado de Síntomas Breve (LSB-50) es un instrumento de evaluación psicopatológica utilizado para el despistaje de síntomas psicológicos y psicosomáticos. El LSB-50 contiene nueve escalas y subescalas clínicas, a las que se ha añadido un índice de riesgo psicopatológico, tres índices globales y dos escalas de validez. El objetivo de este estudio fue estudiar la fiabilidad y validez del instrumento. Se ha empleado una muestra de 1.242 sujetos, 790 pertenecientes a la población general y 452 a muestras clínicas. Los coeficientes de consistencia interna alfa de las escalas oscilan entre .79 y .90, mientras que los estudios de validez tanto factorial como criterial (correlación con variables de dependencia y vínculo interpersonal y análisis discriminantes) aportan evidencias de validez de la prueba. Se plantea la discusión sobre la utilidad de los cuestionarios de síntomas para el diagnóstico psicopatológico y posibles implicaciones en las conceptualizaciones de los síndromes clínicos psicopatológicos.
The Brief Symptom Check List (LSB-50) is an instrument for psychopathological assessment used for the screening of both psychological and psychosomatic symptoms. The LSB-50 defines nine clinical scales and subscales, as well as an index of psychopathological risk, three global indexes and two validity scales. The purpose of this study was to evaluate the reliability and validity of the LSB-50 for psychopathological assessment. The material consisted of data from 1,242 subjects, who filled out the LSB-50; 790 subjects belonged to non-clinical samples, and the rest of them, 452, belonged to clinical samples. Reliability analysis obtained alpha coefficients of the nine scales and subscales in a range from .79 to .90. Analyses of both factorial validity and criterion validity (correlation of LSB-50 dimensions with both interpersonal dependency and bonding variables and discriminant analyses), supported significant validity for the instrument. Possible implications on the conceptualization of both psychoreactivity and psychopathological syndromes are discussed.
La medición de síntomas psicológicos y psicosomáticos en las ciencias de la salud en general, y en particular en psicopatología, es imprescindible. La valoración de los síntomas proporciona información esencial para varios fines. Por una parte, permite la detección de individuos con riesgo psicopatológico o que padecen alteraciones psíquicas y psicosomáticas. Conceptualmente ayuda a organizar y a sistematizar alteraciones psicopatológicas en dimensiones sintomáticas; operativamente ayuda a valorar el cambio producido tras intervenciones psicoterapéuticas, así como a detectar e identificar síntomas psicológicos y psicosomáticos en individuos con enfermedades médicas, algo importante por su valor pronóstico en el tratamiento de la enfermedad. Por ello, resulta imprescindible no sólo para el diseño de tratamientos en trastornos psicopatológicos, sino también para desarrollar tratamientos apropiados para pacientes con trastornos médicos que presenten factores de riesgo psicosocial agravantes o mantenedores.
Así mismo, entendiendo la salud desde un punto de vista amplio, la medición de síntomas es útil no sólo en el ámbito clínico sino también en el campo educativo, en el campo laboral o en prevención de riesgos laborales. En la psicología educativa, la detección de alteraciones psicológicas y psicosomáticas, tanto en alumnos como en docentes, es relevante por sus repercusiones en el proceso de enseñanza-aprendizaje.
La forma de medir los síntomas psicológicos y psicosomáticos repercute en la eficiencia de nuestros recursos profesionales. Los métodos de entrevista individual recogen los síntomas referidos por los pacientes, junto con los signos observados en dicho proceso. Sin embargo, los inconvenientes mayores, aparte de los sesgos característicos de la propia observación, son el tiempo y el costo de dicho procedimiento. El tiempo de recogida de la información es amplio y, además, el procedimiento recoge los síntomas de sólo un sujeto.
Se hace necesario, por lo tanto, utilizar métodos rápidos y económicos, es decir, con una buena eficiencia. Los cuestionarios y escalas de valoración sintomática autoadministrados satisfacen estos requerimientos de economía y rapidez, sin perder mucha precisión, cuando están bien diseñados.
El LSB-50 surge desde la herencia y desde la experiencia en España a partir de los años 80 con cuestionarios autoaplicados para la detección de síntomas psicopatológicos. En 1988, González de Rivera construye la primera adaptación al español del Symptom Checklist-90-Revised (Derogatis, 1977, 1983), abreviadamente SCL-90-R, que culmina con la publicación en el año 2002 de la versión española del cuestionario (González de Rivera, De las Cuevas, Rodríguez-Abuín y Rodríguez-Pulido, 2002). En el test se recogen los datos obtenidos en la detección y cuantificación de la morbilidad psiquiátrica en población general (González de Rivera et al., 1991) y en diferentes grupos clínicos (De las Cuevas et al., 1991; Rodríguez-Abuín, 2003) y adaptan el Symptom Checklist 90 Revised, SCL-90-R, denominándolo Cuestionario de 90 Síntomas (González de Rivera et al., 2002).
Los instrumentos de medida de tipo cuestionario utilizados hasta la fecha en psicopatología tienen muchas ventajas para la evaluación psicopatológica, incluido el SCL-90-R, pero presentan defectos sustanciales en su construcción (véase Rivera y Abuín, 2012). Así, muchos síntomas están incorrectamente clasificados, conformando a su vez dimensiones sin validez clínica (p. ej., "tener pensamientos sobre el sexo que le inquietan bastante" está dentro de la dimensión de psicoticismo en el SCL-90-R); se echan en falta escalas relevantes, como la de síntomas de sueño que, aunque pueden aparecer en distintos síndromes, conforman una dimensión con interés clínico y se concede el mismo valor de predicción psicopatológico a todos los síntomas, obviando que hay una diferencia de gravedad clínica entre síntomas (no es lo mismo "sentirse triste" que "tener pensamientos o ideas de acabar con su vida"). Estos defectos y carencias se mantienen en el SCL-90-R y en los derivados del mismo como el SA-45, versión reducida del SCL-90-R elaborada por Sandín, Valiente, Chorot, Santed y Lostao (2008).
Además, es necesario plantear la disyuntiva acerca de si los cuestionarios e inventarios de síntomas como el SCL-90-R o el LSB-50 son o no instrumentos útiles para evaluar trastornos psicopatológicos específicos tal como señalan Pedersen y Karterud (2004) o, en otros términos, Rauter, Leonard y Sweeter (1996) y Caparrós-Caparrós, Villar-Hoz, Juan-Ferrer y Viñas Poch (2007), planteando si los cuestionarios de síntomas como el SCL-90-R realmente miden un factor global inespecífico de distrés más que factores específicos de psicopatología. Dada la comorbilidad de síntomas en los diferentes cuadros psicopatológicos, es posible encontrarse de alguna forma un factor global de distrés que estaría presente en todos los cuadros. No obstante, es necesario acotar de forma conceptual su alcance y su posible relación de coexistencia con otros factores específicos.
Por último, al utilizar cuestionarios o inventarios para la medición de síntomas se deben tener en cuenta los posibles sesgos de respuesta, tal como señalan McGrath, Mitchell, Kim y Hough (2010) o Lanyon y Wershba (2013), de forma más particular sobre el sesgo de minimización de respuestas. En las medidas de tipo cuestionario en psicopatología, el componente psicológico de control es fundamental para entender las discrepancias o incongruencias entre las puntuaciones subjetivas y la pertenencia de un sujeto a un grupo diagnóstico. Tal como se ha propuesto en la medición de la personalidad, separando medidas explícitas de medidas implícitas (Asendorpf, Banse, y Mücke, 2002; Bornstein, Manning, Krukonis, Rossner y Mastrosimone, 1993), en la evaluación de síntomas psicopatológicos es útil hacer esta diferenciación. La información reportada sobre los síntomas de forma explícita por el sujeto o paciente no es la misma que la obtenida por el clínico, implícitamente, en la exploración clínica psicopatológica o con técnicas no explícitas como las técnicas proyectivas.
Teniendo presente estas consideraciones, se presenta a continuación el Listado de Síntomas Breve LSB-50 con sus escalas, subescalas e indicadores, junto con sus propiedades psicométricas.
Método
Participantes
El estudio se realizó con cuatro muestras de adultos, dos de población general y dos muestras clínicas, una de pacientes odontológicos y una muestra de pacientes con trastornos psicopatológicos. La primera muestra de población general estuvo formada por 672 sujetos, 360 de los cuales eran varones y 312 mujeres, adultos de distintas edades, profesiones y niveles de estudios a los que se les solicitó que cumplimentasen la prueba. Su edad media fue de 39.9 años con una desviación típica de 14.9 años. La segunda muestra de población general se utilizó exclusivamente para los estudios de la validez de criterio y estaba compuesta por 118 sujetos (37 hombres y 81 mujeres) que participaban en un proyecto psicoeducativo para aprender a afrontar el estrés y la ansiedad, excluyéndose a todos aquellos que padecían síndromes clínicos psicopatológicos. La media de edad del grupo fue de 25.67 años, dentro de un rango de 18 a 66 años.
La muestra de pacientes odontológicos estaba formada por 149 sujetos procedentes de la consulta estomatológica, 12 varones y 137 mujeres, con una edad media de 33.5 años y una desviación típica de 14.5 años y que padecían disorexias variadas, en su mayoría con disfunción temporo-mandibular. Finalmente, la muestra de población clínica psicopatológica estuvo compuesta por 303 sujetos, 114 varones y 189 mujeres, con una edad media de 44.0 años y una desviación típica de 16.1. Los sujetos procedían de la primera evaluación de pacientes de consulta ambulatoria en centros de salud mental públicos y privados, abarcando un amplio número de patologías con predominio de las ansioso-depresivas.
Instrumentos y variables
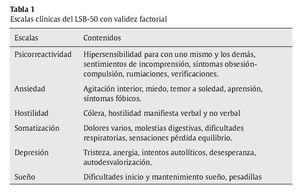
El instrumento elaborado, el Listado Breve de Síntomas (LSB-50), está formado por 50 ítems descriptivos de manifestaciones sintomáticas psicológicas y psicosomáticas. Para la redacción de los ítems se utilizó un lenguaje coloquial similar al que los pacientes utilizan para manifestar sus síntomas para así incrementar la validez ecológica de los mismos. Los ítems, así mismo, han sido redactados en primera persona, para producir una fácil identificación del sujeto evaluado con ellos (p. ej., "me vienen ideas de acabar con mi vida"). El LSB-50 comprende ocho escalas clínicas (psicorreactividad -que, a su vez, comprende dos subescalas, hipersensibilidad y obsesión-compulsión-, ansiedad, hostilidad, somatización, depresión, sueño estricto, sueño ampliado y riesgo psicopatológico) y dos escalas de validez (minimización y magnificación). Las escalas clínicas contienen ítems referidos a las clásicas dimensiones psicopatológicas (ver tabla 1), si bien se introducen algunas particularidades:
a) Hay una dimensión que integra las subescalas de hipersensibilidad y obsesión-compulsión (que se corresponden, en gran parte, con dimensiones ya conocidas en otros instrumentos como el SCL-90-R, sensibilidad interpersonal y escala obsesiva-compulsiva), y que se denomina psicorreactividad. Desde un punto de vista clínico, los síntomas obsesivo-compulsivos son característicos de síndromes clínicos con la misma denominación, por lo que parece útil separarlos de los síntomas más enfocados a la sensibilidad para con uno mismo y en las relaciones con otros.
b) Adicionalmente, se ha formado una escala ampliada de sueño que engloba a los ítems de sueño junto con 2 ítems de ansiedad y 2 de depresión que tienen relación relevante con el factor de sueño.
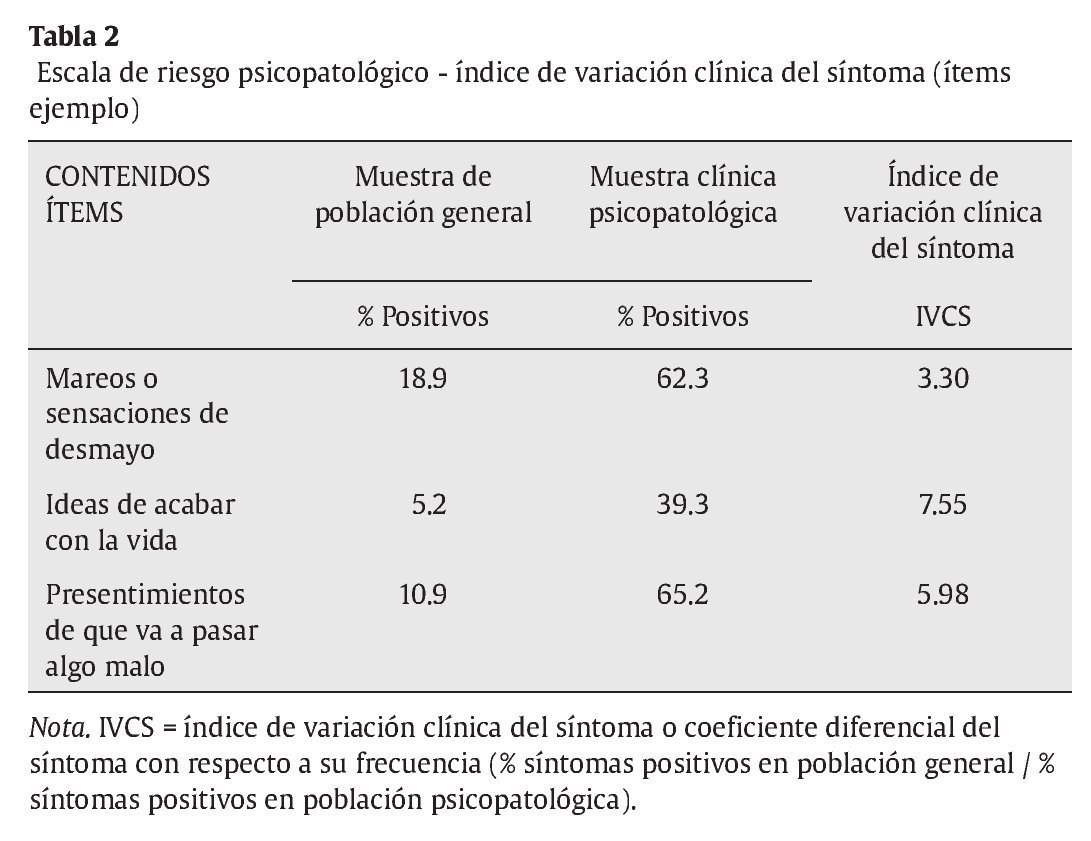
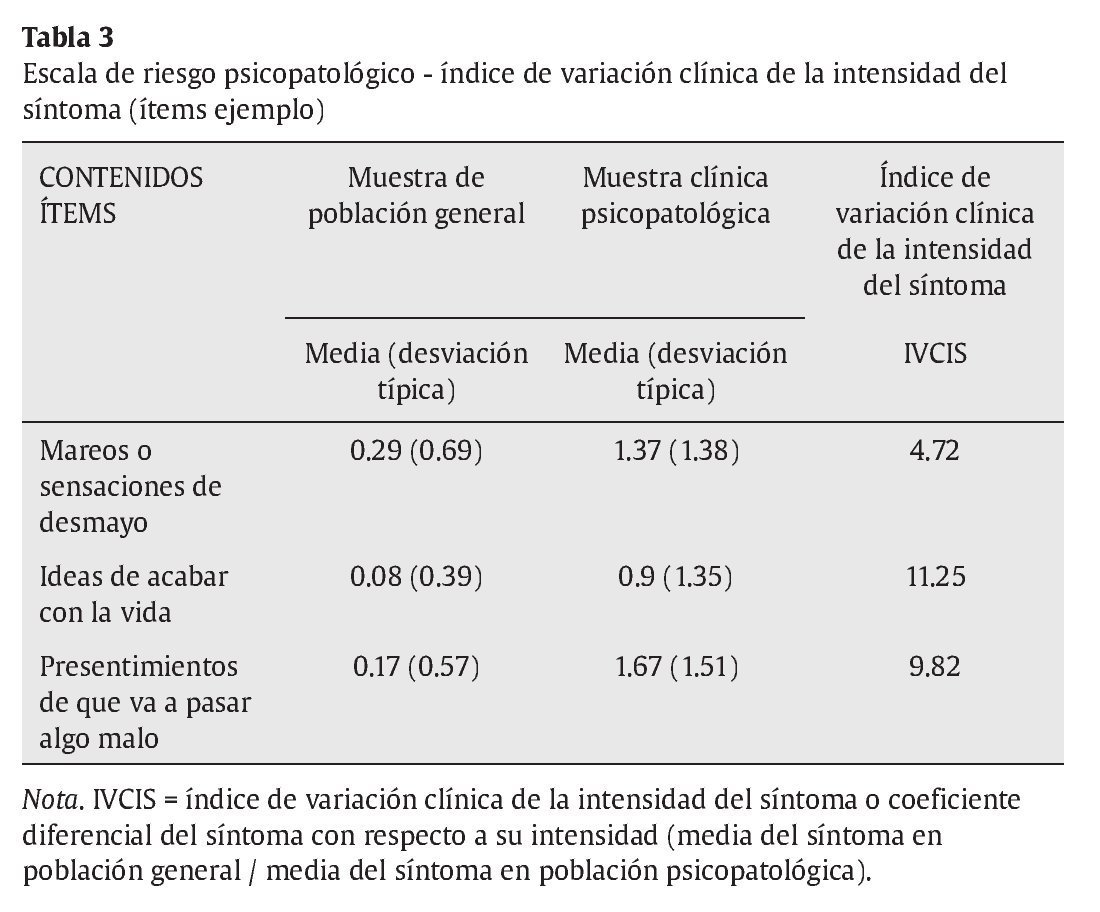
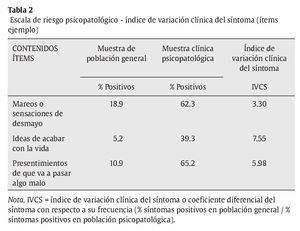
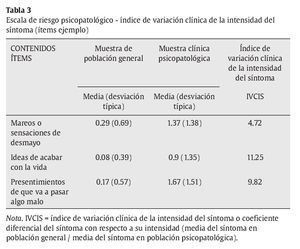
c) Hay una escala de riesgo psicopatológico de 11 ítems, cuya probabilidad de aparición e intensidad en la población general no clínica es muy baja, mientras que, comparativamente, tienen una alta probabilidad de aparición y alta intensidad en la población psiquiátrica ambulatoria. Los síntomas incluidos tienen, al menos, una frecuencia media 2.5 veces mayor y una intensidad media, al menos, 4 veces mayor que en la población general (ver ejemplos en tablas 2 y 3). El coeficiente de contingencia entre la puntuación escalar en el ítem y la pertenencia a población psiquiátrica-normal es en todos los casos significativo, oscilando entre .31 y .51.
d) El LSB-50 tiene dos escalas de validez para obtener información sobre posibles sesgos de aumento o minimización de respuestas: la escala Min (minimización) y la escala Mag (magnificación). Los 8 ítems de la escala Min incluyen un conjunto de síntomas que suelen aparecen con una frecuencia mayor del 50% en la muestra de población general (p. ej., "me siento triste"), es decir, más del 50% de los evaluados respondían que padecían dicho síntoma al menos "un poco". Los 8 ítems de la escala Mag, sin embargo, tienen bajas frecuencias de respuesta, tanto en población general como incluso en la población clínica psicopatológica (p. ej., "tener ideas de acabar con mi vida").
De forma análoga a otros listados de síntomas, el LSB-50 contiene tres indicadores globales que sintetizan la frecuencia y la intensidad de los síntomas percibidos, tanto por separado como de forma combinada:
a) NUM. Frecuencia de los síntomas presentes
b) INT. Intensidad media de los síntomas presentes
c) GLOB. Afectación global psicopatológica, que combina las intensidades de todos los síntomas con el número de ítems del listado.
Además del LSB-50, se utilizaron otros dos instrumentos de medida para realizar los estudios de validez: el Test del Perfil de la Relación de Bornstein (Bornstein y Languirand, 2004) (versión española de Abuín, Mesía y González de Rivera, 2007a) y el Inventario de Dependencia Interpersonal (Hirschfeld et al., 1977) (version española de Abuín, Mesía y González de Rivera, 2007b).
El Test del Perfil de la Relación se compone de 30 ítems y está formado por tres subescalas de 10 ítems cada una, valorados en una escala de medida de 0 a 4 (desde nada verdadero sobre mí a completamente verdadero sobre mí):
1) Sobredependencia destructiva (SD)
Esta subescala evalúa la dependencia emocional e interpersonal desadaptativa y rígida. Puntuaciones altas implican una autopercepción frágil e indefensa, con una necesidad imperiosa por establecer y mantener vínculos cercanos a las figuras de autoridad y cuidadores. Gran temor al abandono y a las evaluaciones negativas.
2) Dependencia saludable (DS)
Evalúa la dependencia emocional e interpersonal flexible y adaptativa. Puntuaciones altas se asocian a una autopercepción competente y una necesidad de vínculos saludables de cercanía, experimentando bienestar en situaciones de intimidad. Confianza en uno mismo funcionando de forma autónoma, buscando ayuda y apoyo de forma apropiada, cuando lo necesita.
3) Desapego disfuncional (DD)
Evalúa una forma de desapego rígido y desadaptativo. Puntuaciones altas se asocian a la percepción de los demás como dañinos o no confiables, con una necesidad de mantener distancia con otras personas por temor a ser dañado o sobrepasado. Autopresentación autónoma de forma excesiva y artificial.
El inventario de Dependencia Interpersonal se compone de 48 ítems que configuran tres subescalas, valoradas en un rango de puntuaciones de 1 a 4 (nada característico de mí a muy característico de mí):
1) Dependencia emocional de los demás
La subescala, compuesta por 18 ítems, mide la dependencia afectiva e interpersonal caracterizada por el condicionamiento del comportamiento y emociones a la aprobación de los demás. Puntuaciones altas implican intentos conductuales de agradar a los demás más que la toma de propias decisiones.
2) Autoafirmación de autonomía
Está compuesta por 14 ítems que miden un patrón afectivo-interpersonal caracterizado por extrema asertividad y autonomía, rechazándose necesidades de afecto y cooperación interpersonal. Puntuaciones altas se asocian a una autopresentación rígida, con énfasis en las capacidades personales y en la propia autonomía.
3) Desconfianza en uno mismo
Está formada por 16 ítems que miden una forma de vinculación interpersonal caracterizada por la desconfianza en las propias capacidades para la resolución de conflictos, toma de decisiones y mane-jo de situaciones adversas. Altas puntuaciones se asocian a una baja tolerancia a la frustración y la percepción de baja autoeficacia.
Así mismo, de acuerdo con Bornstein (1994), se obtiene un Índice de Dependencia Interpersonal (IDI) derivado de las puntuaciones en las tres subescalas (IDI = dependencia emocional de los demás + desconfianza en uno mismo - aserción de autonomía).
Resultados
A continuación, primero se presentan los análisis descriptivos y comparativos entre hombres y mujeres en las diferentes muestras, segundo los análisis de correlaciones de las dimensiones del LSB-50 con la edad, tercero los análisis de fiabilidad de las dimensiones e indicadores y los análisis de validez concurrente con otras medidas, cuarto el estudio factorial realizado y quinto los análisis discriminantes para diferenciar y clasificar óptimamente entre las muestras de población psicopatológica y población general, a partir de las dimensiones clínicas del LSB-50.
Estadísticos descriptivos y diferencias de género
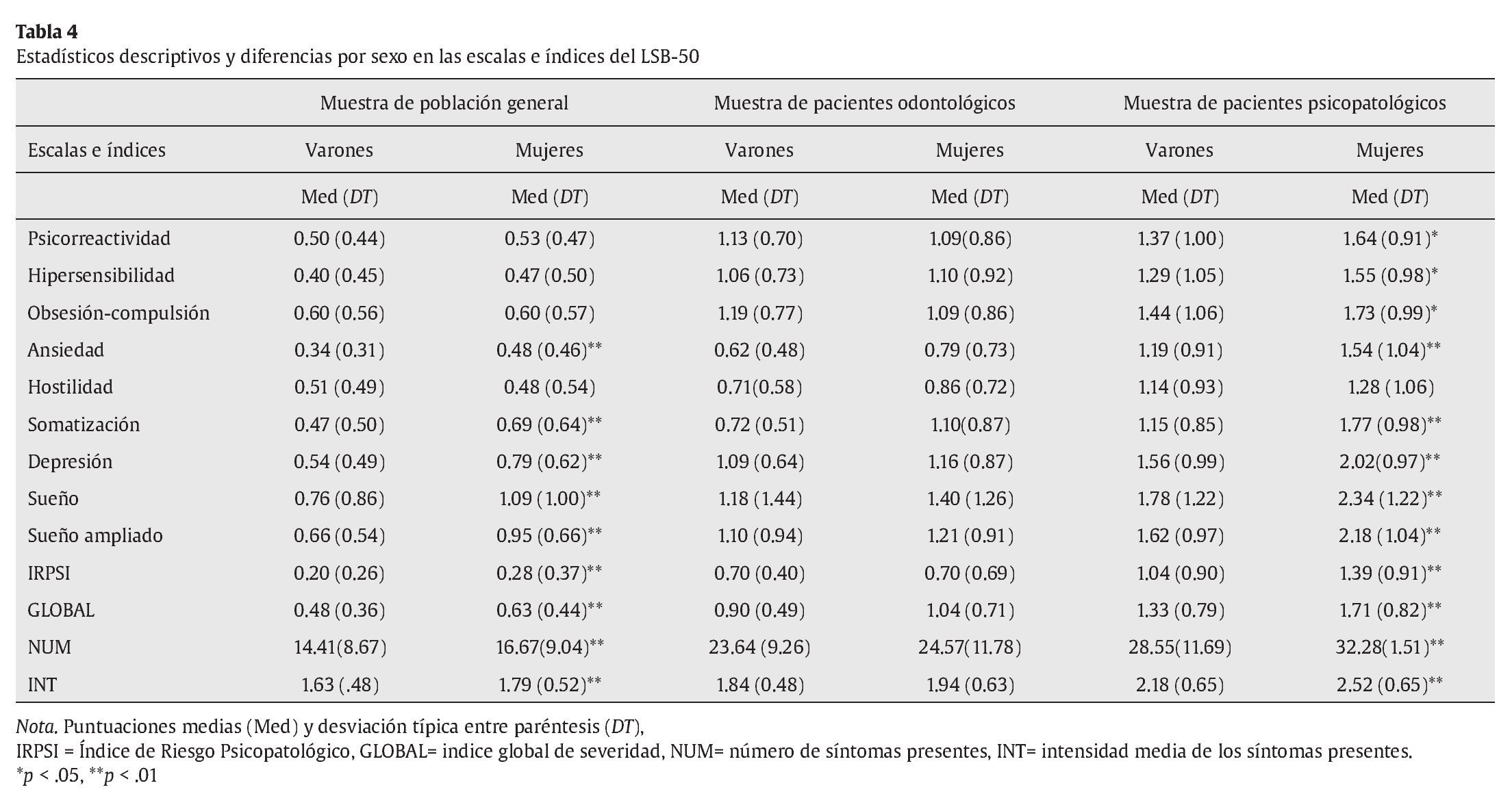
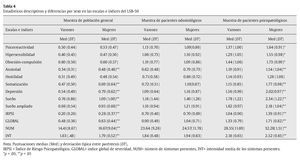
En la tabla 4 se presentan los estadísticos descriptivos (media y desviación típica) de los índices dimensionales y globales de psicopatología, comparándolos por el sexo en cada una de las muestras consideradas, empleando la prueba t de Student. Tal como se puede observar, los índices dimensionales y globales son, en su mayoría, más elevados en las mujeres que en los varones. En la muestra de pacientes odontológicos, dado que la muestra de hombres es muy pequeña (n = 11), las diferencias no son estadísticamente significativas. En la muestra de población general no hay diferencias en las dimensiones de psicorreactividad, hipersensibilidad, obsesión-compulsión y hostilidad. En la muestra de pacientes con trastornos psicopatológicos no hay diferencias significativas entre hombres y mujeres en la dimensión de hostilidad.
Correlaciones con la edad
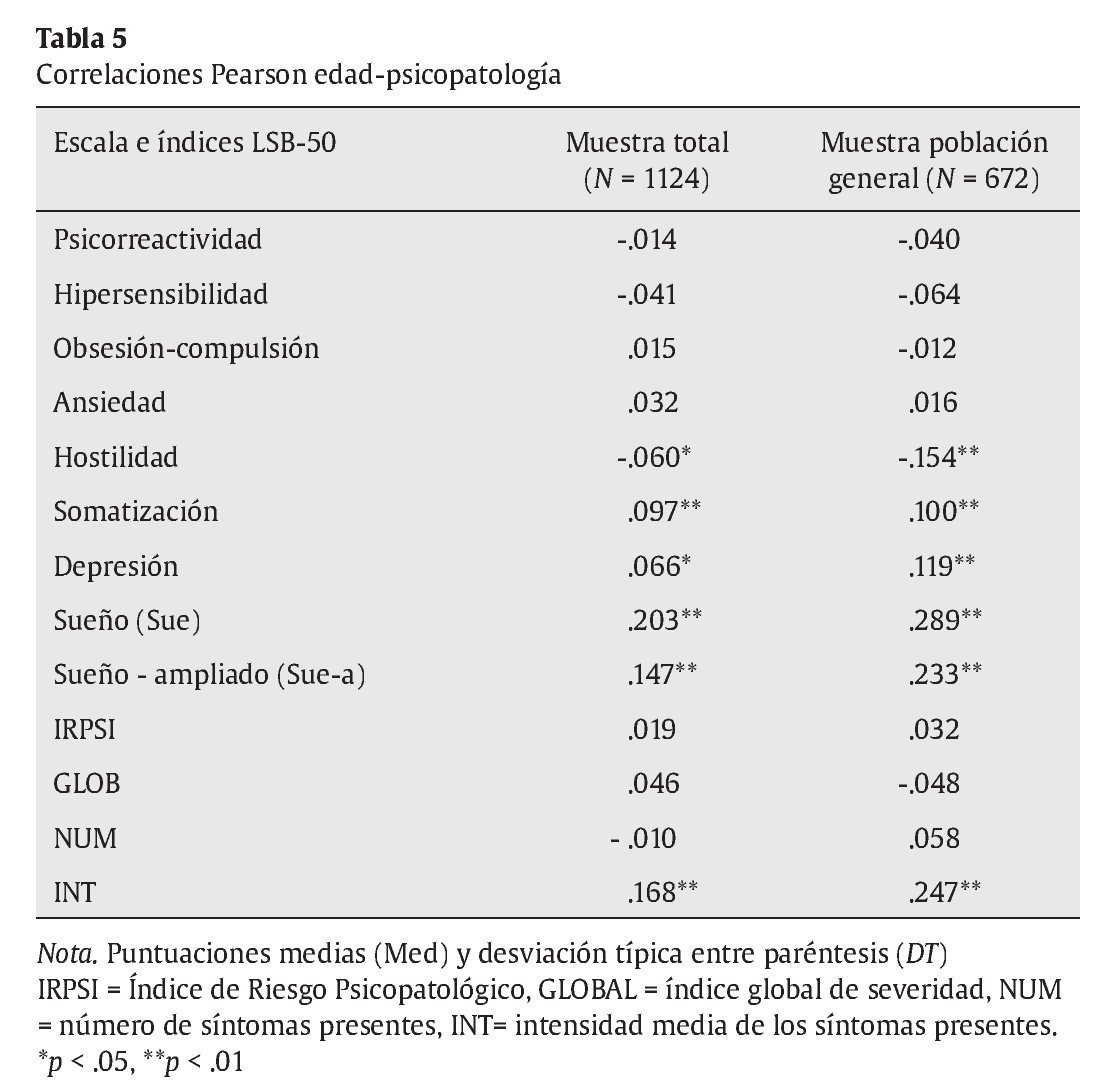
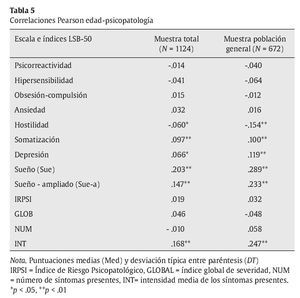
En la tabla 5 se exponen las correlaciones de Pearson de las escalas, subescalas e indicadores globales del LSB-50 con la edad, tanto en la muestra total como sólo en la población general. En la muestra total, los resultados obtenidos muestran correlaciones positivas significativas de la edad con las puntuaciones de las escalas de sueño (r edad-sue = .203, r edad - sue-a = .147, p < .01) y con los indicadores de intensidad de los síntomas presentes (r edad-int. = .168, p < .01). Así mismo, hay correlaciones positivas muy bajas, que no llegan a .1, pero significativas estadísticamente, con las dimensiones de somatización (.097, p< .01) y depresión (.067, p < .05). De igual forma se encuentra una correlación negativa muy baja, pero significativa, de la dimensión de hostilidad con la edad (-.06, p < .05). Análoga tendencia de resultados, pero con correlaciones más acentuadas, se ha encontrado en la muestra de población general (r edad-sue = .289 y r edad - sue-a = .233, p < .01; r edad-somatización = .10 p = .01; r edad-depresión = .119, p < .01; r edad-intensidad = .247, p < .01; r edad-hostilidad = -.154, p < .01).
Análisis de fiabilidad y validez concurrente
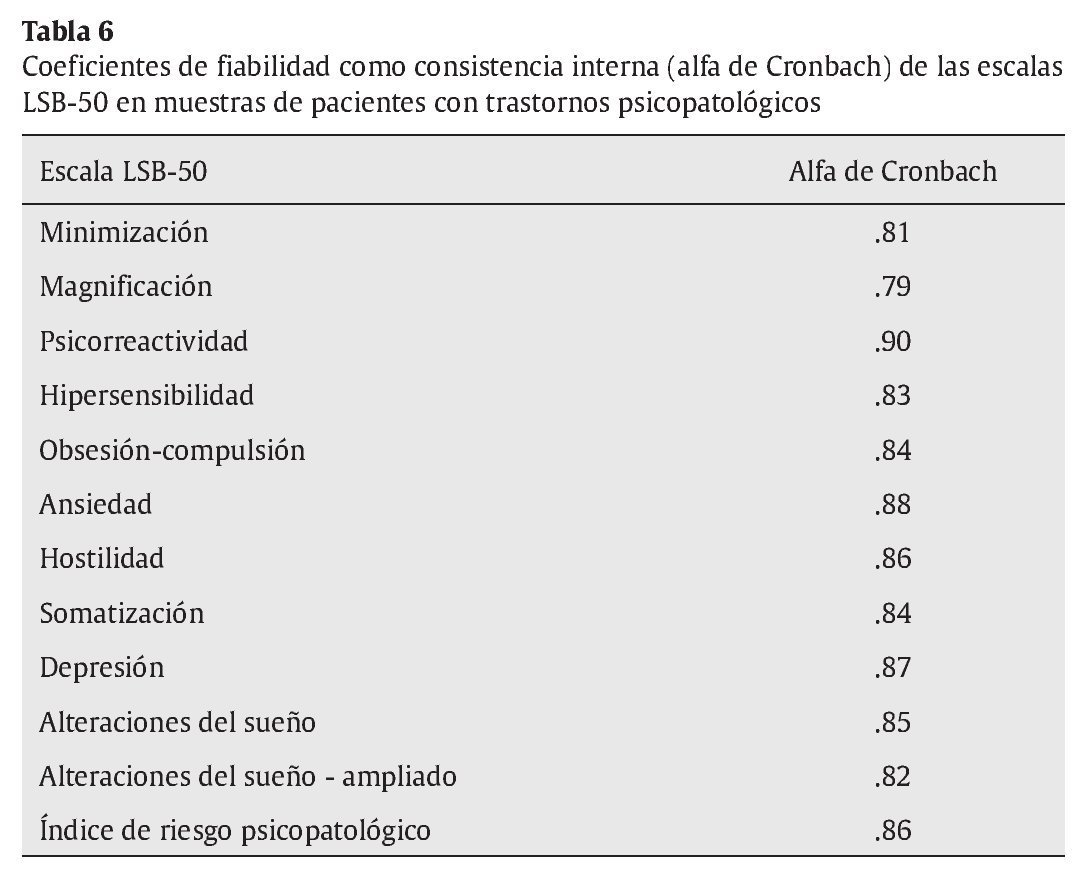
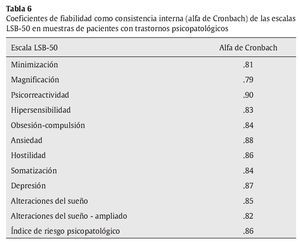
A partir de la muestra clínica psicopatológica se han obtenido los coeficientes de fiabilidad de Cronbach para las diferentes escalas y subescalas (tabla 6). Los valores de los coeficientes de las diferentes escalas clínicas son altos, entre .82 y .90, mostrando una consistencia interna y alta homogeneidad para las distintas escalas y subescalas.
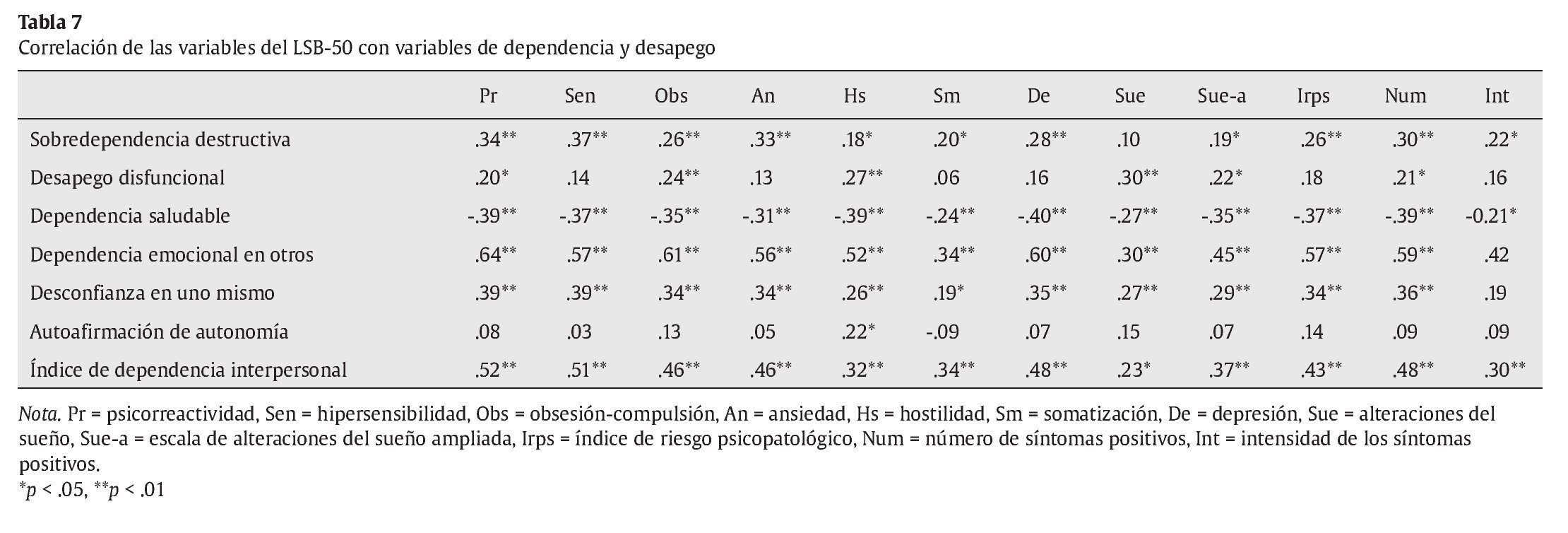
Para estudiar la validez concurrente del test se han realizado análisis de correlación entre los diferentes índices dimensionales y globales clínicos del LSB-50 con variables de vinculación interpersonal y de dependencia afectiva (tabla 7). Para ello se establecieron las correlaciones de Pearson de las variables del LSB-50 con las variables de los instrumentos de dependencia afectiva y relación interpersonal: el Test del Perfil de la Relación de Bornstein (Abuín et al., 2007a) y el Inventario de Dependencia Interpersonal de Hirschfeld y colaboradores (Abuín et al. 2007b).
Los análisis de correlación de Pearson de las escalas y subescalas del LBS-50 con las subescalas tanto del Test del Perfil de la Relación (RPT) como del Inventario de Dependencia Interpersonal (IDI) muestran coeficientes positivos y significativos entre las variables de psicopatología y variables de dependencia afectiva no saludable y con la falta de confianza en uno mismo (tabla 7). Asimismo, las escalas de psicorreactividad y las respectivas subescalas de hipersensibilidad y obsesión-compulsión, junto con las escalas hostilidad y sueño correlacionan positivamente con el desapego disfuncional. La variable hostilidad es la única que correlaciona positivamente con la autoafirmación de la autonomía.
Análisis factorial y análisis correlaciones escalas LSB-50
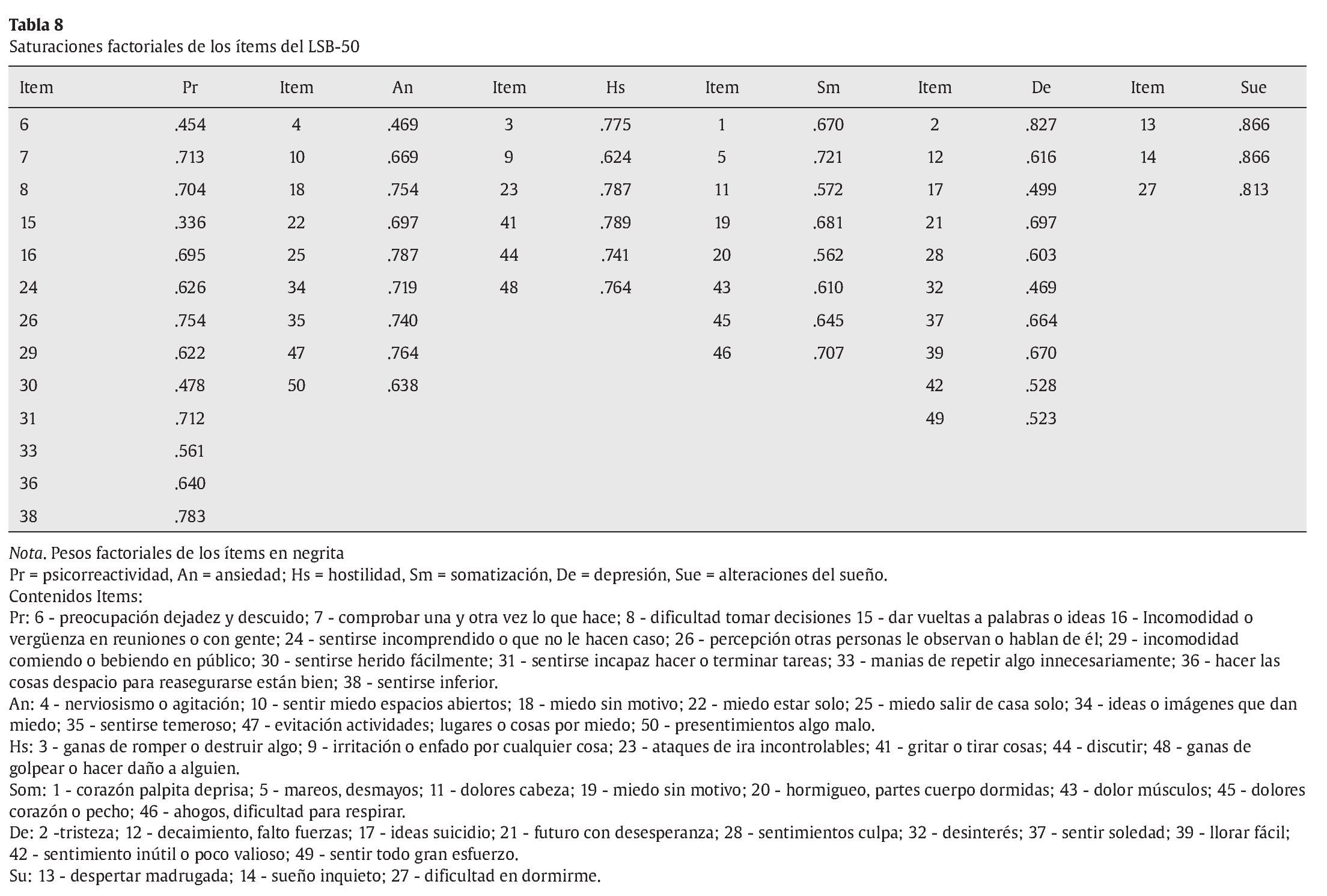
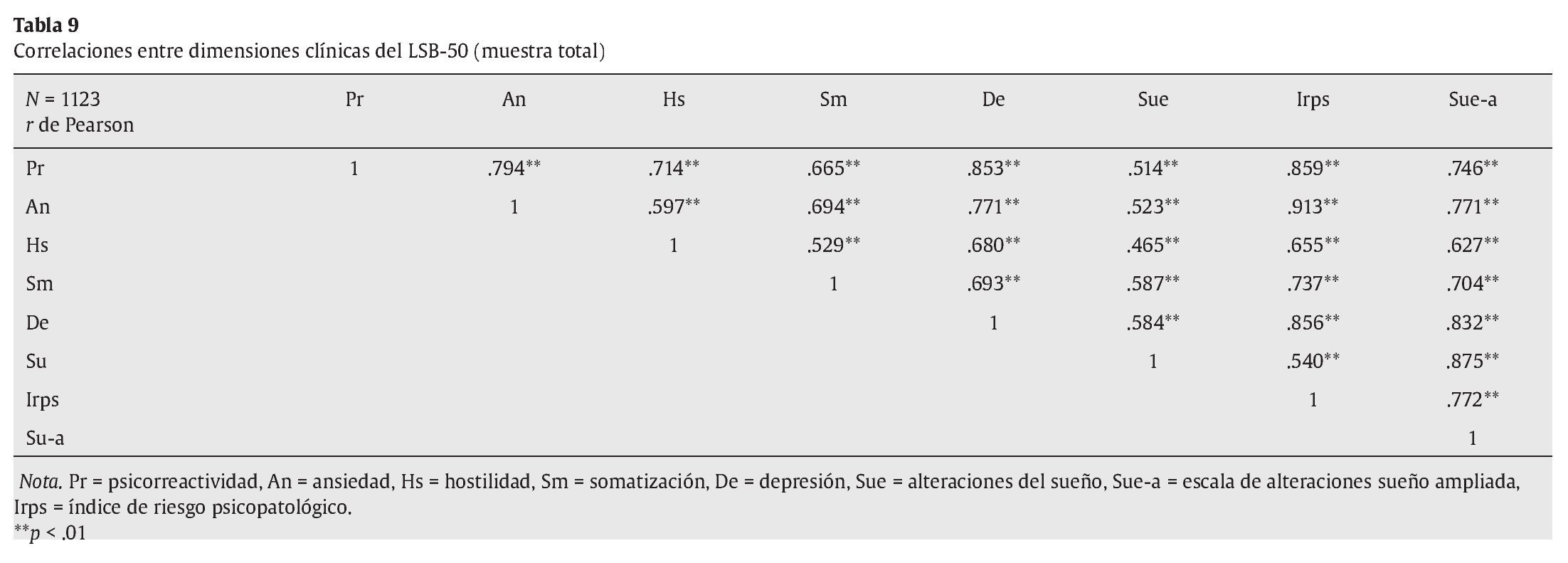
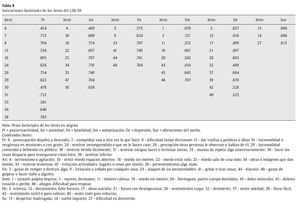
Además de realizar la correlación entre las dimensiones del LSB-50 y variables de dependencia y relación interpersonal, se llevó a cabo un estudio factorial del LSB-50 para aportar datos a la validez de la estructura dimensional propuesta. Se realizó un análisis factorial exploratorio utilizando el método de componentes principales y un método de rotación factorial oblicuo promax, ya que se supone que las dimensiones de psicopatología mantienen correlaciones entre sí, dada la comorbilidad de síntomas. Los pesos factoriales de los ítems están entre un rango de .36 a .87, tal como se muestran en la tabla 8. El porcentaje de varianza explicada de los 6 factores es del 55.3%, correspondiendo el 34.6% al primer factor. En la tabla 9 se presentan las correlaciones entre las escalas clínicas del LSB-50. Los resultados muestran correlaciones significativas entre las escalas.
Análisis discriminantes
Para averiguar las variables que determinan mejor las diferencias entre la muestra con trastornos psicopatológicos y la muestra de población general, se procedió a realizar análisis discriminantes. Éstos se realizaron separando hombres de mujeres, ya que se encontraron diferencias debidas al género en los análisis descriptivos. Primeramente se hizo un análisis discriminante a partir de las dimensiones clínicas del LSB-50 validadas factorialmente, junto con el índice de riesgo psicopatológico. El método para efectuar el análisis discriminante fue paso a paso. Finalmente se analizó la capacidad discriminatoria entre los grupos psicopatológico y de la población general a partir exclusivamente de la escala de riesgo psicopatológico.
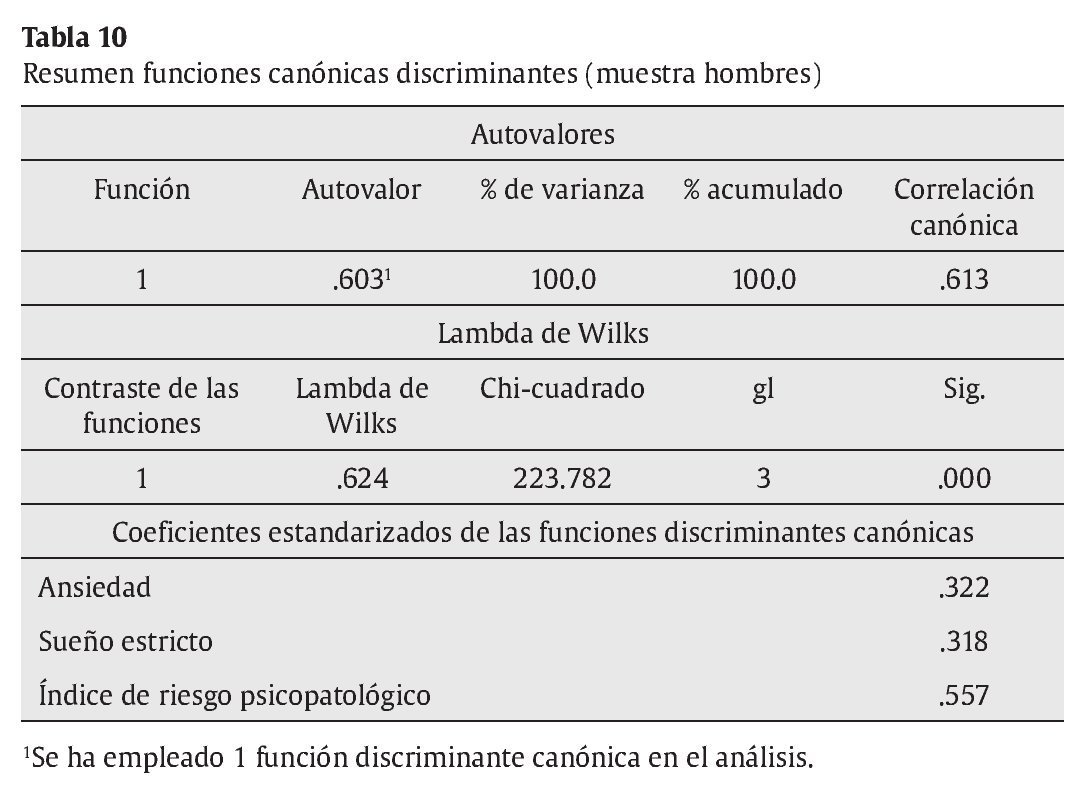
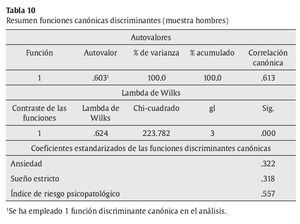
Análisis 1: análisis discriminante entre la muestra de población general y la muestra de población con trastornos psicopatológicos (hombres). Las matrices de covarianzas-varianzas son diferentes, es decir los grupos tienen una variabilidad diferente, tal como muestra el test de M. Box (F = 70.011, p = .000); este hecho no impide seguir el análisis, dado que las muestras tienen un número de sujetos grande. La primera variable que ha entrado en el análisis ha sido el índice de riesgo psicopatológico (Irpsi), seguido de la dimensión de sueño (Sue) y de la dimensión de ansiedad (An). El resumen de las funciones canónicas discriminantes se exponen en la tabla 10 y la función discriminante resultante, de acuerdo a los coeficientes de las funciones discriminantes, es: D1 = -1.120 + 0.612 * An + 0.332 * Sue + 1.106 * Irpsi. A partir de la función discriminante, se clasifican correctamente un 85.1 % de los casos (tabla 11).
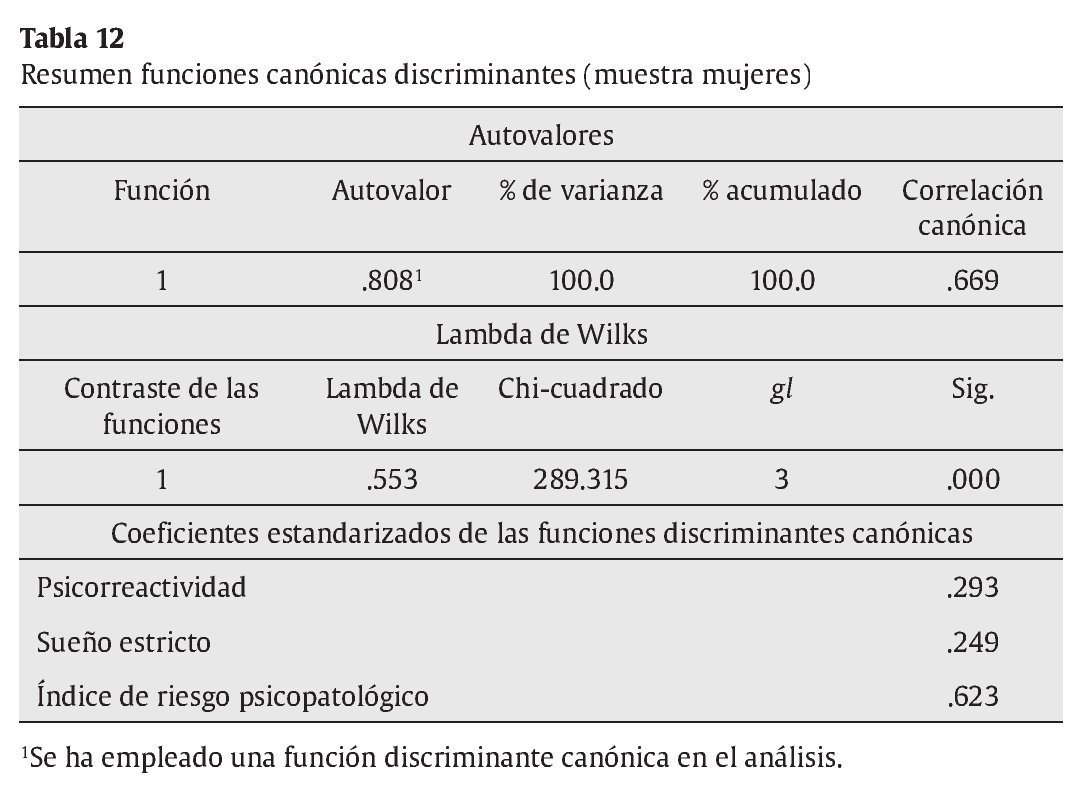
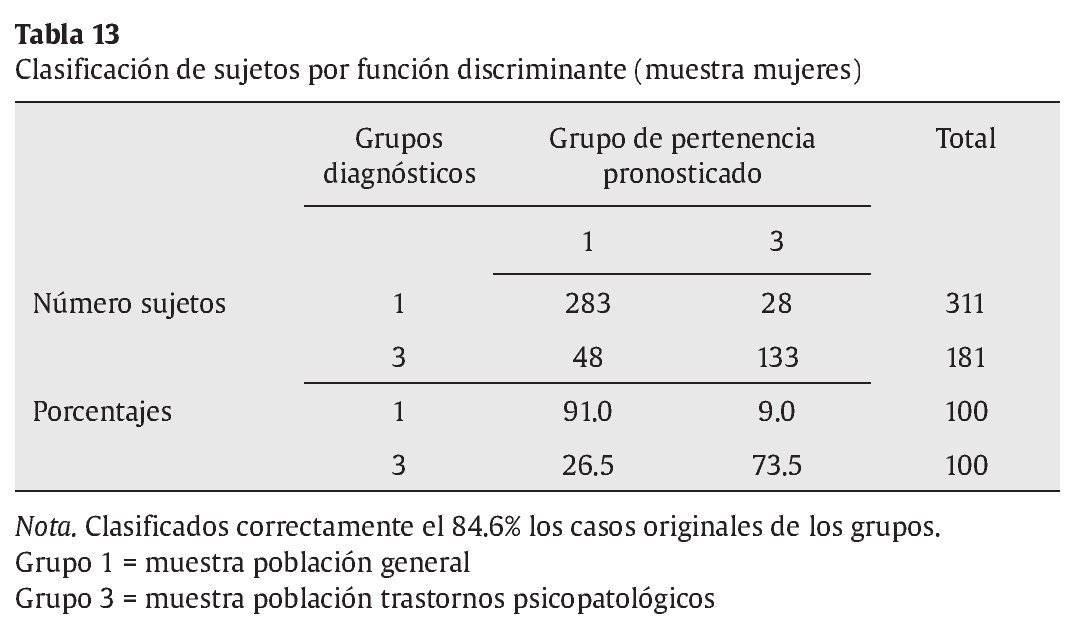
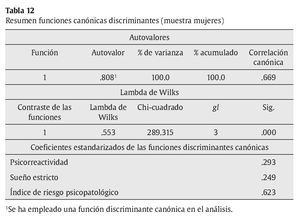
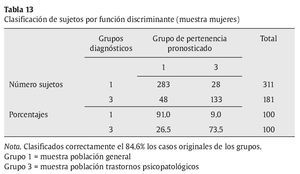
Análisis 2: análisis discriminante entre la muestra de población general y la muestra de población con trastornos psicopatológicos (mujeres). También las matrices de covarianzas-varianzas son diferentes, tal como muestra el test de M. Box (F = 40.184, p = .000), pero las muestras son igualmente amplias, con lo que se pueden interpretar los resultados. La primera variable que ha entrado en el análisis ha sido el índice de riesgo psicopatológico (Irpsi), seguido de la dimensión de sueño (Sue) y de la dimensión de psicorreactividad (Pr). El resumen de las funciones canónicas discriminantes se exponen en la tabla 12. La función discriminante resultante, de acuerdo a los coeficientes de las funciones discriminantes, es D1 = -1.443 + 0.438Pr + 0.221 * Sue + 1.004 * Irpsi. A partir de la función discriminante, se clasifican correctamente un 84.6 % de los casos (tabla 13).
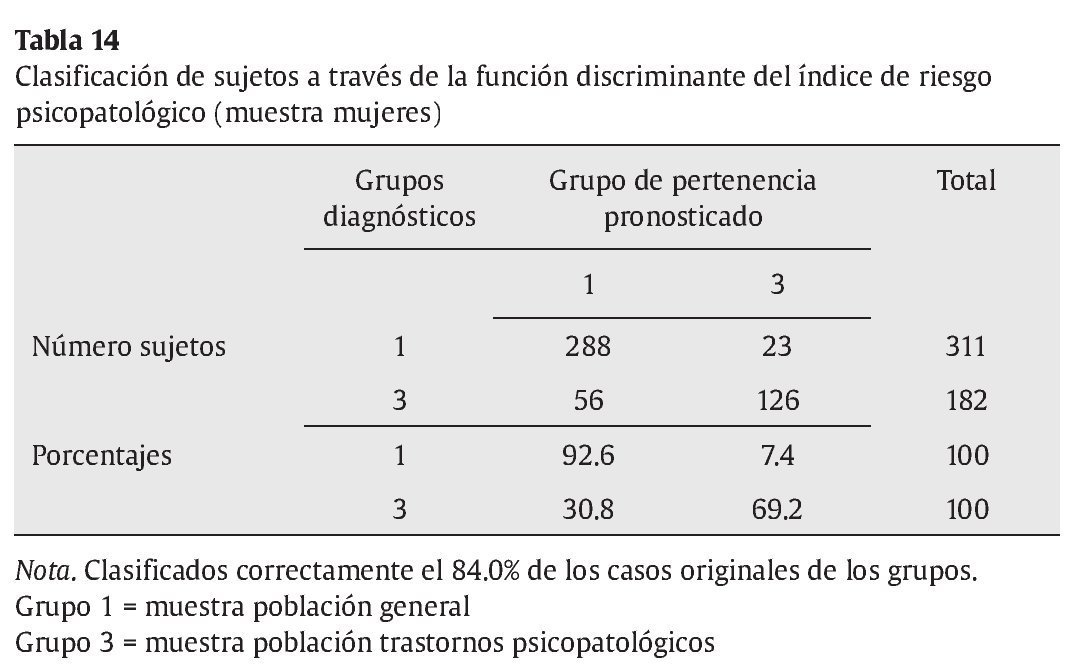
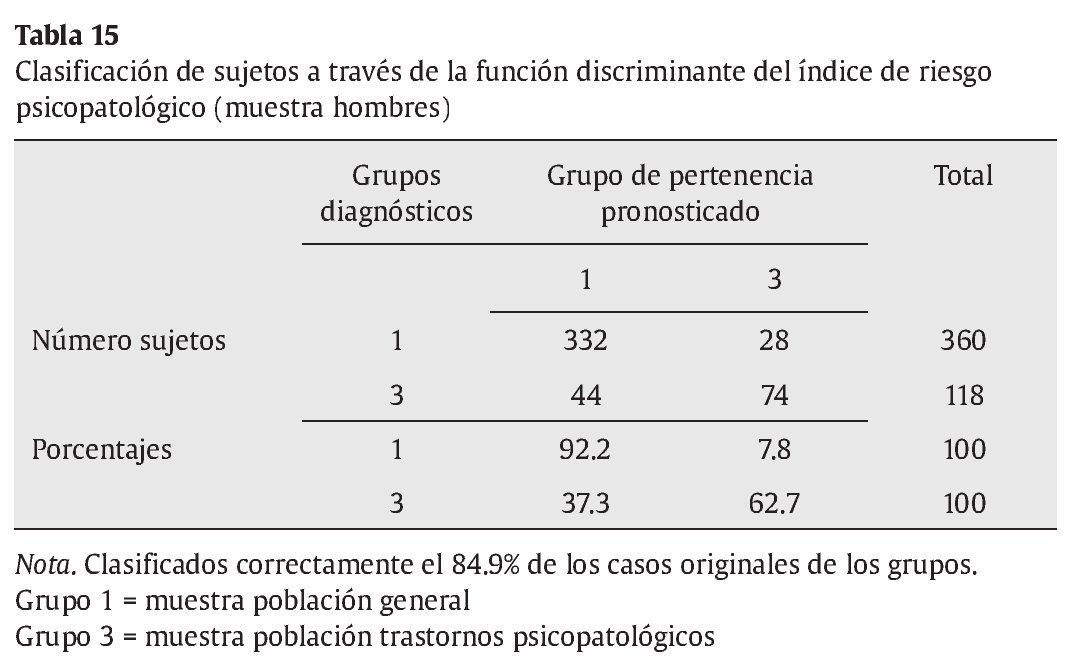
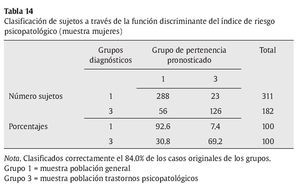
Análisis 3: análisis del poder predictivo de la pertenencia teniendo en cuenta sólo el índice de riesgo psicopatológico. Utilizando exclusivamente este índice se clasifican correctamente el 84% en la muestra de mujeres y el 84.9% en la de hombres, (ver tablas 14 y 15).
Discusión
Conceptualmente el LSB-50, a diferencia de otros listados de síntomas más largos como el SCL-90-R, evalúa la sintomatología psicológica y psicosomática de forma más rápida, con unos buenos índices de fiabilidad y validez. Los estadísticos descriptivos de las escalas clínicas son congruentes con la experiencia clínica y con lo encontrado con otros cuestionarios de evaluación de síntomas psicopatológicos (p. ej., el SCL-90-R; Caparrós-Caparrós et al., 2007; González de Rivera, De la Hoz, Rodríguez-Abuín y Monterrey, 1999; González de Rivera et al., 2002). De igual forma, las correlaciones de la edad con las dimensiones de psicopatología son coherentes con los datos epidemiológicos y evolutivos, teniendo en cuenta los efectos del tamaño muestral que posibilitan la significación de algunas correlaciones bajas. Las alteraciones del sueño se incrementan con la edad, así como los síntomas depresivos y de somatización que, a su vez, pueden estar relacionados con las propias alteraciones del sueño (Foley, Ancoli-Israel, Britz y Walsh, 2004). De igual forma, tal como ocurre con otros instrumentos de medida y con diferentes muestras, las puntuaciones de las escalas clínicas son más elevadas en las mujeres que en los hombres (Caparrós-Caparrós et al., 2007; Sandín et al., 2008).
Además de las escalas clínicas con validez factorial se presentan diferencias técnicas en su conceptualización con respecto a otros instrumentos como el SCL-90-R o el SA-45: (1) la distinción del rango de síntomas, que permite configurar una escala de riesgo psicopatológico útil para detectar sujetos que puntúan en ítems infrecuentes y muy leves en la población general y que como se ha visto clasifica correctamente como normales o como con trastornos psicopatológicos alrededor de un 85% de los sujetos, (2) la inclusión de escalas de validez de minimización y magnificación diseñadas para prever posibles sesgos de aumento o disminución en las puntuaciones del listado y que abren un campo de estudio para su utilidad y limitaciones y (3) escalas de sueño que ayudan a identificar y distinguir alteraciones del sueño asociadas o independientes de alteraciones ansiosodepresivas. La dimensión de sueño constituida por 3 ítems con gran peso factorial es, a su vez, una variable que permite discriminar entre la muestra de población general y la muestra de población psicopatológica, tanto en hombres como en mujeres. Estas dos variables, por tanto, son importantes para predecir y clasificar a una persona con riesgo de padecer un desajuste psicológico. Esto es congruente con la experiencia clínica, en la que la presencia de síntomas inusuales o infrecuentes, junto con alteraciones del sueño, alerta al clínico de procesos psicopatológicos en desarrollo presente o de próxima aparición.
Los resultados sobre el estudio factorial permiten la discusión sobre la unidimensionalidad o multidimensionalidad de los cuestionarios de síntomas psicológicos y, secundariamente, sobre la naturaleza de lo psicopatológico. Tal como se plantea en otros trabajos (Bados, Balaguer y Coronas, 2005; Caparrós- Caparrós et al. , 2007; Rauter et al., 1996; Vassend y Skrondal, 1999; Zack, Toneatto y Streiner, 1998) o en la revisión realizada por Cyr, McKenna-Foley y Peacock (1985), los cuestionarios de síntomas, como por ejemplo el SCL-90-R, son puestos en entredicho en cuanto a su estructura factorial. Se sugiere que los cuestionarios de síntomas más que medir varios factores perfectamente definidos e invariantes miden básicamente un factor de distrés general que, según los diferentes autores y muestras, puede estar acompañado de otros factores secundarios. De igual manera, a partir del análisis factorial del LSB-50 se obtiene un primer factor que se asemeja a este factor de distrés general y que se denomina psicorreactividad, explicando un porcentaje muy alto de varianza, en este caso de más del 34%, mientras que los cinco restantes explican un 21%. Por otra parte, en todos los estudios mencionados con el SCL-90-R, y también en éste, se ha encontrado una intercorrelación entre las dimensiones que refuerza la hipótesis de la unidimensionalidad de los instrumentos de medida. Aunque a primera vista estos datos parezcan desalentadores, con respecto a las propiedades psicométricas derivadas del estudio factorial, no lo son si se hace un análisis más detallado. Por una parte, es esperable que la estructura factorial de los cuestionarios de síntomas pueda cambiar con la muestra, pero conservando el factor de distrés general. La patoplastia es dependiente de la cultura, de la muestra, de la personalidad y de la patología. Dependiendo de las características muestrales, la organización sintomática puede cambiar. Además, en la población general la distribución de las puntuaciones escalares está sesgada y apuntada, con lo que hay una falta de variabilidad que puede afectar a los resultados del análisis factorial. Las puntuaciones en esta población son bajas en la mayoría de sujetos. Con el LSB-50 se ha utilizado una muestra variada, con cuadros psicopatológicos en su mayoría procedentes de la consulta ambulatoria, siendo aproximadamente dos tercios de síndromes clínicos mixtos ansiosodepresivos. Es congruente, por lo tanto, encontrar un primer factor principal relacionado con el distrés general, compuesto por ítems relacionados con la sensibilidad hacia uno mismo y las relaciones interpersonales, junto con síntomas de control obsesivo-compulsivo. Esta mezcla de síntomas de sensibilidad y de obsesión-compulsión se ha conceptualizado como psicorreactividad, ya que refleja el malestar psíquico debido a la vulnerabilidad relacionada con la relación con uno mismo y con los demás y con las respuestas de control obsesivo-compulsivo. Es decir, esta dimensión identifica en la parte baja del continuo a sujetos que mantienen una producción emocional baja o ajustada y reaccionan con una producción cognitiva ajustada a la situación sin demandar control excesivo, mientras en la parte alta estaría identificando el patrón opuesto, alta producción emocional sobre las experiencias, con sobreproducción en la respuesta de control cognitivo obsesivo-compulsivo. Esta dimensión de psicorreactividad está presente en la mayoría de síndromes psicopatológicos clínicos, bien como factor de vulnerabilidad o como factor definitorio de la psicopatología. Por ello, las correlaciones de la psicorreactividad con otras dimensiones clínicas son esperables, así como que otros ítems puedan saturar en el factor, como sucede. Por otra parte, la patoplastia es variada y, como se observa en la experiencia clínica, los pacientes expresan los síntomas de forma idiosincrásica y variable a lo largo del tiempo. Así, a lo largo de una historia clínica se pueden encontrar diferentes etiquetas diagnósticas que muestran diferentes expresiones de la psicopatología. Un paciente, por ejemplo, en un momento determinado es diagnosticado de agorafobia pero al cabo de unos meses el diagnóstico cambia o se amplía a un trastorno depresivo. Este hecho, común en la clínica, muestra que las entidades nosológicas pueden no ser estructuras invariantes si no, al contrario, pueden ser variables dependiendo de factores ambientales o de desarrollo psicopatológico mediadas por la personalidad. En el momento del diagnóstico de agorafobia el paciente puede puntuar ya con síntomas depresivos, pero que todavía no han cristalizado en un síndrome clínico. He aquí dónde son útiles las dimensiones más específicas y menos salientes explicativas de menos varianza en el LSB-50, permitiendo identificar síntomas, cuya comorbilidad con otros permite definir de forma particular a cada individuo en un momento dado. Se puede esperar que lo más susceptible al cambio a lo largo del tiempo sea lo más específico de la expresión psicopatológica, pero no, sin embargo, la psicorreactividad, dimensión consistente, más general e inespecífica, presente en la mayoría de los cuadros y, probablemente, más estable.
La intercorrelación entre dimensiones clínicas y la presencia de un factor de psicorreactividad -en otros estudios denominado de distrés general- abre el debate sobre el rigor científico y la utilidad de las etiquetas diagnósticas. Tal como discuten Pedersen y Karterud (2004), la supuesta continuidad dimensional que se utiliza en los listados de síntomas no encaja bien con los criterios discontinuos (presente/ausente), junto con la severidad y duración de los síntomas que utilizan en los criterios diagnósticos del DSM. Por otra parte, muchos criterios diagnósticos son discutibles, tanto en el DSM-IV como en el reciente DSM-V, sobre todo en lo que se refiere a los trastornos de la personalidad (Verhul, 2012), pudiendo producirse sobrediagnósticos o falsos positivos (Ghaemi, 2013). Tampoco en la caracterización de los cuadros clínicos del eje I se explica suficientemente cómo pueden afectar las disfunciones de la personalidad a la expresión y variabilidad de síntomas de los cuadros clínicos. Sin embargo, la investigación muestra grandes relaciones entre personalidad y síndromes clínicos (Haddy, Strack y Choca, 2005). Esto lleva a considerar que la categorización de las clasificaciones diagnósticas, presuponiendo tipos puros, pueda ser un a priori del investigador, pero no una estructura que esté en la realidad mental de las personas. Cuando se utilizan tests de tipo cuestionario en áreas como la psicología de la personalidad, muchas veces las dimensiones o categorías pueden ya estar presentes en la mente de las personas de forma implícita; esto, sin embargo, no parece tan claramente definido en los listados de síntomas psicopatológicos, donde las personas parece que identifican sólo de forma consistente un factor de sufrimiento personal, cuya forma de expresión varía en función de otros factores más específicos y más cambiantes en el tiempo.
No obstante, las consideraciones anteriores no excluyen la utilidad del LSB-50. Por lo que respecta a la validez concurrente analizada, los resultados son congruentes con lo esperado y aportan validez de constructo a las dimensiones del LSB-50. Éstas tienen correlaciones negativas con la dependencia saludable, mostrando por el contrario correlaciones positivas con variables referidas a la dependencia destructiva o al desapego disfuncional interpersonal y a la falta de confianza en uno mismo. Es interesante, así mismo, la particular correlación positiva de la dimensión de hostilidad con la forma de autopresentación autosuficiente y rígida definida por la aserción de autonomía, mientras que el resto de dimensiones de psicopatología no muestran correlaciones con esta variable. El hecho de que sólo la hostilidad junto con la psicorreactividad (y sus subescalas) y la escala de sueño estén correlacionadas con el distanciamiento emocional plantea la hipótesis de una autopresentación defensiva vinculada a la aserción de autonomía, distanciamiento emocional y hostilidad, algo a estudiar en la futura investigación. Con respecto a los análisis discriminantes realizados, la escala de riesgo psicopatológico es útil para diferenciar a sujetos clínicos y normales, tanto en hombres como en mujeres, con un porcentaje de acierto de casi un 85%. Igualmente la variable de sueño aparece como variable discriminante entre ambos grupos y con ambos sexos. Tal como se ha dicho, la presencia de síntomas infrecuentes en la población en general junto con alteraciones del sueño parecen buenos predictores discriminantes para clasificar a un sujeto como normal o con psicopatología. Las alteraciones del sueño son signos de que un proceso psicopatológico está en vías de producirse o en desarrollo actual. Por último, una tercera variable entra en la función discriminante, la dimensión de ansiedad considerando los hombres y la psicorreactividad considerando las mujeres. Aunque los porcentajes de clasificación correcta son alrededor del 85%, sí es cierto que el porcentaje de clasificación es más alto para sujetos de la población general, mientras que es más bajo para los sujetos de la población psicopatológica. Es decir, hay menos porcentaje de falsos negativos que de falsos positivos. Por ejemplo, en las mujeres un 92.6% de las de población general son clasificadas correctamente con la función discriminante (7.4% de falsos positivos), mientras un 69.2% lo son en la población con trastornos psicopatológicos (31.8% de falsos negativos). Con los cuestionarios de despistaje de síntomas psicológicos se pueden cometer errores ya que, probablemente, hay que tener en cuenta otros criterios o variables aparte de la sintomatología. Uno de ellos se refiere al ajuste psicosocial y personal. Un sujeto puede tener síntomas y tener recursos personales y psicosociales que le hacen no desajustarse o, en otros momentos, recibir atención profesional especializada tanto preventiva como terapéutica. Otras variables a tener en cuenta son los sesgos de respuesta: las personas pueden aumentar o magnificar sus respuestas y minimizarlas o suprimirlas, produciendo falsos positivos o falsos negativos (McGrath et al., 2010).
Por último, además de estas limitaciones metodológicas intrínsecas a los listados de síntomas, el LSB-50 es un listado de sólo 50 ítems y, por supuesto, no pretende abordar la evaluación de todos los síntomas psicológicos y psicosomáticos posibles en todos los cuadros, sino sólo los más representativos de la patología psicológica. Es necesario evaluar otros síntomas asociados a la organicidad, el control de impulsos, la disociación o la ideación paranoide. Para ello es útil la elaboración de un listado más amplio y completo, algo ahora mismo en fase de estudio y baremación con un nuevo instrumento. Por otra parte, es necesaria la aplicación del LSB-50 a otras poblaciones y culturas, así como la delimitación precisa de patologías a la hora de realizar futuros estudios. Contar con un gran número de sujetos con diagnósticos precisos y variados -a pesar de las objeciones realizadas a las etiquetas diagnósticas- es otro de los desafíos para el futuro de cara a completar la investigación con el instrumento. Así mismo, además de utilizarlo como herramienta asistente en el proceso de evaluación clínica psicopatológica, es necesario validar su sensibilidad al cambio psicoterapéutico.
Conflicto de intereses
Los autores de este artículo declaran que no tienen conflicto de intereses.
Agradecimientos
Agradecemos los útiles comentarios y sugerencias de D. Pablo Santamaría Fernández sobre este artículo.
Extended Summary
The present research used the Brief Symptom Checklist (LSB-50), a 50-item questionnaire that was developed to screen and to assess, both psychological and psychosomatic symptoms. The purpose of this study was to evaluate the reliability and validity of the LSB-50 for psychopathological assessment. Several statistical analyses, including a factor analysis and some discriminant analysis, were conducted to investigate the structure of the LSB-50 and its utility to differentiate and classify both clinical and normal subjects. LSB-50 utility, factor structure, and advantages with regard to other psychopathological screening tests are discussed.
Method
The material consisted of data from 1,242 subjects, who filled out the LSB-50; 790 subjects belonged to non-clinical samples and the rest of them, 452, belonged to a clinical sample. The LSB-50 consists of 50 items that describe both psychological and psychosomatic symptoms, each item rated on a five-point Likert scale (0-4) from not at all to extremely. The LSB-50 assesses these symptoms represented in 6 primary clinical scales: psychoreactivity, anxiety, depression, hostility, somatization and sleep. Psychorreactivity contains two subscales that, although intercorrelated from a psychometric point of view, can be separated from a clinical point of view: sensitivity and obsession-compulsion. The LSB-50 also includes additional clinical scales: a scale of psychopathological risk and an extended sleep scale. The scale of psychopathological risk contains very infrequent items and with low intensity in general population, in comparison with their frequency and intensity in psychopathological population. The extended sleep scale contains some symptoms, from both the anxiety scale and the depression scale (two symptoms of each scale-dimension that were positively correlated with sleep symptoms). Two validity scales are used to control response biases, as underreporting symptoms and the opposite - overreporting symptoms. Finally, there are three global indexes that summarize both frequency and intensity symptoms.
Two additional questionnaires were used to study LSB-50 concurrent validity: Bornstein´s Relationship Profile Test (RPT) (Bornstein & Languirand, 2004) and Hirschfeld's Interpersonal Dependency Test (Hirschfeld et al., 1977). Both tests assess interpersonal and attachment links, distinguishing between healthy dependency and unhealthy dependency.
The Relationship Profile Test (RPT) consists of 30 items that define three dimensions - and subscales - related either to dependency or to detachment: a) destructive overdependence (DO), b) dysfunctional detachment (DD), and c) healthy dependency (HD). Items are assessed on a scale ranging from 1 to 5 (from not at all true of me to very much true of me). The destructive overdependence subscale (DO) assesses the maladaptive and inflexible dependency. High scores in DO subscale point out a) the perception of the self as weak and helpless, b) the extreme need to establish and maintain close ties to caregivers or authority figures, c) the fear of negative evaluations and abandonment by others, and d) clinginess. The dysfunctional detachment subscale (DD) assesses a maladaptive detachment. High scores in DD subscale point out a) the perception of others as hurtful or untrustworthy, b) an extreme autonomous self-presentation, c) a marked need to maintain distance from others, and d) fear of being hurt or overwhelmed by closeness. The healthy dependency subscale (HD) assesses a flexible and adaptive dependency, associated with appropriate seeking of help and support. High scores in HD subscale point out a) the perception of the self as competent, b) a healthy need of close ties, c) well-being in intimate situations, d) appropriate confidence in oneself, and e) autonomous functioning.
Hirschfeld's Interpersonal Inventory Test consists of 48 items that define 3 dimensions or subscales related to interpersonal dependency — emotional reliance on others (ER), lack of social self-confidence (LS), and assertion of autonomy (AA), and an interpersonal dependency index. The ER subscale consists of 18 items that include contents referred to both behaviour and affects, conditioned to others' approval. The LS subscale consists of 16 items that measure a type of interpersonal bond characterized by the lack of self-confidence when coping with both conflicts and adverse situations. The AA subscale consists of 14 items referred to an affective-interpersonal pattern characterized by an extreme assertion and autonomy. Items are assessed on a scale with a range from 1 to 4 (from not characteristic of me to very characteristic of me). According to Bornstein (1994), an Interpersonal Dependency Index (IDI) is obtained from the scores of the three subscales (IDI = ER + LS - AA).
Results
Mean scores of the LSB-50 symptom dimensions are showed in Table 4. Gender differences were found in both the dimensional and the global indexes, with higher scores in women than in men. Correlation of age with psychopathological dimensions can be seen in Table 5. In the total sample, correlational analyses (Pearson correlations) show that age was positively correlated with sleep scales (age-sleep scale = .203, age-extended sleep scale = .147, p < .01) and with global index of symptom intensity (age-int. = .168, p < .01). Age was also positively correlated with somatization (.097, p < .01) and with depression (.067, p < .05), although it can be noted that these correlations are between .0 and .1. On the contrary, age was also slightly correlated negatively with hostility (-.06, p < .05). Considering only the sample of general population, a similar pattern of correlations was found: age-sleep = .289 and age-extended sleep scale = .233, p < .01; age-somatization = .10, p = .01; age-depression = .119, p <. 01; age-global index of symptom intensity = .247, p < .01; and age-hostility = -.154, p < .01).
Reliability analysis obtained alpha coefficients of the nine scales and subscales in a range from to .79 to .90 (Table 6). Validity coefficients, having as concurrent criteria both interpersonal dependency and bonding variables, support a significant validity for the test. All psychopathology dimensions were positively correlated with variables related to both unhealthy dependency and unhealthy bonding (Table 7): destructive overdependence, lack of social self-confidence, and emotional reliance on others. On the contrary, all psychopathology dimensions correlated negatively with healthy dependency. Hostility was the only variable to correlate with assertion of autonomy. Dimensions of psychoreactivity, hostility, and sleep were positively correlated with dysfunctional detachment.
An exploratory factor analysis using a promax rotation was conducted, yielding 6 factors with the respective items having loadings between .34 and .87. The six factors explain the 55.3% of the total variance, with a main factor that accounts for 34.6 % of this total variance, while the others account for 20.7% of the total variance. These factors supported six psychopathology dimensions: psychoreactivity, anxiety, hostility, somatization, depression, and sleep (Table 8). The first factor was psychoreactivity, accounting for 34.6% of the total variance or, in other words, the 62.5% of the explained total variance. As Table 9 shows, significant intercorrelations among LSB-50 dimensions were found.
Stepwise discriminant analyses were conducted to find the best set of psychopathology variables, to distinguish the clinical sample with psychopathological disorders from the sample of general population. The psychopathology variables that have been considered in these analyses were the six main dimensions of psychopathology and the index of psychopathological risk. Stepwise discriminant analyses were conducted separately for men and women. For women, predictor variables were the index of psychopathological risk, sleep and psychoreactivity. The cross-validated classification showed that overall 84.6% were classified correctly. For men, predictor variables were the index of psychopathological risk, sleep, and anxiety. The cross-validated classification showed that overall 85.1% were classified correctly. Using only the index of psychopathological risk as predictor, the cross validated classification showed that overall 84% were classified correctly in the sample of women and overall 84.9 % in the sample of men.
Discussion
The Brief Symptom Checklist LSB-50 assesses, both psychological and psychosomatic symptoms, faster than other instruments like SCL-90-R. Besides, its psychometric characteristics of reliability are satisfactory, as Cronbach's alpha of symptom dimensions have a range between .79 and .90. The LSB-50 has three main technical innovations with regard to other instruments of self-reported psychopathology: 1) the distinction between symptoms of primary rank vs. symptoms of secondary rank; 2) the inclusion of two validity scales, named "magnification scale" and "minimization scale", respectively; and 3) the inclusion of sleep scales.
Mean score of both dimensional and global scores are congruent with the results that were found with other instruments for screening psychopathology (e.g., SCL-90-R; see Gonzalez de Rivera, De las Cuevas, Rodríguez-Abuín, & Rodriguez-Pulido, 2002). Gender differences in psychopathology dimensions were also coherent with results obtained previously with the SCL-90-R. Correlations of age with both LSB-50 dimensions and the three global indexes make sense and are congruent with both epidemiological and developmental data (Foley, Ancoli-Israel, Britz, & Walsh, 2004). Sleep dysfunctions are more intense and more frequent with aging. Correlations of age with both dimensions of depression and somatization are not high but significant, because the sample is very large and it can show slight general tendencies.
Results of the factorial study give room for debate on the unidimensionality of instruments to measure self-reported psychopathology (Bados, Balaguer, & Coronas, 2005; Vassend & Skrondal, 1999; Zack, Toneatto, & Streiner, 1998). In this study, like in many others (Caparrós- Caparrós, Villar-Hoz, Juan-Ferrer, & Viñas-Poch , 2007; Rauter, Leonard, & Swett, 1996), a large primary factor was identified that accounts for 34% of the variance, whereas the other five factors account approximately for just a 21% of the variance. This factor contains items of both obsessive-compulsive symptoms and sensitivity symptoms. Thus, it can be seen as a psychoreactivity dimension. There can be three explanations for this primary global distress factor. Firstly, the composition of the sample with psychopathological disorders affects the factor structure; most of the cases are anxious-depressive syndromes with various pathoplasties. It is probable that the factor structure changes, depending on the sample composition and its variability. Secondly, the mental representation of psychopathology is not as clear as it happens with personality tests. People report symptoms showing an unspecific representation of psychopathology in the self. The implicit theory of psychopathology is not as clear as it happens with other measures of, for example, personality. Thirdly, the nature of psychopathology can be discussed. A lot of diagnostic criteria can be in question, as it has been pointed out by Verhul (2012) on personality disorders. Are the diagnostic labels precise? Do they show the clinical reality of psychopathology? And, lastly, the influence of personality on the variable expression of psychopathology has to be discussed. The diagnostic criteria, sometimes, cannot account for the complexity of the human being, variable over time and variable depending on personality, culture, and other social variables.
Even with this issue on the multidimensionality of many symptom checklists that can be in question, the LSB-50 is useful for clinical purposes. LSB-50 dimensions are correlated with both variables of interpersonal behavior and bonding. Most symptom dimensions are positively correlated with unhealthy and rigid dependency; on the contrary, LSB-50 dimensions are negatively correlated with healthy dependency. It makes sense that hostility scores are correlated with an extreme autonomous self-presentation (positive correlation with assertion of autonomy), whereas the other LSB-50 dimensions are not correlated with this type of self-presentation. There is also a point of interest that only psychoreactivity, hostility, and sleep scores are correlated with dysfunctional detachment scores. There seems to be a relationship among hostility, assertion of autonomy, and dysfunctional detachment, which could show a cluster of defensive self-presentation. This cluster should be taken into account for further investigation.
The LSB-50 index of psychopathological risk and the dimensions of sleep, anxiety and psychoreactivity are variables that can distinguish between subjects with clinical psychopathology and subjects from normal population. However even though the discriminant analyses that were conducted classify correctly approximately over 85% of the subjects, additional studies have to be done with subjects with more homogenous psychopathological disorders (although, perhaps, the diagnostic labels do not reflect the complex reality of psychopathological disorders).
The LSB-50 is a symptom checklist with only 50 items. It does not cover all the possible symptoms that belong to other different dimensions like, for example, dissociation or paranoid ideation. Having a larger instrument to assess other less frequent symptoms could be useful.
Manuscrito recibido: 07/01/2014
Revisión recibida: 19/05/2014
Aceptado: 22/05/2014
Doi: http://dx.doi.org/10.1016/j.clysa.2014.06.001
*La correspondencia sobre este artículo debe enviarse a
Manuel R. Abuín Instituto de Psicoterapia e Investigación Psicosomática.
Avda. de Filipinas 52. 28003 Madrid, España.
E-mail: mra@psicoter.es; mjrabuin@psi.ucm.es
Referencias
Abuín, M. R. , Mesía, F. y González De Rivera, J. L. (2007a). Adaptación al español del Test del perfil de la relación de Bornstein (manuscrito sin publicar). Madrid: Instituto de Psicoterapia e Investigación Psicosomática.
Abuín, M. R. , Mesía, F. y González De Rivera, J. L. (2007b). Adaptación al español del Inventario de Dependencia Interpersonal (manuscrito sin publicar). Madrid: Instituto de Psicoterapia e Investigación Psicosomática.
Asendorpf, J. B., Banse, R. y Mücke, D. (2002). Double dissociation between implicit and explicit personality self-concept: The case of shy behavior. Journal of Personality and Social Psychology, 83, 380-393.
Bados, A., Balaguer, G. y Coronas, M. (2005). ¿Qué mide realmente el SCL 90 R?: estructura factorial en una muestra mixta de universitarios y pacientes. Psicología Conductual, 13, 181-196.
Bornstein, R. F. (1994). Construct validity of the Interpersonal Dependency Inventory: 1977-1992. Journal of Personality Disorders, 8, 64-76.
Bornstein, R. F. y Languirand, M. A. (2004). A new clinical measure of overdependence, detachment and healthy dependency. The Relationship Profile Test. Journal of the American Psychoanalytic Association, 2, 470-471.
Bornstein, R. F., Manning, K. A., Krukonis, A. B., Rossner, S. C. y Mastrosimone, C. (1993). Sex differences in dependency. A comparison of objective and projective measures. Journal of Personality Assessment, 61, 169-181.
Caparrós-Caparrós, B,, Villar-Hoz E., Juan-Ferrer, J. y Viñas-Poch F. (2007). Symptom Check-List-90-R: fiabilidad, datos normativos y estructura factorial en estudiantes universitarios. International Journal of Clinical and Health Psychology, 3, 781-794.
Cyr, J. J., McKenna-Foley, J. M. y Peacock, E. (1985). Factor structure of the SCL-90-R: is there one? Journal of Personality Assessment, 49, 571-578.
De las Cuevas C., González de Rivera, J. L., Henry-Benítez, M., Monterrey, A. L., Rodríguez-Pulido, F. y Gracia-Marco, R. (1991). Análisis factorial de la version española del SCL-90-R en la población general. Anales de Psiquiatría, 7, 93-96.
Derogatis, L.R. (1977). SCL-90-R: Administration, Scoring and Procedures Manual I for the Revised Version of the SCL-90. Baltimore: John Hopkins University School of Medicine.
Derogatis, L. R. (1983). SCL-90-R: Administration, Scoring and Procedures Manual II for the Revised Version of the SCL-90. Baltimore: John Hopkins University School of Medicine, Clinical Psychometric Research.
Foley, D., Ancoli-Israel, S., Britz, P y Walsh, J. (2004). Sleep disturbances and chronic disease in older adults. Results of the 2003 National Sleep Foundation Sleep in America Survey. Journal of Psychosomatic Research 56, 497-502.
Ghaemi, S. N. (2013). Against "pragmatism" in DSM/ICD: a commentary on prodromal psychosis. Acta Psychiatrica Scandinavica, 125, 253.
Gonzalez de Rivera, J. L., De la Hoz, J. L., Rodriguez-Abuín, M. y Monterrey, A. L. (1999). Disfunción témporo-mandibular y psicopatologia: Un estudio comparativo con la población general y con pacientes psiquiátricos ambulatorios. Anales de Psiquiatria, 15, 91-95.
González de Rivera, J. L., De las Cuevas, C., Gracia-Marco, R., Henry-Benítez, M., Rodríguez-Pulido y Monterrey, A. L. (1991). Age, sex and marital status differences in Minor Psychiatric Morbidity. European Journal of Psychiatry, 5,166-176.
González De Rivera, J. L., De Las Cuevas, C., Rodríguez-Abuín, M. J. y Rodríguez-Pulido, F. (2002). El cuestionario de 90 síntomas (adaptación española del SCL-90R de L. R. Derogatis). Madrid: TEA Haddy, Ch., Strack, S. y Choca, J. (2005). Linking Personality Disorders and Clinical
Syndromes on the MCMI-III. Journal of Personality Assessment, 2, 193-204. Hirshfeld, R. M. A., Klerman, G. L., Gough, H. G., Barrett, J., Korchin, S. J. y Chodoff, P. (1977). A measure of Interpersonal Dependency. Journal of Personality Assessment, 41, 610-618.
Lanyon, R. I. y Wershba, R. E. (2013). The effect of underreporting response bias on the assessment of psychopathology. Psychological Assessment, 2, 331-338.
McGrath, R. E., Mitchell, M., Kim, B. H. y Hough, L. (2010). Evidence for response bias as a source of error variance in applied assessment. Psychological Bulletin, 136, 450-470.
Pedersen, G. y Karterud, S. (2004). Is SCL-90R helpful for the clinician in assessing DSM-IV symptom disorders? Acta Psychiatrica Scandinavica, 11, 215-224.
Rauter, U. K. , Leonard, Ch. E. y Swett, Ch. P. (1996). SCL-90-R. Factor structure in an acute, involuntary, adult psychiatric inpatient sample. Journal of Clinical Psychology, 6, 625-629.
Rivera, L. de y Abuín, M. R. (2012). El Listado de Síntomas breve LSB-50. Madrid: TEA. Rodríguez-Abuín, M. J. (2003). Estrés y psicopatología en población normal, trastornos médico-funcionales y enfermos psiquiátricos. Madrid: Ed. UCM.
Sandín, B., Valiente, R. M., Chorot, P., Santed, M. A. y Lostao, L. (2008). SA-45: Forma abreviada del SCL-90. Psicothema, 20, 290-296.
Vassend, O. y Skrondal, A. (1999). The problem of structural indeterminacy in multidimensional symptom report instruments. The case of SCL-90-R. Behaviour Research and Therapy, 37, 685-701.
Verheul, R. (2012). Personality Disorder Proposal for DSM-IV: A Heroic and innovative but nevertheless fundamentally flawed attempt to improve DSM-IV. Clinical Psychology and Psychotherapy, 19, 369-371.
Zack, M., Toneatto, T. y Streiner, D. L. (1998). The SCL-90 factor structure in comorbid substance abusers. Journal of Substance Abuse, 10, 85-101.