La cirugía ortognática ha asumido un papel importante en la ortodoncia y en la cirugía maxilofacial en los últimos años. Sin embargo, se ha investigado poco sobre este tipo de tratamiento.
ObjetivosEl objetivo principal de este estudio fue identificar los principales factores o predictores asociados con el dolor posoperatorio (DP) y el tiempo de internación (TI) después de la cirugía ortognática.
Materiales y métodosFueron estudiados 52 pacientes que se sometieron a cirugía ortognática (2008 - 2010) en el Hospital Universitario de la Universidad de São Paulo. Se recolectaron variables de estudio tales como características de los pacientes y datos perioperatorios. Las variables de resultado fueron DP y TI. Para todas las variables se calculó estadística descriptiva y analítica.
ResultadosEl 27,6% de los pacientes presentaron dolor en el posoperatorio. La lidocaína utilizada en la anestesia general fue un factor asociado del DP. El TI medio global fue de 2días. El género, la localización del procedimiento, el tipo y la duración de la anestesia se identificaron como factores predisponentes probables. Hubo una correlación significativa entre el tiempo de anestesia y de descarga. Las variables de anestesia podían predecirse más cuando estaban relacionadas con el DP y el TI. La localización de la cirugía ortognática, sin embargo, fue una variable quirúrgica importante que influyó en el TI.
ConclusionesLa lidocaína intravenosa en bolo utilizada durante la anestesia general se asoció con el DP. Los pacientes varones, la cirugía sobre una sola mandíbula, la anestesia inhalatoria y la duración de la anestesia fueron factores predisponentes que prolongaron el TI.
Orthognathic treatment has assumed an important role in orthodontics and maxillofacial surgery in the last years, however, little has been investigated about this type of treatment.
ObjectivesThe main purpose of this study was to identify major factors and/or predictors associated with postoperative pain (PP) and hospital length of stay (LOS) after orthognathic surgery.
Materials and methods52 patients who underwent orthognathic surgery from 2008 to 2010 at the University Hospital of São Paulo University were investigated. Study variables such as patient characteristics, preoperative, intraoperative and postoperative data were collected. The outcome variables were PP and LOS. Descriptive and analytical statistics was computed for all variables.
Results27.6% of patients had pain in the postoperative period. Lidocaine used in general anesthesia was an associated factor of PP. The overall mean LOS was 2days; gender, location of procedure, type and duration of anesthesia were identified as probable predisposing factors. There was a significant correlation between anesthesia time and discharge. Anesthesia variables were more predictably related with postoperative pain and hospitalization time. Location of orthognathic procedure, however, was an important surgical variable that influenced in LOS.
ConclusionsIntravenous lidocaine boluses used during general anesthesia was associated with PP. Male patients, single-jaw surgery, inhalational anesthesia and duration of anesthesia were predisposing factors that improve LOS.
La cirugía ortognática ha asumido un papel importante en la ortodoncia y la cirugía maxilofacial durante las últimas 3 o 4décadas y ha causado un impacto estético, funcional y social en la calidad de vida de los pacientes1. Sin embargo, se ha investigado poco sobre si los aspectos de la práctica clínica han afectado variables como dolor posoperatorio (DP), el tiempo de permanencia del paciente en el hospital o la posibilidad de requerir un nivel de asistencia más complejo (atención subaguda). Es evidente que estos inconvenientes son importantes cuando la cirugía ortognática se realiza en un sistema de salud de financiación pública, ya que puede afectar el uso de estos recursos. Un mejor conocimiento en este campo podría incrementar la capacidad del sistema público de salud para planear la provisión de estos servicios y para distribuir los recursos de manera adecuada2.
La reducción del DP y del tiempo de internación (TI) posterior a la cirugía puede resultar en un mejor uso de los recursos de salud y la asignación de los mismos, además de una disminución importante en el costo de la prestación de los servicios de salud. Aunque algunos reportes han tratado de identificar características de los pacientes y eventos adversos en el perioperatorio, relacionados con el dolor y la permanencia prolongada en el hospital, son escasos los artículos enfocados en el DP y el TI.
Un mejor entendimiento de las variables que inciden en el DP y el TI permitiría a los cirujanos evaluar el manejo de los pacientes sometidos a cirugía ortognática y, por consiguiente, mejorar el cuidado del paciente y la planificación del alta hospitalaria3.
El objetivo general de este estudio fue estimar, en una serie importante de pacientes, el DP y el tiempo de permanencia en el hospital (TI) posterior a la cirugía ortognática. Los objetivos específicos de esta investigación fueron identificar los principales factores asociados con el DP y el TI y determinar predictores de dolor y tiempos de internación prolongados después de este tipo de cirugía.
MétodosLos investigadores evaluaron historias clínicas de sujetos que fueron sometidos a cirugía ortognática del año 2008 al 2010 en un estudio de cohorte retrospectivo. Un total de 67 pacientes fueron admitidos para tratamiento quirúrgico en el Departamento de Cirugía Oral y Maxilofacial. De dicho grupo fueron seleccionados 52 pacientes (32 mujeres y 20 hombres) que estuvieron sometidos a la cirugía ortognática. La edad de los pacientes osciló entre los 16 y los 63años, con un promedio de 29años.
Los sujetos incluidos en la muestra presentaron deformidades esqueléticas congénitas o adquiridas que fueron corregidas al usar intervenciones ortognáticas convencionales. Se excluyeron pacientes sometidos a distracción osteogénica. Este estudio fue revisado y aprobado por el comité de ética del Hospital Universitario.
Variables de estudioLas variables de estudio se agruparon en las siguientes categorías: características del paciente, preoperatorias, intraoperatorias y posoperatorias. Las variables relacionadas con los pacientes fueron edad, sexo e índice de masa corporal (IMC). Las variables preoperatorias incluyeron la clasificación de la ASA, la historia clínica, los hábitos adquiridos y los datos fisiológicos del paciente.
Las variables intraoperatorias se dividieron en 2 subgrupos: quirúrgico y anestésico. Las variables del primer subgrupo comprendieron la localización y el tipo de procedimiento, el uso de osteotomías segmentarias maxilares, si se realizaron injertos óseos o procedimientos auxiliares y la duración de la operación. La localización se clasificó como mandibular, maxilar o bimaxilar. Los tipos de procedimiento incluyeron Le FortI, osteotomía sagital bilateral (OSB), osteotomía vertical de rama mandibular (OVRM) y la expansión del paladar asistida quirúrgicamente. En el caso de osteotomías de LeFort, el número de segmentos se registró como de 1, 2 o 3 piezas. Las variables del subgrupo anestésico fueron el método de anestesia, los agentes anestésicos y los medicamentos complementarios. El método de anestesia se categorizó como anestesia normotensiva o hipotensiva (reducción de la presión sistólica a 80-90mmHg o presión arterial media de 50-60mmHg o reducción de un 30% en la presión arterial basal)4. Se registraron agentes anestésicos como anestésicos locales, anestésicos generales inhalados, anestésicos intravenosos opiáceos y no opiáceos y agentes de reversión; así como medicamentos complementarios (esteroides de uso perioperatorio, antiinflamatorios y analgésicos recetados).
Los eventos adversos del posoperatorio incluyeron dolor, náuseas y vómitos posoperatorios (NVPO), sangrado, infección profunda y superficial de la herida, dehiscencia de la herida, entre otros. Los pacientes fueron medicados usualmente con antiinflamatorios intravenosos no esteroideos (ketoprofeno 100mg o ketorolaco 30mg cada 12h), corticosteroides (hidrocortisona 100mg o dexametasona 4mg cada 12h) y dipirona (2g cada 6h). En el periodo posoperatorio los pacientes fueron evaluados durante 24h con la escala visual analógica (EVA). Si los pacientes reportaban EVA>5 se administraba tramadol (100mg cada 6h) como medicamento de rescate.
PredictoresLas variables de resultado fueron el DP y el TI en el hospital. El DP se estableció como una respuesta sí/no y su duración en días. El TI se calculó como el intervalo de tiempo transcurrido (en días) entre el alta de la sala de operaciones registrada en las notas de enfermería del quirófano y el momento en que se firmó la orden de alta general. Las variables asociadas con el DP y la duración del TI fueron consideradas predictoras principales.
El criterio empleado para el alta del hospital fue la deambulación normal, el estado mental, la ausencia de náuseas y vómito, dolor moderado controlado con analgésicos orales, que no se presentara sangrado en el procedimiento quirúrgico, ingestión normal de líquidos, presencia de diuresis y la compañía de un adulto5.
Análisis de datosCada variable fue calculada con estadística descriptiva. La prueba chi-cuadrado de Pearson y la prueba exacta de Fisher fueron usadas para identificar las variables asociadas con el DP y la duración del TI. Las asociaciones entre variables, el DP y el TI se estimaron con el coeficiente de correlación de Pearson. El nivel de significación estadística se estableció a p≤0,05. El análisis estadístico se realizó con el software estadístico Minitab para Windows versión 15,0 (Minitab Inc, EE.UU.).
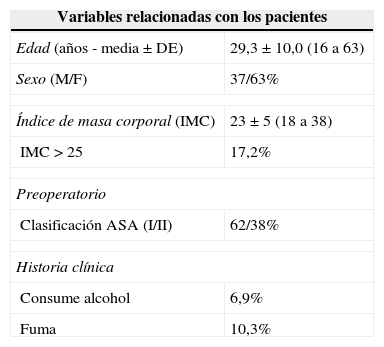
ResultadosSe estudiaron 52 pacientes (32 mujeres y 20 hombres) que fueron sometidos a cirugía ortognática. Los datos demográficos de la muestra están resumidos en la tabla 1. La mayoría de los pacientes (51,7%) estaban sanos o no presentaban compromisos preoperatorios; el 10,3% de los pacientes tenían enfermedad cardiovascular; el 13,8% tenía trastorno respiratorio, y el 17,2% presentaron otro tipo de trastorno.
Datos demográficos
| Variables relacionadas con los pacientes | |
|---|---|
| Edad (años - media±DE) | 29,3±10,0 (16 a 63) |
| Sexo (M/F) | 37/63% |
| Índice de masa corporal (IMC) | 23±5 (18 a 38) |
| IMC>25 | 17,2% |
| Preoperatorio | |
| Clasificación ASA (I/II) | 62/38% |
| Historia clínica | |
| Consume alcohol | 6,9% |
| Fuma | 10,3% |
ASA: American Society of Anesthesiologists (Sociedad Estadounidense de Anestesiólogos); DE: Desviación Estándar; IMC: Índice de Masa Corporal; M/F: Masculino/Femenino.
Fuente: autores.
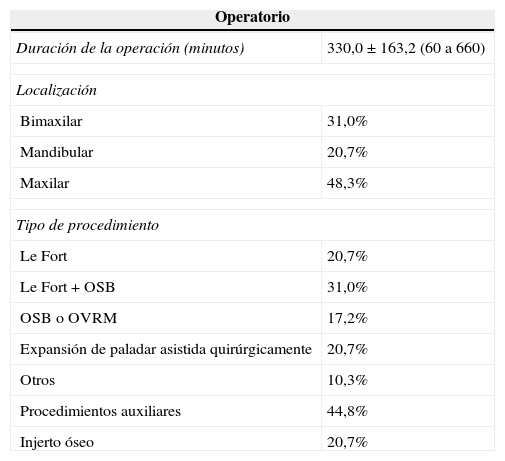
Los tipos de procedimientos quirúrgicos y la duración de la cirugía están sintetizados en la tabla 2. La media de duración de la operación fue de 330,0±163,2min. La distribución de las diferentes operaciones también se muestra en la tabla 2. Se realizaron osteotomías bimaxilares en el 31% de los pacientes. Los tipos de procedimientos más frecuentes fueron LeFort o OSB, seguidos por la expansión del paladar asistida quirúrgicamente. Los procedimientos auxiliares incluyeron la extracción del tercer molar, septoplastia, genioplastia y coronoidectomía. Los materiales empleados en el injerto óseo fueron implantes de poliestireno, hidroxiapatita y hueso autógeno. Las náuseas y vómitos posoperatorios fueron el evento adverso más frecuente, aunque también se observó sangrado.
Tipos de procedimientos quirúrgicos y duración de la cirugía
| Operatorio | |
|---|---|
| Duración de la operación (minutos) | 330,0±163,2 (60 a 660) |
| Localización | |
| Bimaxilar | 31,0% |
| Mandibular | 20,7% |
| Maxilar | 48,3% |
| Tipo de procedimiento | |
| Le Fort | 20,7% |
| Le Fort+OSB | 31,0% |
| OSB o OVRM | 17,2% |
| Expansión de paladar asistida quirúrgicamente | 20,7% |
| Otros | 10,3% |
| Procedimientos auxiliares | 44,8% |
| Injerto óseo | 20,7% |
OSB: Osteotomía Sagital Bilateral; OVRM: Osteología Vertical de Rama Mandibular.
Fuente: autores
El tipo de anestesia, las complicaciones posoperatorias y la duración del TI están resumidos en la tabla 3.
Tipo de anestesia y complicaciones posoperatorias
| Anestesia | |
| Normotensiva | 51,7% |
| Hipotensiva | 48,3% |
| Posoperatorio | |
| NVPO | 13,8% |
| Sangrado | 3,4% |
| Infección de la herida | – |
| Dehiscencia de la herida | – |
| Resultados | |
| Tiempo de internación (en días) | 2,1±0,4 (1 a 8) |
| Dolor posoperatorio | 27,6% |
NVPO: Náuseas y Vómitos Posoperatorios.
Fuente: autores.
Aproximadamente el 27,6% de los pacientes que fueron sometidos a cirugía ortognática tuvieron dolor en el periodo posoperatorio. El 62,5% de las personas que se quejaron por el dolor fueron varones, pero esto no representó una diferencia estadística significativa (p=0,12).
El uso de lidocaína intravenosa en bolo (1,5mg/kg) durante la anestesia general (en 32 pacientes durante la inducción e inmediatamente después de la extubación) se asoció con el DP: el 87,5% de los pacientes que recibieron lidocaína se quejaron por el dolor (p=0,03).
Predictores de tiempo de internaciónEl TI promedio fue de 2,1±0,4 días (rango, 1 a 8días; mediana, 1día). El 62% de los pacientes fueron dados de alta el día siguiente a la cirugía. Aproximadamente el 28% permanecieron en el hospital por más de 2días y un paciente fue admitido por un periodo mayor a 5días.
El análisis de datos identificó al sexo, la localización del procedimiento y el tipo y la duración de la anestesia como posibles factores predisponentes. El 75% de los pacientes que estuvieron internados por más de 2días fueron varones (p=0,008). Los procedimientos bimaxilares requirieron un menor tiempo de hospitalización mientras que la cirugía de una sola mandíbula requirió un mayor tiempo de hospitalización (p=0,008).
Los pacientes que recibieron anestesia por inhalación (sevoflurano/isoflurano) permanecieron más tiempo en el hospital (p=0,01) comparados con aquellos que recibieron anestesia total intravenosa.
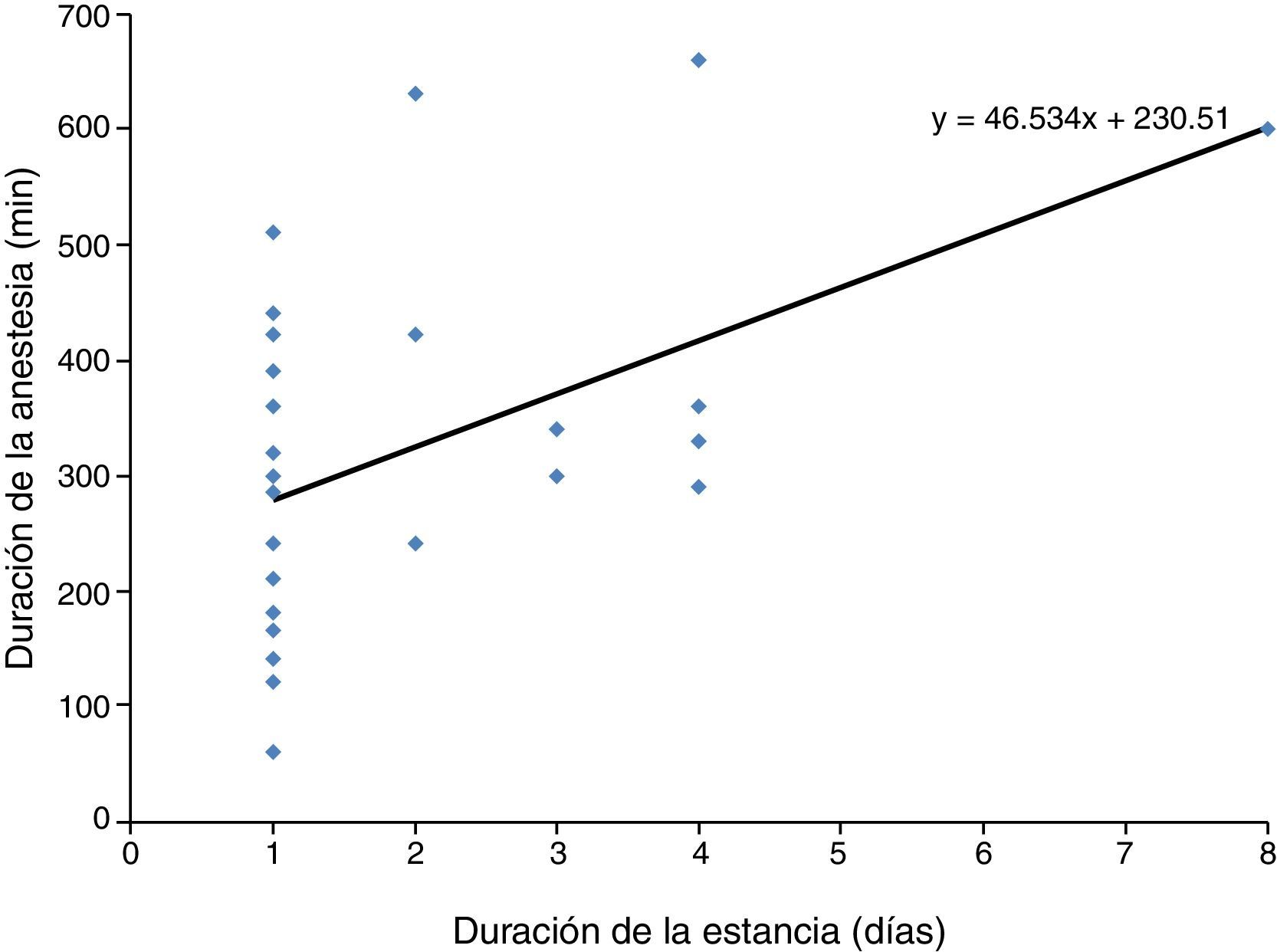
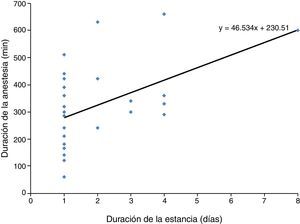
La exposición prolongada a la anestesia se correlacionó significativamente con el tiempo de permanencia en el hospital. Hubo una correlación positiva y significativa (Pearson r=0,558; p=0,002) entre el TI y la duración de la anestesia general (fig. 1).
DiscusiónA medida que la cirugía ortognática ha evolucionado, muchos aspectos del manejo de los pacientes han cambiado. Varios avances en la cirugía y en la anestesia permiten un tratamiento y atención más rápidos; además, se han realizado procedimientos ortognáticos más específicos con mejores resultados para el paciente. Quizás el avance más significativo ha sido el uso de la fijación rígida. Esta última facilita la higiene oral, el confort y la nutrición; pero lo más importante es el manejo de la vía aérea, que alivia las preocupaciones sobre las complicaciones que los pacientes puedan tener relacionadas con la náusea posoperatoria. El desarrollo de instrumentos de microcirugía (que incluye sierras, taladros y retractores) ha mejorado la capacidad del cirujano para llevar a cabo los cortes precisos que son necesarios en la realización exitosa de osteotomías. Esto, sumado al conocimiento de los procedimientos quirúrgicos, ha permitido a los cirujanos disminuir el tiempo de operación. Además, el papel de los esteroides sistémicos en la disminución del edema posquirúrgico está bien documentado. Este beneficio es muy importante en la cirugía ortognática por la cercanía de la vía aérea con el sitio quirúrgico6,7. Finalmente, el manejo anestésico con técnicas innovadoras y mejores agentes contribuye al éxito global de la cirugía. Anestésicos inhalatorios, opiáceos y relajantes musculares han sido desarrollados con una semivida corta para que abandonen el cuerpo rápidamente tras la cirugía, lo que disminuye el tiempo de recuperación. En la mayoría de cirugías ortognáticas cierto número de agentes son utilizados para lograr una hipotensión controlada y modificada. Inducir hipotensión tiene el efecto de reducir la pérdida sanguínea y minimizar la necesidad de reposición de líquidos8-12. Ambos tratamientos incrementan la probabilidad de alta temprana3,6,7.
La distribución de género en esta población de pacientes fue la esperada para pacientes de cirugía ortognática y aquellos que sufrían de problemas de la articulación temporomandibular en general. Las mujeres presentaron dolor y preocupaciones cosméticas con mayor frecuencia; además, parecían buscar ayuda para estos problemas más activamente que los hombres. En la mayoría de los pacientes, las razones para buscar tratamiento estuvieron relacionadas con la funcionalidad y el dolor13.
Se incluyeron únicamente pacientes clasificados en ASAI y II, probablemente debido a que este tipo de cirugía se lleva a cabo, por lo general, en pacientes jóvenes.
Complicaciones y dolor posoperatoriosGran parte de los pacientes con DP estaban listos para regresar a sus casas después de 2días de internación. Sin embargo, no se logró un control adecuado del dolor en 2 pacientes hasta el tercer día en el hospital. Como otros autores han observado, la edad, el sexo y el origen étnico del paciente no afectaron la intensidad del DP6,14,15. Por el contrario, Niederhagen et al.14 encontraron que la intensidad del DP se correlacionó de forma significativa con el tiempo de duración de la operación, la frecuencia de la demanda de analgésico y el tipo de cirugía (cirugía ortognática >otras cirugías maxilofaciales).
Algunos anestesiólogos de nuestro hospital utilizan lidocaína intravenosa en bolo para reducir el reflejo de la tos en los pacientes durante la intubación y la extubación. Esta práctica es individual y no está estandarizada en nuestro servicio. Se encontró que la lidocaína intravenosa en bolo usada en la anestesia general no tenía un efecto benéfico en el DP16,17. Aunque se han demostrado los efectos analgésicos de la lidocaína sistemática en el dolor crónico, se han observado resultados contradictorios relacionados con el dolor agudo, como es el caso del DP16-20. Al parecer, la lidocaína perioperatoria contribuye al desarrollo de la hiperalgesia central agudizada en cirugías abdominales18-23. La infusión de lidocaína intravenosa, por ejemplo, no llevó a ninguna reducción de la puntuación de la escala visual analógica o en la necesidad posoperatoria de analgésicos en pacientes sometidos a amigdalectomía o procedimientos quirúrgicos con trauma de hueso y cartílago, como cirugías ortopédicas o cardíacas18,22.
Algunos pacientes experimentaron náusea y vómitos tras el primer día del posoperatorio pero no requirieron prolongar su estancia en el hospital. La náusea posoperatoria (con o sin vómito) puede minimizarse al reducir el tiempo de sometimiento a la anestesia y el uso de anestésicos inhalatorios6.
No se practicaron transfusiones intraoperatorias, pero se presentaron casos de sangrado y epistaxis. Aunque las complicaciones hemorrágicas no son exclusivas de la cirugía ortognática, las consecuencias pueden ser graves. La planeación quirúrgica y una historia médica completa son primordiales para evitar dichas complicaciones6.
Tiempo de internaciónEl TI promedio para todas las cirugías fue de 2días. Este valor se encuentra en el extremo inferior del rango de 1,2 a 8,5días reportados en la literatura para pacientes sometidos a cirugía ortognática2,3,6,13,24-27.
Entre el año 1975 —cuando Tornes y Lyberg24 observaron que el TI de promedio para la cirugías de corrección del prognatismo mandibular era de 8,5días— y el presente, la literatura demuestra que ha habido una reducción significativa de este valor que puede atribuirse, casi con absoluta seguridad, a mejores técnicas quirúrgicas y anestésicas, así como al uso de la fijación intermaxilar rígida y esteroides perioperativos2,3. En Brasil, la información disponible al público de 2008 a 2011 evidenció que el TI promedio de los pacientes en el hospital fue de 3días28.
Con base en estos resultados, aspectos como el sexo masculino, el tipo de procedimiento, el uso de anestesia inhalatoria y la duración prolongada de la anestesia se asociaron con un incremento en el TI.
Huaman et al.3 también encontraron una asociación entre el sexo y el TI; sin embargo, en su muestra, el sexo femenino fue asociado con un TI más prolongado.
El tipo de procedimiento ha sido asociado habitualmente con el TI, como puede observarse en Lombardo et al.26, Lupori et al.6 y Huaman et al.3, quienes reportaron un TI más largo en procedimientos bimaxilares, seguidos por intervenciones en una sola mandíbula. Nuestros hallazgos, en cambio, se asemejan a los de Panula et al.13, quienes, de forma inesperada observaron un mayor TI en pacientes con anomalías maxilares en una sola mandíbula comparados con aquellos que tenían anomalías bimaxilares. Concluimos que la hospitalización más larga en cirugía de una sola mandíbula está relacionada con el tipo de anestesia escogido para estos procedimientos (anestesia inhalatoria).
Los pacientes sometidos a anestesia inhalatoria permanecieron por mayor tiempo en el hospital (p=0,01) que aquellos que recibieron anestesia total intravenosa. Usualmente, la técnica de anestesia total intravenosa tiene un tiempo de recuperación más breve que la técnica de anestesia inhalatoria29. Una revisión sistemática de la recuperación y las complicaciones posoperatorias usando diversas técnicas anestésicas evidenció que no existían diferencias significativas en la recuperación temprana entre la anestesia intravenosa (propofol) y la anestesia inhalatoria (sevoflurano), pero con heterogeneidad significativa. El tiempo de alta, no obstante, fue más temprano con propofol que con sevoflurano; además, las complicaciones posoperatorias (incluyendo NVPO) fueron significativamente mayores con sevoflurano30. Los resultados anteriores pueden explicar por qué se observó un mayor TI en la técnica inhalatoria.
Hubo una correlación significativa entre el tiempo de exposición a la anestesia y el tiempo de alta o de ingreso para observación31. El tiempo de duración promedio de la anestesia fue de 330min; cuando el tiempo de exposición fue mayor a 5horas, la media del TI fue de 3días. Lupori et al.6 y Huaman et al.3 también determinaron que un aumento en la duración de la anestesia resultó en una mayor frecuencia de ingresos hospitalarios.
Los estudios retrospectivos son fundamentales para mejorar variables de manejo que puedan afectar el éxito de la cirugía ortognática. Adicionalmente, gastos hospitalarios como el mejoramiento de los procedimientos quirúrgicos maxilofaciales y la osteotomía sagital bilateral se disminuyen7,27.
La mayor limitación de este estudio radica en su naturaleza retrospectiva y el reducido número de pacientes analizados. En este estudio no se presentaron reingresos al hospital a pesar de una duración mayor en los procedimientos de anestesia. El hecho de incluir a pacientes clasificados como ASAI y II puede explicar este resultado, como también la baja edad promedio de la muestra. Los resultados de otros estudios sugieren que los pacientes mayores de 40años tienen tiempos de internación más largos, además de un mayor riesgo de complicaciones y reingresos32.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciaciónLos autores no recibieron patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.