Introducción
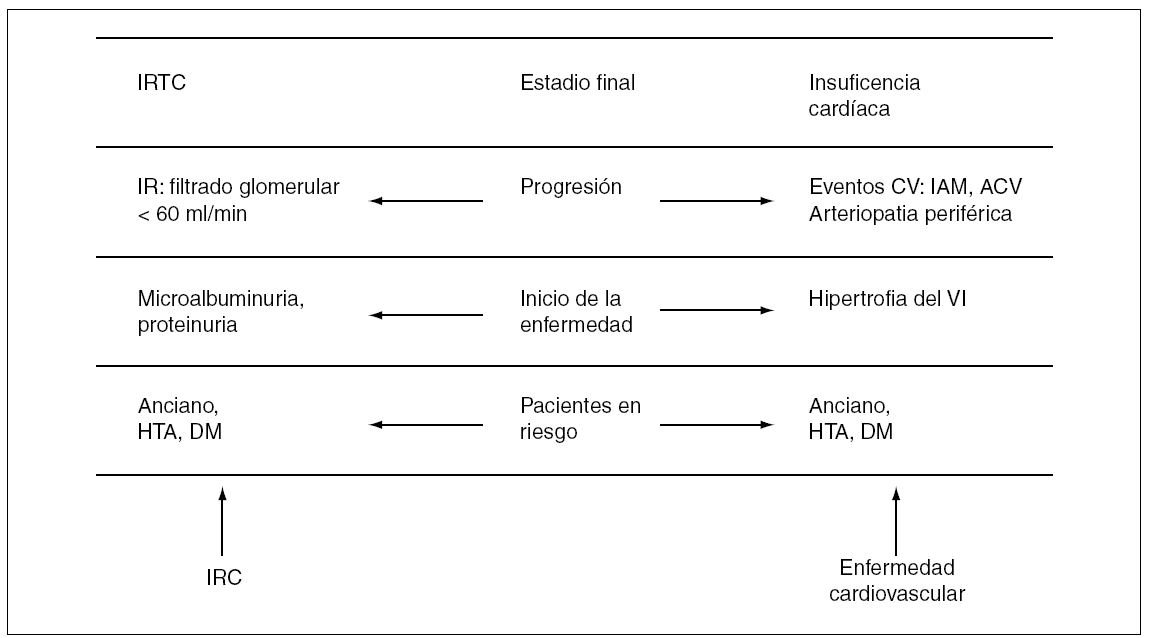
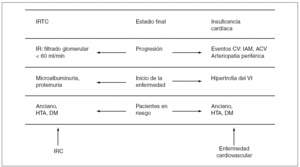
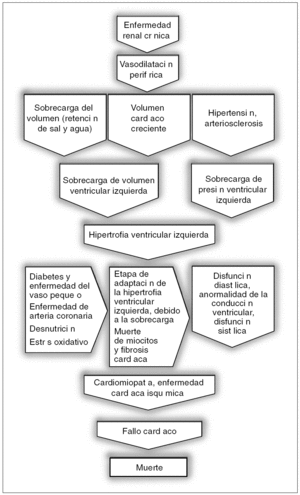
Es bien sabido desde hace más de 30 años que los pacientes en diálisis tienen una altísima mortalidad en comparación con la población general y que la cardiovascular (CV) es la causa más frecuente de mortalidad en esta población (evidencia de tipo A, tabla I). Este elevado riesgo de mortalidad cardiovascular, así como un incremento de la morbilidad, aparece antes del inicio de la diálisis. De hecho, se han establecido paralelismos entre la evolución de la enfermedad renal crónica y la enfermedad cardiovascular (fig. 1). En la figura 2 se presenta esquemáticamente las relaciones patogénicas de la enfermedad cardiovascular en la enfermedad renal crónica. Dados la importancia de la enfermedad cardiovascular en el contexto de la enfermedad renal crónica (ERC) y el tratamiento sustitutivo (ya sea hemodiálisis [HD], diálisis peritoneal [DP] o trasplante renal [TR]), la Sociedad Española de Diálisis y Trasplante (SEDYT) considera oportuno elaborar este consenso sobre la relación entre HD y enfermedad CV.
Figura 1. Estadios evolutivos paralelos de la enfermedad renal crónica y de la enfermedad cardiovascular. ACV: accidente cerebro-vascular; CV: cardiovascular; DM: diabetes mellitus; HTA: hipertensión arterial; IAM: infarto agudo de miocardio; IR: insuficiencia renal; IRC: insuficiencia renal crónica (enfermedad renal crónica); IRCT: insuficiencia renal crónica terminal; VI: ventrículo izquierdo.
Figura 2. Patogenia de la enfermedad cardiovascular en la insuficiencia renal crónica.
Consenso 1
El paciente en HD tiene un alto riesgo CV y es la enfermedad CV la causa más frecuente de mortalidad (evidencia A).
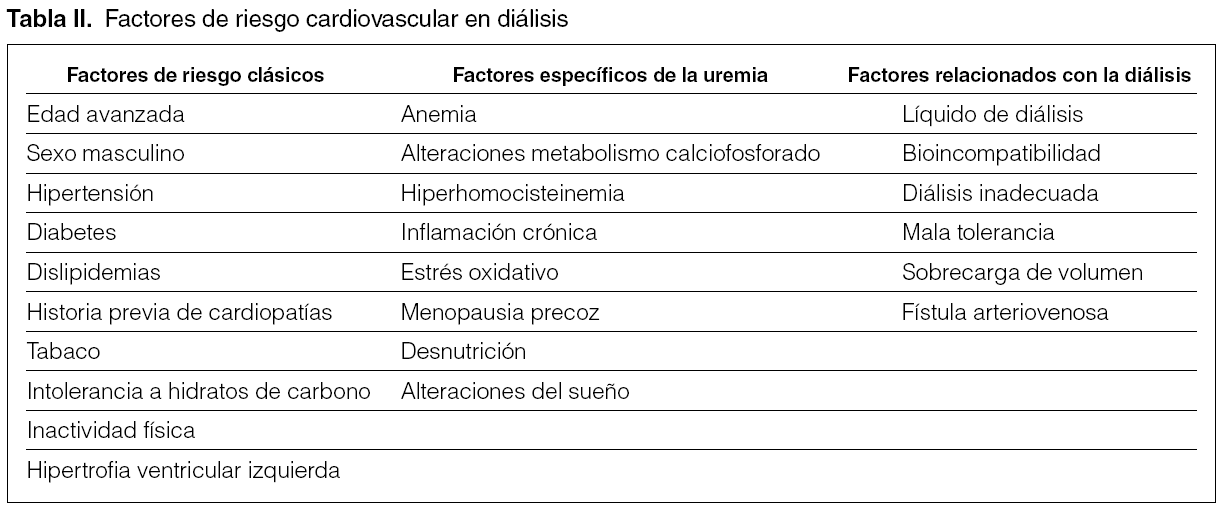
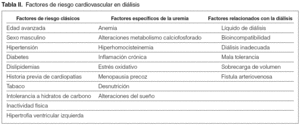
En el paciente en HD inciden factores de riesgo clásicos, específicos de la uremia y específicos del tratamiento renal sustitutivo (evidencia A) (tabla II).
Las tablas de cálculo del riesgo CV (SCORE, Framingham y Framingham adaptada) no son válidas en estos pacientes (evidencia B).
Se debe actuar tanto sobre los factores de riesgo clásicos como sobre los específicos de la uremia y la HD para disminuir la elevada morbimortalidad de estos pacientes (evidencia C).
Hemodiálisis y factores de riesgo cardiovascular. Consideraciones generales
Una serie de factores de riesgo CV generales afecta a los pacientes en diálisis según han sido clasificados en el Consenso 1 (tabla II). Se define el Consenso 2 sobre el control de alguno de ellos de carácter general, que no se trata y merecen un comentario específico en la población en diálisis.
Consenso 2
El tabaquismo aumenta el riesgo CV en diálisis (evidencia B).
La obesidad como factor de riesgo CV en diálisis no es claro (evidencia C).
La hiperhomocisteinemia es un factor de riesgo CV en la ERC, no en la HD (evidencia B) y no hay evidencias que demuestren que el tratamiento vitamínico reduzca el riesgo CV.
El fibrinógeno es un marcador de riesgo cardiovascular en la HD (evidencia B).
Hipertrofia ventricular izquierda
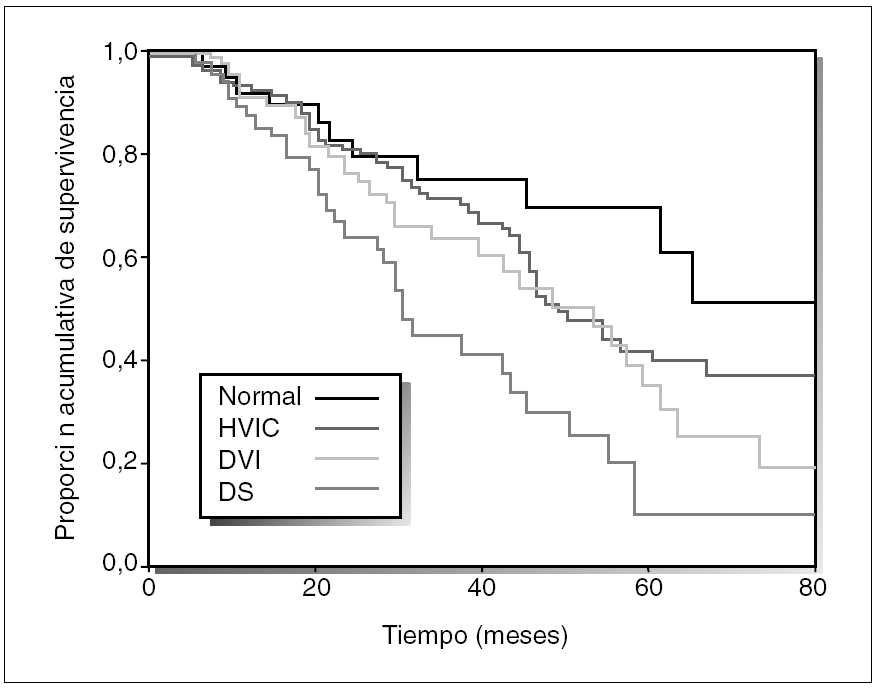
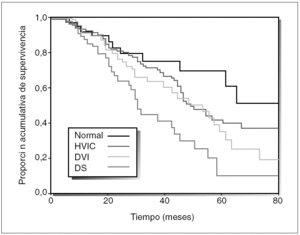
La hipertrofia ventricular izquierda (HVI) es la alteración cardíaca más frecuente en el paciente en diálisis, y son múltiples los factores implicados en su patogenia (tabla III). La HVI está claramente asociada con la supervivencia del paciente en diálisis (fig. 3).
Figura 3. Supervivencia de los pacientes con ventrículo izquierdo normal, hipertrofia ventricular izquierda concéntrica (HVIC), dilatación ventricular izquierda (DVI) o disfunción sistólica (DS). Tomada de London GM. J Am Soc Nephrol. 2001;12:2759-67.
Consenso 3
La HVI es la alteración morfológica cardíaca más frecuente del paciente en diálisis (evidencia A).
La HVI está asociada a sobrecarga de volumen (evidencia A), hipertensión arterial (evidencia A), anemia (evidencia A), desnutrición (evidencia B) e hiperparatiroidismo secundario (evidencia B).
La corrección de estos factores se asocia a una disminución de la HVI (evidencia B).
La corrección de la HVI está asociada a una mejoría de la supervivencia (evidencia B).
Entre 1-3 meses tras el inicio de la HD, se debería realizar en todo paciente un electrocardiograma (ECG) y un ecocardiograma practicado en situación de peso seco (evidencia A).
Cardiopatía isquémica
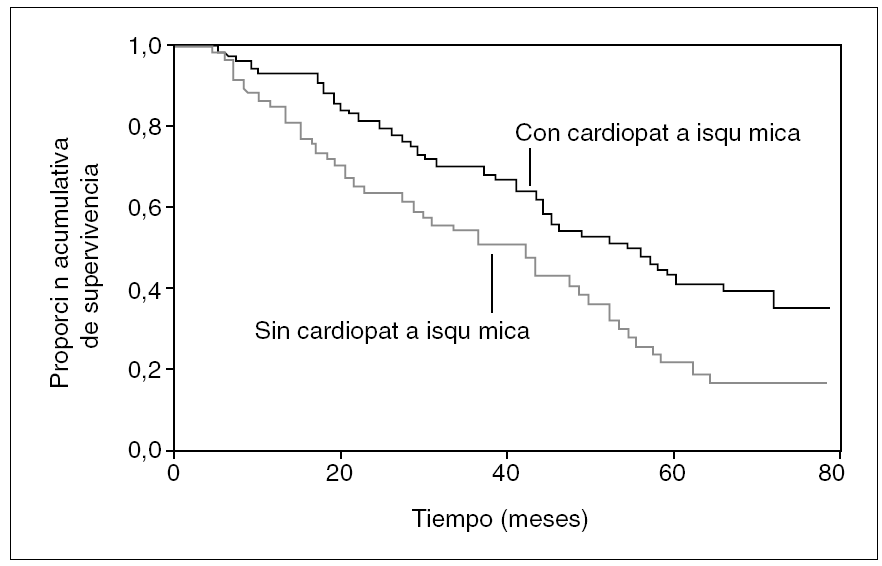
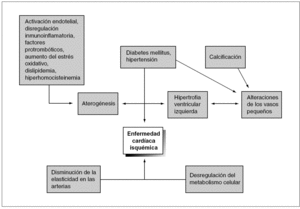
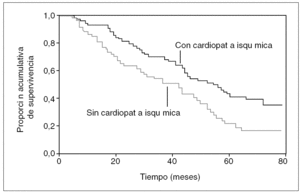
La cardiopatía isquémica es muy frecuente en los pacientes urémicos y de origen multifactorial (fig. 4). Múltiples son las pruebas diagnósticas disponibles para la cardiopatía isquémica (tabla IV). La supervivencia de los pacientes en HD es menor si tienen cardiopatía isquémica (fig. 5).
Figura 4. Causa de la enfermedad cardíaca isquémica en uremia crónica. Tomada de Branguer. Kidney Int. 1994;46:807.
Figura 5. Supervivencia de los pacientes en hemodiálisis. Tomada de Stevinkel P. J Am Soc Nephrol. 2003;14:1927-39.
Consenso 4
Se debería valorar el diagnóstico de cardiopatía isquémica en los pacientes que presenten:
Historia de enfermedad CV previa significativa (accidente cerebrovascular, arteriopatía periférica, cardiopatía isquémica etc.).
Diabetes mellitus.
HVI y/o insuficiencia cardíaca congestiva (ICC).
Fracción de eyección ventricular deprimida.
Disnea y episodios recurrentes de ICC.
Intolerancia hemodinámica en diálisis (presión arterial baja).
En los pacientes de alto riesgo se debería practicar ecocardiograma con dobutamina y/o pruebas isotópicas para el diagnóstico de cardiopatía isquémica, según la experiencia de cada centro (evidencia C).
Se practicará coronariografía a los pacientes con una prueba positiva o no concluyente (evidencia C).
Fibrilación auricular
Consenso 5
La fibrilación auricular en diálisis se asocia a una mayor morbimortalidad cardiovascular (evidencia B).
La diálisis puede ser desencadenante de fibrilación auricular por cambios electrolíticos bruscos (evidencia B).
Arteriopatía periférica
La arteriopatía periférica (AP) es frecuente en los pacientes en diálisis por múltiples razones etiopatogénicas (tabla V).
Consenso 6
La AP es la principal causa de amputación de extremidades en diálisis (evidencia B).
El índice tobillo-brazo es un test útil para el diagnóstico de AP y permite valorar la posible AP en ausencia de clínica si el índice es ≤ de 0,9 (evidencia B). La normalidad del índice tobillo-brazo no excluye la AP (evidencia A).
La confirmación y el grado de afección se establecerán por eco-Doppler (evidencia B).
Ictus
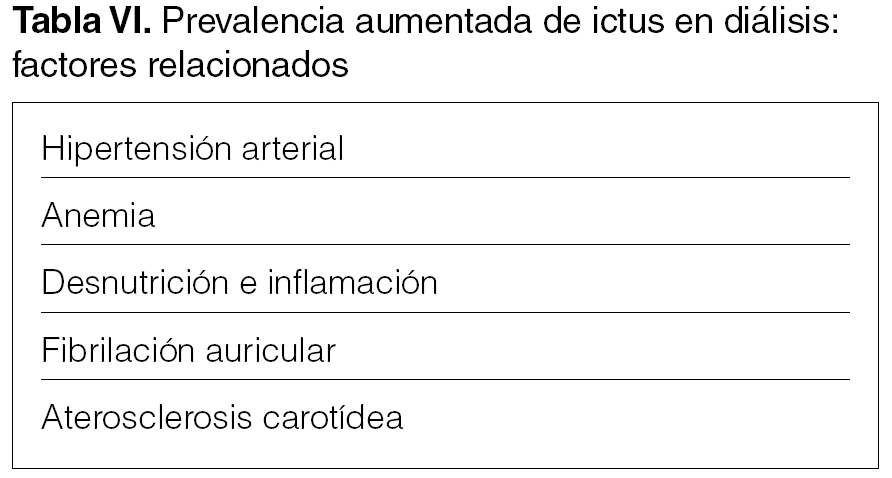
Los factores relacionados con el aumento de la prevalencia de ictus en la población en diálisis se detallan en la tabla VI.
Consenso 7
La prevalencia de ictus es mayor que en la población general (evidencia B).
Los ictus en diálisis se caracterizan por la alta tasa de hemorragia intracerebral e infartos cerebrales asintomáticos (evidencia B).
Calcificación vascular
Consenso 8
La calcificación vascular es un marcador predictivo de mortalidad (evidencia A).
La calcificación vascular está relacionada con la alteración del metabolismo calciofosforado (evidencia B) y otros factores como la edad, la diabetes y el tiempo en diálisis (evidencia A).
La presencia de calcificaciones valvulares es un marcador predictivo de mortalidad (evidencia B).
Para el diagnóstico y el seguimiento de la calcificación vascular, los métodos más adecuados son la ultrasonografia carotídea y la tomografía computarizada (espiral o con multidetectores) (evidencia C).
La radiografía simple, la medición de la presión del pulso y/o la velocidad de la onda del pulso pueden ser parámetros útiles para la valoración de la calcificación vascular y/o su tratamiento (evidencia C).
Consideraciones terapéuticas
Consenso 9
Está demostrada la efectividad del tratamiento con inhibidores de la enzima de conversión de angiotensina (IECA) y/o estatinas en la prevención secundaria de la cardiopatía isquémica en la población general (evidencia B) pero no en la HD (evidencia C).
Los pacientes que han tenido un infarto agudo de miocardio tratados con aspirina, bloqueadores beta o IECA tienen menos mortalidad que los no tratados (evidencia B).
El uso de IECA, antagonistas del receptor de angiotensina II (ARA-II) o estatinas se asocia con menos cantidad de marcadores de inflamación (p. ej., proteína C reactiva [PCR]) (evidencia B), pero no se ha demostrado la eficacia del tratamiento antiinflamatorio en la reducción de la morbimortalidad en la HD (evidencia C).
Está demostrada en la población general la efectividad del tratamiento de la insuficiencia cardíaca con IECA y/o ARA-II (evidencia B), pero no en la HD (evidencia C). La indicación principal de los IECA es la disfunción sistólica (evidencia B).
Los nitratos y la hidralazina han mostrado mayor efectividad en el tratamiento de la insuficiencia cardíaca en población afroamericana (evidencia B), pero no en pacientes dializados (evidencia C).
Los bloqueadores beta deberían indicarse del mismo modo que en la población general (evidencia C).
Aunque no existe evidencia de mejora de la mortalidad con el uso de estatinas en pacientes en HD, el uso de estatinas en esta población parece aconsejable (evidencia C).
La ezetimiba puede ser útil para la consecución de objetivos terapéuticos.
El antiarrítmico más eficaz es la amiodarona (evidencia C). La flecainida y la propafenona pueden usarse en ausencia de cardiopatía isquémica (evidencia C). La digoxina se utiliza para frenar la fibrilación auricular acompañada de insuficiencia cardíaca (evidencia C).
La anticoagulación mantenida está contraindicada en los pacientes en HD, excepto portadores de válvula metálica o indicaciones específicas (evidencia C).
La antiagregación con aspirina, ticlopidina o clopidogrel es una alternativa terapéutica.
El tratamiento con sevelamer atenúa la progresión de la calcificación vascular en HD (evidencia B), pero aún no está demostrado su efecto beneficioso en la supervivencia del paciente.
Los quelantes de fósforo con calcio se pueden emplear y asociar a otros en el paciente en HD, pero sin sobrepasar 1.500 mg de calcio elemento al día (evidencia C).
Diálisis y riesgo cardiovascular
Consenso 10
Los pacientes dializados con membranas de bajo flujo tienen mayor mortalidad CV que los dializados con membranas de alto flujo (evidencia B).
El estricto control del peso seco (ideal) favorece el control de la cardiopatía (evidencia C). Se debe modificar el régimen y/o la frecuencia de la diálisis para mejorar la tolerancia hemodinámica al disminuir la tasa de ultrafiltración (evidencia A).
No existe evidencia de mayor supervivencia con DP que con HD en pacientes con cardiopatía (evidencia A).
El ajuste del K del líquido de diálisis y evitar bruscos desequilibrios de volumen son medidas útiles en la prevención de las arritmias en HD (evidencia B).
Revascularización en la hemodiálisis
Consenso 11
La revascularización aporta mejores resultados que el tratamiento médico (evidencia B).
La angioplastia transluminal percutánea (ATP) sola no debe usarse por la alta tasa de reestenosis (evidencia B).
En función del grado de afección coronaria, estará indicado el tratamiento con ATP + stent recubierto de fármaco activo o cirugía coronaria (evidencia C).
Prótesis valvulares
Consenso 12
Los pronósticos de los pacientes tratados con válvulas biológicas y el de los tratados con mecánicas son iguales (evidencia B).
No existe conflicto de intereses.
Correspondencia: Dr. J. Bustamante.
Servicio de Nefrología. Hospital Universitario.
Avda. Ramón y Cajal, s/n. 47003 Valladolid. España.
Correo electrónico: medicina@med.uva.es
Recibido el 12-2-2007; aceptado para su publicación el 12-2-2007.