EL plasmocitoma extramedular constituye una manifestación poco frecuente del mieloma múltiple, que puede estar presente al diagnóstico o aparecer en el curso de la enfermedad. Se localizan con mayor frecuencia en las vías respiratorias superiores y la cavidad oral (80% de los casos), pero también pueden aparecer en el tracto gastrointestinal, vejiga urinaria, sistema nervioso central, tiroides, mamas, testículos, glándula parótida, ganglios linfáticos y piel1.
Presentamos el caso de un varón de 65 años diagnosticado de mieloma múltiple IgG lambda, estadio iiiRevised International Staging System (R-ISS), que ya había presentado plasmocitoma en arco posterior de la tercera costilla, y lesiones líticas en cuerpos vertebrales dorsales y arcos costales derechos e izquierdos. Tras 5 líneas de tratamiento quimioterápico y trasplante autólogo de progenitores hematopoyéticos, recibidos durante los 21 meses anteriores, el paciente había alcanzado respuesta parcial. Es remitido a consulta de endocrinología por presentar aumento del tamaño y de la temperatura local de ambas mamas, acompañado de dolor, y en ausencia de fiebre y de traumatismo previo. A la exploración destacaba la presencia de ginecomastia bilateral con signos inflamatorios, más marcados en la mama derecha, donde se palpaba un botón mamario de consistencia firme y levemente doloroso, de aproximadamente 4cm de diámetro, sin galactorrea ni retracción del pezón.
El diagnóstico diferencial de masas palpables mamarias en varones incluye seudoginecomastia (acúmulo de tejido adiposo retroareolar sin proliferación de tejido glandular) y cáncer de mama, ambos descartados con la exploración inicial y posterior mamografía. El diagnóstico diferencial de ginecomastia obliga a descartar hipogonadismo, hiperprolactinemia, hipertiroidismo, enfermedad renal, hepatopatía crónica, tumores feminizantes testiculares o extragonadales y fármacos2.
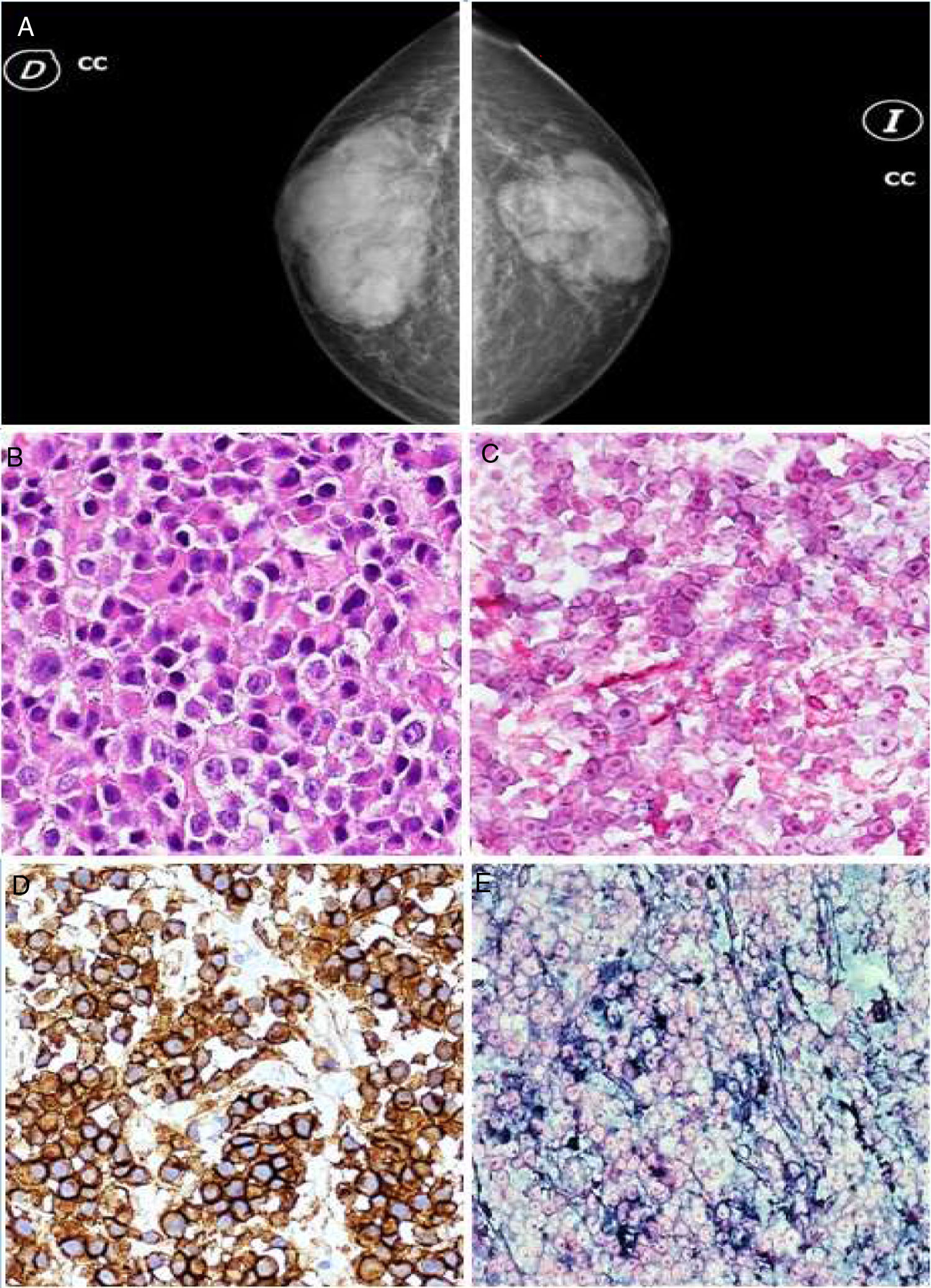
Descartadas las posibles causas farmacológicas, se realizó estudio hormonal que presentaba valores de FSH de 27,4mUI/ml (1,5-18), LH 20mUI/ml (1,4-11,1), prolactina 14,75ng/ml (4,04-15,2), testosterona 1,76ng/ml (2,5-11,0), T4 libre 1,97ng/dl (0,85-2,00), TSH 3,94μU/ml (0,27-4,2) y gonadotropina coriónica 0,234UI/l (0-2). A pesar de presentar datos compatibles con hipogonadismo primario, la persistencia de dolor e induración mamaria bilateral con llamativos signos inflamatorios, obliga a descartar otras causas. Se completó el estudio mediante mamografía (fig. 1A) y ecografía de ambas mamas, objetivándose un incremento de tejido glandular mamario bien definido, más acusado en el lado derecho; no se visualizaron nódulos, microcalcificaciones ni zonas de distorsión parenquimatosa. Ante la imposibilidad de excluir plasmocitoma extramedular por las pruebas de imagen, se realiza una biopsia con aguja gruesa de ambas lesiones mamarias. El resultado anatomopatológico (figs. 1B-E) mostraba, tanto en la mama derecha como en la izquierda, infiltración por células plasmáticas monoclonales (CD138 positivo, lambda positivo, kappa negativo y CD20 negativo) compatibles con plasmocitoma. Ante estos hallazgos se suspendió la sexta línea de tratamiento quimioterápico (carfilzomib-lenalidomida-dexametasona) al finalizar el tercer ciclo e inició radioterapia local con 30Gy, objetivándose ausencia de progresión radiológica de las lesiones mamarias una vez completado el tratamiento, por lo que se inicia nueva línea de quimioterapia con dexametasona-ciclofosfamida-etopósido-cisplatino (DCEP). El paciente experimenta de manera inmediata una progresión rápida y grave de su enfermedad, desarrollando plasmocitomas en el hueso frontal derecho, hueso maxilar y testículo derecho, así como una pancitopenia severa, bacteriemia por Escherichia coli, con grave deterioro del estado general en este contexto, precisando ingreso hospitalario a los 15 días de iniciar el tratamiento con DCEP. Finalmente presentó mala evolución, con aparición de insuficiencia respiratoria, hematuria y hemorragia retroperitoneal, y posterior fallecimiento en pocos días.
A) Mamografía que muestra un incremento de tejido glandular mamario bien definido, más intenso en el lado derecho. B) BAG: se visualiza infiltrado en sábana de células plasmáticas. C) Cadenas kappa negativas. D) CD138 positivo para células plasmáticas. E) Cadenas lambda positivas.
Las gammapatías monoclonales constituyen un grupo de enfermedades caracterizadas por la proliferación clonal de células plasmáticas, que abarca desde gammapatías monoclonales de significado incierto hasta gammapatías monoclonales malignas1. Dentro de estas últimas se encuentran el mieloma múltiple y los plasmocitomas, además de otras entidades.
Los plasmocitomas pueden localizarse tanto en la médula ósea, siendo la ubicación más frecuente en la columna vertebral y los huesos largos periféricos, como en tejidos blandos (plasmocitoma extramedular)1,3. Los plasmocitomas extramedulares están presentes en el 7-19% de los pacientes en el momento del diagnóstico del mieloma múltiple y aparecen en otro 6-20% durante el curso de la enfermedad. La edad media de diagnóstico es de 55 a 60 años y dos tercios de los casos son varones4-7.
Los plasmocitomas mamarios son una entidad extremadamente rara, se da de forma predominante en mujeres diagnosticadas de mieloma múltiple que presentan afectación secundaria de las mamas, frecuentemente unilateral (en más de dos tercios de los casos)3,5–8. Son de utilidad las pruebas de imagen como la mamografía, ecografía y resonancia magnética4. Los hallazgos mamográficos corresponden con los detallados en la literatura, donde se describen como masas bien definidas con microcalcificaciones escasas o ausentes5,7. En cuanto a los hallazgos ecográficos, no hay consenso, ya que pueden encontrarse lesiones hiperecogénicas, hipoecogénicas o anecoicas5,8,9.
El diagnóstico definitivo se basa en el hallazgo de una histopatología plasmocelular monoclonal demostrada por inmunohistoquímica, en nuestro caso realizado con biopsia con aguja gruesa. El tratamiento de elección es la radioterapia con intención curativa a dosis altas4,7.
Es preciso, por tanto, mantener un alto grado de sospecha en pacientes diagnosticados de mieloma múltiple que presenten ginecomastia tanto unilateral como bilateral, aunque el paciente asocie hipogonadismo, y efectuar una biopsia con aguja gruesa de la lesión para confirmar casos de plasmocitoma extramedular.