El desarrollo del síndrome de Cushing da lugar a un conjunto de síntomas y signos producidos como resultado de la exposición crónica al exceso de glucocorticoides. Puede deberse a una producción endógena anómala de los mismos (inducida por tumores hipofisarios productores de ACTH, tumores suprarrenales) o a la administración exógena de glucocorticoides1. El síndrome de Cushing es más frecuente en mujeres que en hombres, con una incidencia de 0,7 a 2,4 casos por millón de habitantes al año2,3. El cuadro clínico típico consta de una serie de alteraciones morfológicas y antropométricas, metabólicas, cardiovasculares, musculoesqueléticas, reproductivas, dermatológicas, neuropsiquiátricas e infecciosas4-6. Sin embargo, la afectación del aparato digestivo es excepcional4.
Exponemos un caso de síndrome de Cushing por hiperplasia nodular suprarrenal bilateral con hipopotasemia de larga evolución y estreñimiento pertinaz con desarrollo de megacolon que mejoró tras controlar el hipercortisolismo.
Varón de 66 años, con hipertensión arterial (HTA) conocida desde el año 2008 acompañada de hipopotasemia desde 2015, 2años antes de nuestra valoración. Entre sus antecedentes destaca estreñimiento pertinaz con toma crónica de laxantes en los últimos años, habiendo ingresado en 2ocasiones en los últimos meses por íleo paralítico atribuido a la hipopotasemia. Había recibido múltiples fármacos antihipertensivos durante su evolución, estando en tratamiento en los últimos meses con furosemida, espironolactona, olmesartán/hidroclorotiazida, manidipino, doxazosina y atenolol. En el estudio previo a nuestra valoración, destacaban el hallazgo de una marcada hiperplasia suprarrenal bilateral en la TAC y un estudio hormonal consistente en cociente aldosterona/actividad de renina plasmática normal (aldosterona 3 ng/dl, [valores normales (VN) 1,1-50,6]; ARP 0,88 ng/ml/h [VN 0,35-1,8]), cortisoluria en orina de 24 h elevada < 2 veces del valor normal en una sola ocasión y cortisol plasmático aislado elevado.
En la valoración inicial, el paciente presenta hipotensión y bradicardia sintomática en contexto de un flutter auricular con conducción ventricular variable a 45 lpm, además de datos de seudoobstrucción intestinal con abdomen globuloso, doloroso a la palpación de forma generalizada, timpanismo y ruidos metálicos. Destacaba también una intensa atrofia muscular proximal de miembros inferiores. Ante esta situación, ingresó en una unidad monitorizada y se administraron fármacos cronotropos positivos pudiendo evitarse finalmente la colocación de un marcapasos tras la estabilización de la frecuencia cardíaca en 48-72h. Una ecocardiografía transtorácica mostró datos de cardiopatía hipertensiva con hipertrofia severa del ventrículo izquierdo y dilatación de la aurícula izquierda. Se atribuyó la bradicardia al tratamiento betabloqueante basal, que se suspendió presentando buena evolución cardiológica desde entonces.
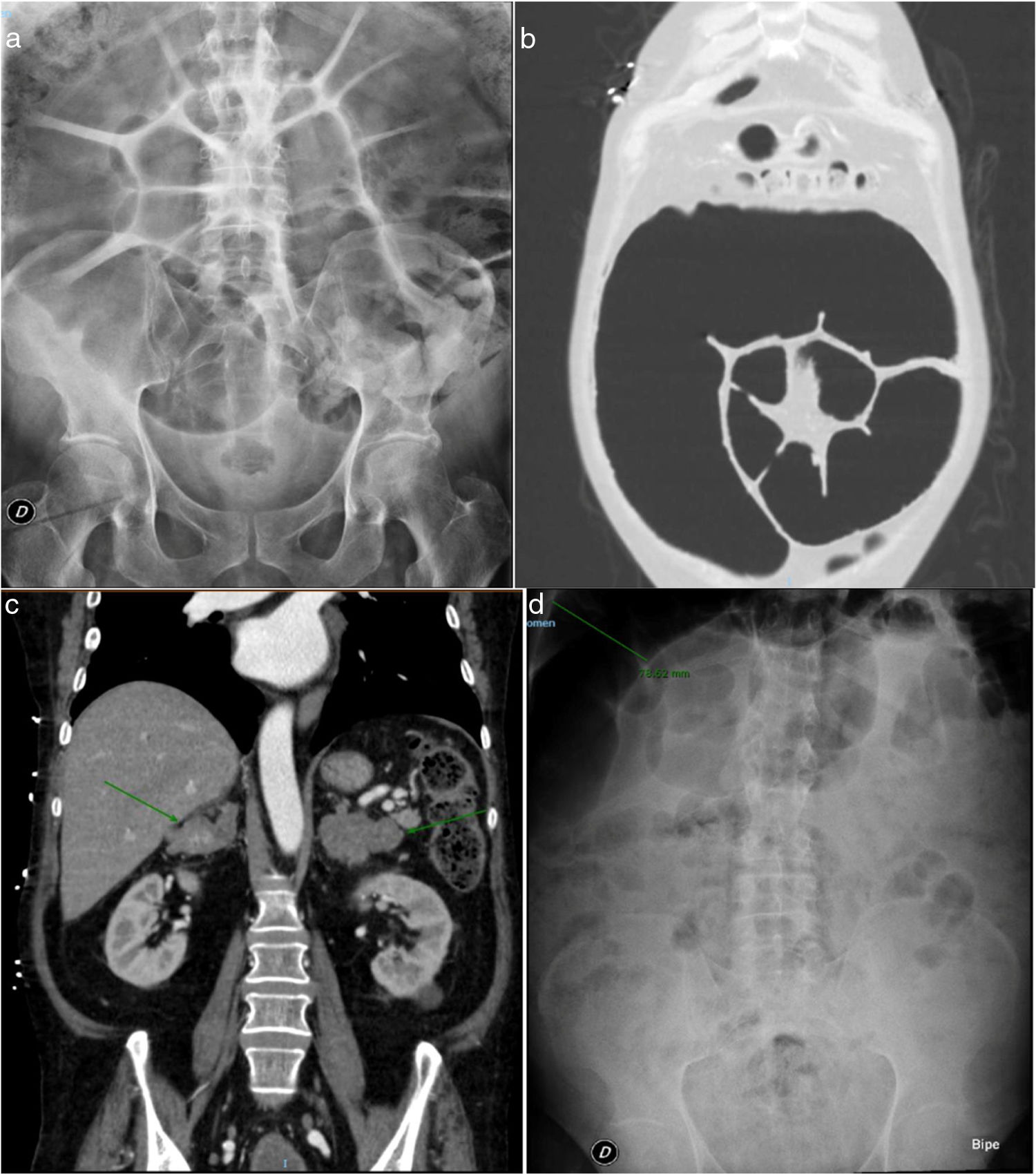
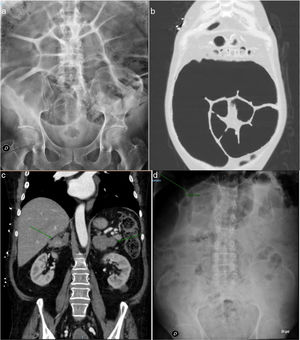
Sin embargo, la clínica abdominal persistía, objetivándose en la radiología simple de abdomen una gran distensión del colon izquierdo, con diámetro máximo de 11,2cm (fig. 1a), necesitando sonda rectal intermitente y enemas diarios para aliviar la distensión abdominal.
a) Radiografía simple de abdomen. Gran distensión del colon izquierdo con diámetro máximo de 11,2cm. b) TAC de tórax y abdomen. Gran dilatación de colon sigmoide. c) TAC de tórax y abdomen. Glándulas suprarrenales muy aumentadas de tamaño, de aspecto hiperplásico. d) Radiografía simple de abdomen. Reducción del calibre del colon hasta 7,8cm tras suprarrenalectomía bilateral.
Se completó el estudio ante la sospecha de síndrome de Cushing por el fenotipo del paciente y el dato de cortisol libre urinario elevado, considerándose que la HTA y la hipopotasemia eran expresión de la actividad mineralcorticoide derivada del propio hipercortisolismo. Desde el punto de vista hormonal, se confirmó el hipercortisolismo con ACTH suprimida (2 pg/ml [VN 3,5-60,5]): cortisol libre en orina elevado en 3ocasiones (1.100, 1.750 y 2.633 nmol/24h [VN 100-379]), cortisol plasmático tras 1mg de dexametasona elevado (721 nmol/l [VN 172-497]) y cortisol salival basal 281 nmol/l [VN < 21] y nocturno 117 nmol/l [VN < 5,7]. Las concentraciones séricas de TSH y T4 libre fueron normales. Se realizó un TAC de tórax y abdomen que mostró gran dilatación de colon sigmoide junto a glándulas suprarrenales muy aumentadas de tamaño, de aspecto hiperplásico (fig. 1b y c). En la colonoscopia no se observó ninguna causa obstructiva.
Ante la sospecha de síndrome de Cushing por hiperplasia suprarrenal bilateral y considerando la severa afectación sistémica (cardiopatía hipertensiva, megacolon, amiotrofia con afectación funcional), se planificó una suprarrenalectomía bilateral, previo tratamiento con ketoconazol durante 21 días para intentar mitigar los efectos sistémicos del hipercortisolismo, confirmándose el diagnóstico de hiperplasia macronodular cortical en ambas glándulas suprarrenales e iniciando tratamiento hormonal sustitutivo.
El manejo postoperatorio inicial fue complicado por la persistencia de hipopotasemia a pesar de suplementos por vía oral e intravenosa, junto a nuevo episodio de seudoobstrucción intestinal, aunque a partir de la semana comenzó a evolucionar de forma favorable. En las revisiones posteriores al ingreso, el paciente mantiene un muy buen control de presión arterial (PAS 110-130mmHg y PAD 70-80mmHg), se mantiene en ritmo sinusal a buena frecuencia sin necesidad de betabloqueantes y el estreñimiento pertinaz ha mejorado ostensiblemente, sin necesidad de tomar laxantes ni administrarse enemas (previamente imprescindibles), junto a reducción del calibre del colon hasta 7,8cm (fig. 1d). Se ha planteado con la Unidad de Coloproctología si fuese necesario intervención quirúrgica, si bien por el momento se mantiene actitud expectante esperando que continúe la mejoría progresiva que ha iniciado.
Los síntomas digestivos en el síndrome de Cushing son muy poco frecuentes, destacando principalmente el dolor abdominal4. Sí se describen, en el contexto de la toma de glucocorticoides exógenos, la presencia de gastritis, úlceras, hemorragia gastrointestinal (1,5%)7, pancreatitis8, hígado graso o perforación de víscera hueca9; concretamente, se han descrito 6 casos de perforación de divertículos en pacientes con clínica superponible a nuestro paciente, aunque sin datos de megacolon, habiéndose relacionado con hipopotasemia persistente, hipercortisolismo severo, edad avanzada, malnutrición, uremia o inmunodeficiencias10.
En nuestro caso, queremos recalcar 2aspectos: la hipopotasemia severa (valor mínimo 1,8 mEq/l [VN 3,5-5,1]) y la afectación intestinal consistente en megacolon.
La hipopotasemia se explicaría por la acción mineralcorticoide de niveles elevados de glucocorticoides, así como por el posible exceso de producción de esteroides con actividad mineralcorticoide que se produce en la hiperplasia macronodular, de tal manera que se produce hiperactividad no solo de la capa fasciculada, sino también de la capa glomerular de la corteza suprarrenal.
Con relación al megacolon, si bien podría justificarse por la toma crónica de laxantes y se ha descrito secundario a fármacos, como los diuréticos (que favorecerían la hipopotasemia) o los antagonistas del calcio (por su efecto sobre el músculo liso), no hemos encontrado ningún caso publicado de megacolon iatrogénico de este calibre. Por ello, consideramos que el causante principal del megacolon y la hipotonía fue el síndrome de Cushing (por el efecto proteolítico catabólico sobre la musculatura lisa intestinal de los glucocorticoides) junto a la hipopotasemia crónica, sin haber encontrado otros casos similares descritos en la literatura. La respuesta parcial tras la suprarrenalectomía bilateral apoyaría la hipótesis del daño crónico establecido sobre la pared colónica.
En resumen, se presenta un caso de hipercortisolismo asociado a megacolon, cuya causa puede estar relacionada con el daño estructural inducido por la sobreproducción de cortisol y la hipopotasemia crónica.
Conflicto de interesesLos autores declaramos no tener conflicto de intereses.