El absceso hipofisario (AH) es una lesión hipofisaria poco frecuente. Podríamos sospechar este diagnóstico ante un cuadro de hipopituitarismo, una imagen de RMN hipofisaria sugerente y una historia de meningitis, sinusitis o cirugía craneal recientes. Presentamos el caso de un paciente afecto de AH que evolucionó favorablemente con tratamiento médico.
Un hombre de 55 años de edad, fumador, consumidor de alcohol y cocaína inhalada, con antecedentes de meningitis en la infancia y cólicos nefríticos de repetición por los que el paciente tenía como costumbre beber 4-5l de agua al día. Presentó cefalea frontal de 2 meses de evolución, siendo diagnosticado por TAC de sinusitis aguda maxilar, etmoidal y esfenoidal. Recibió tratamiento antibiótico presentando empeoramiento clínico y fue llevado a urgencias por deterioro agudo del nivel de consciencia, cefalea y fiebre. Mediante LCR y TAC craneal se diagnosticó meningoencefalitis con edema cerebral y signos incipientes de herniación uncal. Ingresó en la Unidad de Cuidados Intensivos durante 7 días, recibiendo antibioterapia, derivación ventricular externa y dexametasona 4mg/8h (5 días) presentando buena respuesta inicial, pero con persistencia de fiebre. A los 3 días del alta de la UCI y 4 o 5 días después de suspender el tratamiento corticoideo presentó hipotensión, náuseas y vómitos. Los hallazgos analíticos más relevantes fueron ACTH 19,9pg/ml (4,7-48pg/ml), cortisol 5,37mcg/dl (6-19,4mg/dl), TSH 0,52mU/l (0,4-4mU/l), T3 1,18pg/ml (1,8-4,6pg/ml), T4 0,5png/dL (0,7-1,8ng/dL), LH<0,1mUI/ml (1,7-8,6mUI/ml), FSH1,19mUI/ml (1,5-12,4mUI/ml), testosterona 0,03mcg/l (2,8-8mcg/l).
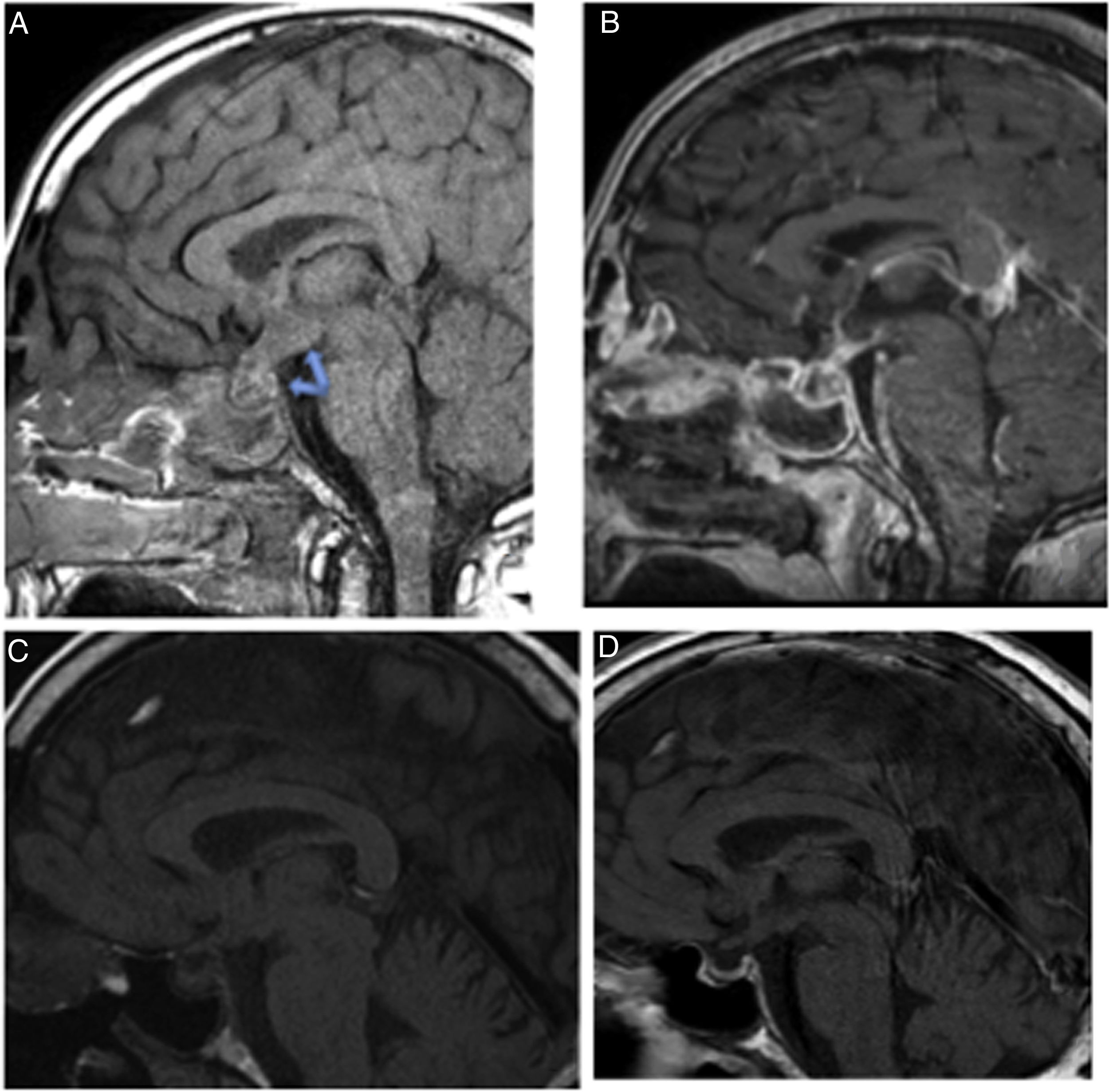
La RMN mostró una colección quística en el hipotálamo con restricción de la difusión de 12×9×11mm en continuidad con otra imagen en la hipófisis de 14×12×8mm, hallazgos compatibles con absceso hipotálamo hipofisario (figs. 1. A y B).
Imágenes de RMN hipofisaria.
A: T1 sagital sin contraste que evidencia una ocupación hipotálamo-hipofisiaria con engrosamiento infundibular, que con la introducción de contraste (B) muestra realce periférico y contenido quístico. C: RMN de control al mes del diagnóstico: desaparición del absceso hipotalámico. Persistencia de una lesión infiltrativa en la gándula hipófisis y en el tallo hipofisiario. D: RMN de control a los 6 meses. Resolución del absceso hipotálamo-hipofisiario.
Se diagnosticó panhipopituitarismo secundario a absceso infundíbulo hipofisario. Tras instaurar tratamiento sustitutivo con corticoides y levotiroxina, y coincidiendo con la ingesta libre de agua, a la que el paciente estaba acostumbrado, se manifestó cuadro de poliuria de hasta 11l. Se realizó prueba de restricción hídrica que fue compatible con diabetes insípida (DI) central (osmolaridad urinaria basal 103mOsm/kg [300-1.000mOsm/kg], tras restricción hídrica 272mOsm/kg y postadministración de desmopresina 402mOsm/kg) y se inició tratamiento con desmopresina.
Los cultivos de LCR y sangre fueron negativos; en el cultivo de pus de los senos paranasales creció Staphylococcus epidermidis, Streptococcus parasangunis y Streptococcus constellatus. Se ajustó antibiótico que mantuvo 6 semanas.
El paciente continúa seguimiento en endocrinología; a los 6 meses del inicio del cuadro se ha recuperado el déficit de ACTH y ADH. En la RMN del primer mes se había resuelto el absceso hipotalámico y al sexto mes el absceso hipofisario (figs. 1C y D).
Los AH son lesiones selares poco frecuentes (<1% de todas las lesiones hipofisarias), pero con elevada mortalidad1-3.
Pueden clasificarse de acuerdo a su etiología en AH primarios (70%) —ocurren en una glándula previamente sana— y secundarios (30%), que surgen de lesiones preexistentes, siendo el adenoma hipofisario el más común, seguido del quiste de Rathke, craneofaringioma y linfoma1,3-5.
El AH puede ser causado por extensión hematógena o por extensión directa de una infección adyacente (sinusitis, meningitis, fisura de LCR contaminado o tromboflebitis del seno cavernoso)1,5-7.
En nuestro caso impresiona que la fuente de infección fue la sinusitis aguda maxilar, etmoidal y esfenoidal que se extendió al sistema nervioso central. Es importante el antecedente de consumo de cocaína inhalada, ya que está descrito que ocasiona lesiones óseas (por ejemplo la base del cráneo) que facilitan la comunicación de la cavidad nasosinusal con el sistema nervioso central e hipófisis. Sin embargo, la TC/RM descartaron lesiones visibles8.
Los patógenos aislados más frecuentemente son Staphylococcus spp. y Streptococcus spp., seguido de Neisseria spp., Micrococcus, Citrobacter spp., Escherichia coli, Brucella, Salmonella, Corynebacterium y Mycobacterium. En inmunodeprimidos son más frecuentes Aspergillus, Cándida e Histoplasma4,9.
Se propone antibioterapia empírica inicial con ceftriaxona en espera de confirmación microbiológica. La duración de antibioterapia es de 4-6 semanas1,4,5.
En nuestro caso se inició tratamiento empírico con ceftriaxona y vancomicina, y posteriormente se modificó a linezolid completando 6 semanas.
Los AH agudos (como nuestro caso) son poco frecuentes, presentándose con clínica infecciosa aguda y severa.
Los subagudos (de menos de un mes) presentan manifestaciones infecciosas leves como fiebre y/o leucocitosis, siendo frecuente la DI. Los crónicos (más de un mes) presentan poliuria, cefalea y/u otros síntomas de disfunción endocrina, sin clínica infecciosa y podrían confundirse con un tumor hipofisario. La DI es el síntoma más común (40%) y útil para el diagnóstico diferencial, porque rara vez es una característica de presentación de adenomas hipofisarios1.
Los síntomas más comunes son cefalea, alteraciones visuales y disfunción de adenohipófisis debido a su destrucción y necrosis manifestada como astenia, anorexia, vómitos, amenorrea e hipogonadismo5. El panhipopituitarismo es la manifestación más frecuente del hipopituitarismo (83% según la serie de Lu et al.), seguido del hipogonadotropismo aislado (9,3%), deficiencia de ACTH aislada (3,7%), hipotiroidismo aislado (1,8%) e hipogonadismo combinado con déficit de ACTH (1,8%). Esta hipofunción hipofisaria severa es una característica importante en el diagnóstico diferencial, ya que es poco frecuente en adenomas hipofisarios, y cuando se presenta tiene síntomas leves, excepto en la apoplejía hipofisaria aguda1,3.
Las características típicas del absceso en la RM incluyen una masa total o parcialmente quística en la región selar, hipointensa o isointensa en T1, e hiperintensa o isointensa en T2 y que muestra realce en anillo periférico después de inyección de gadolinio (fig. 1 B)5. En nuestro caso destaca que esta lesión hipofisaria se continúa al hipotálamo. Sin embargo, este hallazgo hipofisario no es específico, ya que se observa en el quiste de Rathke, en craneofaringiomas quísticos o en adenomas quísticos; estas características son útiles si hay clínica compatible. En la apoplejía hipofisaria la imagen del sangrado evoluciona como describimos a continuación: en la fase aguda es hipointensa en T2, en la fase subaguda hiperintensa en T1 e hipo/hiperintensa en T2 y en la fase crónica hipointensa en T1 y T21,3,4,7.
La cirugía transesfenoidal es el tratamiento de elección si se sospecha un AH, seguida de antibioterapia, aunque algunos casos agudos-subagudos pueden tratarse solo con antibióticos. Se realizará craneotomía si el absceso es supraselar o si es dificultosa la evacuación completa. Las complicaciones quirúrgicas son meningitis, lesión vascular y fuga de LCR, cada vez menos frecuentes1,4-6,10.
En la serie publicada por Weng-sheng el 66,7% de los pacientes recupera la función de ACTH, el 50% de TSH y el 62% de gonadotropinas. En nuestro caso se ha recuperado el déficit de ACTH y ADH, pero persiste el déficit de TSH y gonadotropinas2.
Presentan recuperación significativamente mayor hombres vs. mujeres, inicio agudo vs. crónico y euprolactinemia vs. hiperprolactinemia. La recurrencia del AH suele ser infrecuente5.
La cirugía no afecta significativamente la tasa de recuperación de la insuficiencia adenohipofisaria y la DI, incluso podría aumentar el riesgo o retrasarla. Además, si los síntomas se alivian antes de la cirugía o si la RMN muestra una reducción sustancial del absceso la cirugía podría no ser necesaria2,6.
Los pacientes con síntomas sistémicos infecciosos agudos (como nuestro caso) son buenos candidatos para antibioterapia sin cirugía2.
La muerte por AH es debida al hipopituitarismo severo y no al absceso en sí, por tanto el soporte hormonal es el tratamiento prioritario para evitar las crisis que amenazan la vida, sin embargo la cirugía ayuda a resolver rápidamente las lesiones y a la renovación endocrina si el absceso persiste2.
El AH es una lesión poco frecuente y de difícil manejo, sin embargo el tratamiento médico puede ser una opción terapéutica exitosa en casos agudos y subagudos.