La enfermedad relacionada con la IgG4 (ER-IgG4) es una entidad inmunomediada multisistémica que afecta preferentemente a páncreas, vesícula y vías biliares. Es una enfermedad infradiagnosticada y que requiere un alto índice de sospecha sobre todo en casos paucisintomáticos. La pancreatitis autoinmune (PAI) tipo 1 es el prototipo de afectación orgánica en la ER-IgG4. Las características clínicas típicas de la PAI-1 incluyen la ictericia obstructiva, dolor abdominal y pancreatitis aguda, aunque hasta un 15% de casos pueden tener un curso indolente1; tiene un aspecto radiológico típico y el diagnóstico diferencial se realiza básicamente con el cáncer de páncreas. Excepcionalmente la diabetes mellitus (DM) puede ser la primera o única manifestación de PAI-12. La asociación entre la PAI-1 y el desarrollo de DM fue descrita inicialmente por Tanaka et al. en el año 20003 y se ha descrito una prevalencia de DM del 21-70% en pacientes con PAI-14,5.
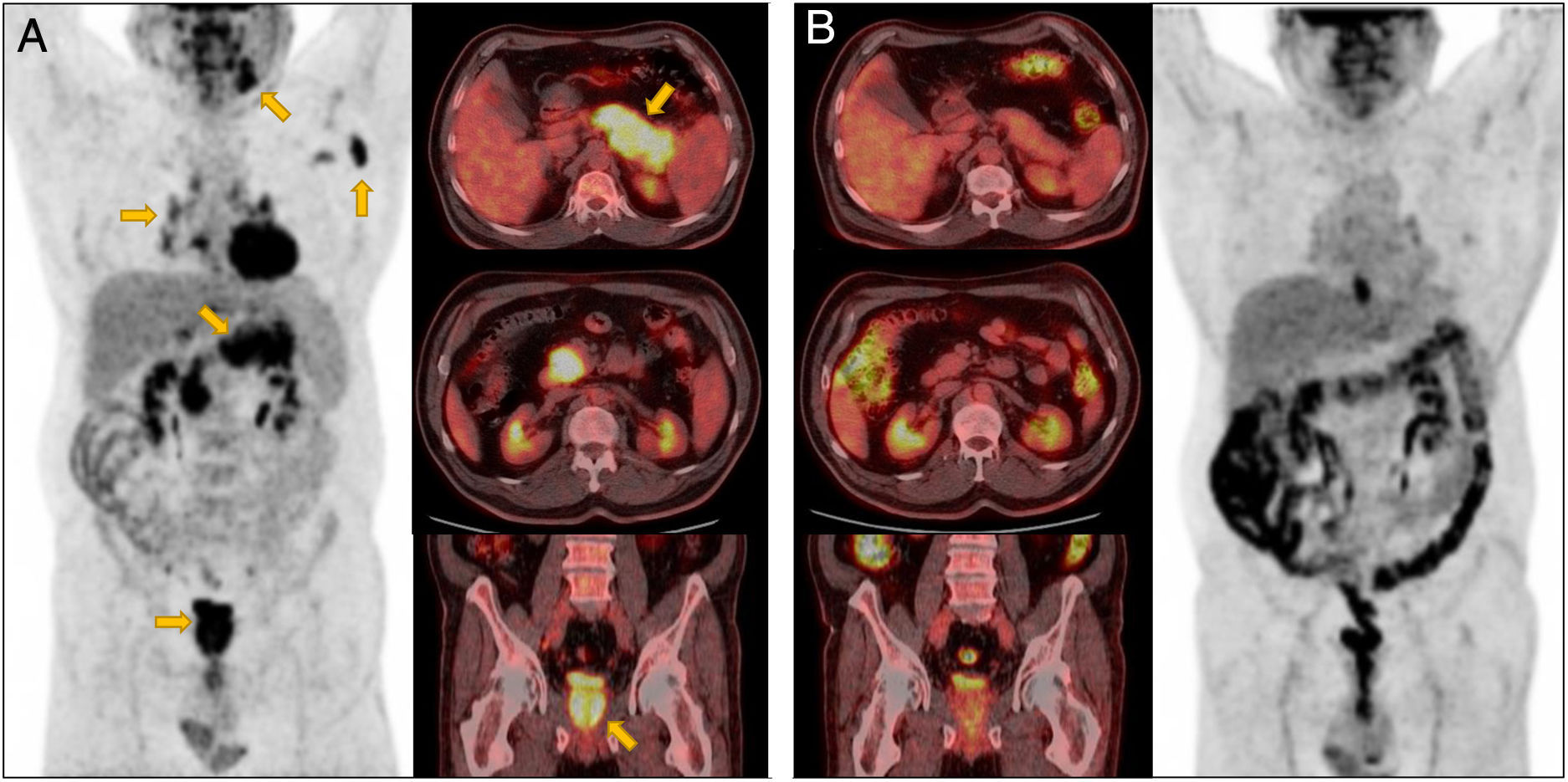
Caso clínicoSe trata de un varón de 58 años de edad, natural de Bolivia con antecedentes de DM tipo 2 de 4 años de evolución tratada con metformina en monoterapia con buen control metabólico (HbA1c<7%) y una submaxilectomía derecha por un tumor de Küttner sin seguimiento ni estudio posterior. Fue derivado al servicio de Endocrinología por deterioro súbito del control glucémico. Al interrogatorio el paciente refería únicamente poliuria, polidipsia y pérdida de 9kg de peso en las últimas 6 semanas, sin clínica gastrointestinal asociada. A la exploración física presentaba hipertrofia parotídea bilateral y de la glándula submandibular izquierda, así como discreto exoftalmos bilateral. La glucemia capilar en consulta era de 339mg/dL y la HbA1c de 14%, por lo que se inició tratamiento con insulina en pauta bolo-basal. El estudio de autoinmunidad pancreática fue negativo. Se revisó el informe histopatológico de la pieza quirúrgica de submaxilectomía, el cual reportaba un infiltrado linfoplasmocítico denso, fibrosis estoriforme, una proporción de células IgG4+/IgG+>40% y >10 células plasmáticas IgG4+/campo de gran aumento. La determinación de inmunoglobulinas séricas demostró valores elevados de IgG total (1950mg/dL, rango normal 700-1600mg/dL) así como de la subclase IgG4 (757mg/dL, rango normal 3-210mg/dL).La tomografía axial computarizada (TAC) objetivó afectación multifocal del páncreas, respetando la desembocadura de los conductos pancreáticos y biliares a nivel de la cabeza pancreática (fig. 1). La tomografía por emisión de positrones (PET)-TC describió un aumento patológico de la actividad metabólica a nivel de cuerpo y cola del páncreas, con un notable engrosamiento difuso del parénquima, así como en la glándula submaxilar izquierda, próstata y ganglios axilares y mediastínicos (fig. 2, A). Una TAC de órbitas reveló aumento de tamaño (seudotumor) de ambas glándulas lagrimales. Los niveles de quimotripsina y elastasa fecal fueron normales, por lo que se descartó afectación del páncreas exocrino. Se estableció el diagnóstico de PAI-1 y por tanto de ER-IgG4. Se inició terapia combinada con prednisona (0,6mg/kg de peso corporal con reducción gradual y progresiva de la dosis) junto con 2 dosis de rituximab (1000mg, separadas 2 semanas entre sí). La hiperglucemia remitió paulatinamente, lo que permitió sustituir la insulina rápida por metformina y disminuir la insulina basal, manteniendo buen control glucémico (HbA1c de control 5,6%). Cuatro meses después de iniciado el tratamiento, la IgG4 sérica disminuyó a 248mg/dL y el FDG-PET de control demostró una respuesta metabólica completa en la glándula submaxilar izquierda, adenopatías axilares/mediastínicas y cola/cuerpo del páncreas (fig. 2, B). Otros órganos frecuentemente afectados por la ER-IgG4, como pulmones, riñones y retroperitoneo, se mostraron indemnes en el estudio inicial y de seguimiento mediante PET-TC.
TAC abdominal simple y contrastada que objetiva una pancreatitis multifocal con afectación subtotal de la víscera. Una porción del cuello pancreático de unos 3,5cm no está engrosada y muestra a su través un conducto pancreático dilatado e irregular. Se aprecia atrapamiento y oclusión de la vena esplénica derivándose el flujo venoso por colaterales y esplenomegalia homogénea de 16cm.
(A) Imágenes axiales y coronales de PET-TC que muestran afectación de múltiples órganos: glándula submaxilar izquierda, adenopatías axilares y mediastínicas, páncreas y próstata. (B) Las imágenes de la PET-TC de control después de 2 ciclos de tratamiento con rituximab y prednisona demostraron una respuesta metabólica completa en todas las ubicaciones previamente afectadas.
Aunque la evidencia es limitada (4 casos de PAI-1 con biopsia pancreática), se conoce que la DM asociada a PAI-1 es producida por la disminución de la masa de células beta y la supresión de su función por citocinas presentes en el microambiente pancreático6, además de una disminución neta de la secreción de insulina. No se ha observado correlación entre los niveles séricos de IgG4 y el desarrollo de DM en pacientes con PAI-17. La corticoterapia induce una mejoría del control glucémico en pacientes con DM secundaria a PAI-1, fundamentalmente debido a un aumento de la secreción endógena de insulina8, y es más probable en aquellos casos en que la DM es diagnosticada concurrentemente con la PAI-19 en comparación con los casos con DM preexistente, y también guarda relación con el grado de atrofia pancreática10, siendo menos probable la remisión de la DM en los casos con atrofia pancreática extensa. Tampoco se ha encontrado una relación entre los niveles séricos de IgG4 y las tasas de remisión o mejoría de la DM en pacientes con PAI-17.
Es necesario conocer las manifestaciones clínicas de la ER-IgG4 para incluirla en el diagnóstico diferencial de muchos síntomas comunes, así como no excluir las causas menos habituales ante una hiperglucemia severa súbita sin otra causa aparente, a fin de evitar la morbilidad asociada a procedimientos diagnósticos y terapéuticos innecesarios.