La esteatosis hepática también denominada hígado graso no alcohólico constituye una entidad clínica patológica caracterizada por una acumulación de componente graso a nivel hepático, circunstancia que implicará necesariamente el desarrollo de un deterioro hepático en forma de inflamación y fibrosis, características histológicas éstas similares a las originadas en una hepatitis alcohólica. En la actualidad se sabe que la obesidad constituye la causa más frecuente de esteatosis hepática simple entre la población preadolescente y adolescente con el consiguiente riesgo que ello supone para la salud de nuestra población juvenil. El objetivo de este trabajo es ofrecer una puesta al día de los conceptos, fisiopatología y manejo clínico de una complicación tan grave como es la esteatosis hepática secundaria a estados de obesidad a edades tempranas.
Liver steatosis, also called non-alcoholic fatty liver, is characterized by a pathological fat accumulation in the liver, leading to liver damage in the form of inflammation and fibrosis. These histological features are similar to those in alcoholic hepatitis. Obesity is known to be the most common cause of simple steatosis in the preadolescent and adolescent population with a consequent serious health risk. The aim of this study was to provide an update on the concepts, pathophysiology and clinical management of hepatic steatosis secondary to obesity at an early age.
La esteatosis hepática también denominada en la actualidad como hígado graso no alcohólico fue descrita por primera vez en 1980 en pacientes adultos por Ludwig J et al1. Ludwig, patólogo de la Clínica Mayo, describió una condición clínico-patológica cuyos hallazgos histológicos se correspondían con los propios de una hepatitis alcohólica, pero sin el consumo de alcohol. Centrándonos en la infancia, la primera descripción de dicho cuadro clínico se remonta a 1983 por Moran JR et al2.
EpidemiologíaLa prevalencia de la esteatosis hepática entre la población juvenil no es bien conocida en la actualidad, en tanto que su diagnóstico viene determinado por la realización de ciertas pruebas que no son de realización rutinaria. Desde un punto de vista geográfico, su prevalencia es mayor en Estados Unidos, así como en todos aquellos sujetos de origen hispánico3-5. Estudios recientes han evidenciado una asociación estrecha entre esteatosis hepática y la obesidad en la infancia6-8. Ahora bien, la mayor o menor prevalencia de esteatosis hepática juvenil dependerá de la población estudiada, estimándose en cifras inferiores al 10% para la población general, frente al 70-75% estimado aproximadamente entre la población juvenil con obesidad. Estudios como el desarrollado en Japón a partir de 819 alumnos en edad escolar mostró una prevalencia del 2,6% de esteatosis hepática detectada mediante ecografía, encontrándose una asociación clara con mayores valores del índice de masa corporal (IMC). Otros estudios han encontrado una prevalencia que varía del 10 al 77%9. En un estudio realizado en nuestro medio la prevalencia se encontró en el 18% de los niños obesos, detectados por ecografía10. Considerando la variable sexo, cabe destacar como su frecuencia de aparición y desarrollo resulta mayor entre sujetos varones que entre mujeres, siendo la edad media de diagnóstico la comprendida entre los 11 y los 13 años de edad11,12. La existencia de una mayor prevalencia en ese intervalo de edad parece tener su explicación en la coincidencia con un período de mayor resistencia a la insulina motivado por el período y desarrollo puberal13.
Su elevada prevalencia entre la población pre-adolescente y adolescente de países desarrollados ha determinado que sea considerada como la principal sino la primera causa de hepatopatía crónica siempre de la mano de la obesidad14,15. Si bien, a pesar de ello hay que decir, que la esteatosis hepática no alcohólica no constituye una patología asociada exclusivamente a la obesidad, sino que también aparece en pacientes diagnosticados de desnutrición crónica, lipodistrofia, infección por virus de la inmunodeficiencia humana, etc16.
Características histológicas y fisiopatológicas del cuadroEn el paciente pediátrico, la histología de la esteatosis hepática no alcohólica (NAFLD)/esteatohepatitis no alcohólica (NASH) presenta, a diferencia del adulto, un mayor grado de esteatosis, inflamación y fibrosis portal, y un menor grado de balonización de los hepatocitos y de cirrosis17. Ahora bien, las lesiones anatomopatológicas se clasifican según dos protocolos de estudio, por un lado la clasificación propuesta por el Comité de Patología Clínica de la NASH (The Pathology Committee of the NASH Clinical Research Network)18 en la que se realiza una agrupación de todas sus características tanto para adultos como para niños abarcando todo el espectro de lesiones. La segunda clasificación deriva del estudio de Schwichmmer et al (2005)19, en el que los autores describen dos tipos de esteatohepatitis no alcohólica. Esta clasificación incluye la tipo 1, o del adulto, caracterizada por la presencia de esteatosis, balonización hepatocitaria y fibrosis perisinusoidal, y la tipo 2, o infantil, en la que los pacientes suelen presentar esteatosis, inflamación y fibrosis portal, más frecuente en varones que en mujeres y en pacientes de origen asiático, nativos norteamericanos e hispánicos.
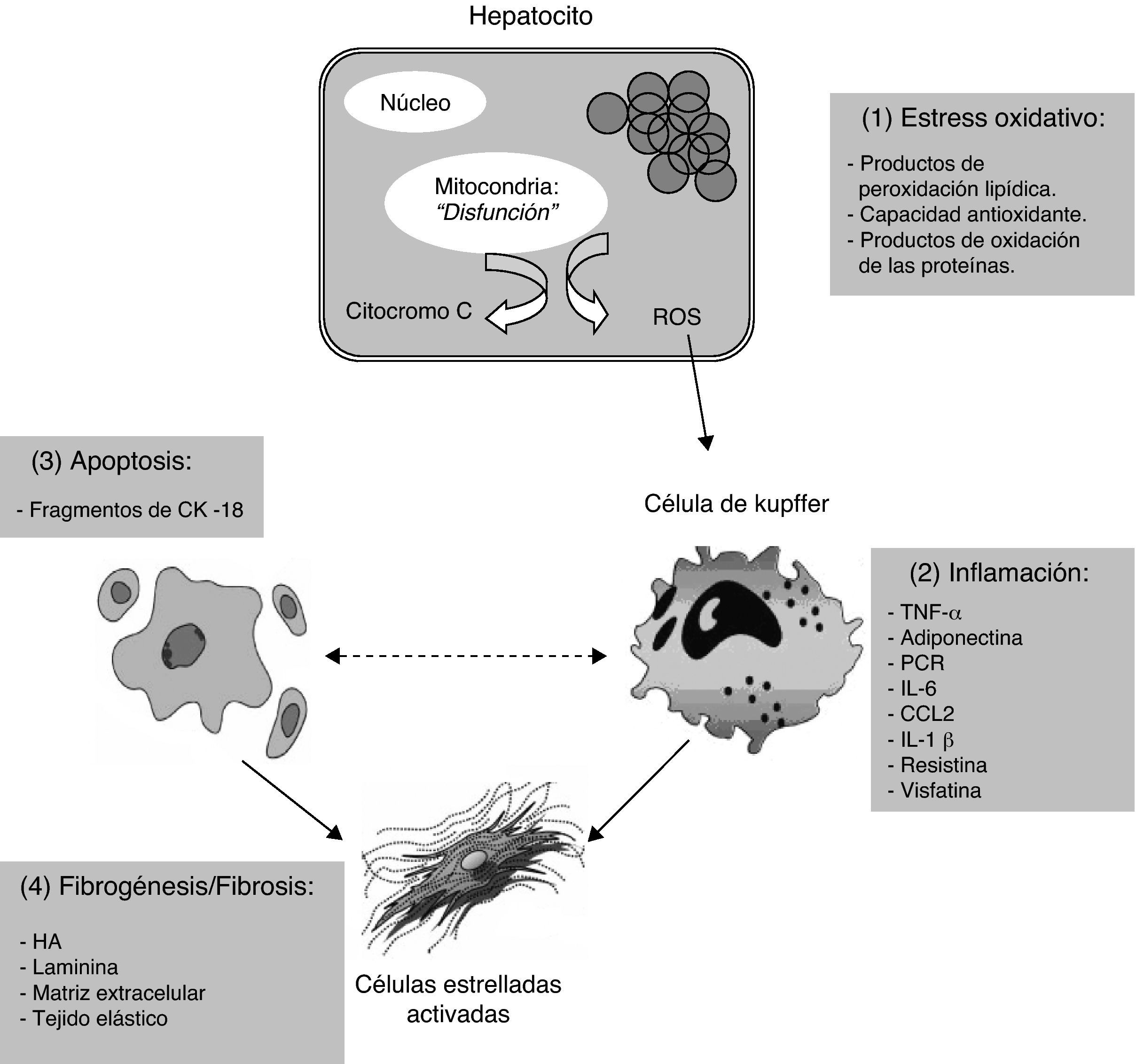
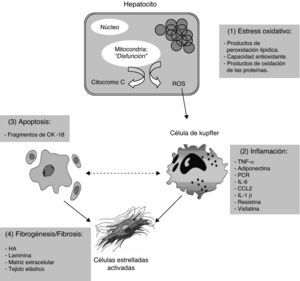
En relación con los mecanismos que originan la esteatosis hepática, la hipótesis más ampliamente aceptada en la actualidad es la propuesta por Day CP y James OF en 199820. Esta hipótesis tiene su fundamento en la acumulación de componente graso a nivel hepático, circunstancia que implicará necesariamente el desarrollo de un deterioro hepático en forma de inflamación y fibrosis21. Desde un punto de vista fisiopatológico, uno de los aspectos determinantes en el inicio y curso de este deterioro hepático será el mantenimiento de una resistencia periférica constante a la acción insulínica, así como el estrés oxidativo motivado por la peroxidación lipídica y la activación de ciertas citoquinas, hormonas y neurotransmisores21. De acuerdo con Day (2002)20, conviene destacar el importante papel que juegan los ácidos grasos libres en el desarrollo de este cuadro, pues una vez en el hepatocito serán oxidados en la mitocondria y en los peroxisomas para producir energía o ser nuevamente sintetizados y transportados de nuevo hacia los adipocitos, pero en este caso, en forma de lipoproteínas de muy baja densidad (VLDL)22. Además, no debemos olvidar la capacidad de los hepatocitos de sintetizar ácidos grasos libres ante situaciones de exceso de carbohidratos derivado del aporte dietético. Luego ante cuadros clínicos de obesidad exógena en donde tiene lugar un incremento del aporte de ácidos grasos a nivel de los hepatocitos, ante situaciones de exceso de carbohidratos a través de la dieta, en trastornos de la β-oxidación mitocondrial de los ácidos grasos, así como en todas aquellas alteraciones de la unión de triglicéridos a lipoproteínas de muy baja densidad existirá riesgo de desarrollar una esteatosis hepática23. En la figura 1 se muestra representado el proceso anteriormente comentado.
Principales biomarcadores y procesos implicados en el desarrollo de la esteatosis hepática. Adaptado de: Wieckowska A et al (referencia 36).
CCL2: CC-quimioquinas ligando-2; CK-18: citoqueratina 18; HA: ácido hialurónico;
IL-1-β: interleuquina 1 beta; IL-6: interleuquina 6; PCR: proteína C reactiva;
ROS: radicales libres de oxígeno; TNF-α: factor de necrosis tumoral alfa.
Además, la mayoría de pacientes con esteatosis hepática muestran cuadros de obesidad con adiposidad de predominio central asociado a estados de hiperinsulinismo, resistencia a la acción de la insulina e hipertrigliceridemia, factores todos ellos implicados a su vez en el desarrollo del síndrome metabólico24,25. Iacobellis et al26 en su estudio con pacientes pediátricos biopsiados a nivel hepático, encontraron una relación entre esteatosis hepática y los valores en percentiles del índice de masa corporal, pero en este caso, sólo para aquellos sujetos con puntuaciones superiores al percentil 85 de dicho índice.
Se han identificado otras moléculas en la génesis de este trastorno, entre las que podemos destacar la adiponectina cuyos niveles en plasma parecen guardar una relación inversamente proporcional con la aparición de esteatosis hepática en niños obesos27. Esto es, los niveles bajos de adiponectina se asocian a fenómenos necroinflamatorios severos contribuyendo con ello al desarrollo de esteatosis a nivel hepático en la edad infantil y juvenil28. Por tanto, y atendiendo a los resultados de estos estudios cabe considerar un papel protector en la adiponectina en la aparición de esteatosis hepática29. No obstante, dado que solo ciertos individuos en igualdad de condiciones dietéticas y estilos de vida presentan esteatosis nos induce a pensar que consideremos, además de lo ya mencionado, otros factores en su génesis que como determinadas endotoxinas bacterianas intestinales, hormonas y cierto grado de predisposición genética parecen estar implicados en el desarrollo de dicho proceso patológico30.
Clínica de la esteatosis hepática en el adolescente obesoEn población adolescente con esteatosis hepática, la experiencia en clínica es limitada31. No obstante, el patrón de presentación habitual durante este período es a menudo el de un varón con obesidad que se acompaña a su vez por una elevación de ciertas enzimas hepáticas como la alanina-aminotransferasa (ALT), además de hipertrigliceridemia, acantosis nigricans y sin una sintomatología específica, los cuales son diagnosticados de su enfermedad por cribado o también mediante la realización de una eventual ecografía abdominal32. A pesar de su frecuente curso clínico asintomático, algunos pacientes manifestarán síntomas concretos como pueden ser dolor abdominal difuso localizado a nivel del cuadrante superior derecho, astenia o malestar general33. Sin embargo, resulta poco frecuente la detección de hepatomegalias a la exploración, en tanto que el exceso de grasa a nivel central y perivisceral dificulta su apreciación34.
DiagnósticoEntre las características más evidentes entre los adolescentes con esteatosis hepática, destaca la existencia de alteraciones en los niveles de ciertas transaminasas. En el caso de la ALT, sus valores en sangre pueden oscilar entre 100 y 200 UI. Respecto de los niveles del enzima aspartato-aminotransferasa (AST), éstos pueden oscilar entre las 60 y las 100 UI35,36.
Por su parte, Fishbein M et al37, demostraron la existencia de una relación directamente proporcional entre la elevación de los niveles de transaminasas y otras enzimas hepáticas (AST, ALT, gamma-glutamil-transferasa, y fosfatasa alcalina) y el grado de afectación hepática.
Resulta igualmente interesante la realización de un estudio bioquímico con objeto de valorar los niveles de triglicéridos, colesterol total y sus fracciones, así como la realización de una sobrecarga oral de glucosa para descartar posibles alteraciones del metabolismo hidrocarbonado y valorar con ello la posible existencia de resistencia insulínica38.
Sin embargo, para su diagnóstico serán los métodos de imagen y a su cabeza la ecografía abdominal el procedimiento más utilizado. Su importancia como método de diagnóstico radica en la sensibilidad para mostrar el incremento de la ecogenicidad provocado por la infiltración grasa a éste nivel39. Si bien hay que decir, que su eficacia vendrá condicionada necesariamente por la existencia previa de un cierto grado de infiltración grasa, esto es, solo será posible detectar una esteatosis hepática si existe un componente graso infiltrativo mayor del 33% respecto del parénquima hepatocitario.
Las técnicas alternativas de imagen son la resonancia nuclear magnética, y la tomografía axial computarizada. En el caso de la resonancia, ésta muestra una mayor precisión para la detección de dicho proceso40,41. Ahora bien, el procedimiento más preciso para diagnosticar dicho proceso en el momento actual es la biopsia hepática, ya que no sólo confirma su diagnóstico sino que además establece la gravedad de la esteatosis y excluiría cualquier otro proceso causante de una esteatosis hepática42.
En la actualidad existen otros métodos utilizados para el diagnóstico de esteatosis como el FibroScan43 y otros métodos no invasivos séricos como el FibroMax44, utilizados para el cribado de fibrosis, esteatosis y esteatohepatitis en pacientes con factores de riesgo metabólicos, todos ellos, sin embargo, con una mayor indefinición diagnóstica. En un futuro seguramente se utilizarán métodos basados en técnicas de genómica y proteómica45, pero hoy en día la biopsia hepática sigue siendo el estándar de oro para el diagnóstico de esteatosis hepática46.
Evolución clínica en el adolescenteGeneralmente, aquellos adolescentes que cursan con una esteatosis hepática simple suelen evolucionar de manera favorable, sin progresión histológica a la gravedad47. Si bien es cierto que esta evolución dependerá en gran medida del grado de afectación hepática existente, de forma que aquellos pacientes portadores de un mayor grado de infiltración grasa pueden progresar en su evolución, degenerando en una cirrosis hepática48. A pesar de su rareza a estas edades, se han descrito casos de cirrosis hepática49,50. Con respecto a la posible aparición posterior de hepatocarcinoma, no se han descrito casos entre pacientes pediátricos con esteatosis hepática no alcohólica51.
Tratamiento actual en el adolescentePor el momento no existe un consenso sobre el tratamiento en pacientes adolescentes obesos con esteatosis hepática52. De este modo, su tratamiento en términos generales se centrará en una serie de medidas orientadas a reducir el patrón acumulativo de grasa a nivel hepático. Del mismo modo, contribuir a la reducción del estrés oxidativo para con ello prevenir el desarrollo de fibrosis a éste nivel, que de no ser así podría conducir hacia una cirrosis53. En este tipo de pacientes, uno de los pilares del tratamiento pasará necesariamente por la reducción de peso. Para ello es necesaria la instauración de una dieta de bajo índice calórico y glucémico para de este modo evitar situaciones de hiperglucemia posprandial54,55. Un cumplimiento en dicha dieta asegurará una disminución en torno al 5% del peso en los tres primeros meses, lo que por otra parte garantizaría una normalización de los niveles de las transaminasas56.
Atendiendo a la corrección del estrés oxidativo, hasta el momento se han utilizado diversos fármacos. Entre ellos cabría destacar el ácido urodesoxicólico el cual a dosis de 10-15mg/kg/día actúa como un agente citoprotector. No obstante, su utilización entre pacientes pediátricos no ha mostrado resultados favorables57.
La metformina constituye otra posibilidad de tratamiento y, en su caso, para pacientes pediátricos que cursen con cuadros de obesidad exógena. Según datos obtenidos a partir del ensayo clínico desarrollado por Schwimmer JB et al58, su administración a dosis de 500mg, dos veces al día durante 6 meses actúa reduciendo la hiperinsulinemia y la resistencia hepática a la insulina. Además, se objetivó igualmente una disminución considerable en los niveles de ALT, lo que se traduce en una disminución de la afectación hepática en los sujetos tratados con este fármaco, a las dosis y durante el período anteriormente indicados.
Otro potente agente antioxidante es la vitamina E. Su uso ha sido verificado a partir por varios ensayos clínicos, administrándose a dosis de 400-1.200 UI/día durante períodos de entre 2 y 4 meses59. Los resultados han sido favorables, evidenciando una disminución de las concentraciones de transaminasas. Esta circunstancia, ha motivado que su uso pueda ser considerado como una alternativa terapéutica eficaz en aquellos casos en los que el tratamiento dietético no resulte efectivo por incumplimiento progresivo del paciente.
Finalmente, en la aproximación terapéutica en el paciente adolescente con cuya esteatosis hepática evoluciona a cirrosis, se encuentra el trasplante hepático. A pesar de los logros alcanzados en dicha técnica quirúrgica, su aplicación en el paciente pediátrico con hígado graso es aún muy limitada, no excediendo el 1%55. Además, se deberá tener en consideración que algunos de los donantes de hígado cadáveres pueden mostrar ya en el momento de su muerte una esteatosis hepática superior al 40%, dificultando aún más si cabe esta opción terapéutica60.
En base a todo lo expuesto, resulta importante la detección temprana de la enfermedad evitando con ello la progresión hacia sus complicaciones. Es al mismo tiempo importante informar a los padres acerca del curso clínico que conlleva la enfermedad, explicándoles la importancia y el beneficio derivado de la reducción de peso para sus hijos como actuación más inmediata.
Por otra parte, resultaría igualmente necesaria la implantación de programas de detección temprana de esteatosis hepática en las unidades de medicina familiar, ya que éstas constituyen el área de primer contacto con el paciente, especialmente en aquellos pacientes con obesidad severa.
Por último, los cambios en el estilo de vida de los individuos obesos con y sin esteatosis hepática deben establecerse de manera precoz, estableciéndose metas reales a corto y largo plazo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.