Durante el embarazo se producen importantes cambios adaptativos como consecuencia de la relación entre la madre, la placenta y el feto. En la hipófisis se producen importantes cambios anatómicos e histológicos con un aumento del volumen de la glándula de hasta un 40%. Se producen grandes variaciones en la función del eje hipotalamohipofisotiroideo, que afectan al balance de yodo, la actividad general de la glándula, y el transporte de las hormonas tiroideas en el plasma y en el metabolismo periférico de éstas. La incidencia de bocio y nódulos tiroideos aumenta durante el embarazo. El manejo del carcinoma diferenciado de tiroides deberá individualizarse en función del tipo de tumor y el tiempo de embarazo. Dadas las repercusiones que el hipotiroidismo tiene en el desarrollo fetal, es primordial tanto el diagnóstico como el correcto manejo terapéutico de la hipofunción tiroidea.
La modificación más importante del eje hipotalalamohipofisoadrenal durante la gestación es el incremento del cortisol sérico debido al aumento de las proteínas transportadoras de cortisol. Aunque el síndrome de Cushing durante el embarazo es muy poco frecuente, tanto su diagnóstico como su tratamiento son especialmente difíciles. La insuficiencia suprarrenal durante el embarazo no es sustancialmente diferente de la que ocurre fuera de la gestación. Sin embargo, la necrosis hipofisaria posparto (síndrome de Sheehan) es una complicación bien conocida que acontece en el período posparto y constituye, junto con la hipofisitis linfocítica, la causa más frecuente de insuficiencia suprarrenal. El manejo del prolactinoma durante el embarazo requiere la supresión de los agonistas dopaminérgicos y la reintroducción de éstos en caso de que se produzca crecimiento tumoral.
Respecto a los trastornos de la neurohipófisis que ocurren a lo largo del embarazo, debe reseñarse la diabetes insípida, que aparece como consecuencia del aumento de la actividad de la vasopresinasa.
During pregnancy, the body undergoes a major adaptation process as a result of the interaction between mother, placenta and fetus. Major anatomical and histological changes are produced in the pituitary, with an increase of up to 40% in the size of the gland.
There are wide variations in the function of the hypothalamus-pituitary-thyroid axis that effect iodine balance, the overall activity of the gland, as well as transport of thyroid hormones in plasma and peripheral metabolism of thyroid hormones. The incidence of goiter and thyroid nodules increases throughout pregnancy. The management of differentiated thyroid carcinoma should be individually tailored according to tumoral type and pregnancy stage. Given the effects of hypothyroidism on fetal development, both the diagnosis and appropriate therapeutic management of thyroid hypofunction are essential. The most important modification to the hypothalamus-pituitary-adrenal axis during pregnancy is the rise in serum cortisol levels due to an increase in cortisol-binding proteins. Although Cushing’s syndrome during pregnancy is infrequent, both diagnosis and treatment of this disorder are especially difficult. Adrenal insufficiency during pregnancy does not substantially differ from that occurring outside pregnancy. However, postpartum pituitary necrosis (Sheehan’s syndrome) is a well-known complication that occurs after delivery and, together with lymphocytic hypophysitis, constitutes the most frequent cause of adrenal insufficiency.
The management of prolactinoma during pregnancy requires suppression of dopaminergic agonists and their reintroduction if there is tumoral growth. Notable among the neuropituitary disorders that can occur throughout pregnancy is diabetes insipidus, which occurs as a consequence of increased vasopressinase activity.
Durante la gestación, la regulación endocrina materna, al igual que toda su fisiología, sufre profundos cambios adaptativos en el marco de una organización funcional estructurada en tres compartimentos interrelacionados: la madre, la placenta y el feto. Muchas de estas modificaciones están inducidas inicialmente por el estradiol y la progesterona producidos por el cuerpo lúteo, sumados a la gonadotropina coriónica. A medida que avanza la gestación, las hormonas esteroideas y peptídicas producidas por la unidad fetoplacentaria toman el relevo1. Como consecuencia de estos fenómenos adaptativos, se logra un adecuado soporte nutricional del feto, se mantiene la quiescencia uterina durante la gestación, seguida de su activación durante el parto, y finalmente se posibilita la lactancia2.
HIPOTÁLAMOEl hipotálamo recibe e integra múltiples señales centrales y periféricas; los productos de neurosecreción resultantes regulan la función tiroidea, suprarrenal y gonadal, y el crecimiento y la lactancia a través de sus acciones sobre la adenohipófisis. La integridad hipotalámica es necesaria para lograr la concepción. Las hormonas hipotalámicas reguladoras de la adenohipófisis no son detectables en sangre periférica generalmente; sin embargo, durante el embarazo la placenta produce sustancias idénticas o análogas a las hipotalámicas (tales como gonadoliberina [Gn-RH], corticoliberina [CRH], somatostatina y, en menor medida, tiroliberina [TRH]) en concentraciones circulantes detectables2,3. También son productos hipotalámicos las hormonas liberadas por la neurohipófisis, vasopresina y oxitocina. Su regulación está profundamente modificada durante la gestación.
HIPÓFISISAdenohipófisisLa hipófisis materna sufre importantes cambios anatómicos e histológicos durante la gestación4. Se produce un gran aumento de volumen del lóbulo anterior (hasta 3 veces), con una altura hipofisaria resultante de alrededor de 12 mm; el peso glandular se incrementa un 33-40%. El diafragma sellar adquiere convexidad superior. Estos cambios (conocidos por estudios necrópsicos y, más recientemente, por valoración mediante resonancia magnética [RM] durante el embarazo) pueden resultar críticos cuando haya lesiones que previamente hayan aumentado la altura hipofisaria, por el riesgo de compresión de estructuras vecinas, principalmente el quiasma óptico5. En cuanto a la perfusión vascular, está incrementada, aunque la arquitectura microvascular (densidad y superficie microvascular) no se modifica; ocasionalmente la hipófisis agrandada puede comprimir las estructuras vasculares contra el marco óseo de la silla turca6.
Histológicamente, el aumento de volumen de la adenohipófisis es atribuible al incremento de células lactotropas, que se hiperplasian e hipertrofian2. En mujeres nulíparas y en varones, las lactotropas representan un 15-20% de las células adenohipofisarias; al final de la gestación, constituyen el 50%. Tras el parto su número disminuye, aunque se ha observado que en multíparas puede continuar representando hasta un 25% del total. Además del aumento de número, las lactotropas son grandes, con numerosas mitosis e incremento de gránulos de secreción de prolactina (PRL), en paralelo con mayor expresión de su ARNm. Estos cambios son el sustrato celular del enorme incremento secretor de PRL, cuyas concentraciones plasmáticas a término son 10 veces superiores que en la mujer no gestante. Posiblemente, la hiperestrogenemia durante el embarazo explique tanto la hiperplasia como la hipersecreción, por mecanismos de estimulación directa, de disminución del tono dopaminérgico hipotalámico y de inducción de cambios vasculares. Tras el parto y si no se produce lactancia, la PRL se normaliza al cabo de unas 6 semanas; en caso de lactancia, la PRL cae más gradualmente, con incrementos episódicos desencadenados por la succión7.
La restante población celular de la adenohipófisis experimenta cambios mucho menos marcados. El número relativo de células somatotropas se reduce ligeramente, en correlación con la supresión de secreción de somatotropina (GH) durante la gestación. La placenta segrega una variante de GH que está presente en la circulación materna y mantiene concentraciones normales de IGF-1; además, segrega somatomamotropina coriónica u hormona lactógeno-placentaria, también con acción somatotropa. Como consecuencia de la presencia de estas dos hormonas, en mujeres con déficit de GH la IGF-1 se normaliza durante el embarazo. La placenta produce también somatoliberina (GHRH) y seguramente IGF-1, cuya función de regulación metabólica y del crecimiento fetal se desconoce2.
Las células gonadotropas se reducen mucho en la gestación. Las concentraciones plasmáticas de gonadotrofinas caen en las primeras semanas de embarazo y permanecen prácticamente indosificables (posiblemente en respuesta a las elevadas concentraciones de estradiol y progesterona, y también a las inhibinas α y (β placentarias) hasta después del parto; 2-3 meses más tarde se produce la recuperación de la respuesta normal a la Gn-RH y de la producción de lutropina (LH) y folitropina (FSH), lo que conduce al restablecimiento del ciclo menstrual4.
Las células tirotropas y corticotropas mantienen la misma proporción que en la mujer no gestante. El eje hipotalamohipofisotiroideo, como se verá, experimenta importantes cambios, pero la secreción de tirotropina (TSH) se modifica sólo ligeramente, con una discreta reducción inicial en las semanas 8 a 13, coincidente con el aumento de gonadotrofina coriónica (con acción de TSH), y un incremento, también ligero, de la concentración al final del embarazo. El ritmo circadiano de TSH y su respuesta a TRH están preservados. En cuanto al eje hipotalamohipofisosuprarrenal, la gestación puede considerarse un estado de relativo hipercortisolismo. La placenta segrega CRH; hay un aumento progresivo de la corticotropina (ACTH) materna, además de una posible producción placentaria. Por último, se observa un incremento de la concentración sérica de cortisol, no sólo total (relacionado con el incremento de transcortina), sino libre; este hallazgo se ha confirmado tanto en plasma como en orina y saliva. Además, la supresión del cortisol por dexametasona es incompleta, y la respuesta de la ACTH a la CRH se encuentra reducida. Todos estos fenómenos se revierten a los pocos días del parto4.
Por último, el lóbulo intermedio de la hipófisis, evidente durante la vida fetal y que involuciona en adultos, aumenta su volumen durante la gestación; paralelamente, se observa aumento de las concentraciones circulantes de melanotropina (MSH), que podría originarse allí o en la unidad fetoplacentaria. La MSH podría explicar la tendencia a la hiperpigmentación de la mayoría de las gestantes.
NeurohipófisisSu tamaño se mantiene estable, pero la hiperintensidad en T1, por lo general evidente en la RM de individuos normales, suele desaparecer en el tercer trimestre del embarazo5.
Al inicio del embarazo, el umbral de estimulación de los osmorreceptores hipotalámicos disminuye, tanto en relación con la secreción de vasopresina como con la aparición de sed. En consecuencia, la osmolalidad plasmática desciende 5-10 mOsm/kg y la concentración plasmática de sodio cae alrededor de 5 mEq/l. Además, la placenta produce vasopresinasa, que aumenta el aclaramiento metabólico de la vasopresina. Como resultado de estos cambios, se produce aumento del agua corporal (de alrededor de 3 l), con la consecuente hemodilución. Estos fenómenos, entre otros, facilitan el desarrollo de edema2.
En cuanto a la oxitocina, su producción se mantiene estable durante el embarazo; la oxitocinasa placentaria tiene un importante papel en su inactivación. Una vez desencadenado el parto, en estadios avanzados sus concentraciones aumentan marcadamente, posiblemente con participación de la oxitocina fetal; además, en ese momento se producen cambios profundos en la sensibilidad de sus receptores miometriales; este mecanismo, entre otros, determina el paso del útero quiescente a activado8. La acción estimuladora de la oxitocina sobre la contracción miometrial es esencial para la expulsión del feto y la placenta. Tras el parto, la secreción de oxitocina estimulada por la succión del pezón es el factor galactocinético más potente, al favorecer la contracción de las células mioepiteliales ductales de la mama y la expulsión de leche7,8.
ALTERACIONES DEL EJE HIPOTALAMOHIPOFISOTIROIDEO EN EL EMBARAZO Y EN EL PERÍODO POSPARTOSe producen durante el embarazo variaciones importantes en la función del eje hipotalamohipofisotiroideo que afectan al balance de yodo, la actividad general de la glándula, el transporte de las hormonas tiroideas en el plasma y el metabolismo periférico de la tiroxina (T4) y la triyodotironina (T3). Estas variaciones tienen lugar en etapas diferentes de la gestación y son reversibles después de ella. En cualquier caso, tienen enormes consecuencias para el diagnóstico y el tratamiento de las enfermedades tiroideas en la mujer embarazada.
PROTEÍNAS TRANSPORTADORAS DE LAS HORMONAS TIROIDEASLa concentración sérica de la globulina transportadora de la tiroxina (TBG) aumenta entre 2 y 3 veces durante el embarazo, y alcanza un máximo hacia la mitad9,10. Este aumento se debe al aumento de la producción de estrógenos a partir de la placenta. El resultado es un aumento de la concentración sérica de T4 y T3 totales.
GONADOTROFINA CORIONICA (hCG)La hCG y la TSH comparten la subunidad alfa y tienen una gran homología en la subunidad beta. Por esta razón, la hCG tiene una cierta afinidad por el receptor tiroideo de la TSH11 y, por ello, posee una actividad estimuladora de la función tiroidea y aumenta rápidamente después de la fecundación del óvulo12–14. A partir del segundo trimestre inicia un declive hasta casi normalizarse a la mitad del embarazo, para aumentar de nuevo al final, sin llegar a alcanzar las cifras del inicio de la gestación. Este estímulo tiroideo hace que aumente ligeramente la concentración sérica de T4 y T3 entre las semanas 9 y 13, lo que hace que la concentración sérica de TSH sea baja9,1516.
METABOLISMO DEL YODOHay un aumento de la captación de yodo en el embarazo debido a la actividad estimuladora de la función tiroidea por la hCG y de un posible aumento del aclaramiento renal, que causa una disminución del contenido del plasma materno de yoduro inorgánico y, por autorregulación, de un aumento del aclaramiento tiroideo. En las regiones con suficiencia de yodo, el contenido tiroideo de yodo no varía en el embarazo, por lo que parece que la causa del aumento de la captación de yodo sea la actividad estimuladora de la hCG.
El yodo se transfiere de la madre al feto por difusión a través de la placenta. El requerimiento fetal de yodo no es importante y se puede suplir en pocos días si la ingesta materna de yodo es adecuada. Sin embargo, el tiroides fetal es muy sensible a la deficiencia de yodo porque la capacidad fetal de autorregulación de la captación tiroidea está poco desarrollada. Así pues, que la madre esté o no en déficit de yodo determina las reservas fetales. Según las recomendaciones de la Organización Mundial de la Salud, la ingesta diaria de yodo debe ser de 200 μg durante el embarazo. Se debe poner énfasis en esta recomendación, ya que incluso déficit moderados de ingesta de yodo pueden afectar a la capacidad de aprendizaje y el crecimiento y pueden favorecer la aparición de bocio en la edad escolar17.
LA PLACENTALa placenta es impermeable a la TSH materna, por lo que no influye en el tiroides fetal, pero es permeable a la TRH, aunque gran parte de ella se degrada en la misma placenta.
Hay gradientes marcados para el paso placentario de T4 y T3. En todo caso, este paso es muy escaso, ya que la administración de cantidades suprafisiológicas de T4 o T3 no previene el hipotiroidismo fetal. Sin embargo, se ha visto que las concentraciones de T4 en fetos atireóticos al inicio de la gestación corresponden a un tercio de la concentración normal, lo cual indica que parte de la T4 materna pasa al feto y que ello es importante para el desarrollo cerebral de éste18,19.
PRUEBAS DE FUNCIÓN TIROIDEA EN EL EMBARAZOHormonas tiroideasLas concentraciones séricas totales de T4 y T3 aumentan desde el inicio hasta poco antes del final de la gestación9,10. Este aumento se debe al aumento de la TBG. Por ello, la función tiroidea debe ser valorada mediante la determinación de T4 y T3 libres, las cuales se hallan generalmente entre los límites normales a lo largo de todo el embarazo, aunque los valores medios suelen situarse al principio en la parte superior del intervalo de referencia15,16. Ello coincide con el máximo plasmático de la hCG. Al final del embarazo, diminuyen hasta situarse en la parte baja del intervalo de referencia.
Tiroglobulina y tirotropinaLa TSH es normal en la gestación en la mayoría de los casos, aunque la concentración suele ser más baja en el primer trimestre, debido al estímulo tiroideo por la hCG. De igual forma, la tiroglobulina también aumenta y aproximadamente la mitad de las mujeres embarazadas tienen concentraciones más altas de lo normal16,20.
Función tiroidea y gestaciónA partir de lo expuesto anteriormente, se desprende que hay un recambio aumentado de hormonas tiroideas durante el embarazo. Cabe destacar dos fases bien diferenciadas:
- 1.
Activación tiroidea del primer trimestre: la concentración sérica de T4 libre aumenta en el primer trimestre, sin superar los límites normales, junto con un descenso ligero de la TSH.
- 2.
Hipotiroxinemia discreta del tercer trimestre: el cese del estímulo de la hCG produce una disminución de las concentraciones séricas de T4 y T3.
Como punto de partida, es conocido que la prevalencia de nódulos tiroideos es mayor en mujeres que en varones. La asociación entre bocio y embarazo es conocida desde la Antigüedad. En un estudio reciente se ha visto que la incidencia de nuevos nódulos aumenta entre el 15%, en el primer trimestre, y el 24%, 3 meses después del parto21. En áreas en suficiencia de yodo, el volumen del tiroides puede aumentar un 10% debido a la activación tiroidea mencionada. En áreas deficientes de yodo, este aumento puede llegar hasta el 30%. Si se trata de nódulos palpables, está indicada la citología por punción-aspiración. En el caso raro de diagnosticarse un carcinoma tiroideo, generalmente papilar, la decisión de tratamiento debe individualizarse en función del tipo de tumor, su extensión y el tiempo de embarazo. Como, en general, la evolución del carcinoma no se verá afectada por la gestación, en la mayoría de los casos es preferible aplazar el tratamiento quirúrgico hasta después del parto22. En caso contrario, el riesgo de aborto o parto prematuro asociado a la cirugía es mínimo en el segundo trimestre, por lo que sería en esta etapa el momento más apropiado si no fuera posible demorar la intervención23.
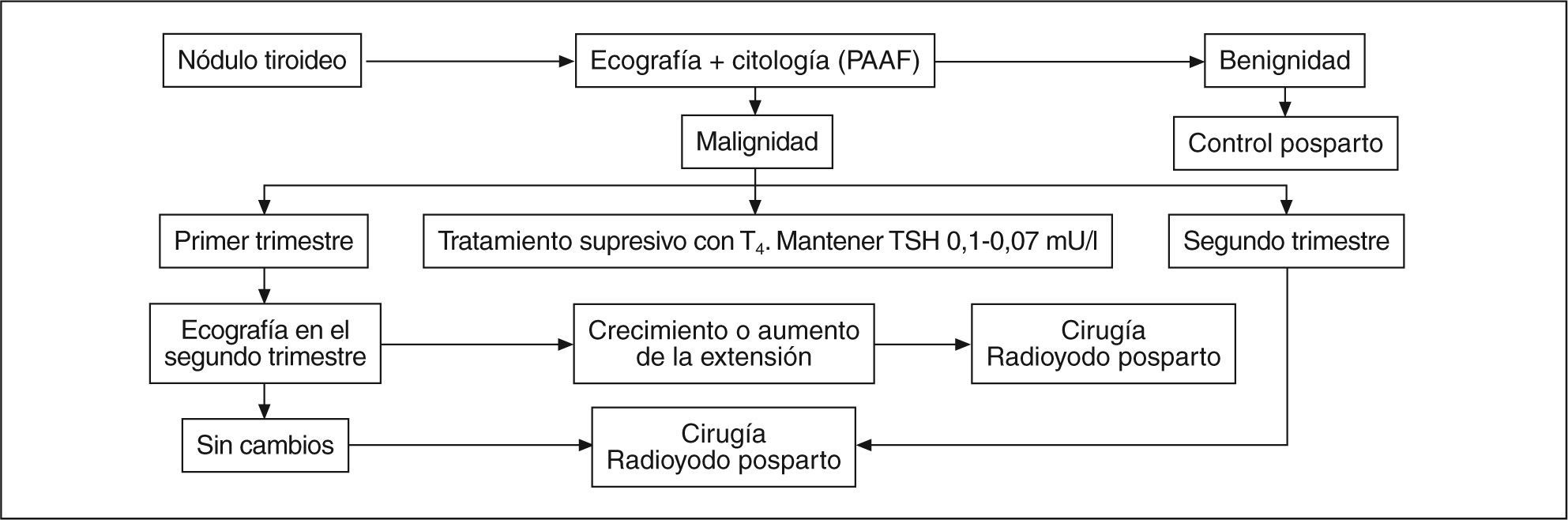
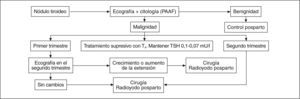
En la figura 1 se expone un algoritmo de manejo del nódulo tiroideo en el embarazo24.
Hipotiroidismo y embarazoLa causa más frecuente de hipotiroidismo en el embarazo en las zonas suficientes de yodo está relacionada con las tiroidopatías autoinmunitarias, ya sea la tiroiditis crónica autoinmunitaria o como secuela terapéutica de la enfermedad de Graves con radioyodo o cirugía25. Constituye una causa de aumento de la prevalencia de aborto en el primer trimestre y de eclampsia, desprendimiento precoz de placenta y morbilidad perinatal, aunque ello es poco frecuente en la actualidad.
Por otro lado, el hipotiroidismo afecta muy negativamente al desarrollo fetal, sobre todo la maduración del sistema nervioso central. De ahí la importancia crucial que adquiere el diagnóstico del hipotiroidismo. Muchas mujeres son poco sintomáticas, y si no carecen completamente de síntomas, muchos de ellos pueden ser erróneamente atribuidos al propio embarazo. El parámetro más sensible sigue siendo la elevación de la TSH, aunque hay que tener en cuenta las variaciones, anteriormente mencionadas, que puede haber una concentración sérica de TSH más baja en el primer trimestre o la posibilidad rara de un hipotiroidismo de origen central.
Como en el caso de la madre, la morbilidad fetal depende del grado de hipotiroidismo26,27.
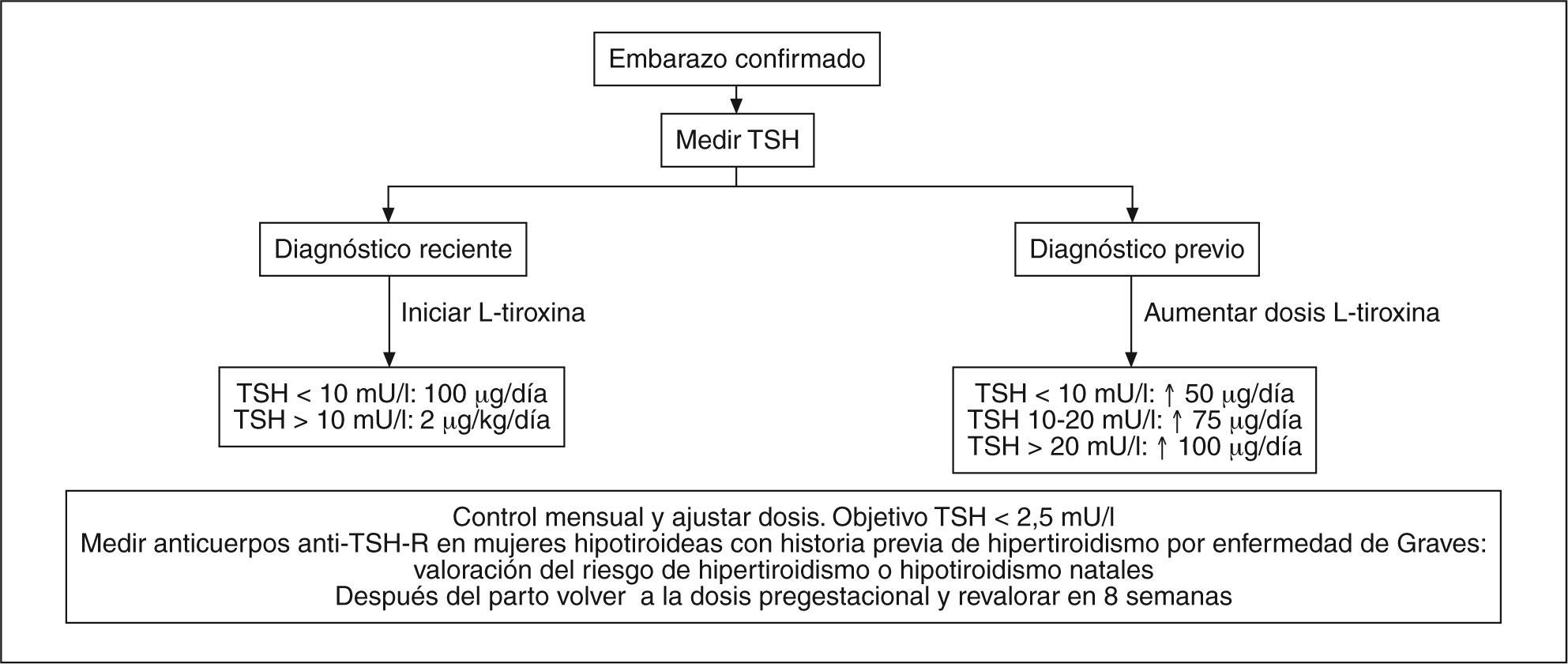
El tratamiento depende del momento del diagnóstico, la gravedad del hipotiroidismo y de la causa24. La dosis de tiroxina es más elevada que en mujeres no gestantes debido al aumento de la demanda. Es necesario controlar precozmente la TSH y se debe monitorizarla durante el embarazo, ya que un porcentaje no despreciable de casos requerirán un nuevo aumento de la dosis28. Se recomienda mantener la TSH por debajo de 2,5 mU/l29. Kaplan28 propone un algoritmo de ajuste de dosis a partir de la concentración sérica de TSH:
- –
< 10 mU/l, aumentar 50 μg/día.
- –
10-20 mU/l, aumentar 75 μg/día.
- –
> 20 mU/l, aumentar 100 μg/día.
Las concentraciones séricas de TSH y la T4 libre deben ser determinadas cada 4 semanas para valorar si se precisa de nuevos aumentos. Debe tenerse en cuanta que también hay que asegurar, como se ha comentado, un aporte adecuado de yodo que no debe ser < 200 μg diarios.
En la figura 2 se resume la guía de manejo del hipotiroidismo en el embarazo24.
Embarazo en pacientes eutiroideas con enfermedad tiroidea autoinmunitariaEs conocido que hay una alta prevalencia de positividad de los anticuerpos contra la tiroglobulina y la tiroperoxidasa en mujeres en edad fértil. Este hecho se ha relacionado con una mayor incidencia de complicaciones como el aborto, el hipotiroidismo subclínico y la tiroiditis posparto30,31. Se cree que un estado proclive a la autoinmunidad puede afectar a la unión fetoplacentaria, lo cual es un factor de riesgo de muerte fetal.
Estas mujeres pueden presentar una concentración sérica de TSH más alta que el resto de las mujeres embarazadas, aunque la gran mayoría mantiene concentraciones entre los límites normales. Sin embargo, un estudio realizado en un área deficiente de yodo describe que en un 16% de estas mujeres se desarrolla hipotiroidismo subclínico32. Se recomienda iniciar tratamiento sustitutivo en mujeres con anticuerpos antitiroideos y una concentración sérica de TSH > 2,5 mU/l.
Hipertiroidismo y embarazoLa gran mayoría de los casos de hipertiroidismo en el embarazo corresponden a pacientes con enfermedad de Graves. En el resto de los casos se trata de adenomas tóxicos, bocios multinodulares o tiroiditis subagudas24.
Hipertiroidismo gestacionalComo se ha mencionado previamente, las concentraciones elevadas de hCG en el primer trimestre del embarazo estimulan el receptor de la TSH. Así, un número considerable de mujeres embarazadas presentan una concentración sérica de TSH suprimida o incluso una T4 libre elevada durante el primer trimestre, hecho conocido como hipertiroidismo gestacional.
Se ha relacionado esta situación con la hiperemesis gravídica que se da en muchas mujeres antes de la semana 20 de gestación, ya que un 60% tiene una concentración sérica de TSH suprimida y casi la mitad de los casos tiene T4 libre elevada que se relaciona con la intensidad de los síntomas. Sin embargo, otros factores, como el aumento de los estrógenos, podrían ser los agentes causales de esta situación33.
En cualquier caso, el hipertiroidismo gestacional raramente requiere tratamiento con tionamidas y se resuelve espontáneamente a partir de la semana 20. En caso contrario, se debería excluir otras causas de hipertiroidismo.
Enfermedad de GravesDe igual forma que en otras enfermedades autoinmunitarias, la enfermedad de Graves suele exacerbarse en el primer trimestre del embarazo para mejorar posteriormente. Existen varias posibilidades: en primer lugar, una paciente en tratamiento previamente que puede experimentar una recidiva de la enfermedad. En segundo lugar, una mujer en remisión que presenta una recidiva durante el primer trimestre y, por último, un hipertiroidismo que tiene lugar por primera vez durante el embarazo.
El diagnóstico puede ser difícil, debido al estado hipermetabólico propio del embarazo y el aumento de la concentración sérica de T4 propio del primer trimestre. De gran utilidad son la determinación sérica de T3 libre y los anticuerpos contra el receptor de la TSH.
El riesgo de complicaciones maternas y fetales está en relación con el control del hipertiroidismo; éstas son el parto prematuro, la preeclampsia, la muerte fetal y el bajo peso para la edad gestacional34–36.
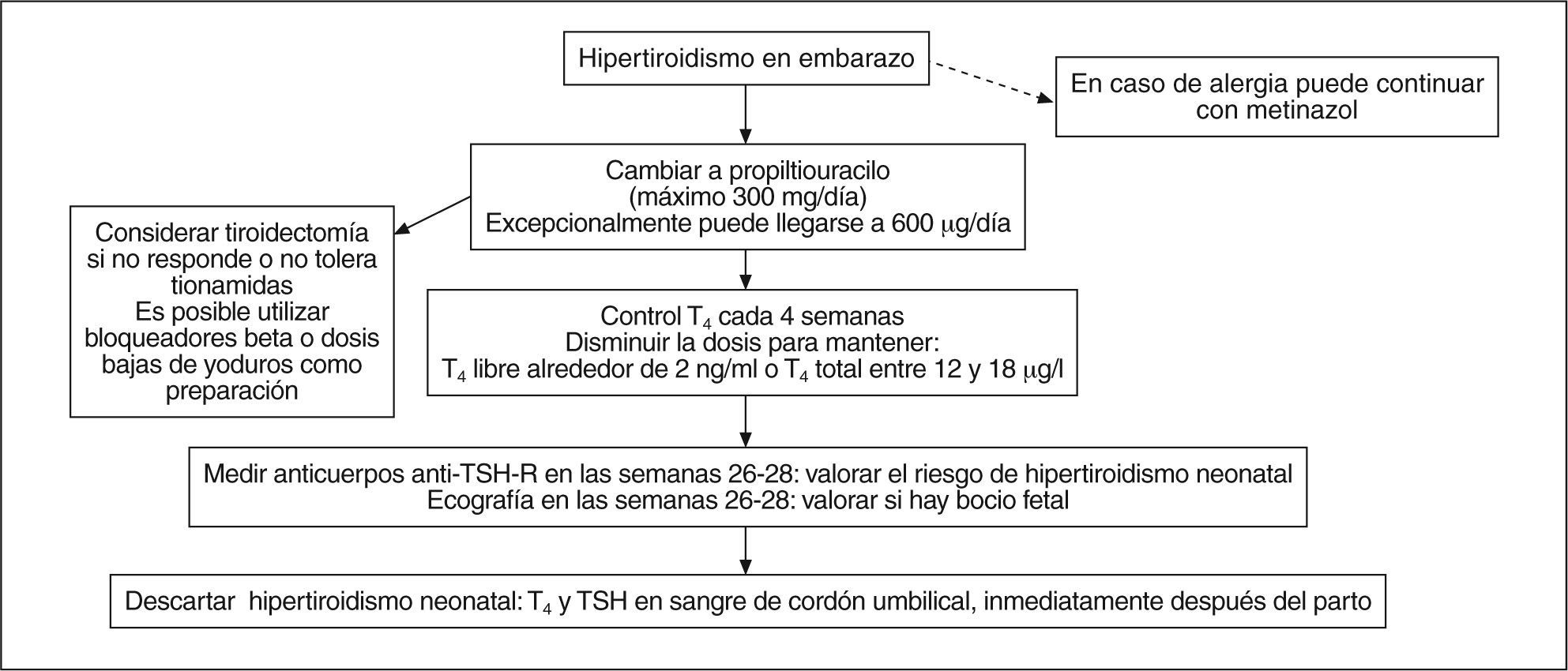
El tratamiento deberá tener en cuenta a la madre y al feto. La tionamidas constituyen la primera elección. Aunque la actividad terapéutica es similar, hay algunas diferencias entre el propiltiouracilo (PTU) y el metimazol (MMI). Existen estudios que demuestran que el paso placentario es menor en el caso del PTU37. Los estudios que relacionan la dosis de tionamidas y la función tiroidea fetal muestran resultados contradictorios. Sin embargo, la función tiroidea fetal también puede estar influida por el paso de anticuerpos contra el receptor de TSH que, a su vez, pueden ser estimuladores o inhibidores24. Se ha visto que cuando la T4 libre materna se encuentra en el límite superior de la normalidad, el 95% de los fetos tienen concentraciones séricas normales de T4 libre38. También es útil utilizar la T4 total como referencia. En este caso deberá mantenerse como mínimo en el tercil superior del intervalo de referencia para el embarazo, aproximadamente entre 12 y 18 μg/ml24.
El punto crucial consiste en evitar el hipotiroidismo fetal, ya que afecta al desarrollo neuronal y favorece la aparición de bocio por aumento de TSH, el cual causará problemas respiratorios en el momento del parto. Por lo tanto, el objetivo terapéutico será utilizar la menor dosis de tionamidas capaz de mantener en el límite superior de la normalidad la T4 libre materna, que se debe determinar cada 2-4 semanas24. Además, se ha descrito algunas malformaciones fetales, como la aplasia cutis, la atresia de coanas, la atresia esofágica y otros defectos dismórficos menores asociados a MMI, mientras que no se los ha descrito con PTU, por lo que la tendencia es utilizar este último fármaco.
Los bloqueadores beta, utilizados para controlar los síntomas del hipertiroidismo, se han relacionado con aborto en el primer trimestre, por lo que se debe evitarlos, por lo menos en ese período39.
El uso del radioyodo está completamente contraindicado en el embarazo, ya que el tiroides fetal es mucho más radiosensible que el adulto, lo cual motiva un gran riesgo de complicaciones y predispone al hipotiroidismo neonatal40,41. Se puede emplear en algunos casos especiales dosis bajas de yoduro potásico (hasta 40 mg/día), como en la preparación rápida para una tiroidectomía o en pacientes intolerantes a tionamidas que rechacen la cirugía42.
Se reserva la tiroidectomía en el segundo trimestre para el hipertiroidismo resistente o que requiere altas dosis de tionamidas, alergia o intolerancia a ellas, mal cumplimiento del tratamiento o grandes bocios con síntomas progresivos24.
En la figura 3 se expone un algoritmo de tratamiento del hipertiroidismo en la gestación.
ALTERACIONES DEL EJE HIPOTALAMOHIPOFISOADRENAL EN EL EMBARAZO Y EN EL PERÍODO POSPARTOEl eje hipotalamohipofisoadrenal materno sufre modificaciones de forma normal durante el embarazo. Las causas y las consecuencias de esos cambios no son bien conocidas. Durante el embarazo normal, las concentraciones séricas de cortisol se incrementan de forma paulatina a partir del segundo trimestre, manteniéndose el ritmo circadiano. Parte del incremento de la concentración sérica de cortisol se debe al incremento de estrógenos y secundariamente al aumento de la proteína transportadora de cortisol (CBG), si bien el cortisol libre en suero, orina o saliva puede estar elevado hasta 2-3 veces lo normal.
La concentración plasmática de ACTH materna suele ser normal, si bien durante el embarazo puede estar reducida o aumentada. Hay un incremento progresivo al final del embarazo y durante el parto43.
Durante la gestación la placenta puede producir CRH que se libera a la circulación materna, si bien las implicaciones que esto puede tener en la regulación de la secreción de ACTH y cortisol no son bien conocidas.
SÍNDROME DE CUSHING Y EMBARAZOEl síndrome de Cushing (SC) es poco frecuente durante el embarazo, ya que el hipercortisolismo condiciona anovulación e infertilidad, por alteración de las gonadotropinas e incremento de andrógenos.
Se ha descrito 136 casos de SC durante la gestación, la mayoría como casos aislados y algunas pequeñas series43.
EtiologíaLa causa del hipercortisolismo durante la gestación difiere de forma significativa con respecto a la causa de SC fuera del embarazo.
Durante el embarazo, el origen adrenal es la causa mas frecuente de SC y comporta alrededor del 40-50% de los casos, mientras que fuera del embarazo la causa adrenal sólo supone un 15%. La enfermedad de Cushing es menos frecuente en el embarazo, con una proporción de alrededor de un 30-35%, mientras que es la causa más frecuente fuera del embarazo (58-70%)44. El adenoma único es la causa más común (44%), mientras que el carcinoma suprarrenal supone el 10% de los casos45. El resto engloba casos aislados de hiperplasia adrenal bilateral independiente de la ACTH e hiperplasia nodular pigmentada. Sólo se ha descrito 4 casos de SC y embarazo secundarios a síndrome de ACTH ectópico, 2 de ellos concomitante a feocromocitoma46.
Morbilidad materna y fetalEl SC durante el embarazo se asocia a elevada morbilidad materna (70%), mientras que la mortalidad es poco frecuente. Las complicaciones más frecuentes incluyen preeclampsia, hipertensión arterial, diabetes mellitus o intolerancia hidrocarbonada, con menos frecuencia fracturas, infecciones, miopatía, complicaciones psiquiátricas o insuficiencia cardíaca45–48.
La mortalidad fetal es de alrededor del 25% debido al aumento de riesgo de aborto espontáneo y mortalidad perinatal y a la prematuridad que ocurre en el 50% de los casos. Es frecuente el retraso de crecimiento intrauterino. La insuficiencia adrenal (IA) fetal es poco frecuente y no se ha descrito casos de hipercortisolismo, lo que indica que la degradación placentaria del cortisol protegería al feto49.
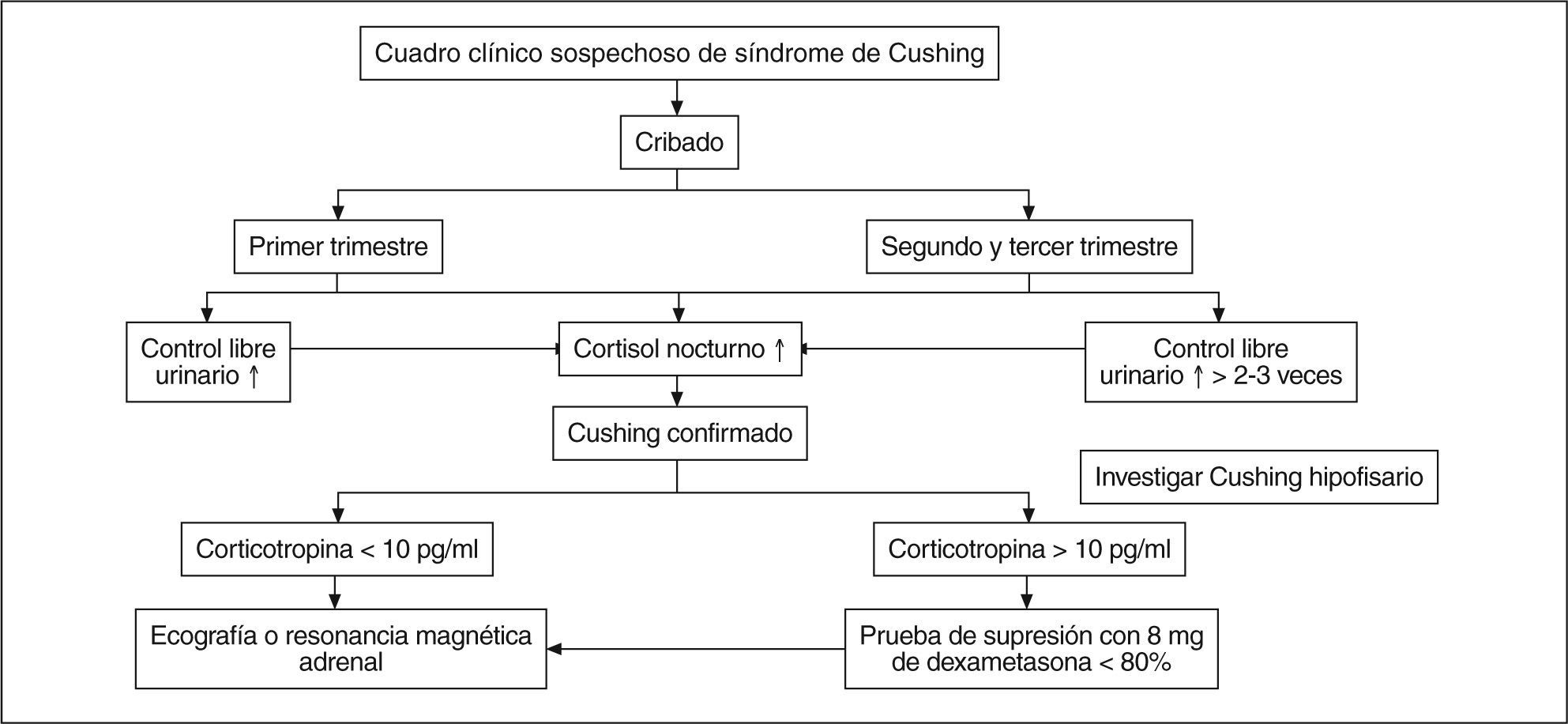
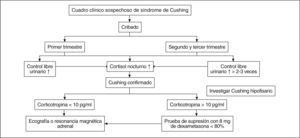
Diagnóstico de síndrome Cushing en el embarazo (fig. 4)Debido a la morbimortalidad maternofetal, el diagnóstico precoz del SC durante la gestación es importantísimo; sin embargo, los cambios fisiológicos que ocurren en el eje hipotalamohipofisoadrenal durante la gestación y la escasa significación de la clínica dificultan el diagnóstico precoz.
El diagnóstico de SC durante el embarazo suele ser difícil debido a que ambas situaciones se asocian a ganancia ponderal de distribución central, aparición de estrías, hipertensión arterial, intolerancia a hidratos de carbono, astenia, edemas y alteraciones emocionales. Todo ello hace que el SC no sea detectado hasta las semanas 12-24 de gestación49,50. Las determinaciones analíticas para diagnóstico de SC son difíciles de interpretar durante el embarazo, sobre todo en el segundo y el tercer trimestre. Son habituales en el embarazo concentraciones séricas elevadas de cortisol total -o libre en orina– y ACTH. En el primer trimestre las concentraciones séricas de cortisol son similares a las de la mujer no gestante. En el segundo y el tercer trimestre los valores séricos de cortisol pueden incrementarse de 2-3 veces, por lo que sólo las concentraciones > 3 veces las normales se pueden interpretar como diagnósticas51.
Durante el embarazo el ritmo circadiano de cortisol se mantiene, por lo que la pérdida del ritmo ayuda al diagnóstico, si bien los valores séricos de cortisol nocturno en el embarazo no son los normales48.
La prueba de frenación con bajas dosis de dexametasona muestra una supresión inadecuada durante el embarazo normal, por lo que no es válida para el cribado de hipercortisolismo; la frenación con altas dosis de dexametasona se utiliza de forma habitual para el diagnóstico diferencial de SC por ACTH ectópico, si bien su eficacia en el embarazo está limitada por el escaso número de casos49.
Aunque hay pocas evidencias, la combinación de una concentración sérica de cortisol libre urinario elevada (más de 3 veces) junto con un valor sérico de cortisol nocturno elevado es la mejor estrategia de diagnóstico de SC en el embarazo.
Tras el diagnóstico de SC, el primer paso en el diagnóstico es diferenciar entre SC dependiente de ACTH o SC independiente de ACTH; para ello habitualmente la determinación plasmática de ACTH es útil para el diagnóstico. En mujeres no gestantes, la supresión de ACTH (< 5 pg/ml) es diagnóstica de SC de origen adrenal; sin embargo, en una revisión de SC y embarazo, la mitad de las mujeres con SC de origen adrenal no presentaban ACTH suprimida52. Por lo tanto, la medición de la ACTH no confirma el diagnóstico de localización en el embarazo.
Si la ACTH está suprimida, no es necesario realizar más pruebas y deberán realizarse técnicas de imagen para localizar la lesión.
Si la concentración plasmática de ACTH es > 15 pg/ml, se debe descartar un SC dependiente de ACTH; aunque la prueba de supresión con altas dosis de dexametasona no está validada en el embarazo, la combinación de dicha prueba y la estimulación con CRH pueden ayudar al diagnóstico diferencial de las diferentes formas de SC dependiente de ACTH. Hay escasa experiencia con la prueba de estimulación con CRH o el cateterismo de senos petrosos, si bien puede ser necesario en algunos casos52–54.
Técnicas de imagenEcografía. Detecta lesiones en las suprarrenales con una sensibilidad del 89-97% y su uso no está contraindicado en la gestación. Es una técnica no invasiva, rápida, barata y fácilmente asequible.
Resonancia magnética. Está contraindicada en el primer trimestre, porque no se conoce su posible efecto teratógeno, pero se considera segura a partir de la semana 32. Para su uso en mitad del embarazo se deberá evaluar los posibles riesgos y beneficios. No debe utilizarse contraste con gadolinio55.
Tratamiento del síndrome de Cushing en el embarazoEl tratamiento del SC durante el embarazo mejora los resultados respecto a los del tratamiento pospuesto tras el parto. El tratamiento quirúrgico en el segundo trimestre es el tratamiento de elección49.
La cirugía transesfenoidal es la recomendada para la enfermedad de Cushing. En dos series publicadas de 11 y 17 mujeres tratadas durante el embarazo, la mortalidad fetal fue del 9 y el 24% y el parto prematuro ocurrió en el 20 y el 47%, frente a 26 y 43 mujeres que demoraron el tratamiento, con un índice de pérdida fetal del 30 y el 38% y prematuridad del 48 y el 72%44,48.
En el SC de origen adrenal la resección del tumor (si está localizado) es el procedimiento de elección. La adrenalectomía unilateral o bilateral deberá realizarse en caso de SC adrenal por adenoma o carcinoma. En los casos en que es necesario conseguir pronto el normocortisolismo o el tumor primario no esté localizado o sea inoperable, se deberá considerar una suprarrenalectomía bilateral53,55,56.
El tratamiento médico se ha utilizado en algunos casos, si bien es poco efectivo. Se recomienda su uso hasta el tratamiento quirúrgico definitivo. La metopirona ha sido el fármaco más utilizado; es bien tolerado generalmente, si bien aumenta el riesgo de hipertensión arterial y preeclampsia57. El ketoconazol se ha utilizado en 2 pacientes con retraso de crecimiento intrauterino grave y sin otras malformaciones58. El mito-tane y la aminoglutetimida, debido a su alta toxicidad, no deben utilizarse en el embarazo. La ciproheptadina no aporta ningún beneficio43,53.
MANEJO DE LA INSUFICIENCIA ADRENAL EN EL EMBARAZOLa insuficiencia adrenal (IA) es poco frecuente, si bien es importante el diagnóstico precoz para mejorar el tratamiento maternofetal.
La IA primaria (enfermedad de Addison) conlleva atrofia de córtex adrenal con insensibilidad de respuesta a ACTH y angiotensina II que origina déficit de glucocorticoides y aldosterona. La IA secundaria y la terciaria debidas a déficit de ACTH o CRH son secundarias a enfermedades hipotalamohipofisarias o la administración crónica de glucocorticoides exógenos. La IA secundaria y la terciaria no se asocian a déficit de mineralocorticoides (aldosterona)59.
FrecuenciaLa frecuencia de IA y embarazo es desconocida. En una de las series más amplias publicadas, se estima que la incidencia de embarazo en mujeres con enfermedad de Addison fue de 1/3.000 recién nacidos entre 1976 y 198760.
EtiologíaIA primariaLa causa más frecuente de IA primaria es la adrenalitis autoinmunitaria, hasta el 83% en una serie publicada recientemente61. La asociación con diabetes mellitus tipo 1 se ha descrito con y sin gestación concomitante. Se ha descrito 7 embarazos en mujeres con síndrome poliglandular autoinmunitario tipo II61,62.
IA secundariaLa causa más frecuente de IA secundaria es la administración de glucocorticoides exógenos, por asma, enfermedades reumáticas y dérmicas y enfermedad intestinal inflamatoria. La prevalencia de IA secundaria por glucocorticoides exógenos es desconocida en embarazadas y no embarazadas. En mujeres embarazadas con asma se recomienda la administración de glucocorticoides inhalados o sistémicos de forma crónica durante el embarazo. La administración de altas dosis condiciona la aparición de diabetes gestacional, prematuridad y preeclampsia; también se ha descrito casos de crisis adrenal en el embarazo. La dependencia de glucocorticoides en la enfermedad intestinal inflamatoria también es habitual63.
La necrosis hipofisaria posparto (síndrome de Sheehan) es una complicación bien conocida del embarazo por una hemorragia durante el parto que condiciona agalactia y que no se restaure la menstruación en el posparto. Los síntomas habitualmente son escasos y el diagnóstico, salvo que se sospeche, se retrasa. En el 20% de los casos puede deberse a una hemorragia previa al parto. Aunque se lo ha considerado la causa más frecuente de hipopituitarismo asociado a embarazo, este síndrome es cada vez menos frecuente debido a la mejora de los cuidados obstétricos de la gestante.
La hipofisitis linfocitaria, junto con el síndrome de Sheehan, es la causa más frecuente de IA durante la gestación, y es imprescindible realizar el diagnóstico diferencial entre ambas situaciones. El 90% de los casos se presenta en el último trimestre o en el período preparto. Está caracterizada por una lesión inflamatoria que semeja una lesión ocupante de espacio, por lo que a menudo se confunde con un tumor y se diagnostica en estos casos tras biopsia. Desde el punto de vista clínico, puede presentarse con síntomas de compresión sellar (cefaleas, alteraciones visuales, diplopía, etc.), síntomas de hipopituitarismo –principalmente hipoadrenalismo– seguidos de hipotiroidismo e hipogonadismo, y en caso de déficit de PRL aparece incapacidad para la lactancia. En ocasiones se manifiesta como diabetes insípida por lesión o compresión del lóbulo hipofisario posterior.
Otras causas de hipopituitarismo son los tumores hipofisarios y otras neoplasias intracraneales o su tratamiento. La deficiencia de ACTH suele ser tardía y se precede del déficit de GH, gonadotropinas y TSH. En estas situaciones el embarazo es poco frecuente y siempre tras técnicas de reproducción asistida53.
Mortalidad maternofetalLa gestación en pacientes con IA debe ser considerada embarazo de alto riesgo43. La mortalidad materna es excepcional en la actualidad, tras la introducción de la cortisona en 1950, así como la mejora en el diagnóstico y tratamiento precoz. Cuando la IA no se diagnostica durante el embarazo, puede no tener efectos negativos para la madre o el feto, lo que indica el paso transplacentario de glucocorticoides fetales a la madre. En estos casos, el cuadro clínico se hace evidente en el período posparto.
Cuando la enfermedad es conocida previamente, es necesario un ajuste exacto de la dosis de glucocorticoides, a fin de evitar una crisis adrenal por defecto o los efectos indeseables del exceso de tratamiento, como la hipertensión arterial y la preeclampsia.
La prevalencia de mortalidad fetal por IA es desconocida, aunque se ha publicado casos de mortalidad intraútero, la mayoría en gestantes no diagnosticadas. El retraso de crecimiento intrauterino y el bajo peso al nacer son los efectos negativos más frecuentes en madres no tratadas. La IA adecuadamente tratada durante la gestación no se asocia a mayor morbimortalidad fetal. No hay evidencia de incremento de prevalencia de defectos congénitos por IA.
La concomitancia de IA y otras enfermedades autoinmunitarias (diabetes mellitus, lupus eritematoso sistémico, anticuerpos anticardiolipínicos) aumenta la morbimortalidad materno-fetal.
El embarazo en mujeres con hipopituitarismo debe ser considerado de alto riesgo. En una serie de 18 pacientes, el 61% nació a término sin complicaciones, hubo un 28% de abortos y un 11% de muertes intraútero en el tercer trimestre64.
DiagnósticoLa mayoría de los casos de IA son diagnosticados antes de la gestación.
Clínica y datos de laboratorioDurante la gestación, los síntomas habituales como astenia, adinamia, pérdida de peso, vómitos y alteraciones bioquímicas deben hacernos investigar la presencia de una posible IA, sobre todo si se coincide con otra enfermedad autoinmunitaria. La hipotensión arterial ortostática grave no explicada en el posparto también obliga a descartar una IA. En presencia de hipoglucemia se debe estudiar el eje hipotalamohipofisoadrenal antes de excluir otras causas, sobre todo si además hay déficit de GH.
Durante la gestación es normal la disminución moderada de la natremia, si bien la hiponatremia severa o la acidosis metabólica indican IA. Puede no haber hiperpotasemia al inicio ni en casos de IA secundaria43,50.
Pruebas diagnósticasEl tratamiento empírico con glucocorticoides está indicado cuando hay sospecha de crisis adrenal. Debe extraerse una muestra de sangre antes del inicio para medir el cortisol y la ACTH.
Las pruebas a realizar deben confirmar el diagnóstico de sospecha de la IA como la causa.
Cortisol sérico: una concentración sérica matinal indetectable (< 3 μg/dl) confirma el diagnóstico de IA, mientras que concentraciones > 19 μg/dl durante el primer trimestre y el inicio del segundo excluyen el diagnóstico, si bien esto no es valido en el tercer trimestre. Mujeres gestantes con clínica de IA y concentraciones séricas de cortisol no diagnósticas de IA (330 μg/dl) requieren la realización de pruebas dinámicas para el diagnóstico.
Puede practicarse una prueba de estimulación con altas y bajas dosis de ACTH, si bien no existen puntos de corte estandarizados durante la gestación. Respuestas < 30 μg/dl son altamente sospechosas de IA65.
La prueba de tolerancia a la insulina no debe realizarse durante el embarazo. Es la prueba de referencia para el diagnóstico de IA secundaria, pero su realización deberá posponerse al posparto.
Diagnóstico diferencial entre IA primaria y secundariaMedir la ACTH permite el diagnóstico diferencial entre IA primaria (elevada) y secundaria (normal o baja). Concentraciones de ACTH > 100 pg/ml durante la gestación concuerdan con IA primaria. Las concentraciones basales de ACTH fluctúan día a día, por lo que una determinación aislada no es suficiente para el diagnóstico y son recomendables varias determinaciones.
El 90% de los pacientes con IA primaria idiopática tiene anticuerpos contra la 21-hidroxilasa y el 30%, anticuerpos anti-17-hidroxilasa. La positividad de estos anticuerpos durante el embarazo alerta sobre la posibilidad de aparición de IA durante la gestación, así como de otras enfermedades autoinmunitarias. La presencia de anticuerpos confirma la naturaleza autoinmunitaria, pero la negatividad no excluye el diagnóstico. El déficit de mineralocorticoides confirma el origen adrenal. En casos de IA secundaria deberá valorarse otras pruebas para el diagnóstico de otros déficit de hormonas hipofisarias.
En ocasiones es aconsejable confirmar el diagnóstico en el posparto, sobre todo en los casos diagnosticados durante el embarazo, por la posible reversibilidad del cuadro43,50,53,54.
Técnicas de imagenPuede realizarse ecografía o RM sin gadolinio en sospecha de aumento de adrenales por infecciones, hemorragias, infartos o metástasis.
Está indicado realizar RM sin gadolinio en el diagnóstico de la IA secundaria a fin de descartar macroadenomas u otras lesiones ocupantes de espacio.
TratamientoLas pacientes con IA deben ser manejadas durante la gestación y en el parto por un equipo multidisciplinario que incluya a endocrinólogos, obste tras y ocasionalmente un neurocirujano experto en cirugía hipofisaria. El endocrinólogo debe realizar el diagnóstico, el seguimiento del tratamiento durante la gestación, el manejo de las crisis y el control durante el parto y el seguimiento posterior. El consejo pregestacional debe explicarse de forma sistemática a todas las mujeres diagnosticadas en edad fértil.
Los glucocorticoides y los mineralocorticoides no se asocian a incremento de teratogenia o pérdida fetal43,50,53.
GlucocorticoidesEl objetivo del tratamiento es conseguir una dosis de sustitución fisiológica para un óptimo seguimiento materno fetal. El período más importante durante el embarazo de los casos no diagnosticados es el primer trimestre, ya que los síntomas de IA pueden pasar inadvertidos por la emesis del embarazo, y durante el estrés del parto.
La hidrocortisona es el glucocorticoide de elección a dosis de 12-15 mg/m2 dividida en dos tomas, habitualmente 2/3 por la mañana y 1/3 en merienda. Es excepcional que la dosis de glucocorticoides tenga que ser aumentada durante el embarazo.
Las mujeres deben ser instruidas en la necesidad de tratamiento con hidrocortisona por vía parenteral en caso de náuseas, vómitos, otras alteraciones intestinales y enfermedades sistémicas intercurrentes.
La utilización de otros glucocorticoides como la prednisona o la prednisolona, aunque no esté contraindicada, debe evitarse ya que la hidrocortisona es más fisiológica.
MineralocorticoidesSólo son necesarios en la IA primaria. El más utilizado es la 9α-fluorocortisona en dosis única diaria de 0,05-0,2 mg. La dosis es estable durante el embarazo, si bien en algunos casos puede ser reducida en el tercer trimestre si aparecen edemas o hipertensión arterial.
Crisis adrenalPuede aparecer en cualquier momento de la gestación en IA no diagnosticada previamente, si bien es más frecuente durante el parto o cuando hay un desencadenante como infección, preeclampsia o hemorragia.
El tratamiento debe iniciarse con hidrocortisona intravenosa en bolo de 100 o 200 mg y luego 50-100 mg cada 6-8 h. En mujeres con hipoglucemia debe administrarse glucosa al 5%. Tras la estabilización se reiniciará el tratamiento oral. No es necesario en la fase aguda administrar mineralocorticoides.
Manejo durante el partoLa indicación de cesárea es como en la mujer sin IA. Siempre que sea posible, es aconsejable el parto por vía vaginal.
La dosis de glucocorticoides por vía oral deberá duplicarse siempre que sea posible al inicio del parto; si no, se deberá administrar 50 mg de hidrocortisona por vía parenteral.
En caso de cesárea, se deberá iniciar el tratamiento con 100 mg de hidrocortisona por vía parenteral cada 8 h. El tratamiento por vía oral puede reiniciarse a las 48 h.
PospartoDespués del parto todas las mujeres deben mantener tratamiento con glucocorticoides y mineralocorticoides con dosis similares a las del período pregestacional. En algunos casos pueden ser necesarias dosis más elevadas al inicio. No es necesario el seguimiento del eje hipotalamohipofisario en hijos de madres con IA si han sido adecuadamente tratadas durante la gestación, si bien puede ser necesario en madres que hayan recibido dosis suprafisiológicas. El tratamiento sustitutivo puede continuar durante la lactancia, ya que se excreta por litro de leche materna menos del 0,5% de la dosis absorbida.
ALTERACIONES HIPOTALAMOHIPOFISARIAS DURANTE EL EMBARAZO Y EL PERÍODO POSPARTO: PROLACTINOMA, ACROMEGALIA, TUMORES NO FUNCIONANTES Y SÍNDROME DE SHEEHANProlactinoma y embarazoUna paciente con un prolactinoma que esté embarazada o desee estarlo debe ser guiada por el endocrinólogo, por varias razones, como la posibilidad de aumento del volumen de la lesión, la inutilidad de las cifras de PRL sérica para el seguimiento y el paso de los agonistas dopaminérgicos a través de la placenta66. Cuando es programada, la gestación debe permitirse si las cifras de PRL sérica están normalizadas, y en el caso de los macroprolactinomas, cuando ha habido una disminución del tamaño tumoral. El riesgo de crecimiento de los microprolactinomas es del 2% y el de los macroprolactinomas, un 20-30%64.
Hay suficiente experiencia con el uso de bromocriptina en el embarazo, y la incidencia de abortos o malformaciones es similar a la de la población normal67,68. Similar, aunque más escasa, es la experiencia con la cabergolina, no así con la quinagolida y la pergolida69. En general lo recomendado es que la paciente intente la gestación sin tratamiento. Si esto no es posible, lo más aconsejable es iniciar con bromocriptina y retirarla tras conocer la gestación. Si la paciente quedó gestante tomando cabergolina, tampoco hay contraindicación para continuar el embarazo; también se suspenderá el tratamiento lo antes posible. En caso de crecimiento tumoral durante la gestación y la paciente precise tratamiento, el fármaco de elección será la bromocriptina70. La cirugía sólo se recomienda en caso de apoplejía hipofisaria, si el estado de la gestación la permite, o antes de la gestación en prolactinomas resistentes a tratamientos e infertilidad.
No hay contraindicación para la lactancia en estas pacientes, salvo que precisen reiniciar el tratamiento farmacológico.
Acromegalia y embarazoEl eje gonadotropo está normalmente afectado en la mujer con acromegalia, por lo que el embarazo es raro en estas circunstancias. Hay menos de 100 casos publicados de gestación en pacientes con acromegalia, unos sin tratamiento y otros con agonistas dopaminérgicos o análogos.
Es importante saber que la placenta produce a partir del segundo trimestre una variante de hormona de crecimiento (GH-V), que alcanza la máxima concentración en el tercero71. Esta forma no es reconocible por los métodos analíticos convencionales, a diferencia de la hipofisaria, que se inhibe a partir del segundo trimestre en pacientes normales y persiste en las pacientes con acromegalia.
El 80% de los tumores productores de GH son macroadenomas, y el aumento de estrógenos en el embarazo produce hiperplasia y aumenta el riesgo de apoplejía hipofisaria72. Por otro lado, estas pacientes tienen riesgo elevado de diabetes mellitus, hipertensión arterial y enfermedad coronaria.
El tratamiento quirúrgico se reserva para los casos en que hay evidencia de crecimiento del tumor o apoplejía, y se asocia a mayor riesgo de embarazo en el primer trimestre. Los agonistas dopaminérgicos sólo son útiles en el tratamiento de la acromegalia en un 10%, y lo mismo ocurre durante la gestación. Con respecto a los análogos, sólo hay publicados 14 casos en que se los mantuvo durante la gestación, por lo que la seguridad no está aún demostrada y no se puede recomendar su uso durante la gestación. Tampoco hay experiencia con pegvisomant. La recomendación es retirar los fármacos cuando se confirma la gestación y reintroducirlos sólo en caso de reexpansión del tumor individualizando riesgos y beneficios.
No hay contraindicación de la lactancia, y la radioterapia adquiere un papel más importante en pacientes con acromegalia en tratamiento médico por no curarse quirúrgicamente que quieran gestar, en el intento de evitar el uso de fármacos y curar la enfermedad antes de la gestación.
Tumores no funcionantes y acromegaliaLa cirugía con o sin radioterapia es la única alternativa de tratamiento para las pacientes con macroadenomas hipofisarios no funcionantes que deseen quedarse embarazadas. Se aconseja cirugía previa a la gestación, aun sin posibilidad de curación, sólo para reducir masa. Los agonistas dopaminérgicos han demostrado poca utilidad y pueden ser usados durante el embarazo en caso de crecimiento del tumor y afección del quiasma. Como la función gonadotropa frecuentemente está afectada, la inducción de la ovulación con gonadotropinas exógenas e incluso la fertilización in vitro serían planteables en pacientes seleccionadas con tumores no funcionantes y restos pequeños.
Síndrome de SheehanDescrito por primera vez por Sheehan73, hace clásicamente referencia a un hipopituitarismo posparto debido a una necrosis hipofisaria que ocurre durante una hipotensión severa o sangrado excesivo en el momento del parto. La frecuencia parece que va disminuyendo, y se estima la prevalencia del síndrome entre 100 y 200 por millón de habitantes. La patogenia no está aún claramente definida, pero parece que la autoinmunidad puede participar en este síndrome.
Las manifestaciones clínicas son muy diferentes y varían desde síntomas inespecíficos, como debilidad y fatiga, a la apoplejía hipofisaria, con posteriores coma y muerte. La alteración de la función hipofisaria tampoco es homogénea, aunque el 86% de los pacientes tienen panhipopituitarismo y el 14%, déficit aislados entre los que siempre está el déficit de GH y TSH74. La manifestación más típica es la agalactia o fallo de lactancia posparto; también es frecuente la amenorrea posparto, aunque la menstruación e incluso el embarazo después del parto con sangrado no excluyen la posibilidad del síndrome. La IA es uno de los cuadros más llamativos, pues puede llegar a generar una crisis adrenal. La diabetes insípida es rara en el síndrome de Sheehan.
Para el diagnóstico es fundamental sospechar el síndrome, hacer una historia obstétrica dirigida, interrogar sobre síntomas y signos de hipopituitarismo y efectuar una valoración hormonal basal. Las pruebas dinámicas de función hipofisaria incluyen la hipoglucemia insulínica, para explorar la reserva de GH y ACTH, el estímulo con TRH, para ver la respuesta de prolactina, y el estímulo con luliberina (LH-RH), para evaluar la respuesta de la LH y FSH. La ausencia de respuesta de la prolactina al estímulo de TRH indica el diagnóstico de enfermedad de Sheehan. Son criterios diagnósticos del síndrome la historia obstétrica típica de sangrado, la hipotensión o el shock que requieran transfusión o reposición de fluidos, la agalactia, la amenorrea posparto, el hipopituitarismo parcial o completo y la silla turca vacía en la RM.
El tratamiento del síndrome es la restitución de los déficit hipofisarios de la paciente. Este tratamiento no sólo es preciso para corregir los déficit visuales, sino para evitar el aumento de morbimortalidad si no se trata. La sustitución del eje adrenal se hace con glucocorticoides, y no es necesaria la sustitución con fludrocortisona. El déficit tirotropínico sólo debe tratarse cuando se haya comprobado la indemnidad o la correcta sustitución del eje corticotropo. El tratamiento con GH mejora también en estas pacientes el perfil lipídico y el test de calidad de vida.
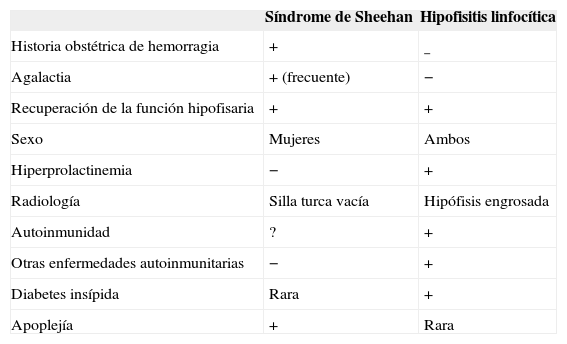
Diagnóstico diferencial del síndrome de Sheehan y la hipofisitis linfocíticaLa hipofisitis linfocítica se relaciona con la gestación en la mayoría de las pacientes, con diagnóstico alrededor del parto en un 58,2% de los casos75, por eso el diagnóstico diferencial con el síndrome de Sheehan es complejo. Además se ha observado que en algunos casos la hipofisitis linfocítica puede desembocar radiológicamente en una silla turca vacía, lo que aumenta su similitud con el síndrome de Sheehan. El tratamiento con glucocorticoides es el de elección en la hipofisitis, aunque no el único en el síndrome de Sheehan. También se diferencia en que la hipofisitis puede aparecer en varones y coincidir con otras enfermedades autoinmunitarias. En la tabla 1 se expone las diferencias entre ambas entidades.
Diagnóstico diferencial entre el síndrome de Sheehan y la hipofisistis linfocítica
| Síndrome de Sheehan | Hipofisitis linfocítica | |
| Historia obstétrica de hemorragia | + | − |
| Agalactia | + (frecuente) | − |
| Recuperación de la función hipofisaria | + | + |
| Sexo | Mujeres | Ambos |
| Hiperprolactinemia | − | + |
| Radiología | Silla turca vacía | Hipófisis engrosada |
| Autoinmunidad | ? | + |
| Otras enfermedades autoinmunitarias | − | + |
| Diabetes insípida | Rara | + |
| Apoplejía | + | Rara |
Modificada de Hashimoto et al75.
Algunas mujeres con regulación normal de la vasopresina presentan síntomas de diabetes insípida (DI) durante el embarazo, a causa de un extraordinario aumento de la actividad de la cisteína aminopeptidasa (vasopresinasa), que se libera al plasma procedente de la placenta y convierte la vasopresina en biológicamente inactiva76. Este síndrome se denomina DI del embarazo resistente a la vasopresina77. En estas pacientes, las concentraciones plasmáticas de vasopresina están muy por encima de lo observado en embarazos normales y en algunos casos se ha descrito la coincidencia de preeclampsia, degeneración grasa aguda del hígado y coagulopatías. La poliuria es generalmente transitoria y se resuelve espontáneamente tras algunos días o pocas semanas después del parto, lo que no acontece en embarazos posteriores.
Dado que en el embarazo hay una aceleración fisiológica del aclaramiento de la vasopresina, la DI sintomática podría aparecer también en pacientes con una reserva límite de vasopresina secundaria a una enfermedad específica78. Por lo tanto, en las pacientes que manifiestan una DI en el embarazo o el posparto inmediato, no se debe dar por supuesto que el trastorno se deba exclusivamente a la vasopresinasa, sino que debe evaluarse para establecer el diagnóstico etiológico correcto. Por lo que, a pesar de ser poco frecuentes, hay que tener en cuenta entidades como el síndrome de Sheehan79, el infarto de la neurohipófisis y la infundibulohipofisitis linfocitaria autoinmunitaria80. De esta última entidad se ha descrito algún caso aislado durante el embarazo, pero no parece tener relación específica con éste.
Se ha descrito, asimismo, una DI nefrogénica durante el embarazo, que es poco frecuente y resiste a la vasopresina y la desmopresina81. El mecanismo subyacente es incierto, pero el cuadro revierte espontáneamente tras el parto81.
El diagnóstico de DI gestacional se debe considerar en una mujer con intensas polidipsia y poliuria en el tercer trimestre del embarazo. En estos casos, si se restringe la ingesta hídrica, pueden acontecer deshidratación e hipernatremia, con sintomatología neurológica acompañante, que requerirán monitorizar la natremia y la osmolalidad plasmática y urinaria para corregirlas y mantenerlas controladas82.
La poliuria suele ser resistente a la vasopresina debido al elevado catabolismo durante el embarazo. La desmopresina es un análogo sintético de la vasopresina con un grupo N-terminal diferente que la hace resistente a la vasopresinasa83. Activa selectivamente los receptores no presores V2 y tiene una duración de acción relativamente larga, de aproximadamente 12 h. La administración subcutánea o intravenosa de 2-5 μg suele ser efectiva. La ingesta de agua debe restringirse a 1 l/día, con control del sodio plasmático cada 4 h hasta la normalización, sin otros procedimientos adicionales. No se ha descrito efectos adversos maternos o fetales de la desmopresina84.