166CAMBIOS EN LA COMPOSICIÓN CORPORAL INDUCIDOS POR LA LIPOSUCCIÓN
T. Montoya Álvarez, M. Durán Martínez, J. Olivar Roldán y S. Monereo Megías
Endocrinología y Nutrición H. Universitario de Getafe. Madrid.
Los parámetros antropométricos de peso, índice de masa corporal (IMC) y perímetro de la cintura (PC) son factores conocidos de riesgo cardiovascular. Las técnicas de de liposucción y lipectomías pueden reducir todos ellos mediante la extracción de grandes cantidades de grasa subcutánea. Sus consecuencias sobre el metabolismo y la distribución corporal grasa son poco conocidas.
Objetivo: Analizar los efectos de la liposucción sobre la distribución de la grasa corporal seis meses después de la intervención.
Material y método: Se incluyeron 8 pacientes mujeres a las que se realizó liposucción con técnica estándar en zonas glúteas, caderas, muslos y/o abdomen. Se evaluó el peso, IMC, PC, área grasa intraabdominal, área grasa subcutánea y el índice grasa visceral/subcutánea antes y seis meses después de la intervención, comparándose sus medias y desviación estándar (DE).Las áreas de grasa visceral y subcutánea se midieron mediante sección de TAC a nivel del espacio intervertebral L4-L5. A las pacientes se les dieron consejos para seguir una dieta equilibrada tras la liposucción.
Resultados: Las medias ± DE antes de la intervención de edad, peso, IMC, PC y áreas de grasa intraabdominal, grasa subcutánea fueron: 38,75 ± 9,11 años, 70,13 ± 13,78 Kg, 26,06 ± 3,90 kg/ m2, 94,14 ± 17,13 cm, 161,03 ± 68,06 cm2, 281,80 ± 119,34 cm2. El 75% de los pacientes mostró un índice grasa visceral / subcutánea > 0,4. El volumen medio aspirado en la liposucción fue de 2230,71 cm3. A los seis meses de la intervención las medias ± DE de los parámetros antropométricos anteriores fueron: 63,81 ± 13,42 Kg (p = 0,03), 23,78 ± 4,08 kg/ m2 (p = 0,04), 73,38 ± 13,02 cm. (p = 0,03). El área grasa intraabdominal fue de 164,31 ± 53,51 cm2 (p = 0,77). A pesar de la reducción del peso corporal se produjo un incremento (que no alcanzó significación estadística) de la grasa intraabdominal de 3,27 ± 9,71 cm2.
Conclusiones:1) La reducción del peso corporal a los seis meses de la intervención fue mayor que el volumen extraído con la liposucción, lo que probablemente se deba a una mejora en los hábitos dietéticos. 2) A pesar de la reducción en el peso se observa una tendencia al incremento de la grasa intraabdominal. 3) Son necesarios estudios con un mayor número de pacientes y con un seguimiento a largo plazo para analizar las consecuencias metabólicas de estos cambios.
167CIRUGÍA BARIÁTRICA: EVOLUCIÓN PONDERAL, COMPLICACIONES Y REDUCCIÓN DE COMORBILIDAD
B. Cánovas Gaillemin*, J. Sastre Marcos*, O. Gómez Torres**, C. Familiar Casado*, A. Marco Martínez*, A. Vicente Delgado*, J. López López* y G. Moreno*
*Endocrinología y Nutrición Hospital Virgen de la Salud. Toledo, **Endocrinología Hospital Ramón y Cajal. Madrid.
Introducción: La cirugía bariátrica (CB) es un tratamiento eficaz de obesos mórbidos (OM) y extremos (OE) y de sus comorbilidades, no exento de complicaciones.
Objetivos: Analizar el porcentaje de complicaciones, déficit nutricionales, pérdida ponderal y comorbilidades, de los pacientes con OM u OE sometidos a CB en nuestro hospital.
Pacientes y métodos: Estudio descriptivo de 65 pacientes operados en los últimos cuatro años mediante CB. El peso medio inicial fue 133,7 ± 20,5 kg con un IMC medio 51,8 ± 7,8 kg/m2. De los 65 pacientes, 87,7% mujeres y 12,3% varones, de edad media 42,8 ± 9,4 años, el 72,3% fueron intervenidos por laparotomía, un 23,1% por laparoscopia y un 4,6% por reconversión de laparoscopia a laparotomía. En los laparotomizados se realizaron: gastroplastia vertical anillada (4,6%), By-pass gástrico (38,5%), y técnica Scopinaro (33,8%). Por vía laparoscopica se realizó By-Pass gástrico. El 64,6% de los pacientes se colecistectomizaron.
Resultados: Estancia media de 19 ± 10 días para laparotomía y de 10,2 ± 31 días para laparoscopia. Duración de la intervención fue de 4,5 ± 1, y de 5,2 ± 1,6 horas por la vía laparotómica y laparoscópica respectivamente. Comorbilidades más frecuentes: DM tipo 2 (32,3%), glucemia basal alterada (18,5%), HTA (46,2%), hiperlipemia (29,2%), SAOS (15,4%), hiperuricemia (12,3%), hernia de hiato (61,5%), litiasis biliar (23%), esteatosis hepática (69,2%), síndrome ansioso depresivo (30,8%) y artropatía (36,4%). Postcirugía la prevalencia de comorbilidades descendió a: DM 4,6%, hiperlipemia 6,2%, HTA 12,3%, hiperuricemia (4,6%) y SAOS 6,2%. Las complicaciones más frecuentes fueron: infección de la herida (27,7%), eventraciones (29,2%), colelitiasis (4,6%), estenosis de la anastomosis (4,6%), bacteriemia por catéter (9,2%); afectando el mayor porcentaje de ellas a las intervenciones por laparotomía. Los déficit nutricionales en nuestros pacientes fueron: ferropenia (3%), déficit de vitamina B12 (1,5%), déficit de vitamina A (7,7%), vitamina E (1,5%) y vitamina D (13,8%), desnutrición proteica (1,5%), déficit de Zn (21%) y de magnesio (1,5%). La evolución ponderal figura en la tabla. El número de pacientes seguidos fueron: 65 a 6 meses, 55 al año, 26 a los dos años, 10 a los 3 años y 4 a los 4 años. Inicial 6 meses 12 meses 24 meses 36 meses 48 meses Peso 133 ± 20 95,7 ± 13 86,2 ± 14 87,3 ± 16 87 ± 15,2 93,2 ± 22IMC 52 ± 7,8 38 ± 5 34 ± 6 34,6 ± 5 35,7 ± 4 38 ± 6,6% spp* 55,5 ± 12 70,1 ± 16 69,8 ± 18 70,6 ± 13 65,5 ± 14* spp: % sobrepeso perdido.
Conclusiones:1) La Cirugía Bariátrica es un tratamiento eficaz de la OM y OE tanto en pérdida ponderal como en mejoría de comorbilidades. 2) Asocia un porcentaje de complicaciones posquirúrgicas y nutricionales no despreciable que obliga a un seguimiento médico especializado y protocolizado. 3) Las complicaciones posquirúrgicas son más frecuentes en pacientes sometidos a cirugía por laparotomía que por laparoscopia alargando la estancia media.
168COMPARACIÓN DE DOS DIETAS MUY BAJAS EN CALORÍAS. ESTUDIO PROSPECTIVO DE EFICIENCIA Y SEGURIDAD
O. Moreno, A. Meoro Avilés, A. Martínez, C. Rodríguez, S. Aznar, P. Revert, P. López, E. Boix y A. Picó
Endocrinología y Nutrición Hospital General Universitario de Alicante. Alicante.
Justificación: La obesidad es una gran epidemia, con costes crecientes para los sistemas de salud pública. Es necesario el desarrollo de guías clínicas basadas en estudios de coste-eficacia.
Objetivo: Evaluar al eficiencia y seguridad de dos modelos de dietas de muy bajas calorías (DMBC).
Métodos: 67 pacientes obesos (IMC > 40 Kg/m2) fueron incluidos en un estudio prospectivo, de intervención. Grupo A, 26 pacientes recibieron una dieta 471 Kcal (producto farmacéutico (42% HC, 44% prot., 13% lip.) 3 veces/ día) durante un mes (la primera semana con ingreso hospitalario). Grupo B, 39 pacientes recibieron una dieta controlada de 800 Kcal durante 3 meses de forma ambulatoria (producto farmacéutico dos veces / día, combinado con alimentos naturales; 53% HC, 24% prot., 23% lip.). Se evaluaron cambios en la somatometría, riesgo cardiovascular y parámetros nutricionales, costes directos e indirectos y la incidencia de complicaciones entre ambos grupos.
Resultados: La edad media fue de 45,9 años (DE 12,35), 68,7% mujeres, obesidad grado 50 Kg/m2, ≥ 40 y ≥ III 44,8% y IV 46,3% (definidos como IMC respectivamente). 97% de los pacientes presentaban complicaciones (68,2% hipertensión, 56,7% artrosis, 50,7% dislipemia, 50,7% SAOS, 19,3% diabetes). El IMC medio inicial fue 49,1 Kg/m2 (DE 7,55), ICC 0,93 (DE 0,08), HOMA 5,31 (DE 2,57). No hubieron diferencias inicialmente entre ambos grupos en estas variables, ni otras evaluadas: presión arterial, glucemia basal, perfil lipídico, PCR. 86,2% de los pacientes completaron la dieta de forma correcta. Hubo una reducción significativa, sin existir diferencias entre ambos grupos en: pérdida ponderal media (grupo A 9,28, B 8,7 kg), % de perdida ponderal (grupo A 7,2, B 6,8%), glucemia basal (grupo A 18,6, B 12,1), PrArtS (grupo A 11,8, B 6,5 mmHg), PrArtD (grupo A 5,9, B 6,8 mmHg), y HOMA final (grupo A 4,4, B 4,3). El grupo A tuvo un mayor descenso en el cholesterol total (37,7 Vs. 9,9 mg/dl) y los triglicéridos (54,4 Vs. 5,22 mg/dl). No hubieron cambios en el ácido úrico, función renal y albúmina sérica. Treinta y seis pacientes (55,3%) padecieron complicaciones leves en relación a las DMBC (16,9% gastrointestinales, 20% ansiedad), sin diferencias intergrupales; sin embargo todo el grupo A requirió baja laboral, debido a la astenia. Sólo dos pacientes del grupo A sufrieron complicaciones serias (un accidente isquémico transitoio y una fibrilación auricular). El coste total del grupo A fue de 3018,9 versus 582,6 euros del grupo B.
Conclusiones: La DMBC ambulatoria de 800 Kcal/día durante tres meses es más eficaz y segura que la de 471 Kcal/día durante un mes.
169COMPLICACIONES NUTRICIONALES Y TRATAMIENTO QUIRÚRGICO DE LA OBESIDAD ¿QUE OCURRE EN EL BYPASS GÁSTRICO?
S. Mauri*, R. Aguilar**, B. Ruiz***, A. Pibernat*, N. Salleras*, N. Pons*, E. Juncà*, M. Recasens*, J. Biarnés*, E. Esteve*, M. Fernández-Balsells*, J. Fernández-Real* y W. Ricart*
*Unidad de Diabetes, Endocrinología y Nutrición, **Farmacia, ***Cirugía General, H. Universitario Dr. Josep Treuta. Girona.
Introducción: La ingesta energética reducida, así como la malabsorción de macro y micronutrientes al excluir el paso de alimentos a la mayor parte del estómago, duodeno y parte de yeyuno que sufren los pacientes sometidos a técnicas malabsortivas está bien establecida. El bypass gástrico tampoco está exento de presentar deficiencias nutricionales.
Objetivos:1. Estudiar la repercusión del bypass gástrico sobre el IMC y los niveles de proteínas, vitaminas y minerales. 2. Documentar el porcentaje de pacientes que precisan suplementación nutricional a lo largo del período estudiado.
Material y métodos: Se estudiaron 92 pacientes (87 mujeres, 5 hombres) de 44 ± 10 años con IMC 45 ± 14,9 Kg/m2, a los que se les practicó bypass gástrico según técnica Fobi-Capella entre 11/1998-02/2003 y que realizaron seguimiento durante al menos 2 años. Se excluyeron aquellos pacientes que no acudieron a controles y a los que se les practicó bypass biliopancreático. Se valoró la evolución del IMC, albúmina, ferritina, vitamina B12, ácido fólico, 25-OH-D3, vitamina A y vitamina E, en los tiempos 0, 6, 12, 18 y 24 meses post-cirugía. Los datos han sido recogidos y analizados estadísticamente con el programa SPSS versión 11.
Resultados:
Los niveles medios de albúmina, ferritina y vitamina B12 fueron significativamente menores (p < 0,005) que los basales a partir de los 6 meses post cirugía. No se detectaron diferencias con el ácido fólico, 25-OH-D3, vitamina A y vitamina E. El 9,3% y el 3,6% de los pacientes requirió suplementación proteica y energética respectivamente. Al 68,2% se prescribió hierro oral y el 9,3% realizó tratamiento con hierro parenteral. El 69,8% necesitó tratamiento con vitamina B12 intramuscular, el 27,4% realizó tratamiento con 25-OH-D3 y el 7,1% con vitamina A. No hubo ningún paciente que precisara tratamiento con ácido fólico ni vitamina E.
Conclusiones: La mayor pérdida de peso que experimentan los pacientes intervenidos de bypass gástrico se produce durante los primeros 12 meses. Este período coincide con el de mayores carencias nutricionales y vitamínicas, siendo la anemia y la depleción de vitamina B12 la complicación nutricional más frecuente, requiriendo suplementación un 70% de los pacientes. Los resultados nos advierten de la importancia del seguimiento nutricional de estos pacientes y de la necesidad de suplementar en función de la situación en cada momento.
170DESCENSO DE LOS NIVELES ÁCIDO ÚRICO PLASMÁTICO TRAS LA SOBRECARGA ORAL DE GLUCOSA SE ASOCIA A COMPONENTES DEL SÍNDROME METABÓLICO
F.J. Tinahones Madueño*, F. Cardona Díaz** y L. Garrido Sánchez**
*Servicio Endocrinología y Nutrición, **Fundación IMABIS Hospital Clínico Virgen de la Victoria. Málaga.
Introducción: La hiperuricemia por infraexcreción renal de uratos es un componente del síndrome metabólico. El ácido úrico es reconocido en el momento actual como un marcador independiente de riesgo cardiovascular. Hemos encontrado en una población de pacientes hiperuricémicos y en población general que tras la sobrecarga oral de glucosa descienden los niveles de ácido úrico de una forma significativa, es conocido el efecto uricosurico de la insulina. Por lo que nos planteamos determinar si esta nueva variable se asocia a otros componentes del síndrome metabólico.
Material y métodos: 500 sujetos que participan en el estudio epidemiológico de Pizarra se le determinó el ácido úrico basal y a las dos horas de una sobrecarga oral de glucosa con 75 gramos de glucosa.
Resultados: La media del descenso de ácido úrico tras la sobrecarga oral de glucosa fue de 0,335 ± 1,28 mg/dl. El percentil 75 del descenso fue 0,78 mg/dl. Los sujetos que presentaban un descenso superior a percentil 75 tenían niveles de triglicéridos significativamente más elevados 119 vs. 96 mg/dl (p = 0,004), incremento en el cociente cintura/cadera (0,92 vs. 0,89 p = 0,011) y un descenso de los niveles de HDLc (46 vs. 49 p = 0,05). Existieron correlaciones lineales significativas entre el descenso del ácido úrico, triglicéridos, cintura/cadera y HDLc.
Conclusiones: El descenso del ácido úrico tras la sobrecarga oral de glucosa es una nueva variable biológica que esta asociada al síndrome metabólico. Su valor clínico está sin duda por definir.
171DIFERENTES GRADOS DE RESISTENCIA INSULÍNICA Y CRITERIOS DIAGNÓSTICOS DEL SÍNDROME METABÓLICO
E. Domínguez*, J.F. Martín Lázaro**, M.J. Lucio Pérez*** y M. Matíes Prats**
*Servicio Central de Diabetes y Embarazo Instituto Nacional de Endocrinología y H. Ginecobstétrico Ramón González Coro. La Habana, **Unidad de Lípidos, Servicio de Bioquímica. H. Ramón y Cajal. Madrid, ***Servicio de Endocrinología. H. Ramón y Cajal. Madrid. Univ. Alcalá.
El síndrome metabólico (SM) se caracteriza por la presencia de un grupo de factores de riesgo metabólicos en el mismo sujeto. Se asocia estrechamente a la resistencia a la insulina (RI), siendo precursor de diabetes y de enfermedad cardiovascular. Sus criterios diagnósticos han sido definidos por diferentes organizaciones, pero una de ellas, National Cholesterol Education Program-Adult Treatment Panel III (ATP III), no incluye como criterio la RI. Para analizar los grados de RI en pacientes con diferentes criterios de SM estudiamos una población de 306 pacientes consecutivos durante un año (2003) que acuden a consulta por enfermedad metabólica (diabetes, obesidad, hipertensión y/o dislipemia), 109 varones (36%) y 197 mujeres (64%), entre 17 y 83 años (media ± desviación estándar [DE] 51 ± 15 años). Determinamos perímetro de la cintura, presión arterial sistólica y diastólica, y valores plasmáticos de glucosa, insulina, triglicéridos y HDL-colesterol. Para el diagnóstico del SM utilizamos los criterios ATP III. La RI era determinada por hiperinsulinemia (insulina plasmática ≥ 16,7 mU/l), índice HOMA (≥ 3,8) e índice QUICKI (< 0,33). Diagnosticamos SM en 145 pacientes. Todos ellos presentaron RI con cualquiera de los tres índices. Los valores (media ± DE) respectivos de RI según los índices de insulinemia, HOMA y QUICKI fueron: 12,25 ± 6,18, 3,02 ± 1,73 y 0,33 ± 0,02 en los pacientes con un solo criterio (n = 44); 15,19 ± 13,03, 4,40 ± 4,59 y 0,35 ± 0,03 en aquellos con 2 criterios (n = 93); 16,91 ± 14,21, 5,79 ± 4,88 y 0,30 ± 0,02 en aquellos con 3 criterios (n = 74); 18,75 ± 9,76, 6,44 ± 4,94 y 0,30 ± 0,02 en aquellos con 4 criterios (n = 48), y 22,37 ± 19,74, 10,56 ± 2,30 y 0,29 ± 0,02 en aquellos con 5 criterios (n = 23). En conclusión, el diagnóstico del SM mediante los criterios del ATP III es de fácil aplicación clínica y hace innecesaria la determinación de la RI porque va implícita en todos los casos. Los grados de RI se incrementan progresivamente en relación al número de criterios presentes.
172DISFUNCIÓN ENDOTELIAL CORONARIA: RELACIÓN CON LA RESISTENCIA A LA INSULINA Y MARCADORES SÉRICOS DE INFLAMACIÓN. RESULTADOS PRELIMINARES
G. Francisco*, C. Hernández*, E. Domingo**, P. Chacón***, J. Mesa* y R. Simó*
*Endocrinología, **Cardiología, ***Bioquímica Hospital Vall d`Hebron. Barcelona.
Introducción: La disfunción endotelial (DE) constituye un estadío temprano de la aterosclerosis y recientemente se ha observado que ya existe en sujetos no diabéticos con resistencia a la insulina (RI). La mayoría de estudios determinan la DE en arterias periféricas a través de Eco-Doppler, pero existe una baja correlación entre las técnicas que evalúan la DE a nivel de la circulación periférica y aquéllas que la valoran en la circulación coronaria.
Objetivos:1) Evaluar en sujetos no diabéticos la relación entre la RI y el grado de vasoreactividad de la circulación coronaria. 2) Analizar la relación entre la DE y marcadores inflamatorios asociados a la RI.
Pacientes y métodos: Se incluyeron de forma consecutiva 17 pacientes (6 hombres y 11 mujeres, edad media 62 ± 9,9 años) con dolor torácico y coronarias sanas que ingresaron en nuestro centro para la realización de un test de DE. Para evaluar la DE a nivel coronario se procedió a la administración de acetilcolina (Ach) en la arteria descendente anterior. La respuesta fisiológica del árbol coronario a la Ach es la vasodilatación, y dicha respuesta está mediada por el endotelio. Sin embargo, cuando el endotelio está lesionado se produce una "vasoconstricción paradójica". Se consideró una respuesta patológica cuando tras la administración de Ach se constataba una reducción del diámetro intraluminal > 30%. La RI se valoró mediante el índice HOMA (Homeostasis model assessment). Las concentraciones séricas de IL-6, TNF-alfa, MCP-1, VCAM-1, ICAM-1, sE-selectina, sL-selectina se determinaron mediante ELISA.
Resultados: 7 pacientes presentaron una vasoconstricción coronaria > 30%. En estos sujetos el índice HOMA era más elevado que aquéllos que presentaron una respuesta normal a la Ach (3,3 ± 1,1 vs. 2,7 ± 0,5) aunque sin alcanzar la significación estadística (p = 0,08). No se observaron diferencias significativas entre ambos grupos en cuanto: edad, IMC, ICC, colesterol total, colesterol LDL, triglicéridos y lipoproteína(a). Por otro lado, los pacientes que presentaron VC tenían niveles séricos más altos de: IL-6 (6,2 ± 1,6 vs. 3,5 ± 0,33 pg/ml, p = 0,06), sL-selectina (891 ± 47,9 vs. 748 ± 39,5 ng/ml, p < 0,05) y MCP-1 (177 ± 24,5 vs. 118 ± 15,5 pg/ml, p < 0,05).
Conclusiones:1) Los pacientes con DE tienden a presentar un grado mayor de RI. 2) La DE a nivel coronario se relaciona con niveles séricos elevados de marcadores inflamatorios.
173DISTRIBUCIÓN DE LOS RECEPTORES PARA CANNABINOIDES EN LA MUCOSA GÁSTRICA HUMANA
M.R. Pazos Rodríguez1, R.M. Tolón Rafael1, C. Benito Sastre1, F. Almodóvar Ruiz2, M. Nevado Santos3, M. Álvarez Antolinez4, C. Fernández Rodríguez5, C. Santander Vaquero5, F. Arias Horcajada6, J. Romero Paredes1 y J.J. Gorgojo Martínez2
1Laboratorio de Investigación n, 2Endocrinología y Nutrición, 3Unidad de Anatomía Patológica, 4Unidad de Cirugía, 5Unidad de Digestivo, 6Unidad de Psiquiatría Fundación Hospital Alcorcón. Alcorcón.
Introducción: El sistema endocannabinoide está implicado en la regulación de la ingesta alimentaria y en el control del balance energético. Uno de los posibles mecanismos de acción es la modulación periférica de las señales de hambre y saciedad. Estudios inmunohistoquímicos realizados en animales de experimentación muestran que los receptores de cannabinoides CB1 se localizan en el sistema nervioso entérico, epitelio y musculatura lisa del tracto gastrointestinal, pero su presencia y distribución en el aparato digestivo humano no es conocida.
Objetivo: Analizar la distribución y densidad de los receptores cannabinoides CB1 y la enzima amidohidrolasa de ácidos grasos (FAAH) en tejido gástrico de un grupo de obesos mórbidos sometidos a cirugía bariátrica, en comparación con un grupo control de pacientes no obesos sometidos a cirugía o biopsia gástrica por otras indicaciones.
Materiales y métodos: Se obtuvieron dos tipos de muestras. En primer lugar, de pacientes sometidos a biopsia endoscópica cuyo posterior análisis histopatológico descartó cualquier anormalidad. En segundo lugar, de pacientes con obesidad mórbida sometidos a cirugía bariátrica. En ambos casos, las muestras fueron inmediatamente congeladas (para las pruebas de detección del ARNm) o bien fijadas en paraformaldehído al 4% y posteriormente incluidas en parafina (para las tinciones histológicas y de inmunohistoquímica). Para la determinación de la expresión de ARNm de receptores CB1 y enzima FAAH se utilizó la técnica de transcripción reversa (RT), seguida de amplificación por la reacción en cadena de la polimerasa en tiempo real (PCR) en un sistema LightCycler (Roche). Para el marcaje inmunohistoquímico, los cortes de tejido en parafina fueron incubados con anticuerpos policlonales específicos contra las proteínas CB1 o FAAH humanas y la señal fue detectada mediante anticuerpos biotinilados y amplificación con el sistema ABC (Vector).
Resultados: El patrón de marcaje inmunohistoquímico observado fue consistente y repetitivo tanto en muestras de pacientes controles como en pacientes obesos y se localizó en un grupo de células pertenecientes a la mucosa gástrica. En las muestras de pacientes obesos, además, se apreció un claro marcaje en terminaciones nerviosas. La presencia de ambos componentes del sistema endocannabinoide se vio corroborada mediante la detección de su ARNm.
Conclusiones: Tanto los receptores CB1 como la enzima FAAH se expresan en gran cantidad en un tipo específico de células de la mucosa gástrica, tanto en pacientes controles como en pacientes obesos. Experimentos en marcha revelarán el subtipo celular específico que expresa ambos elementos del sistema endocannabinoide así como las posibles diferencias entre ambos grupos experimentales.
Agradecimientos: los autores del presente trabajo desean expresar su gratitud a Pfizer por su ayuda económica para la realización del mismo.
174DISTRIBUCIÓN Y DETERMINANTES DE ADIPONECTINA Y GHRELINA EN POBLACIÓN SANA. RELACIÓN CON EL SISTEMA IGF-I
N. Vilarrasa*, A. Estepa*, J. Maravall*, M. Broch**, A. Megía**, I. Simó**, J. Soler*, J. Vendrell** y J.M. Gómez*
*Endocrinología y Nutrición Hospital Universitario de Bellvitge. L´Hospitalet de Llobregat, **Endocrinología y Nutrición Hospital Universitario Joan XXIII. Tarragona.
Introducción: El tejido adiposo regula el peso corporal y la homeostasis de la glucosa y lípidos a través de la secreción de hormonas con funciones autocrinas y paracrinas entre las que destacan la adiponectina. Asimismo la ghrelina, hormona secretada por el tracto gastrointestinal, está implicada en la coordinación del balance energético y la regulación del peso corporal.
Objetivos: Analizar la distribución fisiológica entre sexos y en todas las décadas de la vida adulta de adiponectina, ghrelina y su relación con parámetros antropométricos y de composición corporal. Examinar la relación entre estas hormonas y el sistema IGF-I.
Material y métodos: Las concentraciones plasmáticas de adiponectina, ghrelina, IGF-I total, IGF-I libre, y IGFBP-3 fueron determinadas en 134 hombres y 127 mujeres sanas. En todos los individuos se evaluó el índice de masa corporal (IMC), la circunferencia de la cintura (CC), el índice cintura-cadera (ICC) y la composición corporal mediante impedanciometría bioeléctrica.
Resultados: Los hombres con edad superior a 40 años tenían mayor IMC, ICC, grasa corporal (GC) y menores niveles de adiponectina que los hombres de menor edad. Los hombres con GC superior al 25% mostraron niveles más bajos de adiponectina. En mujeres, no se encontraron diferencias significativas en las concentraciones de adiponectina en función de la edad ni del contenido de GC. Tampoco se hallaron diferencias en ambos sexos en los niveles de ghrelina respecto a la edad y el contenido graso corporal. En las correlaciones univariadas la adiponectina correlacionó negativamente con la edad, IMC, ICC, CC, masa grasa (MG) y GC en hombres. En mujeres, la adiponectina correlacionó negativamente con ICC y positivamente con el IGF-I libre. En ambos sexos, la ghrelina correlacionó positivamente con la CC, IMC, MG y negativamente con el IGF-I libre. En el análisis de regresión múltiple la adiponectina permaneció asociada con la MG en hombres (β = -0,19, p = 0,002) y con el ICC (β = -40,2, P = 0,01) en mujeres. En ambos sexos la ghrelina se asoció negativamente con el IGF-I libre (β = -0,158, p = 0,019).
Conclusiones: Las concentraciones plasmáticas de adiponectina disminuyen con la edad y se asocian negativamente con la masa grasa en hombres. La ghrelina no se relaciona con la edad y se asocia con medidas de grasa corporal. Nuestros datos sugieren la existencia de una correlación positiva entre adiponectina y el eje IGF-I y de un feedback negativo entre ghrelina y el sistema IGF-I.
175EFECTO AGUDO DE LA APLICACIÓN DE CPAP EN LA OBESIDAD COMPLICADA CON SÍNDROME DE APNEA DEL SUEÑO: DISOCIACIÓN DE LA EVOLUCIÓN DE INSULINEMIA Y LEPTINEMIA
F. Payeras Mas*, C. Abreu Padín*, P. Pujante Alarcón*, C. Silva Frojan*, J. Iriarte Franco**, M.J. Gil Calvo***, G. Frühbeck Martínez* y J. Salvador Rodríguez*
*Endocrinología y Nutrición, **Neurofisiología, ***Bioquímica Clínica Universitaria de Navarra. Pamplona.
El síndrome de apneas obstructivas del sueño (SAOS) se ha asociado con un aumento de la resistencia insulínica (RI), así como con elevación de la concentración plasmática de leptina. Asimismo, se ha descrito que el tratamiento con CPAP a medio-largo plazo mejora la RI. No obstante, los estudios crónicos se ven artefactados por el efecto adicional que la variación ponderal ejerce sobre estos parámetros. Con objeto de evaluar el efecto agudo que induce la aplicación nocturna de CPAP, se ha estudiado un grupo de 48 pacientes (20 mujeres) de 46,8 ± 1,6 años de edad con IMC superior a 35 kg/m2 (media: 46,3 ± 1,2 kg/m2). Todos los pacientes presentaban SAOS documentado mediante estudio polisomnográfico según el índice de apneas-hipopneas (IAH: 50,8 ± 4,7) y el índice de desaturaciones (IDES: 38,8 ± 5,3). En todos los casos se llevó a cabo una determinación en ayunas para glucemia, insulinemia y leptinemia en condiciones basales, que se repitió tras una noche con tratamiento con CPAP (presión media: 8,4 ± 0,2 cm agua) en la que, nuevamente, se realizó un registro de polisomnografía. Se calculó el índice HOMA en ambas condiciones. La aplicación nocturna de CPAP indujo un descenso significativo del IAH (50,8 ± 4,7 vs. 12,7 ± 2,3. p < 0,001) y del IDES (38,8 ± 5,3 vs. 6,9 ± 1,9. p < 0,001). El tratamiento del SAOS se acompañó de un descenso de glucemia (105,7 ± 2,6 vs. 101,1 ± 1,7 mg/dL. p < 0,05) e insulinemia (22,8 ± 1,8 vs. 18,7 ± 1,3 m U/mL. p < 0,05). El índice HOMA se redujo de forma significativa (6,1 ± 0,5 vs. 4,7 ± 0,3. p < 0,01). Los efectos fueron más evidentes en los pacientes con SAOS severo (glucemia: 114,8 ± 5,4 vs. 107,5 ± 3,2 p < 0,05; insulinemia: 29,6 ± 3,4 vs. 23,5 ± 3,2. p < 0,05; HOMA: 8,5 ± 1,2 vs. 6,3 ± 0,9. p < 0,05) que en los con SAOS moderado (glucemia 102,1 ± 2,9 vs. 97,9 ± 2. P NS; insulinemia: 20,9 ± 2,5 vs. 16,9 ± 1,3. p NS; HOMA 5,3 ± 0,7 vs. 4 ± +0,3 p NS). No se observaron correlaciones entre el descenso de HOMA y la reducción de IAH (r = -0,17) IDES (r = -0,05). La concentración de leptina no se modificó en el grupo total (45,7 ± 4,3 vs. 45,7 ± 4,4 ng/mL) ni en subgrupos clasificados según el sexo, IMC o la intensidad del SAOS. Estos resultados permiten concluir que la aplicación de CPAP reduce de forma inmediata e independiente de la evolución ponderal la resistencia insulínica en pacientes con obesidad mórbida y SAOS. A pesar del descenso de insulinemia observado tras CPAP, la concentración de leptina permanece inalterada estableciéndose una disociación insulina-leptina en probable relación con el efecto dominante que el exceso de masa grasa ejerce sobre este último parámetro.
176EFECTO DE LA ADMINISTRACIÓN AGUDA DE GHRELINA EN LA GLUCEMIA Y LOS NIVELES DE INSULINA EN MUJERES OBESAS
M.L. Isidro San Juan1, P. Álvarez Castro2, T. Martínez Ramonde1, J. García Buela3 y F. Cordido Carballido4
1Endocrinología Hospital Juan Canalejo. A Coruña, 2Endocrinología Hospital Virxe da Xunqueira. La Coruña, 3Laboratorio Hospital Juan Canalejo. La Coruña, 4Servicio de Endocrinología y Departamento de Medicina Hospital Juan Canalejo y Universidad de La Coruña. A Coruña.
Objetivos: La ghrelina estimula la secreción de GH a través de los receptores GHS-R hipotálamo-hipofisarios. Hay estudios que sugieren que la ghrelina juega un papel importante en la alimentación, el control del peso y la obesidad. Sin embargo la respuesta hormonal del páncreas endocrino a la ghrelina en los pacientes obesos no es bien conocida. El objetivo de este trabajo es estudiar si la administración de ghrelina influye en los niveles de glucosa e insulina en los pacientes obesos.
Pacientes y métodos: Fueron estudiadas seis mujeres obesas (edad 31 ± 3,4 yr) con un BMI de 36,1 ± 7,7 kg/m2. Se realizaron tres tests: placebo, ghrelina (1 mg/kg, hasta un máximo de 100 mg, iv) y GHRH (1 mg/kg, hasta un máximo de 100 mg, iv) + ghrelin (1 mg/kg, hasta un máximo de 100 mg, iv). A cada sujeto se le realizaron las tres pruebas, en un orden al azar, separadas un mínimo de una semana, sirviendo cada sujeto como su propio control. El análisis estadístico se realizó con los test de Wilcoxon y de Mann-Whitney.
Resultados: El pico medio de glucosa (mg/dl) tras placebo fue de 88,5 ± 3,0. El pico medio de glucosa tras ghrelina fue de 91,3 ± 3,9, no significativamente diferente de la respuesta de glucosa a placebo (P = NS). El pico medio de glucosa tras la administración de ghrelina + GHRH fue de 92,3 ± 4,2, no significativamente diferente de la respuesta de glucosa a placebo (P = NS). El pico medio de insulina (mU/l) después de placebo fue 16,1 ± 6,1. El pico medio de insulina tras la administración de ghrelina fue de 12,3 ± 1,6, no significativamente diferente de la respuesta a placebo (P = NS). El pico medio de insulina tras la administración de ghrelina + GHRH fue de 11,1 ± 2,7, no significativamente diferente de la respuesta a placebo (P = NS).
Conclusiones: No encontramos diferencias significativas entre la respuesta de glucosa a placebo, ghrelina y ghrelina + GHRH. No encontramos diferencias significativas entre la respuesta de insulina a placebo, ghrelina y ghrelina + GHRH.
177EFECTO DE LA DIABETES MELLITUS SOBRE LA CONCENTRACIÓN PLASMÁTICA DE LEPTINA EN MUJERES CON OBESIDAD MÓRBIDA
M. Morales Gorría*, V. del Campo Pérez**, C. Fernández Marcos***, M. Martínez Olmos*, M. Arbones Fdez-Vega*, V. Hierro Illanes*, P. Olalla Fernández* y E. Pena González*
*Endocrinología y Nutrición, **M. Preventiva, ***Análisis Clínicos CHUVI. Hospital Meixoeiro. Vigo.
Introducción: La obesidad implica resistencia a la insulina y se asocia a hiperinsulinemia e hiperleptinemia. A pesar de la correlación positiva entre insulina y leptina, el papel de la diabetes mellitus sobre la secreción de leptina es controvertido.
Objetivo: Analizar la influencia de la hiperglucemia y la situación de tolerancia a la glucosa (TOG) sobre los niveles plasmáticos de leptina en mujeres con obesidad mórbida (OM).
Pacientes y métodos: 70 mujeres OM, 40 con TOG normal (grupo 0), 17 con intolerancia a la glucosa (IGT-grupo 1) y 13 con diabetes mellitus tipo 2 (DM-grupo 2), edad media 41,7 (38,6-43,6) años, peso inicial 127,0 (122,5-131,6) Kg, IMC 50,3 (48,6-51,9) Kg/m2. Se analizaron parámetros clínicos, antropométricos y analíticos relacionados el síndrome metabólico, incluyendo niveles basales de glucosa, insulina y leptina. En las pacientes sin antecedentes previos de DM se realizó una sobrecarga oral de glucosa (SOG) con 75 gr. Comparamos los niveles de leptina entre los 3 grupos de pacientes y analizamos la correlación con edad, IMC, índice cintura-cadera (ICC), TA, insulina, glucemia basal y a las 2 horas post-SOG, HbA1c, HDLcolesterol y triglicéridos.
Resultados: La concentración plasmática de leptina fue un 30%% menor en el grupo 2 (DM) que en los grupos 0 y 1 (59,4, 84,3 y 84,1 ng/ml respectivamente. p = 0,026), independientemente de la edad y el IMC. La diferencia entre los grupos 0 y 1 no fue significativa. Encontramos una correlación positiva de leptina con IMC (p = 0,035) en todos los grupos y una relación inversa con glucemia basal (p = 0,014), HbA1c (p = 0,044) e ICC, aunque esta última no alcanzó significación estadística (p = 0,08). No hubo relación con HTA, insulina, glucemia a las 2 h post-SOG, HDL-C o triglicéridos. El estudio de regresión múltiple con leptina como variable dependiente mostró una correlación significativa con IMC, glucemia basal e ICC. r = 0,46, p = 0,006).
Conclusiones: En mujeres con OM, la presencia de DM se asocia a una deficiencia relativa de leptina, probablemente secundaria a disminución de la secreción pancreática de insulina y/o a la propia hiperglucemia, que podría contribuír a la hiperfagia y al deterioro del control metabólico. La hiperleptinemia parece asociarse a un menor riesgo de enfermedad cardiovascular. Estos resultados apoyan la utilidad del tratamiento con leptina en mujeres con OM y DM2.
178EFECTO DE LA REDUCCIÓN PONDERAL MASIVA TRAS CIRUGÍA BARIÁTRICA SOBRE PARÁMETROS DE FUNCIÓN RENAL Y FACTORES DE RIESGO CARDIOVASCULAR
A. Cantón1, A. Serra2, M.L. Granada3, R. Romero2, B. Bayés2, N. Fontseré2, J. Bonet2, M. Rull4, A. Alatrué4 y X. Formiguera5
1Endocrinología i Nutrición, 2Nefrología, 3Lab. Hormonal, 4Cirugía General y Digestiva, 5Unidad de Obesidad Mórbida Hosp. Universitari Germans Trias i Pujol. Badalona.
Introducción: El efecto de la reducción ponderal masiva (RPM) tras cirugía bariátrica (CB) sobre parámetros de función renal y diferentes factores de riesgo cardiovascular ha sido poco estudiado.
Objetivos: Estudiar el aclaramiento de creatinina (AC), la microalbuminuria (MAL) y otros factores de riesgo cardiovascular en pacientes con obesidad mórbida, antes y doce meses después de CB.
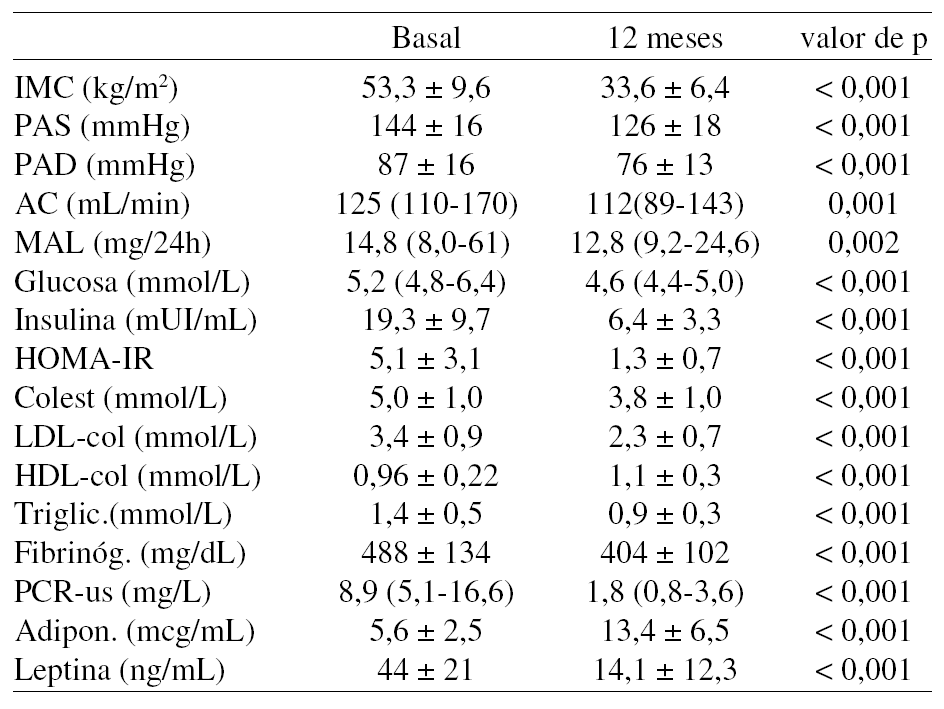
Métodos: Estudio longitudinal y prospectivo de 70 pacientes (59% mujeres) de 42 + 9,1 años, IMC: 53,3 + 9,6 kg/m2, antes y después de CB. Se determinaron los siguientes parámetros: AC, MAL en orina de 24 h, presión arterial, glucosa, insulina, resistencia a la insulina (HOMA-IR), colesterol total y fraccionado, triglicéridos, fibrinógeno, proteína C reactiva ultrasensible (PCR-us), adiponectina y leptina, antes y un año después de CB.
Resultados: En la tabla adjunta se presentan las variables estudiadas.
Conclusiones:1) La RPM se asocia a una menor prevalencia de hiperfiltración glomerular y a concentraciones inferiores de MAL. 2) Dicha RPM se asocia a una mejoría de parámetros que se han relacionado con lesión renal en la obesidad, como la hipertensión arterial, hiperglucemia, resistencia a la insulina, disminución del colesterol HDL, hiperfibrinogenemia, elevación de los niveles de PCR e hiperleptinemia.
179EFECTO DEL BALÓN INTRAGÁSTRICO SOBRE LOS NIVELES DE GHRELINA PLASMÁTICA POSTPRANDIAL EN OBESIDAD MÓRBIDA
M.A. Martínez-Brocca*, O. Belda**, J. Parejo*, A. Arrupea*, J.L. Pereira*, A. Del Valle***, R. Astorga*, A. Leal* y P.P. García-Luna*
*Endocrinología y Nutrición, **Digestivo, ***Cirugía, H.U. Virgen del Rocío. Sevilla.
En sujetos sanos, las concentraciones plasmáticas de ghrelina están aumentadas en ayunas y se suprimen con la ingesta. En individuos obesos, la ghrelinemia está disminuida y no se modifica tras la ingesta.
Objetivos: Analizar si el efecto de saciedad precoz inducido por el balón intragástrico está mediado por una disminución de los niveles de ghrelina plasmática postprandial en pacientes con obesidad mórbida.
Método: 22 pacientes obesos (17 mujeres, 5 hombres; edad 35,9 ± 9,9 años; IMC 51,4 ± 8 Kg /m2) fueron designados de forma aleatoria para ser portadores de balón intragástrico (grupo 1, n = 11) o ser sometidos a técnica placebo (grupo 2, n = 11) asociado a un programa de intervención dietética idéntico a lo largo de 120 días. Se analizaron las variables peso, composición corporal, consumo calórico diario y gasto metabólico basal. Se realizó un perfil de 5 puntos de ghrelina plasmática pre y post-prandial (test de desayuno estándar) a la inclusión y a los 30 días de la intervención (balón intragástrico vs. técnica placebo).
Resultados: El porcentaje de peso perdido a los 30 días de la intervención fue de 5,5 ± 2,6% y de 3,4 ± 3,1% en los grupos 1 y 2, respectivamente (p = ns). Los niveles medios de ghrelina plasmática preprandial, expresadas como mediana (percentil 25) fueron de 394,1 (265,6) pg/ml al inicio del estudio y de 411 (247,5) pg/ml al mes de la intervención (p ns). Los niveles de ghrelina plasmática postprandial no disminuyeron significativamente ni al inicio del estudio ni al mes de la intervención en ninguno de los grupos.
Conclusión: La sensación de saciedad postprandial inducida por el balón intragástrico no está mediada por modificación en los niveles de ghrelina plasmática en obesidad mórbida.
180EFECTOS DEL TABAQUISMO Y LA OBESIDAD EN LA INSULINO-RESISTENCIA Y EL RIESGO CARDIOVASCULAR
I. Martín Timón*, J.I. Botella Carretero**, F. Álvarez Blasco**, G. García Romero de Tejada**, M. Luque**, A. Sánchez** e I. Secades Ariz*
*Endocrinología y Nutrición P. Nº Sra. de América. Madrid, **Endocrinología y Nutrición H. Ramón y Cajal. Madrid.
Introducción: El tabaquismo y la obesidad son dos de los principales factores de riesgo cardiovascular y de morbimortalidad en el mundo. Se sabe que la distribución de la grasa corporal es uno de los principales determinantes de la insulinoresistencia, pero sin embargo, la influencia relativa del tabaquismo en la sensibilidad insulínica en pacientes con obesidad o sobrepeso concomitantes, permanece aún por definir.
Objetivo: Evaluar el efecto del hábito tabáquico en la insulino-resistencia y en otros factores de riesgo cardiovascular, en pacientes ambulatorios que consultan para pérdida de peso o consejo dietético.
Método: Se estudiaron 126 pacientes que acudieron a consultas de endocrinología para pérdida de peso o consejo dietético. Se excluyeron pacientes diabéticos y/o dislipémicos. Tras una evaluación que incluyó el peso, talla, índice de masa corporal (IMC), índice cintura-cadera (ICC) y presión arterial, se determinaron la glucemia, perfil lipídico y la insulinemia. La resistencia a la insulina se determinó mediante el Homeostasis Model Assessment (HOMA-IR). Los pacientes se clasificaron en fumadores/no fumadores y en normales/sobrepeso/obesos según criterios de la OMS.
Resultados: De los 126 pacientes, 74 eran no fumadores y 52 fumadores, siendo similares en IMC (30,0 y 29,37, p = 0,53), ICC (0,82 en ambos grupos, p = 0,40) y sexo. De todos los pacientes 22 tenían normopeso, 49 sobrepeso y 55 obesidad. En el análisis multivariante final, el HOMA-IR dependió del IMC (β = 0,065, p = 0,023), del ICC (β = 7,331, p < 0,001), y el nº de cigarrillos (β = 0,036, p = 0,009). En el perfil lipídico, los niveles de HDL dependieron del ICC (β = -75,058, p < 0,001); los de LDL de la edad (β = 0,079, p = 0,007) y el ICC (β = 55.881, p = 0,059); y los de triglicéridos del ICC (β = 240,66, p < 0,001) y del nº de cigarrillos (β = 1,12, p = 0,022). Tanto la presión arterial sistólica como diastólica dependieron de la edad (β = 0,382, p = 0,002 y β = 0,308, p < 0,001 respectivamente) y del IMC (β = 0,582, p = 0,02 y β = 0,324, p = 0,007 respectivamente).
Conclusión: A pesar de que la obesidad y la distribución de la grasa son los principales determinantes de la insulino-resistencia y otros factores de riesgo cardiovascular, el tabaquismo, por si mismo, también altera la sensibilidad insulínica y el perfil lipídico.
181EFICACIA DE ORLISTAT EN LA REDUCCIÓN DE PESO Y EL CONTROL FACTORES DE RIESGO EN PACIENTES CON SÍNDROME METABÓLICO, TRAS UN AÑO DE TRATAMIENTO
J.A. Paniagua González* y D. Gutiérrez Amargos**
*Endocrinología Córdoba. Córdoba, **Metabolismo Roche Farma SA. Barcelona.
Introducción: Estudios clínicos han demostrado la eficacia de orlistat en la reducción de peso y el perímetro de la cintura en pacientes con síndrome metabólico (SM). La eficacia de orlistat en la práctica habitual en éste tipo de pacientes no ha sido bien analizada.
Material y métodos: Se han estudiado 16 pacientes con una edad media de 59 años (11 hombres, 5 mujeres) y con criterios de SM (criterios NCEP ATP III). Se prescribió dieta hipocalórica personalizada, cambios de estilo de vida y orlistat 120 mg/8 h. durante 1 año. Se registró la presión arterial sistólica (PAS), diastólica (PAD), colesterol total, LDL, HDL, triglicéridos, glucemia, insulina basal, HOMA-IR, AST, ALT y GGT. Se utilizó la prueba T-Student para comparar valores basales y finales de las variables registradas y Chi-cuadrado para comparar pacientes con SM basales y finales.
Resultados: Peso medio basal 104 kg y un IMC 36,8 kg/m2. Tras un año de tratamiento el peso final medio fue de 87,1 kg (-16,1%), el IMC -6,2 kg/m2 y el perímetro de cintura -19,9 cm, (p < 0,001, respectivamente). Este efecto sobre el peso se asoció a una mejora significativa de las cifras de PAS -17,9 mmHg y PAD -8,1 mmHg. El perfil lipídico mejoró significativamente y los niveles de colesterol total descendieron -27,2 mg/dl, LDL -7,5 mg/dl, HDL +2,2 mg/dl, triglicéridos -62,7 mg/dl. La glucemia basal descendieron -19,2 mg/dl y los de insulina -3,6 µUI/ml (HOMA -1,7). Las encimas hepáticas sufrieron ligeros cambios AST -5,3 UI/L, ALT -4,6 UI/L y GGT -32,5 UI/L. Al final del estudio sólo 2 pacientes (12,5%) presentaban criterios diagnósticos de SM (p < 0,001).
Conclusiones: La reducción de peso con orlistat asociada a un programa de dieta y ejercicio tuvo un efecto positivo a medio plazo en el control de los factores de riesgo cardiovascular de los pacientes con exceso de peso y SM.
182EFICACIA DE ORLISTAT EN LA REDUCCIÓN DE PESO Y GRASA EN MUJERES MENOPAÚSICAS CON EXCESO DE PESO, VARIACIONES SEGÚN SU DOSIFICACIÓN
M. Quesada Charneco, D. Fernández, R. Reyes, M. Palma, P. Rozas, I. Luque y A. Sebastián
Servicio Endocrinología Hospital Universitario San Cecilio. Granada.
Introducción: La menopausia produce aumento de peso, cambios en la composición corporal (perímetro de la cintura, obesidad central) y, por aumento de grasa visceral, la aparición de factores de riesgo cardiovascular (FRCV). No se ha documentado el impacto de la menopausia ni la dosificación en la pérdida de peso y grasa corporal con orlistat.
Material y métodos: 14 mujeres menopaúsicas (menopausia establecida si no menstrúan en los últimos 12 meses), 62,2 años, 85,9 kilogramos, IMC 35 kg/m2. Se prescribió un plan de alimentación (1.300 kcal/día), ejercicio y orlistat 3/día, 6 meses. Se valoró peso, tensión arterial sistólica (TAS), diastólica (TAD), colesterol total, LDL, triglicéridos, glucemia basal y ácido úrico. Se usó la prueba T- Student comparando valor basal y final de las variables a estudio. Se evaluó la relación lineal y cuadrática de la pérdida de peso con la dosificación de orlistat.
Resultados: A 6 meses, pérdida de peso media -10,1% ± 3,41 (p < 0,001), IMC 31,6 kg/m2 (-4,5 kg/m2, p < 0,001), colesterol total -19,4 mg/dl (p = 0,018) y ácido úrico -1,9 mg/dl (p = 0,028). No hay diferencias significativas en otras variables aunque la TAS se redujo -6,5 mmHg, TAD -0,7 mmHg, colesterol LDL -15 mg/dl, triglicéridos -4,4 mg/dl y glucemia basal -5,1 mg/dl. Parece haber relación entre la dosificación de orlistat y la pérdida de peso (a mayor dosis mayor pérdida), aunque no alcanza significación estadística. La pérdida de peso se estabiliza para una dosificación de 2,8 cápsulas/día.
Conclusiones: La reducción de peso (con la reducción de tejido graso asociada) de orlistat tiene un efecto positivo en la mejora de los FRCV en mujeres menopaúsicas. La dosificación de orlistat parece tener relación con la pérdida de peso, será necesario analizar una muestra mayor para confirmar esta tendencia.
183EFICACIA Y SEGURIDAD DE ORLISTAT EN PACIENTES DEPRESIVAS CON EXCESO DE PESO SEGÚN SU HÁBITO DE PICAR
P. Mezquita-Raya*, A. de Torres**, D. Fernández-García***, G. Alonso*** y M. Muñoz-Torres***
*Unidad Endocrinología Hospital Torrecárdenas. Almería, **Unidad Endocrinología Clínica San Pedro. Almería, ***Servicio Endocrinología Hospital Universitario San Cecilio. Granada.
Introducción: Los aumentos de peso asocian con cierta frecuencia enfermedad depresiva, patrones de alimentación desestructurados y tendencia al hábito de picar. Orlistat en pacientes depresivas con exceso de peso según su hábito de picar ha sido poco estudiado.
Material y métodos: 24 mujeres depresivas (si tratamiento antidepresivo al menos 12 meses), 37,6 años, 85,6 kg, IMC 35 kg/m2, cintura 97,2 cm. 37,5% sin hábito de picar, 45,8% hábito leve y 16,6% moderado. Se pauta dieta hipocalórica y orlistat 3 meses. Se mide peso, cintura, presión arterial, colesterol total, LDL, HDL, triglicéridos, glucemia basal y efectos gastrointestinales (GI). Se compara valor basal y final de las variables, así como según su hábito de picar basal.
Resultados: A 3 meses, pérdida de peso -9,58% ± 3,44 (p < 0,001), cintura -6,5 cm. (p < 0,001), IMC -3,2 kg/m2, PAS -12,46 mmHg (p < 0,001), PAD -4,96 mmHg (p = 0,003), colesterol total -13,2 mg/dl (p = 0,008), LDL -10,6 mg/dl (p < 0,001) y glucemia basal -8,2 mg/dl (p = 0,004). HDL y triglicéridos no mejoraron significativamente. Pacientes que no pican pierden 9,4 kg, hábito leve 8,6 kg y moderado 4,4 kg (no-leve p = NS, no-leve-moderado p = 0,018). No pican pierden 8,1 cm cintura, leve 6,2 cm, moderado 3,8 cm (p = 0,222). Sólo 3 pacientes con efectos GI relacionados con el tratamiento (1 leve, 1 moderado, 1 severo) sin relación con el hábito de picar.
Conclusiones: Orlistat tiene efecto positivo en la pérdida de peso y cintura en mujeres depresivas. Además, produce una mejoría significativa sobre los principales factores de riesgo cardiovascular. El hábito de picar no influye en la aparición de efectos GI relacionados con orlistat ni resta eficacia si los hábitos de alimentación no están muy desestructurados.
184EL IMPACTO DEL SÍNDROME DE APNEAS OBSTRUCTIVAS DEL SUEÑO SOBRE LA SENSIBILIDAD INSULÍNICA EN LA OBESIDAD MÓRBIDA DEPENDE DE LOS COMPONENTES DEL SÍNDROME METABÓLICO
J. Salvador Rodríguez*, C. Abreu Padín*, F. Payeras Mas*, D. Ollero García-Agullo**, J. Iriarte Franco***, C. Silva Frojan*, F. Gomez Peralta* y P. Pujante Alarcón*
*Endocrinología y Nutrición Clínica Universitaria de Navarra. Pamplona, **Endocrinología Clínica de la Concepción. Madrid, ***Neurofisiología Clínica Universitaria de Navarra. Pamplona.
El síndrome de apnea obstructiva del sueño (SAOS) se ha asociado con un aumento del riesgo cardiovascular, en probable relación con la promoción de la resistencia insulínica (RI). Sin embargo, el efecto del SAOS sobre la RI puede ser variable dependiendo de las características de cada paciente. En este estudio hemos evaluado la hipótesis según la cual el efecto del SAOS sobre la RI es diferente dependiendo del número de componentes acumulados que forman parte del síndrome metabólico según criterios ATP-III. A tal fin se han estudiado 213 pacientes (141 mujeres) de 40,7 ± 0,8 años de edad afectas de obesidad extrema (IMC 43,8 ± 0,4 kg/m2). En todos los casos se evaluaron parámetros de sensibilidad/resistencia insulínica (SI/RI; índices HOMA, QUICKI e ISI composite) derivados de determinaciones de glucemia e insulinemia basales y tras sobrecarga oral de glucosa. Los pacientes fueron agrupados en cinco categorías dependiendo del número de factores de síndrome metabólico (Metscore, M1 n = 17; M2 n = 59; M3 n = 81; M4 n = 38; M5 n = 18) y clasificados según criterios polisomnográficos (SAOS; no SAOS). Todos los datos se expresan como media ± ESM. De acuerdo a lo esperado, el índice apnea-hipopnea (IAH) en los pacientes con SAOS fue diferente en todos los grupos de Metscore a los que no presentaban apneas. Los índices de SI/RI fueron idénticos en pacientes con y sin SAOS en los grupos M1 (HOMA: 3,8 ± 0,8 vs. 3,6 ± 0,3; QUICKI: 0,32 ± 0,01 vs. 0,31 ± 0,01; ISI: 2,9 ± 0,5 vs. 2,8 ± 0,2. p NS) y M2 (HOMA: 3,9 ± 0,4 vs. 4 ± 0,6; QUICKI: 0,32 ± 0,01 vs. 0,32 ± 0,01; ISI: 3,3 ± 0,2 vs. 3,8 ± 0,3. p NS). Sin embargo, los pacientes con SAOS en el grupo M3 mostraron índices más elevados de RI que los sin SAOS (HOMA: 5,6 ± 0,4 vs. 3,5 ± 0,3. p < 0,01; QUICKI: 0,30 ± 0,01 vs. 0,32 ± 0,01. p < 0,01; ISI: 2,4 ± 0,1 vs. 3 ± 0,2. p < 0,05). Los pacientes de los grupos M4 y M5 mostraron altos índices de RI, si bien no se encontraron diferencias entre los subgrupos clasificados por la existencia de SAOS. Se observó correlación significativa entre IAH y los índices de SI/RI en el grupo M2 (ISI: r = -0,25. p < 0,05) y M3 (QUICKI r = -0,31. p < 0,01; HOMA r = 0,32. p < 0,01; ISI: r = -0,22. p < 0,05). Estos datos sugieren que el impacto del SAOS sobre los parámetros de SI/RI no es uniforme en todos los pacientes con obesidad mórbida. Los efectos más negativos sobre la sensibilidad insulínica se producen en los pacientes con tres componentes del síndrome metabólico, mientras que en aquellos con uno o dos componentes la existencia de SAOS no se asocia a deterioro de los parámetros de SI/RI.
185EL SÍNDROME METABÓLICO "BIOQUÍMICO": UN MÉTODO ÚTIL PARA CRIBAJE
E. Naranjo Rodríguez1, E. Domínguez2, J.F. Martín Lázaro3, M.J. Lucio Pérez4, M. Matíes Prats3 y J. Lang Prieto2
1Servicio de Bioquímica. Hospital Psiquiátrico. La Habana, 2Servicio Central de Diabetes y Embarazo Instituto Nacional de Endocrinología y Hospital Ginecobstétrico Ramón González Coro. La Habana, 3Unidad de Lípidos. Servicio de Bioquímica. Hospital Ramón y Cajal. Madrid, 4Servicio de Endocrinología. Hospital Ramón y Cajal. Madrid. Univ Alcalá.
El síndrome metabólico (SM) es la asociación en el mismo sujeto de varios factores de riesgo cardiovascular. Recientemente las directrices del National Cholesterol Education Program Adult Treatment Panel III (ATP III) lo han propuesto como un factor de riesgo independiente para la diabetes y la enfermedad cardiovascular. Su prevalencia entre la población general es muy alta, por eso para un abordaje clínico-epidemiológico deben utilizarse herramientas de fácil cribaje que permitan seleccionar a los sujetos de más alto riesgo. Nosotros mostramos un método de cribaje sencillo entre la población general basado en los tres criterios bioquímicos del ATP III. Estudiamos 306 pacientes consecutivos de una consulta de endocrinología, entre 18 y 70 años. Como SM fueron diagnosticados 145/306 (47,4%) por los criterios ATP III y como SM "bioquímico" 38/306 (12,4%) del total de la población estudiada, que representan a 38/145 (26,2%) de los diagnosticados como SM. Los valores de circunferencia de la cintura, presión arterial sistólica y diastólica fueron más elevados que en los sujetos sin SM (105,2 ± 15,2 frente a 81,6 ± 10,4 cm, 142,8 ± 21,3 frente a 122,2 ± 11,7 mmHg, y 88,4 ± 10,4 frente a 74,5 ± 11,8 mmHg, respectivamente, p = 0,000 para todos). En conclusión, el SM "bioquímico" puede ser una herramienta útil para cribaje del SM entre la población general.
186ESTRATEGIA PROBESCI: UN ESTUDIO FENOTÍPICO VIABLE PARA EL PACIENTE OBESO
F. Alcaraz Cebrian*, C. Vázquez Martínez*, F. Cabañeros*, S. Vázquez**, C. Montagna*, M. Garriga*, J. Secos*, R. Reyes Garcia*, J.A. Balsa*, I. Zamarrón***, E. Morejón*, J.L. Moreno García*, A. Sánchez García*, T. Carneros García* y R. López Fernández*
*Unidad de Nutrición Clínica y Dietética, **Servicio de Informática, ***Unidad de Informática Hospital Ramón y Cajal. Madrid.
Justificación: El proyecto PROBESCI nace por un lado de la idea de profundizar en el diagnóstico fenotípico del paciente obeso y su tratamiento y por otro lado de la necesidad de ofrecer Servicios Sanitarios Públicos de más alta calidad y eficacia.
Generales: Profundizar y homogeneizar el diagnóstico fenotípico del obeso. Evaluar la factibilidad de una Consulta Inicial Grupal (CIG) de recepción de pacientes obesos. Evaluar la eficacia de la estrategia grupal frente a la consulta inicial individual (CII) y frente a la consulta clásica. Aumentar la eficiencia de los Servicios Sanitarios Públicos.
Material y métodos: Se seleccionarán un total de 180 pacientes, obesos del Área 4 de Madrid, que consulten por primera vez entre Marzo y Octubre de 2005. Un grupo mensual de 20 pacientes asistidos en CIG (total 120). Un grupo de 10 pacientes mansual asistidos en consulta CII (total 60). Métodos de la consulta inicial: Evaluación antropométrica. Explicación de los grupos de alimentos y dietas mediante material audiovisual. Caracterización fenotípica de los pacientes mediante cuestionarios validados. Se recogerán antecedentes personales y familiares, presencia de trastornos de la conducta alimentaria, grado de ansiedad y compulsividad, hábitos de vida, Cuestionario de Frecuencia de Alimentos Documentación: dieta personalizada según IMC, petición de análisis, citación con médico asignado Valoración de los cuestionarios utilizados en la CIG que se integrarán en la Historia Clínica informatizada del paciente con el fin de que el médico pueda disponer en posterior consulta. Cuestionario para evaluar opinión médica. Encuesta de satisfacción de los pacientes. Análisis estadístico de los resultados: 1. Análisis maltivariante para descripción de grupos fenotípicos homogéneos. 2. Comparación de las variables de peso, IMC, CC y TA entre la CIG y la primera visita con el médico. 3. Bioimpedancia al inicio y a los seis meses. 4. Comparación de las variables de peso, IMC, CC, TA y RCV entre la CIG y la CII y frente a los datos históricos de la Unidad. 5. Comparación de costes de una consulta convencional frente a la consulta grupal en sus dos modalidades.
Nuestros agradecimientos a ROCHE S.A por su continuo y desinteresado apoyo.
187ESTUDIO DE LA FUNCIÓN PULMONAR EN LA OBESIDAD MÓRBIDA EXTREMA
J. García-Almeida*, L. Peñuela**, E. Casado**, E. Acosta**, G. Olveira***, E. García-Fuentes*** y F. Soriguer***
*Endocrinología y Nutrición Hospital Virgen de la Victoria. Málaga, **Neumología Hospital Regional Universitario Carlos Haya. Málaga, ***Endocrinología y Nutrición Hospital Regional Universitario Carlos Haya. Málaga.
Introducción: La obesidad es una patología con una prevalencia cada vez más elevada, con una importante repercusión sobre diversos sistemas como el cardiocirculatorio y el ventilatorio. El objetivo de nuestro trabajo ha sido evaluar la función pulmonar en estos pacientes.
Pacientes y métodos: Se ha estudiado bioquímicamente, y calculado la sensibilidad a la insulina (SI) mediante una sobrecarga intravenosa de glucosa, a 15 pacientes obesos mórbidos extremos (IMC 52,9 ± 3,8) (10 mujeres y 5 hombres). Se ha valorado la función pulmonar mediante la realización de espirometría, pletismografía, y prueba de esfuerzo en bicicleta con protocolo incremental a 15W/min. Previamente se les ha realizado una valoración antropométrica que incluía impedanciometría. Se han comparado con un grupo control (n = 12) con un IMC normal (25,1 ± 2,3).
Resultados: Se ha visto una significativa reducción de la SI en la obesidad mórbida (8,7 ± 5,9 vs. 1,2 ± 1,4) y un aumento de la glucosa (81 ± 6 vs. 111 ± 32), insulina (8,9 ± 3,2 vs. 31,9 ± 20,1) y ácidos grasos libres (0,38 ± 0,06 vs. 0,57 ± 0,16). En la espirometría objetivamos una reducción del FVC y FEV1 sin afectarse el FEV1%VC max (FVC 3438 ± 1036 vs. 4124 ± 855, p < 0,001; FEV1 2872 ± 1018 vs. 3225 ± 733, p < 0,001). También se produce afectación de las vías finas (MMEF 75/25 2764 ± 1417 vs. 3732 ± 350, p < 0,05). En cuanto a los valores obtenidos en la pletismografia comprobamos una reducción de la capacidad residual funcional y de la capacidad pulmonar total respecto a la población normal (FRC 2841 ± 681 vs. 3251 ± 372, p < 0,05; TLC 4959 ± 765 vs. 5526 ± 914, p < 0,05), sin cambios significativos en el volumen residual y el volumen de reserva espiratorio. Por último en la ergometría el VO2 máx es similar al de la población normal, sin embargo la carga máxima alcanzada por estos pacientes es menor que dicha población (W 86 ± 46 vs. 147 ± 63, p < 0,001). Al corregir VO2 por Kg de peso se observa una gran reducción respecto a la población normal (VO2/Kg 16 ± 3 vs. 31 ± 7), acercándose a dichos valores cuando la corrección se realiza con el peso magro (VO2/kg magro 31 ± 6).
Conclusiones: Se objetiva un patrón restrictivo con afectación de las vías finas. Respecto a la pletismografia, hallamos una reducción de la capacidad pulmonar total, que solo se observa en obesidad extrema, y una reducción de la capacidad residual funcional. El VO2 max en la ergometría de estos pacientes es similar a la población normal pero realizan un esfuerzo de escasa duración alcanzando poca carga. En estos pacientes el VO2 se debe corregir por peso magro, aproximándose así a los valores normales.
188ESTUDIO DE LA REPERCUSIÓN DEL BY-PASS BILIOPANCREÁTICO SOBRE EL METABOLISMO ÓSEO
C. Roa Llamazares*, E. Morejón Bootello*, C. Caballero Loscos**, I. Zamarrón Cuesta*, R. Peromingo Fresneda***, V. Fresneda Moreno***, C. Vázquez Martínez* y J.A. Balsa Barro*
*Endocrinología y Nutrición, **Medicina Nuclear, ***Cirugía General Hospital Ramón y Cajal. Madrid.
Introducción: El by-pass biliopancreático es una técnica mixta de cirugía bariátrica, restrictiva y malabsortiva, que conlleva riesgo de malnutrición proteico-calórica y de déficit de micronutrientes, incluidos Ca++ y vitamina D. No hay datos previos que hayan relacionado esta técnica con la pérdida de masa ósea a largo plazo.
Objetivo: Evaluar la repercusión del by-pass biliopancreático en el metabolismo óseo.
Pacientes y métodos: Estudio retrospectivo de una serie de 65 pacientes (51 mujeres/14 varones) intervenidos mediante esta técnica. Se determinaron los niveles plasmáticos de calcio, fósforo, vitamina 25-OH D y PTH a los 3, 6, 12, 18, 24 36 y 48 meses tras la cirugía. Se realizó densitometría ósea en todos los sujetos entre el mes 18 y el 4º año post-intervención. En 15 de ellos se realizaron 2 densitometrías con un intervalo mayor a un año. Todos los pacientes recibieron suplementos de Ca y vitamina D vía oral y la dosis de calcifediol se tituló para conseguir valores en plasma de vitamina D superiores a 25 ng/ml. Como grupo control se utilizaron 9 densitometrías óseas realizadas en pacientes obesos previamente a la intervención.
Resultados: Se detectó una pérdida progresiva y significativa de masa ósea a nivel de columna lumbar a lo largo de los 4 primeros años tras la cirugía, presentando una t-score basal de 0,55 ± 0,86 y unos valores de 0,14 ± 1,53, -0,59 ± 1,75, -1,10 ± 1,25 y -1,67 ± 1,16 en el 1º, 2º, 3º y 4º respectivamente. Estos resultados se mantuvieron al analizar los subgrupos de mujeres y de mujeres premenopaúsicas. En el 78,5% de los pacientes se detectaron datos de hiperparatiroidismo secundario al presentar una PTH media elevada a partir del 6º mes tras la cirugía. Se observó una correlación negativa entre los niveles de PTH media y la t-score en columna lumbar, tanto en el grupo total (p = 0,014) como en el subgrupo de mujeres (p = 0,008). En el subgrupo de mujeres premenopaúsicas no se alcanzó significación estadística (p = 0,06). En los 15 pacientes en los que se realizaron 2 densitometrías durante el período de estudio se objetivo una disminución de la t-score a nivel lumbar de -0,72 a -1,39 (p = 0,0001). En varones y mujeres posmenopáusicas no se encontró correlación entre la PTH media y pérdida de masa ósea por el bajo tamaño muestral.
Conclusiones: Los resultados obtenidos sugieren que la malabsorción de Ca++ condiciona el desarrollo de un hiperparatiroidismo secundario persistente en la mayoría de los pacientes sometidos a by-pass biliopancreático, siendo éste una de las principales causas de pérdida de masa ósea mantenida al menos hasta el 4º año post-intervención. Estos datos apoyan el uso de terapia antiresortiva de forma precoz en pacientes operados mediante esta técnica en los que se objetiva hiperparatiroidismo secundario persistente a pesar de una adecuada suplementación con Ca y vitamina D.
189EVALUACIÓN DE LA RESPUESTA TERAPÉUTICA A ORLISTAT EN FUNCIÓN DEL IMC BASAL
A.I. Jiménez Millán, M. Rupérez Lucas, D. Saavedra Ontiveros y B. Moreno Esteban
U. Obesidad HGU Gregorio Marañón. Madrid.
Introducción: Es de sobra conocido el efecto del orlistat en la reducción de peso en pacientes con exceso de peso, sin embargo, no se sabe si existe relación entre el porcentaje de peso perdido y el IMC al inicio del tratamiento.
Objetivos:1) Evaluar el éxito terapéutico de 240 mg de orlistat /día tras 4 meses de tratamiento. 2) Determinar si existe relación entre el IMC inicial y el porcentaje de peso perdido.
Material y métodos: Estudio abierto, secuencial, prospectivo, longitudinal (con seguimiento 4 meses). Se incluyeron 60 pacientes con sobrepeso y obesidad grados I y II que fueron tratados con 240 mg/día de orlistat durante 4 meses. Concluyeron el seguimiento 51 pacientes (85%). Se evaluaron porcentaje de peso perdido, y el IMC inicial y final del estudio Se evaluó la relación entre IMC inicial y el porcentaje de peso perdido y el éxito terapéutico (pérdida de > 5% con respecto al peso inicial).
Resultados: Porcentaje de éxito global 86,3% (Sobrepeso 80%, Obesidad I 85%, Obesidad II 100%). Se observó mayor éxito terapéutico a mayor grado de obesidad lo que indica una relación positiva entre el IMC inicial y el porcentaje de peso perdido.
Conclusiones:1) El orlistat en la dosis prescrita mostró un éxito terapéutico del 85% de forma global. 2) Los pacientes con mayor exceso de peso demostraron mayor pérdida de peso a igual dosis de orlistat.
190
EVALUACIÓN DE UN PROGRAMA MOTIVACIONAL (XENIPLAN®) COMO APOYO AL TRATAMIENTO DE LA OBESIDAD CON ORLISTAT EN UNA UNIDAD ESPECIALIZADA DE OBESIDAD
P. García Lorda*, D. Gutiérrez Amargós**, M. Bulló*, R. Cos* y J. Salas-Salvadó*
*Unidad de Nutrición Humana Hospital Universitario Sant Joan, Universitat Rovira i Virgili. Reus, **Metabolismo Roche Farma SA. Barcelona.
Introducción: Los pacientes con obesidad de larga evolución presentan dificultad en cambiar hábitos y seguir el tratamiento prescrito. Xeniplan® es un programa motivacional que apoya al paciente en tratamiento para perder peso con orlistat. Incluye materiales educacionales y refuerzo telefónico.
Material y métodos: 20 mujeres (IMC 40,6 ± 5,5 kg/m2, 101,5 ± 14,2 kg, 46,6 ± 12,5 años) en tratamiento con orlistat se inscribieron en Xeniplan® durante 6 meses. 100% había seguido tratamiento antiobesidad previo (95% dieta hipocalórica, 70% fármacos). 95% come rápido, 45% pica habitualmente y 25% en ocasiones, el 70% no realiza actividad física. Se evalúa adherencia, aceptabilidad y modificaciones del estilo de vida de los pacientes en el programa.
Resultados: 80% completaron el programa con pérdida del 7,5% del peso (peso final 93,86 ± 13,6 kg, p < 0,001) y de 8,8 ± 8,2 cm de cintura (p < 0,001). La adherencia al tratamiento farmacológico fue buena o excelente en el 100%, sólo 2 pacientes refirieron efectos gastrointestinales (diarreas, heces oleosas ocasionales). El 75% siguió adecuadamente la dieta. El 38% redujo el consumo de embutidos, 75% de pastelería, bollería, dulces y bebidas azucaradas. El 56% aumentó la actividad física. El 100% leyó la información recibida y manifestó que la comprendía, el 87,5% la consideró muy o bastante útil. 87,5% manifestó que el programa ayudaba en la motivación y 88% estaba satisfecho o muy satisfecho con él. La satisfacción con el programa fue 8,2 ± 2,0 en escala 10.
Conclusiones: En una unidad especializada de obesidad el programa Xeniplan® es una herramienta útil para favorecer cambios alimentarios y de estilo de vida y mantener la motivación en los pacientes en tratamiento con orlistat.
191EVOLUCIÓN DE LOS ÁCIDOS GRASOS LIBRES Y SENSIBILIDAD A LA INSULINA EN LA OBESIDAD MÓRBIDA TRAS LA CIRUGÍA BARIÁTRICA
J. García-Almeida1, E. García-Fuentes2, J. García-Arnes2, M. Garriga3, L. Garrido-Sánchez2, F. Soriguer2, J. Gallego4, J. Rivas5 y B. González6
1Endocrinología y Nutrición Hospital Virgen de la Victoria. Málaga, 2Endocrinología y Nutrición, 3Análisis Clínicos, 4Cirugía Hospital Regional Universitario Carlos Haya. Málaga, 5Cirugía, 6Psicología Hospital Virgen de la Victoria. Málaga.
Introducción: Es bien conocida la relación entre la obesidad y la insulinresistencia. Se postula que uno de los mecanismos propuestos que contribuyen al desarrollo de la insulinresistencia es la elevación de los niveles de ácidos grasos libres (AGL).Evaluaremos la insulinresistencia en los sujetos obesos mórbidos y su evolución al ser intervenidos mediante cirugía bariátrica.
Métodos: Se estudiaron 12 sujetos control y 32 obesos mórbidos, de los cuales 22 se han vuelto a estudiar 8 meses después de ser sometidos a cirugía bariátrica. Se calculó la sensibilidad a la insulina (SI) y el índice de disposición (DI) mediante una sobrecarga intravenosa de glucosa. Los datos se expresan como media ± SD.
Resultados: En la tabla se muestran los valores basales, así como la SI, AIRg y el DI:
Conclusiones:a) La recuperación de los AGL no es completa. b) La sensibilidad a la insulina, a pesar de aumentar claramente a los 8 meses tras la intervención, no llega a normalizarse completamente. c) Parece que los AGL puedan ser un marcador del estado de insulinresistencia, al cambiar de forma semejante a la Si y el DI.
192
EVOLUCIÓN TRAS LA CIRUGÍA BARIÁTRICA DE LA FUNCIÓN PULMONAR EN LA OBESIDAD MÓRBIDA EXTREMA
J. García-Almeida*, L. Peñuela**, E. Casado**, E. Acosta**, G. Olveira***, E. García-Fuentes***, L. Garrido-Sánchez*** y F. Soriguer***
*Endocrinología y Nutrición Hospital Virgen de la Victoria. Málaga, **Neumología, ***Endocrinología y Nutrición Hospital Regional Universitario Carlos Haya. Málaga.
Objetivo: Comparar la función pulmonar en pacientes obesos mórbidos extremos antes y después de ser intervenidos de cirugía bariátrica.
Material y métodos: Se ha estudiado una muestra de pacientes obesos mórbidos extremos (n = 10, 6 mujeres y 4 hombres) que han sido sometidos a cirugía bariátrica. Se les ha realizado un análisis bioquímico, calculado la resistencia a la insulina mediante el HOMA, y se han realizado medidas antropométricas (incluyendo impedanciometría) y pruebas de función pulmonar (espirometría, pletismografía, difusión y ergometría) antes y 6 meses después de la cirugía.
Resultados: Se comprueba una reducción significativa 6 meses tras la cirugía en el peso (146 ± 16 vs. 110 ± 9), BMI (52,9 ± 3,8 vs. 39,7 ± 2,1) y de la mayoría de las variables bioquímicas estudiadas (glucosa 111 ± 29 vs. 85 ± 6, insulina 27 ± 18 vs. 12 ± 5, HOMA 1,9 ± 0,5 vs. 8,51 ± 3,6, ácidos grasos libres 0,73 ± 0,43). El peso magro medido por impedanciometría también disminuyó significativamente (79,2 ± 12,8 vs. 61,2 ± 10,2, p < 0,05). En la espirometría se observa aumento de FVC (3332 ± 844 vs. 3629 ± 917, p < 0,01), sin ser estadísticamente significativos los cambios obtenidos de FEV1 (2746 ± 852 vs. 2907 ± 909). La pletismografía y difusión son similares pre y postcirugía (FRC 3071 ± 627 vs. 3223 ± 642; VRE 1326 ± 702 vs. 1474 ± 829; DLCO 28 ± 6 vs. 27 ± 3). Los cambios en los parámetros medidos en la ergometría (variables aeróbicas, cardiovasculares, ventilatorias, de intercambio y de percepción subjetiva) antes y después de la intervención no fueron estadísticamente significativos entre ambas medias (VO2/Kg 15,4 ± 4,1 vs. 18,4 ± 3,9; VO2/kg magro 30,9 ± 6,3 vs. 33,3 ± 6,1; Wmáx 91 ± 37 vs. 107 ± 33; Fc/VO2 28,7 ± 15,9 vs. 33,2 ± 9,5; VO2/Fc 16,5 ± 3,4 vs. 15,4 ± 3,2; reserva ventilatoria 42 ± 28 vs. 50 ± 23).
Conclusión: En nuestra muestra no hemos encontrado diferencias estadísticamente significativas en los parámetros de función pulmonar excepto en FVC tras ser sometidos a cirugía bariátrica y objetivarse una pérdida de peso significativa. Sin embargo, si parece observarse una cierta tendencia. Esto puede ser debido a la necesidad de una muestra de mayor tamaño o a la necesidad de seguirlos durante un mayor período de tiempo.
193FACTORES DE RIESGO CARDIOVASCULAR EN UNA POBLACIÓN CON DIABETES MELLITUS GESTACIONAL
A. González Jiménez*, J.A. Lobón Hernández*, C. Yeste Doblas**, M. Palma Moya**, I. Luque Fernández**, A. Sebastián Ochoa**, F. Escobar Jiménez** y M.L. Fernández Soto**
*Dpto. de Medicina Facultad de Medicina. Universidad de Granada. Granada, **Área de Endocrinología y Gestación. Servicio de Endocrinología y Nutrición Hospital Universitario San Cecilio. Granada.
Objetivo: Evaluar la relación de diferentes factores de riesgo cardiovascular con el desarrollo de diabetes mellitus gestacional.
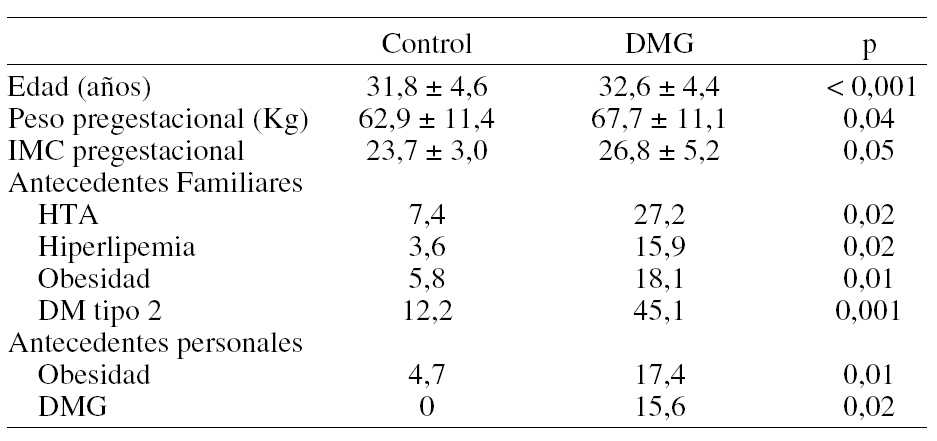
Pacientes y métodos: Se han estudiado 276 embarazadas con diagnóstico de Diabetes Mellitus Gestacional (DMG) y 89 gestantes con test de tolerancia oral a la glucosa normal. El diagnóstico de DMG se hizo según los criterios del National Diabetes data Group, entre la 24 y la 28 semana gestacional. Se valoraron, la edad, parámetros antropométricos (peso, talla, IMC) y antecedentes personales y familiares de DM y de factores de riesgo metabólicos, así como determinación de parámetros bioquímicos: perfil lipídico, insulina y pancreostatina. Se aplicó estudio estadístico mediante test de Anova y análisis de frecuencias para la comparación entre grupos.
Resultados: Las características clínicas y antecedentes familiares y personales de ambos grupos se muestran en la tabla.
Encontramos un incremento significativo de los niveles de insulina (p < 0,05) y pancreostatina (p < 0,001) en diabetes gestacional frente a las gestantes sin alteraciones de la tolerancia a la glucosa.
Conclusiones: La insulinoresistencia y los factores clínicos relacionados con el riesgo cardiovascular fundamentalmente: obesidad, HTA y DM tipo 2, parecen jugar un papel determinante en el desarrollo de DMG, por lo que se plantea el reto de su control, tanto preconcepcional como durante la gestación.
194FACTORES DE RIESGO PARA SÍNDROME METABÓLICO EN PACIENTES CON HÍGADO GRASO
R. Gómez Pérez*, J.G. Angel*, L. Uzcátegui Osorio* y D. Martínez**
*Unidad de Endocrinología, **Unidad de Gastroenterología IAHULA- ULA. Mérida, Venezuela.
Objetivo: Describir las características clínicas y paraclínicas de síndrome metabólico (SM) en pacientes con diagnóstico de hígado graso no alcohólico (NAFLD) por ultrasonido (US) y biopsia hepática.
Materiales y métodos: S seleccionaron 22 historias clínicas con diagnóstico de NAFLD. Se les aplicó la clasificación internacional de NAFLD tanto por el US (Quinn y col 1985), como para la biopsia hepática (Bacon y col 1999). Se agruparon los casos por grupos de edad y sexo, para describir las características clínicas, perfil bioquímico, hallazgos del US y biopsia.
Resultados: La edad media fue de 45,8 años, el grupo de edad con mayor porcentaje de casos fue el de 33-45 años. La presencia de antecedentes familiares relacionados con SM, fueron referidos por 16 pacientes (73%). Clínicamente hubo 73% de los casos con sobrepeso y obesidad por IMC, 45,45% eran hipertensos. El perfil bioquímico no mostró significación estadística al comparar ambos sexos. La mitad de los pacientes tenían transaminasas normales, los triglicéridos estaban elevados en el 45,45% de los casos, y la dislipidemia mixta fue hallada en 90,91%. El US y la biopsia hepática reportaron mayor número de casos para los grados 1 y 2. Se observó una correlación positiva entre las características clínicas y el perfil lipídico y el grado dos de severidad por biopsia. No hubo correlación entre el US y el grado de severidad por anatomía patológica.
Conclusiones: La NAFLD se relacionó con SM, el US es útil para diagnosticar NAFLD, pero no para definir los grados de severidad, la biopsia hepática es el método para confirmar diagnóstico y estadiar la severidad. Se debe sospechar NAFLD en pacientes con factores de riesgo para SM.
195FACTORES INFLAMATORIOS Y RIESGO DE SÍNDROME METABÓLICO EN LA OBESIDAD
A. Soto*, D. Bellido*, J.A. Castro*, M. Martínez Olmos**, S. Pértiga*, N. Buño* y O. Vidal*
*Endocrinología y Nutrición H. Juan Canalejo. La Coruña, **Endocrinología y Nutrición Hospital Meixoeiro. Vigo.
Introducción: Los pacientes con síndrome metabólico (SM) presentan un incremento del riesgo para padecer ateroesclerosis y como consecuencia de ella, para la diabetes y la enfermedad cardiovascular (ECV). La inflamación desempeña un papel crucial en este proceso de la ateroesclerosis y está envuelta en muchas de las anormalidades metabólicas del síndrome metabólico, siendo las más importantes la resistencia a la insulina y la adiposidad. Varios estudios han demostrado la relación entre la elevación de los niveles de proteína C reactiva (PCR) y la ferritina, y cada uno de los componentes del síndrome metabólico.
Pacientes y métodos: Se realizó un estudio de cohorte, transversal de los pacientes atendidos en la consulta de Endocrinología y Nutrición general del hospital, durante el período de tiempo 1996-2003. La muestra estudiada fue de 634 individuos, con 217 varones (%) y 415 mujeres (%), diagnosticados de sobrepeso u obesidad, aplicando los criterios definidos por la Sociedad Española para el Estudio de la Obesidad año 2000. A los pacientes incluidos se les realizó estudio de composición corporal con realización de medidas antropométricas entre las que se incluyeron peso, talla, índice de masa corporal, diámetro de la cintura y cadera, índice cintura cadera y perímetro sagital. Se determinaron los niveles de glucosa, insulina, colesterol, triglicéridos, colesterol ligado a lipoproteínas de alta densidad (HDL), proteína C reactiva y ferritina. La resistencia a la insulina se definió empleando el método HOMA.
Resultados: De los cinco criterios metabólicos incluidos en este análisis aplicando la definición de la ATP III, fue la adiposidad abdominal el que presenta una relación más estrecha con los niveles de la proteína C reactiva (p < 0,04) y el perímetro de la cintura y los triglicéridos los que presentan una relación más marcada con los niveles de ferritina (< 0,001). Hay un fuerte incremento lineal entre los niveles de PCR y ferritina y el número de componentes del síndrome metabólico. Y también se demostró en este estudio una correlación positiva entre los niveles de PCR sensible y la ferritina con la resistencia a la insulina empleando el método HOMA. Siendo más estrecha esta relación con la ferritina (0,001 versus 0,022).
Conclusiones: El empleo de parámetros inflamatorios como la ferritina y la PCR nos pueden servir de marcadores precoces del proceso inflamatorio subclínico crónico, en la práctica clínica diaria.
196FIABILIDAD DE LOS MÉTODOS DIAGNÓSTICOS Y FACTORES CLÍNICOS DE GRAVEDAD DE LA ESTEATOSIS HEPÁTICA EN OBESOS MÓRBIDOS
P. Martín Rojas-Marcos*, M.A. Rubio Herrera*, M. Saiz-Pardo Sanz**, R. Boente Varela*, P. Matía Martín*, L. Cabrerizo García* y A. Duran Rodríguez-Hervada*
*Endocrinología y Nutrición, **Anatomía Patológica Hospital Clínico San Carlos. Madrid.
Introducción: Las técnicas no invasivas (ecografía, enzimas hepáticas) pueden sugerir la presencia de esteatosis, pero raramente diferencian entre esteatohepatitis o fibrosis.
Objetivo: Conocer la prevalencia de estas lesiones en obesos mórbidos (OM) mediante biopsia hepática e intentar conocer la fiabilidad de los métodos diagnósticos y de los predictores clínicos y analíticos asociados esta patología.
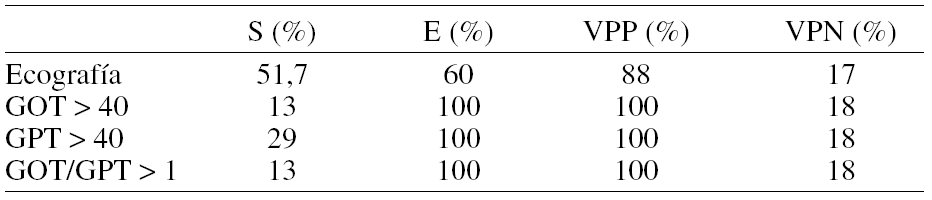
Metodología: Se analizan las biopsias hepáticas de 42 pacientes (6 varones y 36 mujeres) con OM (IMC 51,1 (9,4)), y edad media 43,4 (11,5) años obtenidas durante cirugía bariátrica. Predictores clínicos: edad > 40 años, diabetes mellitus, triglicéridos > 180 mg/dl, sexo femenino y analíticos de gravedad: elevación de GOT, GPT y GOT/GPT > 1. Se estimó la sensibilidad (S), especificidad (E), valor predictivo positivo (VPP), valor predictivo negativo (VPN) de los métodos diagnósticos y tablas de contingencia (*2) entre predictores clínico y analíticos.
Resultados: Encontramos una prevalencia de esteatosis del 81%, 12% tienen signos de inflamación y un 9,5% fibrosis. Métodos diagnósticos:
Predictores clínico-analíticos: Se observa una tendencia no significativa entre la presencia de esteatosis y diabetes y/o elevación de GPT.
Conclusiones: La prevalencia de obesidad en OM es muy elevada (81%) pero no existen pruebas suficientemente sensibles para el diagnóstico de esta patología. Solo la biopsia hepática sigue siendo el único método fiable.
197FRECUENCIA DE ASOCIACIÓN DE FACTORES DE RIESGO CARDIOVASCULAR EN ADOLESCENTES Y JÓVENES
P. Beato Víbora
Endocrinología y Nutrición H. Virgen del Puerto. Plasencia.
Introducción: La prevalencia de obesidad en la población adolescente y joven está aumentando. La asociación de otros factores de riesgo empeora el perfil de riesgo cardiovascular en esta población.
Objetivo: Evaluar la frecuencia con la que se asocian distintos factores de riesgo cardiovascular en adolescentes y jóvenes.
Material y métodos: En un estudio transversal se incluyeron 46 pacientes consecutivos (11 varones y 35 mujeres), con edades comprendidas entre los 14 y los 30 años, remitidos por primera vez a la Consulta de Endocrinología por cualquier motivo.
Resultados: Un 65,2% de los pacientes (36,4% de los varones y 74,3% de las mujeres) presentó al menos un factor de riesgo cardiovascular. Un 30,4% presentó un solo factor, 26,1% dos factores, 6,5% tres factores y un 2,2% presentó cuatro factores de riesgo cardiovascular asociados. En los pacientes con al menos un factor de riesgo cardiovascular, la prevalencia de obesidad fue de un 76,7%, de diabetes mellitus de un 23,3%, la hipercolesterolemia estaba presente en un 6,7%, y el tabaquismo en un 63,3% de los pacientes. En este grupo eran fumadores o habían fumado en el último año un 69,2% de las mujeres y un 25% de los varones. Los porcentajes de tabaquismo por grupos de edad fueron los siguientes:
Conclusión: Son necesarias medidas de intervención para controlar la obesidad e incidir simultáneamente en otros factores de riesgo cardiovascular asociados. Deben dirigirse campañas contra el tabaquismo a esta población altamente susceptible, principalmente en el grupo de mujeres.
198ÍNDICE HOMA COMO PREDICTOR DE INSULINORRESISTENCIA EN EL TRATAMIENTO DEL VIH
A. Reparaz Andrade1, E. Álvarez García1, C. Miralles Álvarez2, D. Rodríguez Pérez1, R.V. García Mayor3 y M.A. Andrade Olivié1
1Análisis Clínicos, 2Unidad VIH, 3Endocrinología, Hospital Xeral-Cíes. C.H.U. de Vigo. Vigo.
Introducción y objetivo: Los datos epidemiológicos disponibles en la actualidad sugieren que la resistencia a la insulina es un factor de riesgo para la enfermedad cardiovascular. Numerosos estudios apuntan hacia una relación entre hiperinsulinemia y tratamiento antirretroviral de gran actividad (TARGA) en pacientes VIH.
Objetivo: Evaluar la insulinorresitencia en pacientes VIH con TARGA mediante el modelo homeostático con datos basales HOMA.
Material y métodos:Grupo Control: 43 voluntarios sanos con IMC normal y glucosa en ayunas < 100 mg/dL; Grupo A: 98 pacientes VIH con IMC normal y sin tratamiento en al menos los últimos 3 meses; Grupo B: 242 pacientes VIH con IMC normal y TARGA. La glucosa se determinó por el método de la Hexoquinasa (AU5400® Olympus), y la insulina sérica mediante un ensayo inmunométrico quimioluminiscente (WHO NIBSC 1st IRP 66/304) (Immulite® 2000 DPC). El índice HOMA fue calculado mediante la fórmula simplificada (insulina x glucosa)/22,5. Para el tratamiento de los datos se utilizó el paquete estadístico SPSS 9.0. Se realiza transformación logaritmo neperiano para variables no paramétricas (insulina y HOMA).
Resultados:
El test de ANOVA univariante muestra diferencias estadísticamente significativas entre los índices HOMA de los distintos grupos; F (82,380) = 9,586 (p < 0,0001). Test de Scheffe Grupo Control vs. Grupo A: p (α = 0,05) < 0,05; Grupo Control vs. Grupo B: p (α = 0,05) < 0,05; Grupo A vs. Grupo B p (α = 0,05) = 0,547.
Conclusión: El índice HOMA resultó significativamente más alto en los pacientes VIH (grupos A y B) que en el grupo control, y no se aprecian diferencias estadísticamente significativas entre los pacientes con y sin TARGA. Estos datos sugieren que la tendencia hacia la resistencia insulínica podría estar más relacionada con la propia infección por el VIH que por el tratamiento antirretroviral de gran actividad. Un más amplio estudio, incluyendo recuento de CD4 y teniendo en cuenta los tratamientos que incluyen inhibidores de la proteasa, sería necesario para confirmar esta hipótesis.
199INFLUENCIA DE LA OBESIDAD MÓRBIDA SOBRE LA COMPOSICIÓN EN ÁCIDOS GRASOS DE LOS FOSFOLÍPIDOS Y TRIGLICÉRIDOS SÉRICOS
J. García-Almeida*, E. García-Fuentes**, J. García-Arnés**, G. Rojo-Martínez**, L. Garrido-Sánchez**, F. Soriguer**, L. Peñuela***, E. Casado*** y E. Acosta***
*Endocrinología y Nutrición Hospital Virgen de la Victoria. Málaga, **Endocrinología y Nutrición, ***Neumología Hospital Regional Universitario Carlos Haya. Málaga.
Introducción: Existen estudios contradictorios en obesos sobre la composición en ácidos grasos de los fosfolípidos séricos. Se ha visto que existe una asociación inversa entre la ganancia de peso y la presencia de ácidos grasos monoinsaturados en los fosfolípidos séricos. La composición sérica en ácidos grasos refleja tanto su ingesta a partir de la dieta como la síntesis de novo y la posterior transformación por distintas enzimas. En la obesidad se encuentra modificada la actividad de ciertas enzimas implicadas en la síntesis de ácidos grasos.
Objetivos: Pretendemos estudiar el efecto de la obesidad sobre la composición sérica de ácidos grasos.
Métodos: Se estudiaron 10 sujetos control y 25 obesos mórbidos. Se determinó la composición en ácidos grasos de los fosfolípidos y triglicéridos mediante cromatografía de gases, tras la separación por cromatografía en capa fina de los lípidos séricos. Los datos se presentan como medianas y la significación se ha realizado por el test de Kolmogorov-Smirnov.
Resultados:
Los datos se expresan como medianas de porcentajes (rango semiinterquartílico). * P < 0,05 respecto al grupo control. PUFA: ácidos grasos poliinsaturados; MUFA: ácidos grasos monoinsaturados.
Conclusiones:a) El perfil de los ácidos grasos se ve modificado por la obesidad. b) En los fosfolípidos, los cambios principales se producen en el grupo de los MUFA, los cuales disminuyen significativamente en los obesos mórbidos. c) En los triglicéridos se produce una disminución importante de los PUFA. d) Destaca el cambio inverso de los MUFA respecto a los controles cuando comparamos los fosfolípidos y triglicéridos.
200IRBESARTAN REDUCE LA MICROALBUMINURIA TANTO EN LOS PACIENTES HIPERTENSOS OBESOS COMO NO OBESOS INDEPENDIENTEMENTE DEL CONTROL DE LA PRESIÓN ARTERIAL
C. Calvo Gómez1, D. Sanz Guajardo2, F. Pérez Corral3, J. Sabán Ruiz3, M.C. Ligorria Berguio4, R. García Palacios5, J. Grande Villoria6, M. Rodríguez Gaspar7, L.M. Lou Arnal8, R. Gómez Sánchez8, F. de Álvaro Moreno9 y J. Honorato Pérez10
1Unidad de HTA Hospital Clínico. Santiago de Compostela, 2Nefrología Hospital Puerta de Hierro. Madrid, 3Medicina Interna Hospital Ramón y Cajal. Madrid, 4Endocrinología St Jaume. H de Calella. Cataluña, 5Nefrología Univ Puerto Real. Cádiz, 6Unidad HTA Virgen Concha. Zamora, 7Medicina Interna Hospital Universitario de Canarias. Canarias, 8Nefrología Hospital Alcañiz. Zaragoza, 9Nefrología Hospital Universitario La Paz. Madrid, 10Departamento de Farmacología Clínica Universitaria. Pamplona. KORAL HTA.
La microalbuminuria es un marcador de riesgo cardiovascular. Su prevalencia es más alta en los pacientes hipertensos (HT), los diabéticos (D), los obesos y entre los resistentes a la insulina. Irbesartán reduce la albuminuria en los pacientes D. El objetivo del presente estudio fue valorar la albuminuria (micro y macroalbuminuria) en pacientes HT obesos (O) y no obesos (no-O) y evaluar los efectos sobre la reducción de los niveles de albuminuria y de la presión arterial (PA) tras añadir Irbesartán a su tratamiento habitual. KORAL-HTA es un estudio prospectivo, abierto, multicéntrico, en 1593 pacientes HT divididos en 3 grupos según su índice de masa corporal (IMC) (1: BMI < 25 kg/m2: n = 240; 2: BMI: 25-29,9 kg/m2: n = 765; 3: BMI > 30 kg/m2: n = 588). Los pacientes recibieron Irbesartán en monoterapia o combinado con HCTZ además de su tratamiento habitual, durante el año de seguimiento. Al inicio, los O, fueran o no D, presentaban tanto la presión arterial sistólica como la diastólica (PAS y PAD) significativamente más elevadas (p < 0,001) comparados con los pacientes HT no-O. La excreción urinaria de albúmina en 24 horas (24h-EUA) así como el porcentaje de pacientes con albuminuria fue, al inicio, semejante entre los grupos. El IMC correlacionó positivamente con la PAS (p = 0,004), la glucemia plasmática (p < 0,001), el LDL-c (p < 0,001), y los triglicéridos plamáticos (p < 0,001) y negativamente con el HDL-c (p < 0,001). Tras 1 año de tratamiento con Irbesartan, la media de PAS y PAD y la mediana de EUA disminuyeron significativamente (p < 0,001) en todos los grupos de IMC. El porcentaje de pacientes con albuminuria disminuyó, tras 1 año de seguimiento del 80,4% al 60,1%, del 84,5% al 59,9% y del 81,5% al 57,9% en cada grupo de IMC, respectivamente (p < 0,001). El porcentaje de pacientes que alcanzó los objetivos de PA establecidos por las guías se incrementó del 14,1% al 55,9%, del 12,4% al 70,4% y del 11,8% al 67,3% en los grupos 1, 2 y 3, respectivamente. Sin embargo, el porcentaje de pacientes con micro y macroalbuminuria disminuyó en todos los grupos tanto en aquéllos en los que sus niveles de PA alcanzaron los objetivos establecidos por las guías (C) como en aquéllos que continuaron con su PAS y PAD con valores superiores (no-C) a estos límites, p < 0,001.
Conclusión: Añadir Irbesartán al tratamiento habitual reduce la macro y microalbuminuria en todos los pacientes HT, sean o no O, incluso en aquéllos con mal control de su PA. Los pacientes obesos pueden requerir para un correcto control de la PA la combinación múltiple de fármacos antihipertensivos.
201LA PRESENCIA DE ENFERMEDADES METABÓLICAS SE ASOCIA CON EL NIVEL DE ESTUDIOS DE LOS SUJETOS EN UNA POBLACIÓN DEL SURESTE ESPAÑOL (ESTUDIO PIZARRA)
G. Rojo Martínez, M.C. Almaraz Almaraz, I. Cardona González, I. Esteva de Antonio, M. Ruiz de Adana Navas, S. Morcillo Espina, G. Olveira Fuster, E. García Escobar, E. García Fuentes y F. Soriguer Escofet
Servicio de Endocrinología y Nutrición Hospital Regional Universitario Carlos Haya. Málaga.
Objetivo: Estudiar la asociación entre el nivel de estudios de las personas y la presencia de los componentes del síndrome metabólico y su relación con los hábitos dietéticos.
Sujetos y métodos: El estudio se ha realizado en la población de Pizarra (Málaga). Se han incluido 1226 personas (18 a 65 años) aleatoriamente seleccionadas a partir del padrón municipal. Se han determinado peso, talla, tensión arterial y otras medidas antropométricas. Los niveles de estudios se agruparon en 5 categorías: sin estudios, estudios primarios (hasta 11años), secundarios (hasta 16 años), bachiller o formación profesional y universitarios. A 1020 personas se les realizó una SOG, determinándose la glucemia e insulinemia basal y a los 120'. En una submuestra de 613 sujetos se ha realizado una evaluación nutricional mediante una encuesta cuantitativa prospectiva de 7 días y una encuesta de frecuencia de consumo de alimentos.
Resultados: La presencia de obesidad, hipertensión y diabetes se asocia de manera significativa con el nivel de estudios ajustado por edad y sexo. Así mismo, el nivel de estudios explica en parte la varianza de la insulínresistencia e insulinsensibilidad estimados por el modelo HOMA, así como de la ingesta de hidratos de carbono y alcohol. En cuanto a los hábitos relacionados con la dieta mediterránea, el nivel de estudios se relaciona con el consumo de verduras y hortalizas, especialmente en ensalada, y el consumo de pescado. Por otra parte, las personas con mayor nivel de estudios utilizan preferentemente aceite de oliva para freír.
Conclusiones: El mayor nivel de estudios aparece como un factor "protector" frente a enfermedades metabólicas, hecho que puede estar asociado a unos hábitos dietéticos y de salud más favorables las personas con mejor nivel de instrucción.
202LA REDUCCIÓN DE PESO Y GRASA VISCERAL ESTIMADA MEJORA LOS FACTORES DE RIESGO CARDIOVASCULAR EN PACIENTES CON SÍNDROME METABÓLICO TRATADOS CON ORLISTAT
M. Muñoz Torres*, G. Alonso*, D. Fernández-García* y P. Mezquita Raya**
*Endocrinología Hospital Universitario San Cecilio. Granada, **Endocrinología Hospital Torrecárdenas. Almería.
Introducción: Varios ensayos clínicos han demostrado la eficacia de orlistat en la reducción de peso, perímetro de la cintura y grasa corporal en pacientes con síndrome metabólico. Sin embargo, no se han realizado estudios que evalúen la eficacia de orlistat en la práctica clínica habitual en éste tipo de pacientes.
Material y métodos: Se estudiaron 15 pacientes (6 hombres, 9 mujeres) con criterios de síndrome metabólico (criterios NCEP ATP III). Edad media 61,3 años, 91,7 kg, IMC 34,8 kg/m2, cintura 104,2 cm, grasa visceral estimada (Lemieux S., et al. 1996) 162,8 cm2. Se registraron los valores de presión arterial sistólica (PAS), diastólica (PAD), colesterol total, LDL, HDL, triglicéridos, glucemia e insulinemia basal. Se prescribió dieta hipocalórica (1100 kcal/día), cambios de estilo de vida y orlistat 3/día durante 4 meses. Se utilizó la prueba T-Student para comparar valores basales y finales de las diferentes variables registradas.
Resultados: En 4 meses el peso final fue de 85,6 kg (reducción del -6,7%, 6,1 kg), IMC final 32,5 kg/m2, cintura final 101,3 (-3%) cm, grasa visceral estimada final 152,8 (-7%) cm2, (p < 0,001 para estas cuatro variables). Esta reducción de peso y grasa estimada mejoró significativamente diferentes factores de riesgo cardiovascular: PAS -4,33 mmHg, PAD -2,33 mmHg, colesterol total -15 mg/dl, LDL -5 mg/dl, triglicéridos -13,2 mg/dl, glucemia -6,7 mg/dl e insulinemia -11,4µUI/ml. HDL descendió -6,7 mg/dl.
Conclusiones: La reducción de peso y grasa visceral estimada con orlistat mejora el perfil de los factores de riesgo cardiovascular de los pacientes con exceso de peso y síndrome metabólico.
203LOS DEPÓSITOS TISULARES DE HIERRO ESTÁN AUMENTADOS EN PACIENTES OBESAS CON SÍNDROME DE OVARIO POLIQUÍSTICO (PCOS)
H.F. Escobar Morreale*, M. Luque Ramírez*, F. Álvarez Blasco*, J.I. Botella Carretero*, J. Sancho Rof* y J.L. San Millán López**
*Endocrinología, **Genética Molecular Hospital Ramón y Cajal. Madrid.
Introducción: El aumento en los depósitos tisulares de hierro, manifestados por una concentración elevada de ferritina en suero, pueden contribuir a la resistencia insulínica y a la diabetes tipo 2. Considerando que las mujeres con PCOS tienen oligomenorrea con frecuencia, nuestra hipótesis es que los depósitos de hierro pueden estar aumentados en estas mujeres, contribuyendo a explicar su resistencia a la insulina.
Material y métodos: Estudiamos 78 pacientes con PCOS y 43 controles no hiperandrogénicas, pareadas por IMC y grado de obesidad. Medimos las concentraciones séricas de ferritina y proteína C reactiva (CRP), y medimos el índice de sensibilidad insulínica (ISI) a partir de las glucemias e insulinemias obtenidas durante una prueba de tolerancia oral a la glucosa estándar. Analizamos las diferencias en ferritina y CRP séricas mediante las herramientas GLM del programa SPSS 10, incluyendo padecer o no PCOS, y el grado de obesidad como variables independientes, y la edad como covariante.
Resultados: La ferritina sérica aumentó en las pacientes con PCOS con sobrepeso y obesidad respecto a sus correspondientes controles, no ocurriendo lo mismo en las pacientes delgadas (F = 3,7, P = 0,028). Con respecto a la CRP, que medimos como marcador de inflamación para descartar que el aumento de ferritina reflejase en realidad su papel inflamatorio como reactante de fase, no observamos aumento en las pacientes con PCOS frente a las controles, aunque sí vimos un aumento en función del grado de obesidad, tanto en pacientes como en controles (F = 29,3, P < 0,001). Estudiando conjuntamente las pacientes y las controles, las mujeres con amenorrea (n = 24) presentaron mayores concentraciones de ferritina que las mujeres con ciclos regulares (n = 53), presentando las mujeres con oligomenorrea (n = 44) concentraciones de ferritina intermedias (F = 3,295, P = 0,040).
Conclusiones: Las concentraciones séricas de ferritina están aumentadas en las pacientes con PCOS y sobrepeso u obesidad, y estos resultados no se deben a inflamación subyacente. Por lo tanto, los depósitos de hierro parecen estar aumentados en estas pacientes, y podrían contribuir a la resistencia insulínica característica del PCOS.
Financiación: FIS 02/0741 y RGDM 03/212.
204MODIFICACIÓN DEL COMPORTAMIENTO ALIMENTARIO EN RATAS POR LA ADMINISTRACIÓN NEONATAL DE GLUTAMATO MONOSÓDICO (MSG)
A.P. García*, V. Salazar*, C. Ariznavarreta*, M. Hermanussen** y J. Tresguerres*
*Dpto. Fisiología Fac. Medicina. UCM. Madrid, **Aschauhof Altenhof. Alemania.
Se ha visto que la administración parenteral de glutamato monosódico (MSG) durante el período postnatal temprano en ratas produce cambios en las funciones de algunas hormonas y alteraciones metabólicas que se pueden observar en la edad adulta, y conducen al desarrollo de obesidad. El presente trabajo se ha llevado a cabo con el fin de determinar si la administración oral de MSG es también capaz de producir los mismos efectos. Con este fin, treinta ratas Wistar gestantes fueron separadas en cuatro grupos (control; inyección; 2,5g MSG y 5g MSG), los cuales recibieron dietas conteniendo 0; 0; 2,5 y 5 g/día de MSG respectivamente, comenzando el día 14 de gestación hasta el momento del sacrificio. Las crías del grupo inyección recibieron MSG s.c. (4 mg/g de peso corporal) en forma altenada los 10 primeros días de vida (2, 4, 6, 8 y 10). El resto de los grupos recibieron inyecciones de solución salina los mismos días. A partir del momento del destete, la descendencia recibió la misma dieta que su progenitora hasta el final del experimento. Al mes y a los tres meses de vida la descendencia fue sacrificada, momentos en los cuales se recolectaron muestras de sangre para determinar niveles plasmáticos de Insulina, Leptina, GH e IGF-1 y determinar el índice de gravedad específico (IGE). Al mes de vida, los niveles plasmáticos de hormonas anabólicas como GH e IGF-1 se vieron significativamente reducidos en los animales que recibieron MSG tanto por vía parenteral como por vía oral (p < 0,05). Dichos resultados se repitieron a los tres meses de edad en los grupos inyección y 5g MSG (p < 0,05). En tanto que en el grupo 2,5g MSG, los valores de estas hormonas se recuperaron. El grupo que recibió inyecciones de MSG, mostró niveles elevados de LEPTINA al mes y a los tres meses de edad (p < 0,05). En cambio los dos grupos que recibieron MSG por vía oral presentaron valores disminuidos de estas hormonas a los tres meses de edad (p < 0,05). Los niveles de Insulina que estaban aumentados en el grupo inyección al mes de vida, se restablecieron a los tres meses, momento en el cual se presentaban disminuidos los niveles de esta hormona en los grupos 2,5g y 5g MSG. También se produce un incremento significativo en el consumo de alimento (p < 1,001) y de la grasa corporal expresada en el índice de gravedad específico (p < 0,001). En conclusión estos datos apoyan el efecto del MSG administrado de forma oral sobre el incremento de la conducta alimentaria probablemente mediado por cambios en leptina y o GH.
Este trabajo ha sido subvencionado por el proyecto europeo EURISKED.
205OBESIDAD Y SÍNDROME METABÓLICO TRAS EL TRASPLANTE HEPÁTICO: PREVALENCIA Y POSIBLES FACTORES ETIOLÓGICOS
C. Ripoll*, I. Bretón**, I. Beceiro*, O. La Iacono*, D. Rincón*, M. Salcedo*, B. Moreno***, G. Clemente* y R. Bañares*
*Unidad de Hepatología, **Unidad de Nutrición Clínica y Dietética, ***Unidad de Obesidad Hospital Gregorio Marañón. Madrid.
Antecedentes: Los pacientes que han sido sometidos a trasplante hepático presentan con frecuencia ganancia de peso y pueden desarrollar síndrome metabólico (SM). Esta entidad se asocia a numerosas complicaciones que incluyen un eventual deterioro de la función hepática.
Objetivos: Evaluar la prevalencia de obesidad y de SM en pacientes sometidos a TH y estudiar las características clínicas y de composición corporal. Estudiar si existen factores que puedan favorecen el desarrollo de SM en estos pacientes.
Métodos: Este estudio de corte preliminar incluye 33 pacientes con TH [V/M 23/10, edad de 60 (31-74) años, tiempo de seguimiento tras el TH 74,5 (8,4-203,6) meses. Diecinueve pacientes presentaban infección por virus C. Se realizó una evaluación clínica que incluía antropometría, composición corporal mediante bioimpedancia tetrapolar monofrecuencia (Holtain®), estudio hematológico y bioquímico, incluyendo insulinemia y cálculo del índice HOMA. Se utilizaron los criterios de APT-III para definir el SM. En el estudio estadístico empleamos test no paramétricos. Los datos cuantitativos se expresan como mediana (rango).
Resultados: La prevalencia de obesidad (IMC > 30 kg/m2) fue del 33,3% y de sobrepeso (IMC 25-30 kg/m2) de 45,5%. El porcentaje de grasa corporal fue del 35,0% (10-54,6) en varones y 38,5% (7,8-51,4) en mujeres. Se observó: hiperglucemia en ayunas en el 27,3%, obesidad abdominal 42,4%, HTA 74,8%, descenso de HDL 24,2% e hipertrigliceridemia 39,4%. Se diagnosticó de SM a 11 pacientes (33%). Ninguno recibía corticoides en el momento del estudio. Los pacientes con SM tenían un IMC y un porcentaje de grasa corporal significativamente mayor. La glucemia en ayunas fue significativamente mayor en los pacientes con SM y el índice HOMA fue mayor: 8,03 (1,6-14,12) vs. 3,87 (1,48-7,73), sin que se alcanzara significación estadística. No se encontraron diferencias en los niveles de lípidos y TA. Los pacientes con SM habían presentado un mayor incremento del índice de masa corporal tras el trasplante hepático [16,39% (-3,64- 52,86) versus 1,95% (-30-32), p = 0,026]. El SM se observó con mayor frecuencia en los pacientes infectados por virus C (42% vs. 21%); en los que recibían ciclosporina frente a los que recibían tacrolimus (39% vs. 20%) y en los pacientes que habían tenido un tratamiento corticoideo más prolongado.
Conclusiones: La obesidad y el síndrome metabólico son entidades clínicas frecuentes tras el trasplante hepático El SM parece ser más frecuente en los pacientes con mayor incremento ponderal tras el trasplante, en aquellos con infección por virus C y en relación con determinados tratamientos farmacológicos. Son necesarios más estudios que permitan confirmar estos resultados y evaluar el efecto de otras variables. Red de grupos, Área temática: Bases moleculares y fisiopatológicas en el tratamiento de la obesidad G03/028. Área temática: Hepatitis y esteatohepatitis G03/015. Instituto de salud Carlos III.
206OBTENCIÓN DEL GASTO ENERGÉTICO BASAL POR CALORIMETRÍA INDIRECTA Y POR ECUACIÓN DE HARRIS-BENEDICT EN SUJETOS OBESOS: CARACTERÍSTICAS Y RELACIÓN CON LA PÉRDIDA DE PESO
S. Murillo Garcia, A. Novials Sarda y A. Chico Ballesteros
Instituto de Diabetes Fundación Sarda Farriol. Barcelona.
Objetivo: Determinar el gasto energético basal (REE) mediante calorimetría indirecta (CI) y de forma teórica con la ecuación de Harris-Benedict (EHB) en sujetos obesos, analizando las características de aquellos que responden mejor a la dieta.
Material y métodos: A un total de 66 sujetos obesos (52 M, 14 V; edad 46,6 ± 13 años; IMC 35,8 ± 4 kg/m2) se les determinó el REE por CI (en reposo y ayuno nocturno) y por EHB y el consumo calórico corregido por el peso (CC/P) a partir del REE obtenido por CI. Se instauró dieta hipocalórica (500 Kcal menos de su ingesta habitual obtenida de registro dietético de 4 días) siendo seguidos mensualmente durante 6 meses.
Resultados: El REE obtenido fue inferior al REE teórico (1448 ± 319 Kcal vs. 1698 ± 277 Kcal; p < 0,05), correspondiendo a un 85 ± 11% del REE teórico. El CC/P obtenido fue de 18 ± 1 Kcal/kg peso. El REE se correlacionó positivamente con el IMC y el CC/P y negativamente con la edad. En los obesos mórbidos (OM) observamos que aunque el REE era superior al de los no mórbidos (OS) (1688 ± 359 vs. 1383 ± 277 Kcal; p < 0,05), el CC/P era inferior (17 ± 1 vs. 18 ± 1 kcal/kg; p < 0,05). También observamos que a igualdad de IMC, las mujeres presentan un REE teórico, un REE medido (1334 ± 226 vs. 1868 ± 261 kcal) y un CC/P inferior (17,5 ± 1 vs. 19,5 ± 0,6 kcal/kg; p < 0,05) al de los varones. Además el REE teórico se ajusta menos en mujeres al REE medido, siendo inferior en éstas (84 ± 12 vs. 89,8 ± 8% del REE teórico; p < 0,05). El REE se correlacionó positivamente con la pérdida de peso observada al mes y a los 4 meses del seguimiento (R = 0,562 y R = 0,770; p < 0,05).
Conclusiones: El REE medido por CI en obesos es menor que el REE calculado (EHB). Los OM presentan un CC/P inferior a los OS sugiriendo predisposición al desarrollo de OM. Las mujeres presentan un REE y un CC/P inferior a los hombres y la EHB se ajusta menos al REE medido, lo que puede explicar una mayor dificultad para bajar peso. Un mayor REE predice una mayor reducción de peso a corto plazo.
207PARA DEFINIR EL EXCESO DE PESO Y GRASA: ¿ES MEJOR EL ÍNDICE DE MASA CORPORAL O EL PERÍMETRO DE LA CINTURA?
B. Navarro*, V. Pallarés**, A. Balanzá*, T. Such*, M. Mollar*** y F. Piñón***
*Hospital La Plana. Vila-Real (Castellón), **Unión de Mutuas. Castellón, ***Serv. de Endocrinología Hospital La Fe. Valencia.
Introducción y objetivo: La obesidadepidemia del siglo XXI según la OMS-, es uno de los principales problemas de salud pública a los que se enfrenta la sociedad actual, no estando limitada sólo a países desarrollados. Estudios recientes estiman prevalencias de obesidad en el área mediterránea superiores a las obtenidas en otras áreas. Dada la importancia del exceso de peso y tejido graso como factor de riesgo modificable para enfermedad cardiovascular, nos proponemos analizar la prevalencia de obesidad en una población adulta mediterránea y si la define mejor el índice de masa corporal (IMC≥30) o el índice cintura (IC≥102 cm hombres y ≥88 cm mujeres). Población y método: Muestra de 317 sujetos (46,1% hombres, 53,9% mujeres) edad media 51,1 años (30-80), pertenecientes a la población del Estudio Burriana (transversal y aleatorizado). Se estudia IMC y el IC (cinta métrica, método Seidell).
Resultados: Prevalencia de obesidad (por IMC) es 30,9%. Resultados de IMC e IC en la siguiente tabla:
Conclusiones: La prevalencia de obesidad es muy superior a otras zonas del estado español. El porcentaje de obesos (obesidad abdominal) tiende a aumentar en los grupos de edad de más de 60 años. El incremento del perímetro de cintura con la edad es más claro que en el caso de la obesidad sobre el IMC.
208PREVALENCIA DE LA INSULINA RESISTENCIA (IR) EN LA HIPERLIPEMIA FAMILIAR COMBINADA (HFC)
A. López Ruiz, M. Jarabo Bueno, M. Martínez Triguero, A. López Gutiérrez, C. Morillas Ariño y A. Hernández Mijares
S. Endocrinología. Unidad de Lípidos H.U. Dr. Peset. Valencia.
La HFC es una enfermedad hereditaria caracterizada por un trastorno lipídico de fenotipo variable (IIa, IIb y IV), asociada a un elevado riesgo cardiovascular. Está admitido su relación con el síndrome de resistencia a la Insulina. Se ha comprobado una alteración en la captación de glucosa en los tejidos periféricos y una falta de supresión en la liberación de ácidos grasos libres mediada por la insulina. El objetivo de nuestro trabajo fue ver la prevalencia de la IR en pacientes con HFC.
Material y métodos: Se reclutaron 69 pacientes (42 hombres y 17 mujeres) diagnosticados de HFC en la consulta de Endocrinología. Se midieron variables antropométricas: cintura, cadera, índice cintura/cadera e IMC.Se les determinó colesterol, triglicéridos, c-HDL, c-LDL, c-VLDL, colesterol-no HDL, Apolipoproteína AI y B100, Lp(a), diámetro de las LDL e índice aterogénico del plasma (IAP), así como variables del metabolismo glucídico: glucosa basal, insulina basal y HOMA.Los pacientes fueron divididos en función del valor del HOMA, con un punto de corte de 3,03, y según tuvieran fenotipos (IIb y IV) o IIa.
Resultados: 31 pacientes presentaron un fenotipo IIa (45%) y 38 IIb + IV (55%), 28 tuvieron un HOMA > 3,03 (40,6%) y 41 < 3,03 (59,4%). Los pacientes con fenotipo IIa presentan un menor porcentaje de IR mientras que en el IIb y IV la proporción es similar. La distribución de los pacientes fue la siguiente:
Conclusiones: En la HFC predomina el fenotipo hipertrigliceridémico.En los pacientes con fenotipo IIa es menos frecuente la IR. En los enfermos con IR se observa un perfil lipídico más aterogénico.
209PREVALENCIA DEL SÍNDROME METABÓLICO EN LA ISLA DE GRAN CANARIA
M.P. Alberiche*, M. Boronat*, F. Varillas**, F. la Roche*, D. Marrero*, Y. López Plasencia* y J. Nóvoa*
*Endocrinología y Nutrición Hospital Universitario Insular. Las Palmas de Gran Canaria, **Endocrinología Hospital General de Fuerteventura. Puerto Del Rosario (Las Palmas).
Introducción: Diferentes estudios han observado que la prevalencia de diabetes mellitus, hipertensión arterial y enfermedad cardiovascular es más alta en las Islas Canarias que en la mayoría del resto de comunidades españolas y europeas. Estos datos sugieren que la prevalencia de síndrome metabólico pueda ser igualmente elevada.
Objetivos: Estimar la prevalencia del síndrome metabólico en Telde, una localidad situada en el este de la isla de Gran Canaria, y comparar su variación, de acuerdo con la adopción de los distintos criterios diagnósticos más comúnmente utilizados.
Métodos: Estudio transversal. Se seleccionó una muestra aleatoria de 1193 personas, por sexo y estratos de 10 años de edad, proporcionalmente al censo local de 1998. Los participantes completaron un cuestionario que cubría aspectos sociodemográficos, y se sometieron a un examen físico, extracción de muestras de sangre en ayunas y prueba de sobrecarga oral con 75 g de glucosa. La prevalencia del síndrome metabólico se estimó de acuerdo con las definiciones propuestas por la Organización Mundial de la Salud (OMS), el European Group for the Study of Insulin Resistance (EGIR) y el National Cholesterol Education Program (NCEP), considerando para éste último tanto el criterio original para hiperglucemia basal (110 mg/dl), como el nuevo criterio propuesto por la American Diabetes Association (100 mg/dl).
Resultados: Participaron 1030 individuos. La prevalencia ajustada del síndrome metabólico fue del 28,0, 15,9, 23,0 y 28,2%, según los respectivos criterios de la OMS, EGIR, NCEP y NCEP revisado. La medida de acuerdo (estadístico κ) fue 0,57 entre los criterios de la OMS y los del NCEP, y 0,61 entre los criterios de la OMS y NCEP revisado. Excluyendo los individuos con diabetes, la concordancia entre las definiciones del EGIR y la OMS fue razonablemente buena (κ = 0,70), y sensiblemente mayor que la observada entre los criterios EGIR y los del NCEP, tanto en su versión original (κ = 0,47), como en la modificada para la hiperglucemia basal (κ = 0,46).
Conclusiones: Cualquiera que sea el criterio diagnóstico elegido, la prevalencia del síndrome metabólico en esta área de las Islas Canarias es más alta que la encontrada en la mayoría de las poblaciones europeas estudiadas.
210PREVALENCIA DEL SÍNDROME METABÓLICO EN OBESOS JÓVENES. ASOCIACIÓN CON RESISTENCIA A LA INSULINA
R. Sanchon, O. González Albarran, C. Roa, M. Peralta Watt, P. Pines Corrales, T. Antón, C. Aragón y J. Sancho Rof
Endocrinología Hospital Ramón y Cajal. Madrid.
Obesidad es un estado de resistencia a la insulina que se asocia con un mayor riesgo de enfermedad cardiovascular. El síndrome metabólico (SM) confiere un riesgo mayor de diabetes tipo 2 y de eventos cardiovasculares. El objetivo del estudio fue: 1) evaluar la prevalencia de SM en una población de obesos jóvenes, utilizando la definición del NCEP-ATPIII; 2) estudiar la incidencia de resistencia a la insulina; 3) evaluar un marcador de riesgo como la microalbuminuria y su posible relación con la presencia o no de SM en obesos jóvenes. Estudiamos 40 sujetos obesos (IMC > 30 kg/m2), varones con edad media 38,6 ± 11,6, sin antecedentes de DM, ni intolerancia a la glucosa, ni glucemia en ayunas alterada y en ausencia de cualquier medicación que influya sobre la sensibilidad a la insulina. Se definió la presencia de SM según los criterios del NCEP-ATPIII. Se estudió la sensibilidad a la insulina mediante un test de Supresión Insulínica (TSI). Además de evaluar los componentes del SM, se midió la microalbuminuria. La prevalencia de SM fue 41,3%. Un 68,3% de los obesos tenían otro componente del SM, siendo la hipertrigliceridemia (44%) y la hipertensión arterial (39%) los más prevalentes. Los resultados del TSI mostraron que un 85,9% de los obesos con SM (según ATP-III) eran resistentes a la insulina, frente a los 56% de los obesos sin SM (p < 0,05). Los niveles de microalbuminuria fueron normales en un 79% de los obesos, pero se observó un gradación en sus valores, de manera que los obesos con SM tenían niveles más elevados que los obesos sin SM (p < 0,05), particularmente los que asociaban HTA. Encontramos una correlación positiva entre el grado de RI y los niveles de microalbuminuria. Como conclusión los obesos con síndrome metabólico asociado presentan un mayor grado de resistencia a la insulina y un mayor perfil de riesgo cardiovascular. El hecho de que los niveles de microalbuminuria fueran mayores en los pacientes con obesidad y SM, particularmente en aquellos con mayor RI e HTA, sugiere que debe ser considerada una variable continua de riesgo cardiovascular.
211PREVALENCIA DEL SÍNDROME METABÓLICO EN UNA COMUNIDAD CANARIA (STA. MARÍA DE GUÍA) SEGÚN LAS DEFINICIONES DE LA OMS (1998) Y DEL ATP-III (2001)
P. de Pablos Velasco*, A. Macias Batista**, H. Rodríguez Rosas*, I. Peiro Martínez*, P. Soriano Perera*, F.J. Martínez Martín*, M.P. Martínez Murado*, V. Sánchez Moro*, C. Santana Acosta* e I. García Puente*
*Endocrinología Dr Negrin. Las Palmas, **Endocrinología, C. San Roque. Las Palmas.
Objetivos: El síndrome metabólico es una entidad de creciente relevancia clínica, y su prevalencia parece ser muy elevada en nuestra comunidad. Sin embargo no existe una definición universalmente aceptada. En este trabajo nos proponemos estimar la prevalencia del síndrome metabólico mediante un estudio poblacional realizado en nuestra comunidad, y su variación según los criterios elegidos, incluyendo dos variaciones recientemente propuestas sobre los criterios del ATP-III.
Métodos: Se obtuvieron los datos necesarios de un total de 666 sujetos mayores de 30 años en un estudio poblacional realizado en Santa María de Guía, seleccionados al azar (estratificados por edad y sexo) a partir del censo municipal. Se obtuvieron los datos de anamnesia, antropometría y analítica necesarios, incluyendo una SOG estándar (excluyendo a los sujetos diabéticos conocidos).
Resultados: La prevalencia de síndrome metabólico observada es de un 45,2% según los criterios de la OMS, aumenta significativamente con la edad (27,5%, 51,6% y 62,4% en 30-49, 50-69 y 70+ años, p = 0,000); según los criterios originales del ATP-III es de 44,3% (28,7, 50,8 y 58,2%, p = 0,000). Incluyendo la intolerancia hidrocarbonada como criterio adicional la prevalencia aumenta a un 51,2% (31,9, 59,6 y 67,9%, p = 0,000), por otra parte, reduciendo el criterio de glucemia basal a 100 mg/dl la prevalencia aumenta a un 55,6% (37,8, 62,0 y 72,7%, p = 0,000).
Conclusiones: La prevalencia de síndrome metabólico en nuestra comunidad es muy elevada. Los criterios de la OMS y el ATP-III arrojan similares resultados de prevalencia, pero las modificaciones propuestas a los criterios del ATP-III la incrementan sustancialmente.
212PREVALENCIA DEL SÍNDROME METABÓLICO ENTRE LOS DIFERENTES GENOTIPOS DEL POLIMORFISMO ASP358ALA DEL GEN DEL RECEPTOR DE IL-6
E. Esteve*, E. Junca*, A. López-Bermejo*, M. Recasens*, S. Mauri*, J. Biarnes*, M. Fernández-Balsells*, I. Recas*, J. Mayolas*, M. Bosch*, L. Gallart**, J. Vendrell**, G. Villuendas***, H. Escobar-Morreale***, W. Ricart* y J. Fernández-Real*
*Endocrinología y Nutrición Hospital Josep Trueta. Girona, **Endocrinología y Nutrición Joan XXIII. Tarragona, ***Endocrinología y Nutrición Ramón y Cajal. Madrid.
Introducción: La inflamación y la resistencia a la insulina están íntimamente relacionadas en la etiopatogénesis del síndrome metabólico. Diferentes polimorfismos del gen de la IL-6 se han asociado al síndrome metabólico. Del mismo modo el polimorfismo Asp358Ala del gen del receptor de IL-6(IL-6R) se asocia a obesidad.
Objetivo: Evaluar la prevalencia del síndrome metabólico de acuerdo con los criterios del NECP/ATP-III entre los diferentes genotipos del polimorfismo Asp358Ala del gen del IL-6R.
Métodos: 275 sujetos fueron estudiados y clasificados según la presencia de 3 o más componentes del síndrome metabólico siguiendo los criterios del NCEP/ATP-III. Mediante la extracción de DNA, amplificación mediante PCR y posterior digestión enzimática se determinaron los 3 genotipos del polimorfismo. Las diferencias entre las prevalencias del síndrome metabólico entre los genotipos fueron evaluadas mediante el test de Chi-cuadrado.
Resultados: 39 sujetos eren homocigotos para el alelo C del polimorfismo y 236 sujetos tenían el genotipo A/A o A/C. La prevalencia del síndrome metabólico era significativamente superior en los sujetos A/A y A/C frente a los homocigotos C/C (12% vs. 0%; p = 0,01). Al estudiar los diferentes componentes del síndrome metabólico los sujetos homocigotos para el alelo C tenían cifras inferiores de triglicéridos que los sujetos que presentaban el alelo A (82,8 ± 32 vs. 97,2 ± 54,7, p < 0,05).
Conclusión: La presencia del alelo A en el polimorfismo Asp358Ala del gen del receptor de la IL-6 podría predisponer al desarrollo del síndrome metabólico.
213PREVALENCIA Y CARACTERÍSTICAS DE LA ESTEATOHEPATITIS NO ALCOHÓLICA (EHNA) EN PACIENTES CON OBESIDAD MÓRBIDA (OM)
R. Casañ Fernández, K. García Malpartida, J. Yanini García, P. Cubells Cascales, C. Morillas Ariño, M.L. Muñoz Ferrer, H.L. Peña Guillermo y A. Hernández Mijares
Endocrinología H. U. Dr Peset. Valencia.
Introducción: La EHNA es una enfermedad asociada a obesidad, resistencia a la insulina (RI) y a dislipemia, y es una causa importante de cirrosis criptogenética. Aunque el diagnóstico definitivo es la biopsia hepática, Dixon et al. describieron unos criterios diagnósticos, consistentes en cumplir al menos 2 de los 3 siguientes: HTA, GPT > 40 UI/L y RI.
Objetivo: Analizar prevalencia y características de la EHNA en pacientes con OM.
Material y métodos: Estudio prospectivo con 449 pacientes (288 mujeres y 161 hombres), de edad media 41 ± 11 años, midiendo parámetros antropométricos, función hepática, perfil lipídico y sobrecarga oral de glucosa con medición de insulina. Se diagnosticó EHNA con criterios de Dixon, considerando RI un HOMA > 3,03 (percentil 75 en nuestro medio). Se compararon las variables definidas entre el grupo con y sin EHNA, con la t de student para muestras independientes.
Resultados: (*) IC/c: Índice cintura/cadera
Cumplían criterios de EHNA el 40% de hombres y el 15% de mujeres con OM. Hubo alteraciones en metabolismo hidrocarbonado (intolerancia a hidratos de carbono o diabetes) en el 51% de pacientes con EHNA y el 38% sin EHNA. También hubo diferencias estadísticamente significativas, como era esperable, en cifras de presión arterial sistólica y diastólica, glucemia e insulina basales y a las 2 horas de la sobrecarga, HOMA, GOT, GPT y GGT, todas con p < 0,01.
Conclusiones:1) La EHNA es muy frecuente en nuestros pacientes con OM (40% en varones y 15% en mujers). 2) Se relaciona con mayor perímetro de cintura y mayor IC/c en mujeres, mayor nivel de ácido úrico en hombres, y mayores niveles de TG y VLDL en ambos, por lo que, junto a los criterios diagnósticos, parece asociarse al síndrome metabólico.
214REGULACIÓN DE LA EXPRESIÓN GÉNICA DE ADIPONUTRINA POR T3 EN ADIPOCITOS TANTO IN VIVO COMO IN VITRO
R.M. Calvo y M.J. Obregón
Unidad de Endocrinología Molecular Instituto de Investigaciones Biomédicas. Madrid.
Introducción: La adiponutrina (AN) es un gen identificado en la línea de preadipocitos 3T3L1. La proteína se localiza en membranas y por homología de secuencias se sabe que posee actividad triacilglicerol lipasa y actividad acilgliceroltransacilasa, lo que sugiere que puede tener una función dual tanto de movilización como de almacenaje de energía en los adipocitos. La expresión de su mRNA en tejido adiposo está sometida a una fuerte regulación nutricional tanto en humanos como en animales: el transcrito se hace indetectable en animales ayunados y disminuye en mujeres a dieta, pero aumenta muchísimo en ambos casos cuando se vuelve a una alimentación normal. Estos datos sugieren la relevancia de esta proteína en el metabolismo energético. Entre las múltiples señales que regulan el metabolismo se encuentran las hormonas tiroideas. Estas hormonas son elementos reguladores de la tasa metabólica y el gasto energético e influyen de manera esencial en el desarrollo, proliferación y diferenciación del tejido adiposo.
Objetivo: Estudiar la regulación del mRNA del gen de AN por T3 tanto en cultivo de adipocitos blancos como en tejidos adiposos blanco y marrón de ratas hipotiroideas y eutiroideas.
Materiales y métodos: Se han usado cultivos primarios de adipocitos blancos, diferenciados a partir de sus precursores, tratados con T3, así como ratas de 3 grupos: controles, hipotiroideas (administrando MMI en la bebida) e hipotiroideas tratadas con hormonas tiroideas en el agua de bebida. Se ha determinado el mRNA de AN mediante Northern blot en cultivos primarios de adipocitos blancos y en los tejidos adiposos blanco y marrón de los animales experimentales. Asimismo, hemos determinado las concentraciones de hormonas tiroideas (T4 y T3) por RIA en plasma y tejidos grasos blanco y marrón de dichos animales.
Resultados: El mRNA de AN va aumentando en cultivos primarios de adipocitos blancos a medida que avanza la diferenciación, siendo necesaria la presencia de insulina. La T3 aumenta los niveles de expresión de AN ya desde el día 4 de diferenciación (preconfluencia). Los efectos se ven a dosis fisiológicas de T3 (2nM) o superiores. Aunque los aumentos se empiezan a observar entre 5 y 6 horas de tratamiento con T3, son máximos a las 24 horas. El mensajero es muy estable en presencia de T3. En la actualidad estamos realizando experimentos para determinar si la respuesta a T3 depende de síntesis de proteínas. Los resultados en animales confirman los obtenidos in vitro, ya que los niveles de mRNA de AN disminuyen mucho en tejido adiposo marrón y blanco de animales hipotiroideos, y se recuperan cuando los animales hipotiroideos se tratan con hormona tiroidea.
Conclusión: La T3 estimula el mRNA de adiponutrina en adipocitos in vitro e in vivo.
Financiación: SAF 2001/2243 y ISCIII RCMN 03/08.
215RIESGO CARDIOVASCULAR DE PACIENTES CON DIABETES TIPO 2 CON SÍNDROME METABÓLICO
R. Sánchez Vañó*, A. Gil Amella*, A. Reguart Aransay*, S. Padilla Ruiz*, J.A. Gimeno Orna** y E. Molinero Herguedas***
*MIR Familia, **Endocrinología, ***Cardiología Hospital Alcañiz. Alcañiz.
Objetivos: Evaluar la utilidad de la definición de síndrome metabólico por criterios del NCEP III ó de la OMS para predecir el riesgo vascular de pacientes con diabetes tipo 2.
Material y métodos: Estudio de cohortes prospectivo. Se constató la presencia inicial de componentes integrantes del síndrome metabólico según la definición del NCEP III ó de la OMS. La variable dependiente fue una combinación de eventos coronarios, cerebrovasculares y amputación de extremidades inferiores. Se evaluó la supervivencia sin eventos según presencia de síndrome metabólico con método de Kaplan-Meier.
Resultados: Se incluyeron 317 pacientes. La duración media del seguimiento fue 4,6 años (DE 1,5). La prevalencia inicial de síndrome metabólico fue de 77,0% por criterios de la OMS y de 74,4% por criterios NCEP III. La concordancia fue baja (kappa 0,314; p < 0,0001). La tasa de enfermedad cardiovascular fue de 28 por cada 1.000 pacientes-año. El único componente de síndrome metabólico significativo por separado fue la presencia de microalbuminuria (HR = 2,66; IC 95%: 1,44-4,93; p = 0,0017). La presencia de síndrome metabólico por criterios OMS incrementó el riesgo vascular en el límite de la significación estadística (HR = 2,42; IC 95% 0,95-6,1; p = 0,06). Los criterios NCEP III no predijeron la aparición de eventos vasculares (HR = 0,84; IC 95%: 0,43 1,65).
Conclusiones: La definición de síndrome metabólico por criterios de la OMS es más válida que la definición por criterios NCEP III para predecir el riesgo vascular de pacientes con diabetes tipo 2. Este hecho puede deberse a que la definición de la OMS incluye la presencia de microalbuminuria.
216TRATAMIENTO QUIRÚRGICO DE LA OBESIDAD EN LA ADOLESCENCIA. ENCUESTA SECO 2004
J.M. García Almeida1, B. González2, J. Rivas3, B. Martínez Alfaro4, J.M. Rodríguez Mesa5, D. Peña Jiménez6, I. Aguilar Fernández6, A. Hidalgo Conde6 y Z. Jiménez6
f1Endocrinología y Nutrición, 2Psicología Clínica, 3Cirugía General y Digestiva, 4Medicina familiar H. Virgen de la Victoria. Málaga, 5Radiologia, 6Medicina Interna H. Virgen de la Victoria. Málaga.
Introducción: El creciente problema de la obesidad mórbida en las sociedades occidentales ha hecho que se planteen tratamientos más "intensivos" para esta patología en edades pediátricas y adolescencia. La cirugía bariátrica supone una opción terapéutica en casos seleccionados. Existen recomendaciones recientes en este tema en cuanto a la selección de pacientes (Inge, TH. Bariatric surgery for severely overweight adolescents: concerns and recommendations. Pediatrics. 2004 Jul;114(1):217-23. Review).
Objetivo: Conocer la experiencia en España de los equipos de cirugía bariátrica en intervenciones en pacientes adolescentes.
Material y métodos: Se diseña un cuestionario sencillo para reportar la experiencia acumulada en cada unidad en casos de Cirugía Bariátrica en edad infantil-adolescencia (menores de 18 años). Para ello nos dirigimos, a través de la Sociedad Española de Cirugía de Obesidad (SECO), a todos los socios de la misma solicitando su colaboración. Se recogen respuestas en el primer trimestre de 2004.
Resultados: Se reportan 8 casos de pacientes intervenidos (3 varones y 5 mujeres) con edad media de 16,5 ± 1,3 (15-18) años. Las variables antropométricas iniciales fueron: talla 163,2 ± 10,6 (144-177) cm, peso: 155,7 ± 30,6 (124-215) kg., IMC: 58,7 ± 10,9 (40-70) kg/m2. El porcentaje de pérdida de peso a los 6 meses fue de 26,7 ± 5,6% (18,6-31,4%); a los 12 meses 39,4 ± 10,1% (22-50%), y el final fue de 43,0 ± 7,9% (29,3-48,8%) en un tiempo medio de 34 meses de seguimiento. La reducción de IMC a los 12 meses fue de 22,8 ± 6,5 kg/m2, lo que supone una reducción de casi el 40%. La reducción final alcanzada en el seguimiento fue de 43,1 ± 8,1% (29-49). La técnicas quirúrgicas empleadas fueron: by-pass gástrico (3 casos), cruce duodenal (2), T. Scopinaro (3). No se reportan fallecimientos, complicaciones graves o pérdidas de seguimiento. Complicaciones quirúrgicas: reintervenciones para reconversión de técnica (4 intervenciones en 3 casos), hernia abdominal post-laparotómica (1). Complicaciones médicas: vómitos y diarreas (2 casos), dumping (2), ferropenia (2), hipoalbuminemia (1), reganancia de peso (2 casos).
Conclusiones: los resultados iniciales reportados apoyan la necesidad de tomar actitudes más "intensivas" en el manejo de la obesidad mórbida en adolescentes. Los datos obtenidos en España, aquí referidos, y los publicados en la literatura internacional muestran resultados positivos en cuanto a la efectividad en la reducción de peso alcanzado así como una tasa de complicaciones aceptables. Dada la controversia del problema es fundamental la correcta selección de los casos hasta que existan claras guías de actuación asumidas por todos los grupos. Posteriormente a la realización de esta encuesta seria interesante que se planteara alguna propuesta de recomendaciones para facilitar la actitud a seguir en el futuro.
217UTILIDAD DE ORLISTAT EN PACIENTES CON OBESIDAD MÓRBIDA EN LISTA DE ESPERA PARA CIRUGÍA BARIÁTRICA
J. Oliva, P. Puerto, M. Meneses y A. Alarcó
Servicio de Cirugía General y Digestiva A Hospital Universitario de Canarias. Tenerife.
Introducción: La experiencia de nuestro servicio es que los pacientes en lista de espera para cirugía bariátrica (CB) tienden a aumentar peso e IMC antes de llegar a la intervención. Una disminución de ambos parámetros conllevaría una disminución de la comorbilidad perioperatoria. Orlistat puede ser una herramienta útil para este fin, sin embargo ha sido poco estudiado en este tipo de pacientes.
Material y métodos: Se estudian 56 pacientes (47 mujeres, 9 hombres) durante 6 meses. 39,8 años, 132,8 kg, IMC 48,9 kg/m2. 50% hipertensos, 23,2% diabéticos y 16,1% dislipémicos. 85,7% habían seguido tratamientos previos para perder peso, el 97,9% recuperó al menos el peso perdido durante el último tratamiento efectuado (64,6% recuperó por encima del peso inicial). Tiempo medio en lista de espera de 12,6 meses al inicio del tratamiento. Se pautó dieta hipocalórica personalizada, cambios de estilo de vida y orlistat 3/día durante 6 meses. Se midió peso, IMC, colesterol total, LDL, HDL, triglicéridos y glucemia basal. Se comparó valor basal y final de las variables con la prueba T-Student.
Resultados: A 6 meses la pérdida de peso fue -7,9 kg, IMC -2,85 kg/m2, p < 0,05 para ambos. Los triglicéridos mejoraron significativamente (-28,35 mg/dl). Colesterol total, LDL, HDL y glucemia no variaron significativamente. 39,3% de los pacientes tuvieron efectos gastrointestinales (leves-moderados de corta duración) y sólo en 1 de ellos fue de carácter severo que obligó al abandono del tratamiento.
Conclusiones: Es importante valorar el alto fracaso terapéutico anterior de estos pacientes, así como la evolución habitual que suele tener su peso mientras están en lista de espera. Los resultados demuestran que orlistat es eficaz y seguro en la pérdida de peso y de utilidad en pacientes con obesidad mórbida en lista de espera para CB.
218UTILIDAD DE PULSIOXIMETRÍA Y ESCALA DE SOMNOLENCIA DE EPWORTH PARA EL DIAGNÓSTICO DEL SÍNDROME DE APNEA DEL SUEÑO EN OBESIDAD MÓRBIDA
K. García Malpartida*, J. Yanini García*, R. Casañ Fernández*, P. Cubells Cascales*, M. Gómez Balaguer*, E. Solá Izquierdo*, A. Herrejón Silvestre**, R. Blanquer Olivas** y A. Hernández Mijares*
*Endocrinología H. U. Dr Peset. Valencia, **Neumología Hospital Dr Peset. Valencia.
Introducción: El síndrome de apnea/ hipopnea del sueño (SAHS) se presenta en un alto porcentaje de pacientes con obesidad mórbida (OM). Se ha comprobado la relación de este proceso con aumento de incidencia de hipertensión arterial, cardiopatía isquémica, arritmias cardíacas y accidentes cerebrovasculares. La poligrafía nocturna (PN) presenta buena sensibilidad y especificidad para el diagnóstico, en especial cuando se realiza en una población con elevada prevalencia de enfermedad, pero no todos los centros disponen de ésta técnica. Hay otros métodos más asequibles, como la pulsioximetría nocturna (POx) y la Escala de somnolencia de Epworth (ESE) que se consideran de utilidad para el diagnóstico.
Objetivo: Valorar la utilidad de la POx y la ESE comparadas con la PN para el diagnóstico de SAHS en pacientes con OM.
Pacientes y métodos: Estudio prospectivo para determinar la presencia de SAHS en pacientes con OM sin enfermedad respiratoria a los que se realizó ESE, POx y PN. Se consideró diagnóstico de SAHS un índice de apnea/ hipopnea (IAH) mayor de 5 mediante la PN. Así mismo se clasificó SAHS leve si IAH 5-15, moderado si IAH 15-30 y grave si > de 30. La ESE se consideró patológica con un valor mayor de 10 puntos. La POx se consideró sugestiva de SAHS en caso de detección de más de 5 desaturaciones por hora mayores del 4%. Se calcularon sensibilidad (S), especificidad (E), valor predictivo positivo (VPP) y valor predictivo negativo (VPN) de la ESE y la POx con respecto a la PN.
Resultados: Se han incluido 25 pacientes con OM (5 hombres y 20 mujeres) con edad media de 39 años (DT 11) e IMC medio de 45,3 kg/m2 (DT 5,2). La PN diagnosticó de SAHS a 22 pacientes (88%), con un IAH medio de 28,2 (25,6), siendo un 36% SAHS leve, un 20% moderado y un 32% grave. La POx fue sugestiva de SAHS en 7 pacientes (30%), todos ellos con PN diagnóstica de SAHS, mostrando una S del 32%, E del 100%, VPP del 100% y VPN del 17% con una media de 32,3 (DT 24,5) desaturaciones/hora. La ESE fue patológica en 12 pacientes (48%), con una media de 18,7 (DT 5,9) puntos, todos ellos con PN diagnóstica de SAHS, calculando una S del 55%, E del 100%, VPP del 100% y VPN del 23%.
Conclusiones: Observamos una alta prevalencia de SAHS en los pacientes con OM de nuestro estudio. La POx y la ESE muestran una elevada especificidad y VPP, por lo que en caso de ser patológicos la probabilidad de padecer la enfermedad es muy alta. Dado su bajo VPN, en caso de sospecha diagnóstica, aunque la POx y la ESE sean negativas, se debería realizar PN.
219VALORACIÓN DE LOS PARÁMETROS DEL SÍNDROME METABÓLICO ANTES Y DESPUÉS DE LA CIRUGÍA BARIÁTRICA
M. Palma Moya*, M. Quesada Charneco*, M. Fernández Soto*, P. Rozas Moreno*, F. Leruite Larrainzar** y F. Escobar Jiménez*
*Endocrinología y Nutrición, **Servicio de Cirugía Hospital Universitario San Cecilio. Granada.
Introducción: Los pacientes con obesidad mórbida (OM) muestran con frecuencia características clínicas y bioquímicas del denominado Síndrome Metabólico (SM).La Cirugía Bariátrica (CB) es una opción terapéutica que puede modificar no sólo el peso, sino disminuir el riesgo cardiovascular en estos pacientes.
Objetivo: Valorar la prevalencia del síndrome metabólico de una población de pacientes con OM y valorar el impacto de la CB sobre cada uno de sus constituyentes.
Métodos: Estudio retrospectivo sobre una muestra de mujeres de 35 a 45 años, intervenidas de CB entre los años 1997-1999, mediante diversas técnicas quirúrgicas. Criterios diagnósticos de SM de la ATP-III. Análisis estadístico: T-Student y Chi-cuadrado.
Resultados: La prevalencia de SM precirugía (PCx) era de 52,9%, pasando a 17,6% tras un año (P = 0,03) y descendió hasta 7,7% (P = 0,009) en el 2º año. La pérdida de peso al año de la cirugía, fue de 40,6 ± 9 Kg (P = 0,000) y de 48 ± 17 Kg (P = 0,000) al 2º año, respecto al peso PCx. En la siguiente tabla se resumen nuestros resultados.
Conclusión: La CB consigue una rápida pérdida ponderal y disminuye de forma significativa la prevalencia de SM en los pacientes con OM, disminuyendo su riesgo cardiovascular.
220VALORACIÓN NUTRICIONAL EN PACIENTES OBESOS MÓRBIDOS TRATADOS CON DERIVACIÓN BILIOPANCREÁTICA SEGUIDOS EN UNA CONSULTA AMBULATORIA
I. Bretón*, C. Velasco*, C. de la Cuerda*, M. Camblor*, A. Vidal*, P. Bacarizo*, A.I. Jiménez**, B. Moreno** y P. García-Peris*
*Unidad de Nutrición Clínica y Dietética, **Unidad de Obesidad Hospital Gregorio Marañón. Madrid.
Introducción: La derivación biliopancreática (DBP) es una técnica de cirugía bariátrica que consigue una importante pérdida de peso pero que puede originar deficiencias nutricionales.
Objetivos: Describir el estado nutricional en pacientes con DBP, seguidos a largo plazo en una consulta de nutrición.
Métodos: Estudio transversal que incluye 134 pacientes (32 hombres, edad media 39 ± 9,1 años y 102 mujeres, 46 ± 9,4 años) seguidos en la consulta externa de Nutrición de un hospital terciario desde Enero 2003 hasta Mayo 2004. Se consideró un tiempo mínimo tras la cirugía de 12 meses (45 ± 32 meses). Se realizó una valoración clínica y bioquímica, incluyendo proteínas viscerales y niveles plasmáticos de minerales y vitaminas. El protocolo incluye suplementación con un multivitamínico, calcio (1000 mg/día) y vitamina D (3 mg de calcifediol 1 vez al mes, oral), además de otros suplementos si era necesario. El estudio estadístico incluye correlaciones con test paramétricos y no paramétricos.
Resultados: La pérdida de peso fue de 53,3 ± 22,8 Kg o 35,7% ± 10,5 del peso previo a la cirugía. Describimos el porcentaje de pacientes con deficiencias: anemia (20%), hemoglobina menor de 11 gr/dl (2,9%), hipoalbuminemia (2,9%), descenso de prealbúmina (1,5%), de ferritina (22,4%), calcio (1,6%), P (1,6%) Mg (2,3%) Zn (59%), Cu (11,8%), folato (0%), B12 (3%), vitamina D (34,6%, con valores menores de 5 ng/ml en el 7,7%), vitamina A (20%, con un 3% por debajo de 20 mg/dl), vitamina E (24%, con normalidad de la relación con el colesterol en todos los casos). El 25,2% de los pacientes reconocía no tomar los suplementos prescritos correctamente. La pérdida de peso fue independiente de número de deposiciones. No se observó correlación entre los niveles de proteínas totales, albúmina o prealbúmina con la pérdida de peso, número de deposiciones o tiempo de seguimiento. Se observó una correlación negativa entre los niveles de colesterol, LDLc, y Mg y la perdida de peso. Los niveles de ferritina y vitamina E descienden significativamente a medida que aumenta el tiempo de seguimiento. La edad se correlaciona negativamente con la pérdida de peso y con los niveles de albúmina.
Conclusiones:1. La malnutrición proteica no es frecuente en pacientes ambulatorios sometidos a derivación biliopancreática y con seguimiento a largo plazo. 2. La hipozinquemia, la deficiencia de vitamina D y la anemia ferropénica son las deficiencias de micronuterientes más frecuentes. 3. Algunas deficiencias se pueden hacer evidentes a medida que trascurre el tiempo de seguimiento. 4. Los paciente de mayor edad presentan una pérdida de peso menor y mayor riesgo de hipoalbuminemia. 5. Por estos motivos, estos pacientes precisan un seguimiento nutricional a largo plazo.
Red de grupos. Bases moleculares y fisiopatológicas en el tratamiento de la obesidad. G03/028 Instituto de salud Carlos III.
22112 MESES DE EXPERIENCIA EN EL USO PROTOCOLIZADO DEL BALÓN INTRAGÁSTRICO DENTRO DE UNA UNIDAD MULTIDISCIPLINAR DE TRATAMIENTO DE LA OBESIDAD
A. Chico Ballesteros*, S. Murillo García*, J. Nebreda Duran**, MdC. Peña**, A. Juan-Creix** y A. Novials Sarda*
*Instituto de Diabetes Fundación Sardà Farriol. Barcelona, **Digestivo Instituto Universitario Dexeus. Barcelona.
Objetivo: Describir la eficacia del balón intragástrico (BIG) como tratamiento de la obesidad después de 12 meses de la creación de una unidad multidisciplinar protocolizada.
Material y métodos: En setiembre 2003 creamos en nuestro centro una unidad multidisciplinar de tratamiento de la obesidad que incluye endocrinólogos, dietista, psiquiatra, endoscopistas y cirujanos y cuyo funcionamiento se rige por protocolos de diagnóstico, tratamiento y seguimiento. Durante los primeros 12 meses de su funcionamiento se colocó el BIG a 116 pacientes con los siguientes criterios: edad > 18 años, fracaso del tratamiento dietético con/sin fármacos, ausencia de trastorno de la conducta alimentaria, IMC 30-40 kg/m2, IMC 28-30 y comorbilidades severas, IMC > 40 de forma previa a cirugía bariátrica o si había contraindicación para la misma. El BIG se colocó mediante endoscopia con sedación y se retiró a los 6 meses por el mismo procedimiento. Después de su colocación se inició dieta hipocalórica progresiva adaptada de forma individual a las características de cada paciente. Los pacientes fueron seguidos cada 2-4 semanas por el equipo, valorando peso y registro dietético de los 3 días previos a la visita. Después de su retirada se recomendó dieta de mantenimiento y seguimiento mensual. Se incluyen en el análisis estadístico los 66 pacientes a los que se les había retirado el BIG dentro del período analizado habiendo completado los 6 meses del tratamiento (55 mujeres, 11 varones; edad 37,2 ± 10 años; peso 97,4 ± 16 kg; IMC 35,7 ± 5 kg/m2).
Resultados: No se presentaron complicaciones graves. Los efectos secundarios observados fueron náuseas y vómitos las primeras 48 horas. Sólo en 6 casos se retiró anticipadamente el BIG por mala tolerancia. El peso final obtenido fue de 79,5 ± 17 kg, lo que corresponde a un descenso de 16 ± 8 kg (2-33). El IMC bajó a 29,9 ± 5 kg/m2 lo que significa un descenso de 5,6 ± 3 kg/m2 (0,1-14,2). No hubo diferencias en cuanto a pérdida de peso entre obesos simples y mórbidos (pero el último grupo incluía solo 10 pacientes), ni en cuanto a sexo o edad.
Conclusiones: El BIG es una técnica segura y útil para reducir peso dentro de una unidad multidisciplinar de tratamiento de la obesidad. Es preciso un seguimiento más prolongado para evaluar si los pacientes mantienen el peso perdido.