Determinar la incidencia y las complicaciones perinatales de los recién nacidos macrosomas hijos de madre diabética y macrosomas hijos de madre no diabética.
Pacientes y métodoEstudio retrospectivo de 6 años de los macrosomas nacidos en nuestro hospital. Se encontraron 996 macrosomas. Se estudiaron características maternas, tipo de parto y resultados perinatales.
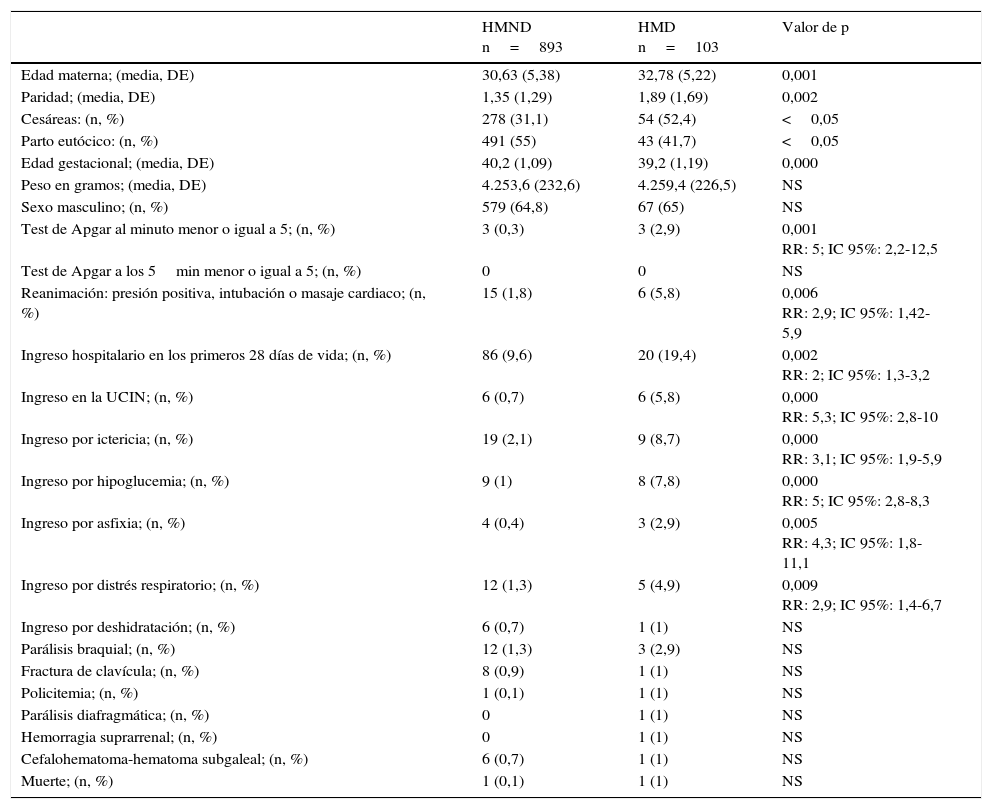
ResultadosDe 18.005 neonatos, 996 fueron macrosomas (5,53%), siendo 103 hijos de madre diabética (10,3%). La madres diabéticas tenían mayor paridad (1,89 vs. 1,35; p<0,000), porcentaje de cesáreas (52,4 vs. 31,1%; p<0,05), porcentaje de reanimación (5,8 vs. 1,8%; p<0,006; RR: 2,9; IC 95%: 1,42-5,9), mayor necesidad de ingreso hospitalario (19,4 vs. 9,6%; p<0,002; RR: 2; IC 95%: 1,3-3,2) y en cuidados intensivos (5,8 vs. 0,7%; p<0,000; RR: 5,3; IC 95%: 2,8-10); mayor cantidad de ingresos por hipoglucemia (7,8 vs. 1%; p<0,000; RR: 5; IC 95%: 2,8-8,3), ictericia (8,7 vs. 2,1%; p<0,000; RR: 3,1; IC 95%: 1,9-5,9), distrés respiratorio (4,9 vs. 1,3%; p<0,009; RR: 2,9; IC 95%: 1,4-6,7) y asfixia (2,9 vs. 0,4%; p<0,005; RR: 4,3; IC 95%: 1,8-11,1). No existieron diferencias en cuanto a traumatismos obstétricos.
ConclusionesLos recién nacidos macrosomas hijos de madre diabética tienen mayor riesgo de ingreso en el periodo neonatal, incluidos los ingresos por hipoglucemia, ictericia, asfixia, distrés respiratorio y mayor necesidad de cuidados intensivos. Los traumatismos obstétricos son similares.
To assess the incidence and perinatal complications of macrosomic infants born to diabetic and non-diabetic mothers.
Patients and methodsA six-year retrospective study of newborns at our hospital. A total of 996 macrosomic newborns were found. Maternal characteristics, mode of delivery, and perinatal outcomes were studied.
ResultsOf 18005 newborns, 996 were macrosomic infants (5.53%). Of these, 103 (10.3%) were born to diabetic mothers. Diabetic mothers had higher parity (1.89 vs. 1.35; P<0.000), cesarean section rate (52.4 vs. 31.1%; P<0.05), and resuscitation rate (5.8 vs. 1.8%; P<0.006; RR: 2.9; 95% CI: 1.42-5.9), and greater need for hospitalization (19.4 vs. 9.6%; p<0.002; RR: 2; 95% CI: 1.3-3.2) and intensive care (5.8 vs. 0.7%; P<0.000; RR: 5.3; 95% CI: 2.8-10) mostly for hypoglycemia (7.8 vs. 1%; P<0.000; RR: 5; 95% CI: 2.8-8.3), jaundice (8.7 vs. 2.1%; P<0.000; RR: 3.1; 95% CI: 1.9-5.9), respiratory distress (4.9 vs. 1.3%; P<0.009; RR: 2.9; 95% CI: 1.4-6.7), and asphyxia (2.9 vs. 0.4%; P<0.005; RR: 4.3; 95% CI: 1.8-11.1). No differences were found in birth trauma.
ConclusionsMacrosomic infants born to diabetic mothers have an increased risk of hospital admission in the neonatal period for hypoglycemia, jaundice, respiratory distress, and asphyxia, and a greater need of intensive care. Obstetric trauma rates were similar in both groups.
Los recién nacidos macrosomas se definen de forma arbitraria, por unos autores, como aquellos con pesos mayores o iguales a 4.000, 4.100 o incluso 4.500g1, independientemente de la edad gestacional.
Los macrosomía fetal suele asociarse a mayores complicaciones perinatales. La incidencia de la macrosomía varía de unas regiones a otras y está entre el 1-20%2 siendo algunas de las causas asociadas, el sexo, la paridad, la edad materna, el peso, la talla materna, la actividad física, el tabaquismo, la diabetes pregestacional y gestacional, y las causas genéticas. La macrosomía fetal se asocia a mayores riesgos para el feto, especialmente a traumatismos obstétricos, asfixia perinatal, muerte, alteraciones metabólicas como la hipoglucemia o hematológicas como la policitemia y la ictericia3,4. Dentro del grupo de recién nacidos macrosomas, existen pocos estudios que distingan los resultados perinatales entre los recién nacidos macrosomas hijos de madre diabética (HMD) y macrosomas hijos de madre no diabética (HMND).
Nuestro objetivo es conocer la incidencia y las complicaciones neonatales de los recién nacidos con un peso mayor o igual a 4.000g HMD pregestacional o gestacional respecto a los macrosomas HMND.
Material y métodosSe realizó un análisis retrospectivo de todos los nacimientos desde el 1 de enero de 2010 al 31 de diciembre de 2015 en el Hospital Universitario Santa Lucía de Cartagena. Para la recolección de datos se revisaron los formularios de partos y mortinatos de obstetricia y los formularios de maternidad, ingreso en neonatología y cuidados intensivos neonatales (UCIN) durante esos periodos, hasta los 28 días de vida posnatal.
Se revisaron las historias de los neonatos, incluyendo ingresos, pruebas complementarias, interconsultas, etc., para detectar enfermedades que no requirieran ingreso, como por ejemplo las parálisis braquiales. Se revisaron de forma diferenciada todos los neonatos que además requirieron ingreso.
Medidas y definicionesEl peso de los recién nacidos se toma de forma rutinaria en la planta de maternidad en la primera hora de vida con una balanza electrónica (Seca® 354, Alemania). Se definió «recién nacido macrosoma» aquel neonato con peso mayor o igual a 4.000g. En el estudio se refiere «hipoglucemia» a aquella que precisa de ingreso hospitalario. De forma protocolaria se hacen controles glucémicos en todos los recién nacidos macrosomas, HMD, y otros grupos de riesgo, con aparatos de glucemia capilar. De forma horaria en las primeras 4h, y posteriormente cada 2-3h en las primeras 24h. Si es asintomática y tiene cifras menores de 25mg/dl, se facilita una toma de fórmula artificial, y si a la hora no aumenta la cifra de glucemia, se ingresa para recibir una perfusión intravenosa. Si queda entre 25-40mg/dl, se facilita otra toma de fórmula, y si a la hora no es mayor de 40mg/dl se ingresa. Tras las primeras 4h, no se admiten cifras menores de 35mg/dl en las primeras 24h, facilitando tomas de fórmula o leche materna, y repitiendo 1h después, ingresando a aquellos niños que no superan los 35mg, y volviendo a facilitar otra toma en aquellos entre 35-45mg/dl, con comprobación posterior de los niveles mayores de 45mg/dl. En todos los casos en los que hay clínica compatible con hipoglucemia y niveles menores de 40mg/dl se ingresa para administración de glucosa vía parenteral. De igual forma, nos referimos a los recién nacidos ingresados por «ictericia», «policitemia», «distrés respiratorio», «deshidratación», «cefalohematoma-hematoma subgaleal» cuando fue causa registrada de ingreso hospitalario. En nuestra unidad se siguen los criterios de la Academia Americana de Pediatría para el tratamiento de la ictericia5, y se considera deshidratación a la clínica relacionada con esta junto a una pérdida de peso de más del 10% del peso al nacimiento. Se considera «policitemia» a aquella cifra de hematocrito venoso mayor del 65%. Se definió «asfixia perinatal» como aquella encefalopatía asociada a un pH de cordón menor de 7 y déficit de bases mayor de −16. Los traumatismos obstétricos incluyeron las fracturas, parálisis braquiales y diafragmáticas, y los cefalohematomas-hematomas subgaleales. Las fracturas se determinaron por el diagnóstico radiográfico. Las parálisis braquiales estudiadas son aquellas que requirieron seguimiento por rehabilitación y/o neurología pediátrica, no las transitorias al alta. Se definió como «reanimación» la necesidad en paritorio de presión positiva intermitente o más avanzada. En nuestro centro se indica cesárea por macrosomía fetal cuando 2 observadores diferentes estiman un peso fetal mayor de 4.500 independientemente del estado de diabetes en la madre. Existió conformidad del Comité de Ética hospitalaria.
Análisis estadísticoLos datos fueron analizados con el programa estadístico SPSS® versión 22. Los estadísticos descriptivos usados han sido la media, la desviación típica y la mediana para los datos continuos, y el porcentaje para los datos cualitativos; los datos cuantitativos se han testado con la prueba de Kolmogórov-Smirnov y se han comparado entre los grupos con la prueba de la U de Mann-Whitney, y los datos cuantitativos con el test exacto de Fisher. Se consideró significación estadística con una p<0,05.
ResultadosEn el periodo de estudio se produjeron 18.005 partos, de los que 996 fueron recién nacidos macrosomas (5,53%). Del total, el 0,87% tuvieron pesos mayores o iguales a 4.500g (n=157), y 0,06% pesos mayores o iguales a 5.000g (n=11). De estos 996 neonatos, 103 eran HMD (10,3% de los macrosomas: 79 diabetes gestacional, 7,9%; 24 diabetes pregestacional, 2,4%). En este periodo de 6 años hubo 68 mortinatos, no siendo ninguno macrosoma. Los principales resultados se exponen en la tabla 1.
Características de los macrosomas hijos de madre no diabética y de los macrosomas de madre diabética
| HMND n=893 | HMD n=103 | Valor de p | |
|---|---|---|---|
| Edad materna; (media, DE) | 30,63 (5,38) | 32,78 (5,22) | 0,001 |
| Paridad; (media, DE) | 1,35 (1,29) | 1,89 (1,69) | 0,002 |
| Cesáreas: (n, %) | 278 (31,1) | 54 (52,4) | <0,05 |
| Parto eutócico: (n, %) | 491 (55) | 43 (41,7) | <0,05 |
| Edad gestacional; (media, DE) | 40,2 (1,09) | 39,2 (1,19) | 0,000 |
| Peso en gramos; (media, DE) | 4.253,6 (232,6) | 4.259,4 (226,5) | NS |
| Sexo masculino; (n, %) | 579 (64,8) | 67 (65) | NS |
| Test de Apgar al minuto menor o igual a 5; (n, %) | 3 (0,3) | 3 (2,9) | 0,001 RR: 5; IC 95%: 2,2-12,5 |
| Test de Apgar a los 5min menor o igual a 5; (n, %) | 0 | 0 | NS |
| Reanimación: presión positiva, intubación o masaje cardiaco; (n, %) | 15 (1,8) | 6 (5,8) | 0,006 RR: 2,9; IC 95%: 1,42-5,9 |
| Ingreso hospitalario en los primeros 28 días de vida; (n, %) | 86 (9,6) | 20 (19,4) | 0,002 RR: 2; IC 95%: 1,3-3,2 |
| Ingreso en la UCIN; (n, %) | 6 (0,7) | 6 (5,8) | 0,000 RR: 5,3; IC 95%: 2,8-10 |
| Ingreso por ictericia; (n, %) | 19 (2,1) | 9 (8,7) | 0,000 RR: 3,1; IC 95%: 1,9-5,9 |
| Ingreso por hipoglucemia; (n, %) | 9 (1) | 8 (7,8) | 0,000 RR: 5; IC 95%: 2,8-8,3 |
| Ingreso por asfixia; (n, %) | 4 (0,4) | 3 (2,9) | 0,005 RR: 4,3; IC 95%: 1,8-11,1 |
| Ingreso por distrés respiratorio; (n, %) | 12 (1,3) | 5 (4,9) | 0,009 RR: 2,9; IC 95%: 1,4-6,7 |
| Ingreso por deshidratación; (n, %) | 6 (0,7) | 1 (1) | NS |
| Parálisis braquial; (n, %) | 12 (1,3) | 3 (2,9) | NS |
| Fractura de clavícula; (n, %) | 8 (0,9) | 1 (1) | NS |
| Policitemia; (n, %) | 1 (0,1) | 1 (1) | NS |
| Parálisis diafragmática; (n, %) | 0 | 1 (1) | NS |
| Hemorragia suprarrenal; (n, %) | 0 | 1 (1) | NS |
| Cefalohematoma-hematoma subgaleal; (n, %) | 6 (0,7) | 1 (1) | NS |
| Muerte; (n, %) | 1 (0,1) | 1 (1) | NS |
DE: desviación estándar; HMD: hijo de madre diabética; HMND: hijo de madre no diabética; IC 95%: intervalo de confianza del 95%; NS: no significativo; RR: riesgo relativo; UCIN: unidad de cuidados intensivos neonatales.
El peso medio del grupo de HMND fue de 4.253,6g (DE: 232,6) y en el grupo de HMD 4.259,4g (DE: 226,5), sin diferencias significativas. Existía un predominio del sexo masculino en ambos grupos. De forma significativa la edad gestacional fue mayor en el grupo de HMND, (p 0,000), mientras que la edad materna era mayor en los HMD (p 0,000). Las madres diabéticas tenían mayor número de partos (1,89 vs. 1,35; p<0,002).
En cuanto a la forma de parto, los HMD tuvieron mayor porcentaje de cesáreas (52,4 vs. 31,1%; p<0,05) y menor porcentaje de partos vaginales eutócicos (41,7 vs. 55%; p<0,05). Los HMD tuvieron un test de Apgar menor de 5 al minuto, de forma más frecuente que los HMND (p<0,001; RR 5: IC 95%: 2,2-12,5), y precisaron más reanimación en paritorio (p<0,006; RR: 2,9; IC 95%: 1,42-5,9).
Los HMD tuvieron mayor cantidad de ingresos hospitalarios en el periodo neonatal, un 19,4% respecto a los HMND, donde ingresaron un 9,6% (p<0,002; RR: 2; IC 95%: 1,3-3,2). El porcentaje de ingreso en la UCIN también fue mayor de forma significativa en los recién nacidos macrosomas HMD (5,8 vs. 0,7%; p<0,000; RR: 5,26; IC 95%: 2,86-10). Los ingresos por hipoglucemia fueron además más frecuentes en los HMD (7,8 vs. 1%; p<0,000; RR: 5; IC 95%: 2,8-8,3), así como por ictericia (8,7 vs. 2,1%; p<0,000; RR: 3,1; IC 95%: 1,9-5,9), asfixia perinatal (2,9 vs. 0,4%; p<0,005; RR: 4,34; IC 95%: 1,8-11,1) y distes respiratorio (4,9 vs. 1,3%; p<0,009; RR: 2,9; IC 95%: 1,4- 6,7).
No existieron diferencias en el porcentaje de parálisis braquiales, parálisis diafragmáticas, fracturas de clavícula, ingresos por policitemia o deshidratación.
DiscusiónLa macrosomía fetal tiene importantes implicaciones a la hora del parto, y asocia complicaciones neonatales. Además, está descrita una mayor cantidad de mortinatos macrosomas respecto a los que no lo son. En nuestro periodo de estudio, no se ha encontrado ningún mortinato que cumpliera dicho criterio. En nuestro estudio, los recién nacidos HMD macrosomas tenían mayor cantidad de ingresos durante el periodo neonatal, tanto en neonatología como en la UCIN, con mayor cantidad de ingresos por hipoglucemia, ictericia, distrés respiratorio y asfixia, y con un riesgo de traumatismos obstétricos similar a los de los recién nacidos macrosomas HMND.
En algunos estudios que han tomado en consideración la simetría o no de los recién nacidos macrosomas HMND, se ha concluido que el riesgo de hipoglucemia, si la macrosomía es simétrica, es similar a la de los niños de peso normal6,7.
En algunos trabajos, los traumas obstétricos son más frecuentes en los recién nacidos macrosomas HMND8, y en aquellos nacidos por vía vaginal, con mayor cantidad de ingresos en la UCIN y menor tasas de lactancia materna9 en los HMD. Nosotros, al contrario, no encontramos diferencias en cuanto a los traumatismos obstétricos, pero sí esa mayor necesidad de ingreso en la UCIN de los HMD, en probable relación con diferentes pautas a la hora de la realización de las cesáreas. En otro estudio, los HMD tienen mayor cantidad de distrés respiratorio, ictericia e hipoglucemia, y los días de ingreso son mayores10. Pese a que se realizan de forma rutinaria controles glucémicos en todos los recién nacidos macrosomas, nosotros hemos encontrado mayor necesidad de ingreso hospitalario en recién nacidos macrosomas HMD, respecto a los macrosomas HMD.
En cuanto a las limitaciones de nuestro estudio, este presenta las limitaciones de los estudios retrospectivos y a ello se suma la de la definición arbitraria de la macrosomía, sin tener en cuenta la edad gestacional, subestimando los problemas derivados en neonatos menores de 4.000g
ConclusionesLos recién nacidos macrosomas HMD tienen mayor riesgo de ingreso en el periodo neonatal, tanto en neonatología como en las UCIN, incluidos los ingresos por hipoglucemia, ictericia, asfixia y distrés respiratorio, respecto a los recién nacidos macrosomas HMND. Además, presentan una proporción similar de traumas obstétricos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.