Se presenta el caso de un recién nacido (RN), primer hijo de padres no consanguíneos, diagnosticado de retraso de crecimiento intrauterino, al 6.° mes, mediante ecografía. Parto a las 40 semanas, con un peso de 2.440g (−2,59DE) y una longitud de 47cm (−2,2DE)1. A las 3h presenta una hipoglucemia de 28mg/dl, que requiere aporte de glucosa intravenosa (4mg/kg/min) y aporte oral. Al 5.° día comienza con hiperglucemias mayores a 200mg/dl, por lo que se inicia tratamiento con insulina intravenosa, hasta una dosis de 3,3UI/kg/h. No se objetiva cetosis. Posteriormente, se mantiene tratamiento con insulina subcutánea, con una dosis de 7UI/kg/día, hasta los 2 meses y medio que se retira ante la aparición de hipoglucemias frecuentes.
A la exploración física presenta fenotipo peculiar, facies de duende con hipertelorismo, raíz nasal aplanada, orificios nasales amplios, macrostomía, acantosis nigricans en múltiples localizaciones, hipertricosis, paquidermia con ausencia de panículo adiposo en tórax, y brazos, tórax pequeño y escroto muy desarrollado.
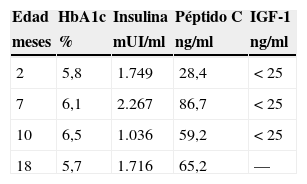
A los 3 meses de vida y sin tratamiento insulínico, presenta insulinemia basal de 1.749mUI/ml (tabla 1) con anticuerpos anti-GAD, anti-IA2 y anti-insulina negativos. El estudio genético revela 2 mutaciones en heterocigosis compuesta en el gen INSR, que codifica el receptor de la insulina (p.R1026X2/D1179GfsX8), tratándose esta última de una mutación no descrita en la literatura. Estudiando a los progenitores, ambos presentan una sobrecarga oral de glucosa normal, con un índice HOMA de 1,6 el padre y 2,9 la madre.
En la evolución, el paciente presenta numerosas hipoglucemias tanto en ayunas como posprandiales tardías, por lo que se decide instaurar alimentación oral cada 2h (fórmula de inicio, dextrinomaltosa y MCT), ya que la familia rechaza alimentación continua a través de sonda nasogástrica. Con esta medida el número de glucemias inferiores a 50mg/dl se reduce de 20 a menos de 1-2 por semana, con estabilización del control glucémico. El desarrollo pondero-estatural, tras recuperación en los primeros meses, se sitúa para la talla en −1,8DE (talla diana −1,5DE) y para el peso 0DE. El desarrollo psíquico y aprendizaje es correcto, pero el desarrollo motor está retrasado por la marcada hipotonía muscular. Presenta infecciones respiratorias frecuentes, falleciendo a los 19 meses por una infección respiratoria grave, que requirió ingreso en la unidad de cuidados intensivos.
Estamos ante un caso de resistencia grave a la insulina. En el espectro de la resistencia a la insulina de causa genética tenemos: alteraciones genéticas del receptor de la insulina (resistencia a la insulina tipo A o síndrome de Kahn, síndrome de Rabson-Mendehall y leprechaunismo), lipodistrofias (síndrome de Seip-Berardinelli y síndrome de Kobberling-Dunnigan) y alteraciones inmunológicas (síndrome de resistencia a la insulina tipo B y ataxia-telangiectasia)3. Nuestro caso presenta una resistencia extrema a la insulina por mutación del gen del receptor de la insulina en su expresión más grave, el síndrome de Donohue o leprechaunismo. Este síndrome, extremadamente infrecuente, fue descrito en 19544, su incidencia aproximada es de uno por cada 4.000.000 de RN. Asocia fenotipo peculiar de duende. Es una enfermedad autosómica recesiva por mutaciones en el gen que codifica el receptor de la insulina, localizado en el cromosoma 19 (19p13.2)5. Este receptor se compone de 22 exones5, las mutaciones identificadas en este paciente afectan ambas al dominio tirosin-cinasa del receptor. La primera localizada en el exón 17 con sustitución de arginina por un codón de parada en posición 1026 y la segunda (D1179GfsX8), genera una alteración en el lugar de «corte y empalme» entre exones 19 y 20, produciéndose una proteína alterada a partir del aminoácido 1179 que genera un codón de parada prematuro.
La gravedad de la enfermedad y del fenotipo está determinada por la severidad de las mutaciones, correlacionándose la menor funcionalidad del receptor con peor pronóstico y menor supervivencia6. Existe gran heterogeneidad genética con múltiples mutaciones descritas7. El diagnóstico se basa en la clínica (retraso de crecimiento pre y posnatal, sobrecrecimiento de tejidos blandos y pobre desarrollo de tejido muscular y adiposo, que precisa la acción de la insulina), alteraciones bioquímicas que comprenden hipoglucemia en ayunas e hiperglucemia postprandial, hiperinsulinismo extremo y presencia de mutaciones en el gen del receptor de la insulina.
En los síndromes de insulinorresistencia extrema la alteración del metabolismo de la glucosa incluye tanto diabetes insulinorresistente como hipoglucemia, que puede preceder a la hiperglucemia. La hipoglucemia puede presentarse tanto en ayunas como en el periodo posprandial tardío (3-4h postingesta)8, siendo una presentación típica en estos pacientes, sobre todo de predominio posprandial. En estos cuadros no existe equilibrio entre insulina y glucosa, produciéndose a veces una sobrecompensación que ocasiona la hipoglucemia. Existe, además, un marcado retraso en el aclaramiento hepático de la insulina3, que puede contribuir a episodios de hipoglucemia tardía. La resistencia marcada a la insulina también contribuye a un estado de hiperandrogenismo, que en el caso de las mujeres produce poliquistosis ovárica, que puede llegar a ser masiva. Además, se observan cambios histológicos secundarios al hiperinsulinismo con hiperplasia de células β, mamas, tejido epitelial de piel, túbulos renales y bronquios.
Ello, junto con una atrofia casi completa del tejido linfoide, contribuye a la elevada susceptibilidad a infecciones, sobre todo respiratorias. La presencia de un tórax muy pequeño e hipotonía muscular son factores que las agravan. Generalmente, la esperanza de vida es muy corta, la mayoría no sobrepasan los 2 años9.
No existe tratamiento curativo, la diabetes puede tratarse con insulina o insulinosensibilizadores, y cuando lo que predominan clínicamente son las hipoglucemias, como en nuestro caso, parece efectivo la administración de alimentación continúa por sonda gástrica u oral muy frecuente10. Con esta actitud, en nuestro paciente el número de hipoglucemias se redujo de forma muy importante. Por otra parte, existen evidencias de mejoría en pacientes tratados con dosis altas IGF-1 recombinante humana, mejorando el control metabólico en caso de diabetes y el patrón de crecimiento, aunque los resultados son resultados variables11. El abordaje de este tipo de pacientes debe realizarse de forma multidisciplinar, optimizando el control glucémico, pero también intentando evitar, en la medida de lo posible, las complicaciones, como infecciones respiratorias, que son las que finalmente ensombrecen el pronóstico.
FinanciaciónLos autores declaran no haber recibido financiación para la realización de este trabajo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.