La resistencia a las hormonas tiroideas (RHT) es un síndrome poco frecuente que consiste en la presencia de una sensibilidad reducida a las hormonas tiroideas. Se caracteriza por concentraciones elevadas de T3 y T4 libres con concentraciones de TSH normales o ligeramente elevadas. La RHT puede coexistir con la enfermedad autoinmunitaria tiroidea estando más frecuentemente documentada la asociación con tiroiditis de Hashimoto.
Describimos el caso de una paciente con RHT que desarrolló hipertiroidismo por enfermedad de Graves Basedow (EGB) y hepatitis tóxica secundaria a metimazol.
Mujer de 39 años remitida por hallazgo de elevación de TSH y T4 libre. En la anmnesis dirigida no presentaba síntomas sugestivos de disfunción tiroidea. Tampoco refería cefalea ni alteración visual. No conocía ningún antecedente personal de interés y en la exploración presentaba peso 49,7kg, talla 1,48m, frecuencia cardíaca 87 latidos por minuto, tensión arterial normal y se palpaba bocio grado Ib-II. La analítica mostraba: T4 libre 2,81ng/dL (0,9-1,9), TSH 6,81μU/mL (0,3-4,5) y T3 total 2,28ng/mL (0,8-2). Los anticuerpos anti tiroglobulina y antiperoxidasa resultaron positivos (455UI/mL (0-115) y 274UI/mL (0-32), respectivamente). Los resultados de subunidad alfa de hormonas glucoproteicas, cortisol, estradiol, gonadotropinas y prolactina fueron normales. Así mismo, se determinaron los anticuerpos anti T3 y T4 que fueron normales. La ecografía mostraba datos compatibles con bocio multinodular siendo los nódulos mayores de 1 y 1,3cm con características ecográficas de benignidad. Con estos datos la sospecha fue de resistencia a las hormonas tiroideas. Se le solicitó que aportara analíticas de parientes de primer grado. Los análisis del hermano mostraron, igualmente, cifras de T4 libre y TSH elevadas (3,98ng/dL y 6,72μU/mL, respectivamente), estando también asintomático. Finalmente se realizó estudio genético mediante secuenciación de los exones 3 al 10 del gen THRB (receptor beta para hormonas tiroideas) obteniéndose una mutación en el exón 10, consistente en c.1357C>T;p.Pro453Ser1, en heterocigosis.
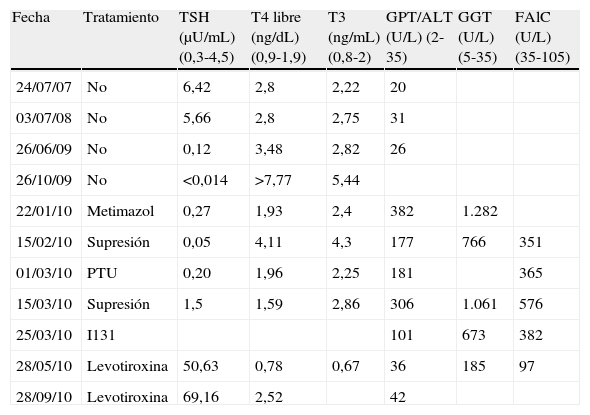
En las revisiones sucesivas la cifra de TSH estuvo entre 6,6 y 8,1 y la de T4 libre entre 2,8 y 3,2. Tres años tras el diagnóstico presentó TSH baja que al repetirse fue de TSH <0,014, T4 libre >7,77 y TSI 21,12UI/L (positivo >1,5). Clínicamente refería ligera disminución de peso (2 kg en 4 meses), discreto aumento de nerviosismo, palpitaciones y temblor ocasional. No presentaba oftalmopatía. La gammagrafía tiroidea (Tc99) mostró un tiroides de situación y morfología normal, con aumento difuso de captación.
Con el diagnóstico de EGB se inició tratamiento con metimazol 30mg al día en dosis descendentes. Tres meses después se detectó hipertransaminasemia (ver tabla 1) por lo que se suspendió el tratamiento y se comprobó la mejoría. Se cambió por propiltiouracilo a pesar de lo cual volvió a presentar hipertransaminasemia importante con bilirrubina normal, ecografía hepática normal, serología para virus hepatitis B y C negativa, anticuerpos anti LKM, ANA y AMA negativos. Con el diagnóstico de hepatitis tóxica por tionamidas se suspendió propiltiouracilo y fue remitida a tratamiento con radioyodo.
Evolución analítica
| Fecha | Tratamiento | TSH (μU/mL) (0,3-4,5) | T4 libre (ng/dL) (0,9-1,9) | T3 (ng/mL) (0,8-2) | GPT/ALT (U/L) (2-35) | GGT (U/L) (5-35) | FAlC (U/L) (35-105) |
| 24/07/07 | No | 6,42 | 2,8 | 2,22 | 20 | ||
| 03/07/08 | No | 5,66 | 2,8 | 2,75 | 31 | ||
| 26/06/09 | No | 0,12 | 3,48 | 2,82 | 26 | ||
| 26/10/09 | No | <0,014 | >7,77 | 5,44 | |||
| 22/01/10 | Metimazol | 0,27 | 1,93 | 2,4 | 382 | 1.282 | |
| 15/02/10 | Supresión | 0,05 | 4,11 | 4,3 | 177 | 766 | 351 |
| 01/03/10 | PTU | 0,20 | 1,96 | 2,25 | 181 | 365 | |
| 15/03/10 | Supresión | 1,5 | 1,59 | 2,86 | 306 | 1.061 | 576 |
| 25/03/10 | I131 | 101 | 673 | 382 | |||
| 28/05/10 | Levotiroxina | 50,63 | 0,78 | 0,67 | 36 | 185 | 97 |
| 28/09/10 | Levotiroxina | 69,16 | 2,52 | 42 |
FAlc: fosfatasa alcalina; PTU: propiltiouracilo.
Se le administraron 12 mCi de radioyodo a los 6 meses del inicio de antitiroideos. Un mes después se detectaron concentraciones hormonales compatibles con hipotiroidismo: TSH 50,63 y T4 libre 0,78 iniciándose tratamiento sustitutivo con levotiroxina. Tras 4 meses seguía presentando concentraciones elevadas de TSH 69,16 pero con cifras de T4 libre elevada 2,05 (0,9-1,9) por lo que todavía se está ajustando el tratamiento con levotiroxina siendo en estos momentos de 175 mcg al día. La paciente se encuentra asintomática.
La RHT afecta uno de cada 40.000 nacidos vivos y prácticamente siempre se hereda de forma autosómica dominante. El 85% de los casos está causado por mutaciones en el gen del THRB. La mayoría de los pacientes se encuentran clínicamente eutiroideos, aunque pueden presentar bocio, hiperactividad, taquicardia, retraso de crecimiento o dificultad para el aprendizaje2. En nuestro caso, tanto la paciente como su hermano se encontraban asintomáticos y el hallazgo fue casual.
El diagnóstico diferencial se realiza con adenoma hipofisario productor de TSH. En este caso no se realizó estímulo con TRH porque la historia familiar y la normalidad de la subunidad alfa lo descartaban, y finalmente se confirmó mediante el estudio del gen THRB.
La forma más común de autoinmunidad tiroidea es la tiroiditis de Hashimoto que afecta a cerca del 3% de la población. En los últimos años se han publicado varios artículos en los que se mostraba la coexistencia de tiroiditis de Hashimoto con RHT3–5. Esto ha llevado a proponer diversas hipótesis acerca de la relación entre autoinmunidad tiroidea y RHT. Se ha propuesto que el estímulo crónico producido por la TSH en estos pacientes podría inducir una respuesta inmune incrementando su coexistencia6. En una revisión realizada con 130 familias con 330 individuos afectos por RHT se ha observado que existe un aumento de probabilidad de desarrollar enfermedad tiroidea autoinmunitaria en los individuos con RHT con mutación en el gen del THRB frente a los no afectos. Por lo que parece demostrarse que la asociación entre RHT y enfermedad tiroidea autoinmunitaria no es coincidencia7.
A diferencia de la tiroiditis de Hashimoto, hasta el momento solo hemos encontrado referencia de 2 casos en los que pacientes con RHT desarrollen EGB. Uno de ellos fue tratado con tionamidas obteniéndose remisión del cuadro8; el otro fue tratado con radioyodo con hipotiroidismo posterior que precisó de dosis altas de levotiroxina9.
Es probable que, debido a la dificultad diagnóstica, los pacientes con RHT y Graves Basedow estén infradiagnosticados o que sean detectados en el momento en que presentan hipertiroidismo dificultando su diagnóstico exacto posterior. Por otro lado, no ha sido infrecuente que pacientes con RHT hayan sido tratados erróneamente como hipertiroidismo mediante tiroidectomía o radioyodo, situación que podría verse especialmente en presencia de autoanticuerpos tiroideos.
Cabe destacar que en nuestro caso coincide otro hecho poco frecuente como es la hepatitis tóxica por metimazol. Las reacciones adversas a fármacos antitiroideos ocurren en menos del 10% de casos y son generalmente menores (rash cutáneo, artralgias, etc).
Los efectos secundarios mayores son muy raros incluyendo agranulocitosis (0,2- 0,5%), vasculitis, síndrome lupus-like y hepatotoxicidad10. Generalmente se trata de cuadros colestásicos (en este caso colestasis disociada), que se resuelve al retirar el fármaco11. Nuestra paciente mejoró rápidamente tras la suspensión de metimazol pero presentó reacción cruzada al sustituirlo posteriormente por propiltiouracilo por lo que, finalmente, precisó tratamiento definitivo con radioyodo. El tratamiento con radioyodo ha causado hipotiroidismo necesitando la paciente dosis elevadas de levotiroxina en el intento de normalizar las concentraciones de TSH. En presencia de hipotiroidismo bien inducido por tiroiditis de Hashimoto o tras cirugía o radioyodo y que precise de altas dosis de levotiroxina para su control habría que tener en cuenta a la RHT en el diagnóstico diferencial.
Presentamos el primer caso de RHT asociada a EGB que se publica en España. Dada la dificultad diagnóstica que puede suponer esta asociación es importante que se incluya en el diagnóstico diferencial en casos de pacientes que durante el seguimiento por RHT presenten datos clínicos o analíticos compatibles con hipertiroidismo o si tras tratamiento por EGB presenta hipotiroidismo con necesidades elevadas de levotiroxina.