El estándar de oro para el tratamiento de la ictericia obstructiva es el drenaje biliar por medio de la colangiopancreatografía retrógrada endoscópica (CPRE); sin embargo, en ocasiones no es exitosa. El drenaje percutáneo ha sido una opción para el tratamiento de estos pacientes, y actualmente los abordajes de la vía biliar guiados por ultrasonido endoscópico parecen ser una alternativa segura y eficaz en este grupo de pacientes.
ObjetivoComparar el drenaje biliar guiado por ultrasonido endoscópico contra el drenaje percutáneo en pacientes con ictericia secundaria a malignidad en los que la CPRE fue fallida.
Material y métodosEstudio comparativo, en el que se incluyeron pacientes con ictericia maligna y con CPRE fallida, y a los que se les realizó drenaje percutáneo o drenaje biliodigestivo guiado por ultrasonido endsocópico. Las variables comparadas fueron: éxito técnico, éxito clínico, complicaciones tempranas, complicaciones tardías y reintervenciones.
ResultadosEn el grupo del drenaje guiado por ultrasonido endoscópico (grupo A) se incluyeron 27 pacientes, y en el grupo de drenaje percutáneo (grupo B) 31 pacientes. En total se realizaron 29 y 55 procedimientos en cada grupo, respectivamente. El éxito técnico en el grupo A fue de 79.3% y el éxito clínico de 92.8%; en el grupo B el éxito técnico fue de 90.9% y el clínico de 68.7% (p=0.13 y 0.07 respectivamente). Las complicaciones inmediatas fueron 13.7% en el grupo A y 9% en el B (p=0.50). Las complicaciones tardías y las reintervenciones fueron significativamente mayores en el grupo B (p<0.002).
ConclusionesEl drenaje biliodigestivo guiado por ultrasonido endoscópico tuvo mayor éxito clínico, menos complicaciones tardías y menos reintervenciones, en comparación con el drenaje percutáneo. Cuando la CPRE falla el drenaje biliodigestivo guiado por ultrasonido endoscópico parece ser una mejor opción que el drenaje percutáneo.
The current method of reference for malignant biliary obstruction is endoscopic retrograde cholangio-pancreatography (ERCP); however, this is not always successful or possible. In these cases, percutaneous drainage is the alternative option, but this is associated, among other adverse events, with patient discomfort and a high re-intervention rate. Endoscopic ultrasound (EUS)-guided drainage is currently being introduced as a new approach when ERCP fails, as it can be performed during the same intervention with internal drainage.
ObjectiveTo compare EUS-guided and percutaneous biliary drainage in patients with malignant biliary obstruction with failed ERCP.
Material and methodsThe study included all patients with malignant biliary obstruction in which EUS-guided or percutaneous drainage was performed after a failed ERCP. The patients were divided into two groups; those that underwent percutaneous drainage and those who had EUS-guided drainage performed. Variables of interest included: technical and clinical success, early and late complications, and re-interventions.
ResultsThe EUS-guided drainage group (A) included 27 patients, with 29 procedures, and 31 patients in the percutaneous drainage group (B), with 55 interventions. Technical success in group A was 79.3%, and clinical success 92.8%. In group B technical success was 90.9%, and clinical success was 68.7%, (P=.13 and P=.07, respectively). There were early complications in 13.7% in group A vs 9.0% in group B (P=.50), while late complications and re-interventions were significantly higher in group B (P=<.002)
ConclusionsClinical success was better in patients with EUS-guided biliary drainage, and complications and re-interventions were lower than in patients with percutaneous drainage. EUS-guided biliary drainage seems a better alternative than percutaneous drainage when ERCP fails.
El tratamiento de elección de la ictericia obstructiva maligna es el drenaje biliar mediante colangiopancreatografía retrógrada endoscópica (CPRE). Sin embargo, esta técnica puede fallar en el 3% a 10% de los pacientes1. En estos casos el drenaje percutáneo de la vía biliar (DPC) tiene un éxito mayor al 90% cuando los conductos biliares están dilatados, y del 70% con conductos de diámetro normal2. Sus complicaciones varían entre el 4.6% y 25% 3, y entre ellas se encuentran la colangitis, el neumotórax y la fuga de bilis. Por otro lado, esta técnica está contraindicada en pacientes con ascitis y se asocia a múltiples reintervenciones por el uso de catéteres de diámetro reducido.
Una alternativa al drenaje percutáneo es el drenaje de la vía biliar guiado por ultrasonido endoscópico (DBD-USE)4,5. Actualmente las variantes guiadas por ultrasonido endoscópico (USE) descritas son: la coledocoduodenostomía (CD), la hepaticoduodenostomía (HD) y el abordaje de rendez vous (RV). El USE permite llevar a cabo el drenaje biliar durante el mismo procedimiento en el que la CPRE no tuvo éxito. Además, permite el drenaje interno de la bilis mediante la utilización de prótesis de hasta 30Fr. El objetivo de nuestro estudio fue comparar el éxito clínico y las complicaciones del drenaje biliar guiado mediante ultrasonido endoscópico con el éxito clínico y las complicaciones del drenaje biliar percutáneo en pacientes con ictericia obstructiva maligna y CPRE fallida.
MétodoSe realizó un estudio retrospectivo y comparativo en el que se incluyeron pacientes de ambos géneros, mayores de 18 años, con ictericia obstructiva maligna no aptos para tratamiento quirúrgico. Se excluyeron los pacientes que no contaron con un registro clínico completo. Los pacientes fueron divididos en 2 grupos; grupo A: pacientes con drenaje biliar guiado por USE y grupo B: pacientes con drenaje percutáneo de la vía biliar. Se estudiaron variables clínico-demográficas como la edad, el sexo, el estatus clínico de acuerdo a la escala de Karnofsky y a la escala del Grupo Oncológico Cooperativo del Este (ECOG), los valores séricos de bilirrubinas, los días de seguimiento, las complicaciones y las reintervenciones.
Las variables analizadas y comparadas entre ambos grupos fueron:
Éxito clínico: se definió como el descenso en al menos el 50% de los valores iniciales de bilirrubinas a las 3 semanas posteriores al procedimiento.
Éxito técnico: adecuado posicionamiento de la prótesis. Al menos 1cm por arriba y por debajo de la obstrucción con adecuada salida del medio de contraste.
Complicaciones: cualquier evento adverso secundario al procedimiento. Temprana si se presentó en menos de 24h posprocedimiento o tardía después de 24h.
Para realizar el drenaje biliar guiado por USE se utilizó un ecoendoscopio lineal electrónico Olympus GF-UCT-180, acoplado a un procesador EU-ME1 de la misma marca. Para la punción de la vía biliar se utilizaron agujas ecotip calibre 19 y guías hidrofílicas 0.035”. En todos los casos el acceso a la vía biliar se verificó mediante la instilación de medio de contraste bajo control fluoroscópico. El trayecto entre la vía biliar y el estómago o duodeno se llevó a cabo utilizando un cistotomo con diámetro 6.5Fr y posteriormente se dilató utilizando un dilatador de Soehendra y un balón biliar para dilatación de 4cm de longitud y 4mm de diámetro. Todos los estudios fueron realizados por 2 endoscopistas con amplia experiencia en USE terapéutico y CPRE. Se colocaron prótesis plásticas calibre 10Fr o metálicas autoexpandibles de 10mm de diámetro y longitud variable, bajo control endoscópico y fluoroscópico.
En el drenaje biliar percutáneo se realizó un ultrasonido transabdominal para identificar la vía biliar con mayor dilatación y fácil acceso, posteriormente se puncionó a través de la pared abdominal con una aguja de Chiba calibre 22, y se avanzó una guía de Cope con la intención de alcanzar la luz duodenal para lograr un drenaje interno-externo, y en caso de no ser posible dejar únicamente el drenaje al exterior.
Para el análisis estadístico se utilizaron porcentajes en donde fue apropiado. Para el análisis de las variables cualitativas se utilizó Chi-cuadrado y para las cuantitativas, «t» de Student no pareada con un error de 80% y un valor de p<0.05.
ResultadosEn el grupo A se incluyeron todos los pacientes en los que se realizó DBD-USE, y en el grupo B aquellos que fueron llevados a DPC. El número total de procedimientos en el grupo A fue de 29 DBD-USE en 27 pacientes, y en el grupo B se realizaron 55 DPC en 31 pacientes.
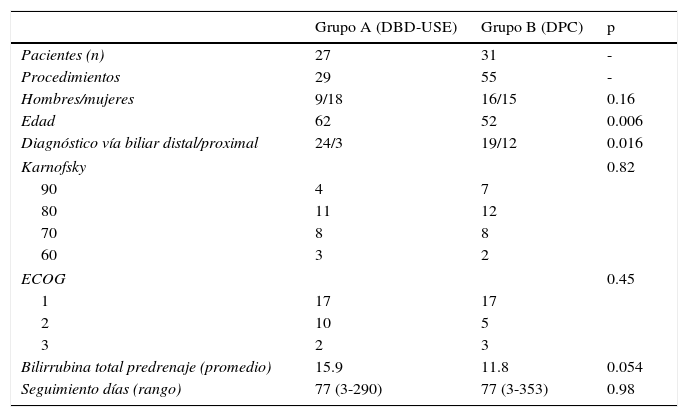
Al comparar las características demográficas de ambos grupos no se encontró diferencia estadísticamente significativa en cuanto al género (en el grupo A 18 mujeres y en el grupo B 16 mujeres; p=0.1608). Sin embargo, la edad en el grupo A fue significativamente mayor, con un promedio de 62 años (rango 29-91 años) en comparación con el grupo B, que fueron 52 años (rango 22-76 años), con un valor de p=0.0065.
En cuanto el estado funcional de los pacientes se utilizaron la escala de Karnofsky y la de ECOG. En el grupo de pacientes en los que se realizó DBD-USE 4 pacientes presentaron un Karnofsky (K) 90%, 11 pacientes K 80%, 8 pacientes K 70% y 3 pacientes K 60%. Con la escala de ECOG 17 pacientes se clasificaron como 1, 5 pacientes como 2 y 3 con ECOG 3. En el grupo de pacientes en los que se hizo drenaje percutáneo 7 pacientes se consideraron con K 90%, 12 con K 80%, 8 con K 70% y 2 con K 60%. Con la escala de ECOG 17 pacientes fueron ECOG 1, 10 pacientes ECOG 2 y 2 pacientes ECOG 3. En ninguna de las 2 escalas se encontró diferencia estadísticamente significativa a favor de algún grupo.
La bilirrubina total media preprocedimiento en el grupo A fue de 15.9mg/dl (DS 8.10), y en el grupo B de 11.8mg/dl (DS 8.31), con una tendencia estadística en contra del grupo A (p=0.054).
El seguimiento de los pacientes en ambos grupos tuvo una media de 77 días, con un rango en el grupo A de 3 a 290 días y en el grupo B de 3 a 353 días, sin una diferencia estadísticamente significativa entre ambos grupos (p=0.98) (tabla 1).
Características demográficas y clínicas de ambos grupos
| Grupo A (DBD-USE) | Grupo B (DPC) | p | |
|---|---|---|---|
| Pacientes (n) | 27 | 31 | - |
| Procedimientos | 29 | 55 | - |
| Hombres/mujeres | 9/18 | 16/15 | 0.16 |
| Edad | 62 | 52 | 0.006 |
| Diagnóstico vía biliar distal/proximal | 24/3 | 19/12 | 0.016 |
| Karnofsky | 0.82 | ||
| 90 | 4 | 7 | |
| 80 | 11 | 12 | |
| 70 | 8 | 8 | |
| 60 | 3 | 2 | |
| ECOG | 0.45 | ||
| 1 | 17 | 17 | |
| 2 | 10 | 5 | |
| 3 | 2 | 3 | |
| Bilirrubina total predrenaje (promedio) | 15.9 | 11.8 | 0.054 |
| Seguimiento días (rango) | 77 (3-290) | 77 (3-353) | 0.98 |
DBD-USE: derivación biliodigestiva guiada por ultrasonido endoscópico; DPC: derivación percutánea; ECOG: Eastern Cooperative Oncology Group.
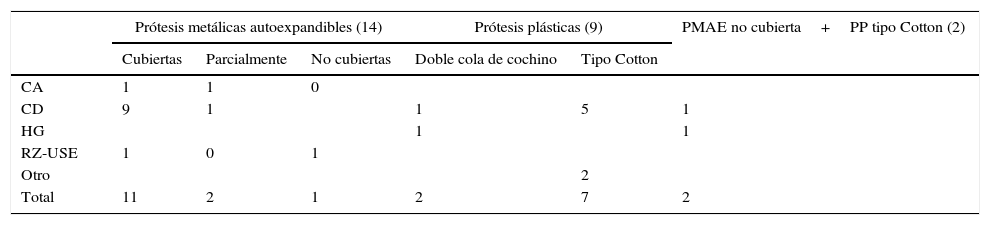
De los 29 DBD-USE en 23 casos (79.3%) se realizó un drenaje guiado por USE de tipo transluminal, en donde se incluyen 18 CD, 2 coledocoantrostomías (CA) y 3 hepaticogastrostomías (HG). En 3 pacientes se realizó una técnica de RV-USE y en otros 3 casos se utillizó el ultrasonido endoscópico para puncionar el colédoco, y con fluoroscopia guiar la canulación habitual por duodenoscopia.
La mayoría de las prótesis colocadas en el grupo A fueron metálicas autoexpandibles (PMAE) cubiertas con un calibre de 10mm y una longitud entre 6 y 8cm. En 9 pacientes se utilizaron prótesis plásticas, en su mayoría de calibre 10Fr, y solo en una HG se utilizó una 7Fr. La elección de la prótesis fue a criterio del endoscopista, dependiendo de las características del caso. En 2 pacientes se colocaron una PMAE no cubierta y una prótesis plástica en su interior con la intención de disminuir el riesgo de migración (tabla 2).
Prótesis utilizadas en el drenaje biliodigestivo guiado por ultrasonido endoscópico
| Prótesis metálicas autoexpandibles (14) | Prótesis plásticas (9) | PMAE no cubierta+PP tipo Cotton (2) | ||||
|---|---|---|---|---|---|---|
| Cubiertas | Parcialmente | No cubiertas | Doble cola de cochino | Tipo Cotton | ||
| CA | 1 | 1 | 0 | |||
| CD | 9 | 1 | 1 | 5 | 1 | |
| HG | 1 | 1 | ||||
| RZ-USE | 1 | 0 | 1 | |||
| Otro | 2 | |||||
| Total | 11 | 2 | 1 | 2 | 7 | 2 |
CA: coledocoantrostomías; CD: coledocoduodenostomía; HG: hepatogastrostomía; PMAE: prótesis metálica autoexpandible; PP: prótesis plástica; RV-USE: rendez vous guiado por ultrasonido endoscópico.
En el grupo B en 27 casos el abordaje percutáneo se realizó puncionando la vía biliar izquierda, y en 23 casos la vía biliar derecha. En todos los casos se intentó la canulación de la vía biliar común, así como la colocación de un drenaje interno-externo, lo cual se consiguió en 31 de los 55 procedimientos, y en el resto de los pacientes el drenaje fue únicamente externo.
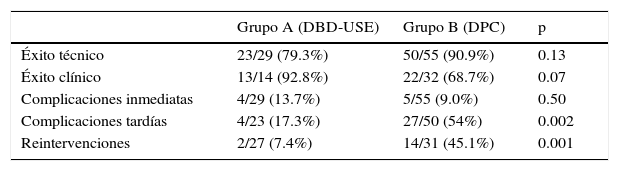
El éxito técnico en el grupo de las DBD-USE fue de 79.3% y en el grupo de los DPC de 90.9% (p=0.13).
Durante la revisión de los expedientes en 14 pacientes de los 23 pacientes en los que se colocó el drenaje biliar en el grupo A se encontraron valores de bilirrubinas totales a las 3 semanas posprocedimiento; y en 13 fueron por lo menos la mitad de su valor basal o predrenaje (éxito clínico 92%).
En el grupo B se obtuvieron valores de bilirrubinas totales a las 3 semanas posprocedimiento en 32 casos, de los cuales 22 se consideraron como éxito clínico (68%), con una diferencia entre ambos grupos con tendencia estadísticamente significativa a favor del grupo A (p=0.07).
Las complicaciones inmediatas (<24h) en el grupo A fueron 4 (2 migraciones de prótesis, un sangrado autolimitado y extravasación del medio de contraste en un caso). En el grupo B se documentaron 4 casos de colangitis y una tracción accidental del catéter externo. Al realizar el análisis comparando ambos grupos no se encontró diferencia estadísticamente significativa (p=0.57).
Las complicaciones tardías de los procedimientos exitosos en los que se realizó DBD-USE fueron 4. La más grave una perforación de víscera hueca inadvertida, que se diagnosticó cuando la paciente acudió al servicio de urgencias 3 días después. Dado el estadio avanzado de su enfermedad de base, la paciente no aceptó el tratamiento quirúrgico, que era el indicado para resolver el evento adverso.
Las otras 3 complicaciones tardías fueron disfunción de la endoprótesis.
En el grupo de las DPC de los 50 procedimientos exitosos técnicamente, 27 presentaron una o más complicaciones durante el seguimiento (54%). En total, se documentaron 40 complicaciones que se enumeran a continuación: la más frecuente fue la fuga de bilis alrededor del catéter (25%), la más grave la presentación de colangitis, a pesar del drenaje (20%), y por orden descendente de frecuencia: extracción accidental del catéter (17.5%), ausencia de salida de bilis por el catéter (17.5%), infección de la piel con salida de pus en el sitio de punción (10%), disminución del paso de bilis del catéter interno (2.5%), dolor intenso en el sitio de punción (2.5%), un caso de hemobilia (2.5%) y un caso de migración distal del catéter (2.5%).
Al comparar las complicaciones tardías entre ambos grupos se encontró una diferencia estadísticamente significativa (p=0.002) a favor del grupo A.
La tasa de reintervención en los pacientes con DPC fue mayor. De los 31 pacientes en 14 se realizó por lo menos un recambio o reintervención radiológica (45%). El paciente que más procedimientos requirió fueron 5, y la mediana en este grupo fue de 2 procedimientos. En el caso de las DBD-USE solo hubo 2 pacientes (6.8%) en los que se repitió el procedimiento más de 30 días después (p=0.001) (Tabla 3).
Resultados de la comparación del grupo A (DBD-USE) y del grupo B (DPC) trans y posprocedimiento
| Grupo A (DBD-USE) | Grupo B (DPC) | p | |
|---|---|---|---|
| Éxito técnico | 23/29 (79.3%) | 50/55 (90.9%) | 0.13 |
| Éxito clínico | 13/14 (92.8%) | 22/32 (68.7%) | 0.07 |
| Complicaciones inmediatas | 4/29 (13.7%) | 5/55 (9.0%) | 0.50 |
| Complicaciones tardías | 4/23 (17.3%) | 27/50 (54%) | 0.002 |
| Reintervenciones | 2/27 (7.4%) | 14/31 (45.1%) | 0.001 |
DBD-USE: derivación biliodigestiva guiada por ultrasonido endoscópico; DPC: drenaje percutáneo.
El DBD-USE tiene algunas ventajas en comparación con el drenaje percutáneo. La proximidad del sistema hepatobiliar al estómago y al duodeno permite un abordaje seguro de la vía biliar, siendo esta su principal ventaja, ya que brinda la posibilidad de acceder a la vía biliar por diferentes rutas (intrahepática, extrahepática, gástrica, duodenal). El acceso se realiza en tiempo real y guiado por visión endosonográfica y doppler, disminuyendo así la posibilidad de sangrado o lesión vascular; no es necesario mantener un drenaje externo, lo cual además de ser más fisiológico (absorción de nutrientes, digestión efectiva, equilibrio hidroelectrolítico), ofrece una mejor calidad de vida a los pacientes, evitando complicaciones y recambios por tracción o movilización accidental del mismo. La presencia de ascitis incrementa el riesgo de complicaciones durante el drenaje percutáneo, el uso del ecoendoscopio evita que el líquido libre intraabdominal interfiera con la derivación bilio-digestiva. El DBD-USE puede realizarse durante el mismo tiempo endoscópico de la CPRE fallida, lo cual evita la necesidad de reprogramar el procedimiento.
El principal riesgo del DBD-USE descrito en la literatura es la fuga biliar6,7, sobre todo cuando no es posible colocar la endoprótesis. Otras complicaciones descritas son el pneumoperitoneo, el sangrado sin repercusión hemodinámica y la oclusión de la endoprótesis8. En el grupo A las complicaciones inmediatas que se suscitaron fueron las relacionadas con la colocación de la prótesis en 2 casos, un caso de sangrado que se autolimitó y la extravasación de medio de contraste en un caso fallido, que podría traducirse clínicamente en el riesgo de fuga biliar. La oclusión o disfunción de la endoprótesis fue el evento adverso más frecuente durante el seguimiento; en todos los casos el tratamiento fue de primera intención endoscópico y fue exitoso, sin aumentar la morbilidad de estos pacientes.
Al utilizar el «Sistema de clasificación de severidad» propuesto por la ASGE9, de las 4 complicaciones tardías del grupo A una se considera severa, porque ameritaba cirugía para su tratamiento, y las otras 3 moderadas, ya que se repitió la endoscopia para resolverlas. En el grupo B la mayoría de los eventos adversos requirieron un nuevo procedimiento intervencionista o la hospitalización del paciente para tratamiento médico en el caso de las colangitis o la infecciones de sitio, por lo que se consideran complicaciones moderadas. No se documentó ninguna severa y solo en 2 casos se clasificó como leve (dolor en el sitio de la punción, tracción de catéter que no ameritó recolocación).
Al comparar los 2 grupos no se encontró diferencia estadísticamente significativa en la tasa de éxito técnico ni en las complicaciones inmediatas, pero al comparar las complicaciones tardías (p=0,002) y las reintervenciones (p=0,001) el resultado fue desfavorable para el grupo B.
Entre las debilidades de este trabajo reconocemos que se trata de un estudio retrospectivo, sin embargo, ambos grupos comparados son similares entre sí al inicio, e incluso con una ligera ventaja para el grupo de drenaje percutáneo en cuanto a niveles de bilirrubina inicial y edad del paciente. Por otra parte, el éxito clínico se documentó con valores de bilirrubinas en solo 14 de los 23 pacientes en los que se colocó una prótesis, pero en 4 casos se cuenta con notas en el expediente que describen su adecuada evolución, y otros 3 pacientes fallecieron como consecuencia de su enfermedad oncológica de base, antes de completar el seguimiento. Únicamente 2 pacientes regresaron a su hospital de referencia, sin seguimiento en nuestra institución.
Los primeros casos de DBD-USE se describieron con el uso de prótesis plásticas que tienen un calibre máximo de 10Fr, sin embargo, hoy en día el uso de prótesis metálicas autoexpandibles con un lumen de hasta 10mm supone que el drenaje es más efectivo y duradero que el esperado con un catéter percutáneo.
El drenaje percutáneo guiado por ultrasonido transabdominal se describió desde la década de los setenta10. La tasa de éxito descrita en la literatura es del 95% en pacientes con dilatación de la vía biliar intrahepática y del 70% en aquellos sin dilatación2. La mortalidad y la morbilidad son del 5% y el 7% respectivamente11.
Las principales limitaciones asociadas al drenaje percutáneo son: fallo al seleccionar el sitio de punción, aun en manos experimentadas (5% al 30%), especialmente cuando no hay dilatación de la vía biliar; alteraciones anatómicas o fisiológicas del paciente como la presencia de ascitis o la presencia de asas de colon entre el diafragma y el hígado (síndrome de Chilaiditi); la presencia de un drenaje externo en todos los casos, y la posibilidad de que la fístula persista o no cicatrice por el estado nutricional deficiente del paciente o la presencia de ascitis1.
En el 2012 Artifon et al.12 compararon de manera prospectiva y aleatorizada 13 pacientes con drenaje biliar guiado por ultrasonido endoscópico contra 12 pacientes en los que se realizó drenaje percutáneo. Los 2 grupos eran similares antes de la intervención, y todos los procedimientos en ambos grupos fueron técnica y clínicamente factibles, sugiriendo que el DBD-USE es tan efectivo y seguro como el DBP ya que presentaron el mismo éxito, tasa de complicaciones, coste y calidad de vida.
Llama la atención que a pesar de que el seguimiento promedio de ambos grupos fue de por lo menos 70 días, todas las complicaciones reportadas fueron inmediatas al procedimiento y no se refiere ninguna a mediano o largo plazo. Lo anterior contrasta con nuestros resultados, en los que la mayoría de las complicaciones de los pacientes con drenaje percutáneo se presentan en el seguimiento. Este estudio tampoco menciona el número de sesiones o reintervenciones necesarias en cada grupo, por lo que el cálculo en los costos se limita a los gastos inmediatos relacionados con el primer procedimiento.
Posteriormente, en un estudio retrospectivo13, Bapaye comparó 25 pacientes en los que se realizó DBD-USE contra 26 pacientes con DPC, posterior a CPRE fallida. La colocación exitosa de un drenaje interno fue del 92% en el primer grupo vs 46% en el grupo de las derivaciones percutáneas (p<0.05). Las complicaciones se presentaron en el 20% de los DBD-USE (una mayor y 4 menores) y en el 46% de las DPC (4 mayores y 8 menores; p<0.05). La oclusión tardía de las prótesis se presentó en un paciente con DBD-USE y en 3 con DPC. Los autores concluyen que el DBD-USE ofrece la posibilidad de tratamiento en una sola sesión, en vez de múltiples procedimientos que pueden ser necesarios en el DPC, y que no siempre logran el drenaje interno.
En un estudio más reciente14, también de manera retrospectiva, se compararon 2 cohortes de pacientes en los que la CPRE había sido fallida. Del total de 73 pacientes en 22 se realizó DBD-USE y en 51 DPC. El éxito técnico fue mayor en el grupo de las DPC (100% vs 86.4%; p=0.007), pero se asociaron a una tasa mayor de eventos adversos (39.2% vs 18.2%), incluyendo más reintervenciones (80.4% vs 15.7%), lo cual duplicó los costos en los pacientes con drenaje percutáneo. Los autores sugieren que el DBD-USE debe de ser la técnica de elección para el tratamiento de estos pacientes en las instituciones en las que se cuente con endosonografistas experimentados, ya que la derivación guiada por ultrasonido endoscópico se asocia con menos efectos adversos y menos reintervenciones.
Los resultados obtenidos en ese trabajo son similares a los nuestros, en cuanto a que en el grupo de DPC la disminución de las bilirrubinas totales posterior al procedimiento fue menor, y el número de complicaciones tardías y reintervenciones fue mayor que en el grupo de DBD-EUS. Es probable que el calibre de los drenajes plásticos colocados en los pacientes del grupo B, sea el responsable del alto número de reintervenciones, ya que en el grupo A la mayoría de las prótesis fueron metálicas, con un diámetro de 10mm.
En relación con los DBD-USE, desde el punto de vista técnico se considera la coledocoduodenostomía guíada por ultrasonido endoscópico como el abordaje endoscópico más sencillo, y la hepatogastrostomía como el más complejo; el primer abordaje requiere de dilatación de la vía biliar extrahepática, la cual generalmente acompaña a las obstrucciones distales, mientras que la segunda requiere de dilatación intrahepática. En el grupo A la mayoría de los pacientes tuvieron un diagnóstico de neoplasia distal, mientras que en el grupo B los tumores proximales ocuparon casi la mitad de los casos.
Resumen de resultadosEl drenaje biliodigestivo guiado por ultrasonido endoscópico y el drenaje percutáneo tienen una tasa de éxito técnico y de complicaciones inmediatas similar, pero el drenaje biliar guiado por ultrasonido endoscópico se asocia a mejor éxito clínico, a menos complicaciones tardías y a menos reintervenciones.
ConclusionesEl drenaje biliodigestivo guiado por ultrasonido endoscópico tuvo mayor éxito clínico, menos complicaciones tardías y menos reintervenciones en comparación con el drenaje percutáneo; por lo tanto, parece ser una alternativa segura y factible en pacientes con obstrucción maligna cuando la CPRE es fallida. Más estudios comparativos, aleatorizados y prospectivos deben realizarse para poder posicionar esta técnica como la de primera elección.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciamientoLos autores no recibieron patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.