La pancreatitis autoinmune es una enfermedad rara que causa inflamación crónica idiopática del páncreas. No existe un marcador específico para su diagnóstico, siendo necesaria la combinación de alteraciones clínicas, serológicas, radiológicas, morfológicas e histopatológicas. Una de las herramientas de mayor utilidad en la evaluación de la pancreatitis autoinmune es la endoscopía. La colangiografía retrógrada endoscópica y ultrasonido endoscópico pueden aportar información mediante la obtención de tejido y evaluación de la respuesta al tratamiento esteroide. En el presente artículo se presenta un caso clínico y se revisan aspectos generales de la pancreatitis autoinmune discutiendo el papel del endoscopista en su diagnóstico y tratamiento.
Autoimmune pancreatitis is a rare chronic form of inflammatory pancreatic disease. There is no specific test for its diagnosis, which is based on the combination of clinical, serological, radiological, morphological, and histopathological changes. Endoscopy is one of the most useful tools for its evaluation. Endoscopic retrograde cholangiography and endoscopic ultrasound can be used to obtain tissue for diagnosis and evaluate steroid treatment response. In this article, a clinical case is presented. General aspects of autoimmune pancreatitis and the role of endoscopists in its diagnosis and treatment are discussed.
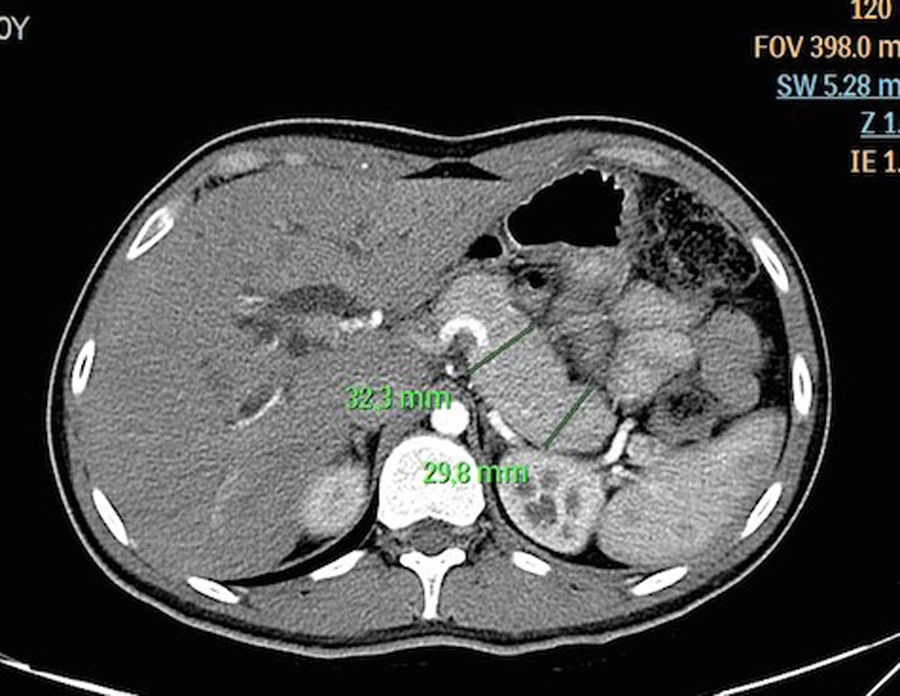
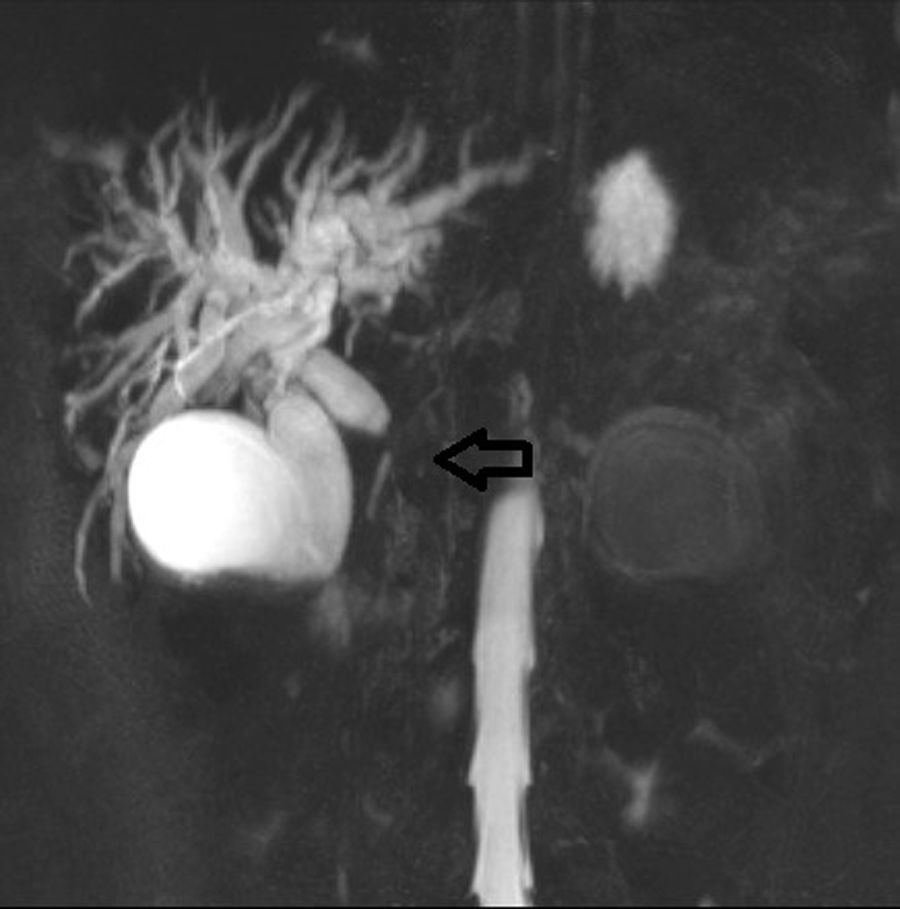
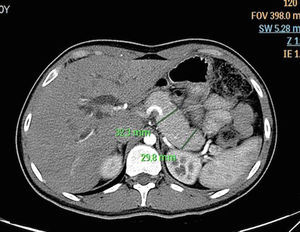
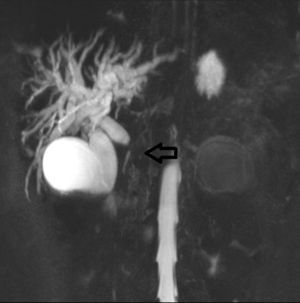
Paciente masculino de 21 años de edad, sin antecedentes relevantes con cuadro de 4 meses de evolución manifestado por prurito, ictericia, coluria y pérdida de peso de aproximadamente 10kg en el mismo periodo. Acude a Hospital de segundo nivel donde se le realizaron pruebas de laboratorio que mostraron hiperbilirrubinemia con predominio de bilirrubina directa (10mg/dL, 6mg/dL respectivamente) e hiperfosfatasia (FA 230U/L). Amilasa y lipasa normales. Se realiza tomografía abdominal simple y contrastada de abdomen, evidenciando dilatación de la vía biliar intra- y extrahepática así como aumento difuso del tamaño del páncreas (fig. 1). Se complementa con colangiorresonancia magnética (CRM) que muestra zona de estenosis en la porción intrapancreática del conducto biliar principal con longitud aproximada de 4cm (fig. 2). El conducto pancreático se apreciaba normal. Por lo anterior es enviado para realización de colangiografía retrógrada endoscópica (CRE) con diagnóstico presuntivo de tumoración en cabeza de páncreas. Los niveles de CA 19-9 eran normales.
Por la edad del paciente, evolución clínica y hallazgos radiológicos («páncreas en salchicha») se sospecha pancreatitis autoinmune (PAI). Su revisión física mostraba ictericia de escleras y tegumentos así como múltiples escoriaciones por rascado crónico. Se solicitaron inmunoglobulinas, encontrando inmunoglobulina G (IgG) dentro de niveles normales; no fue posible medir niveles de IgG4 debido a falta de la prueba en nuestro hospital.
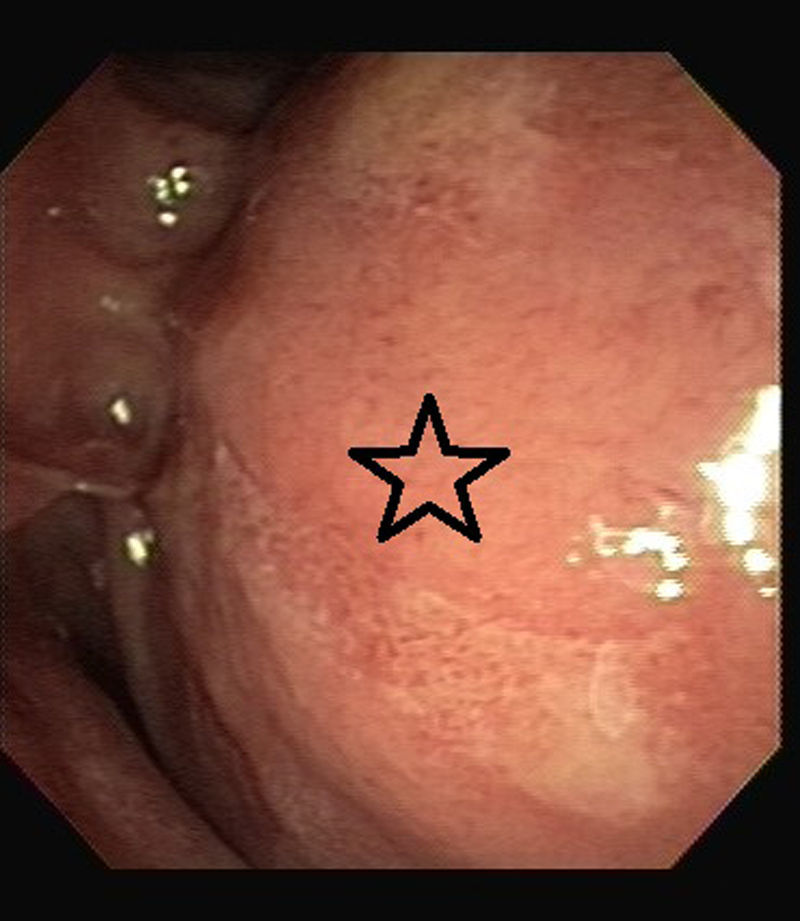
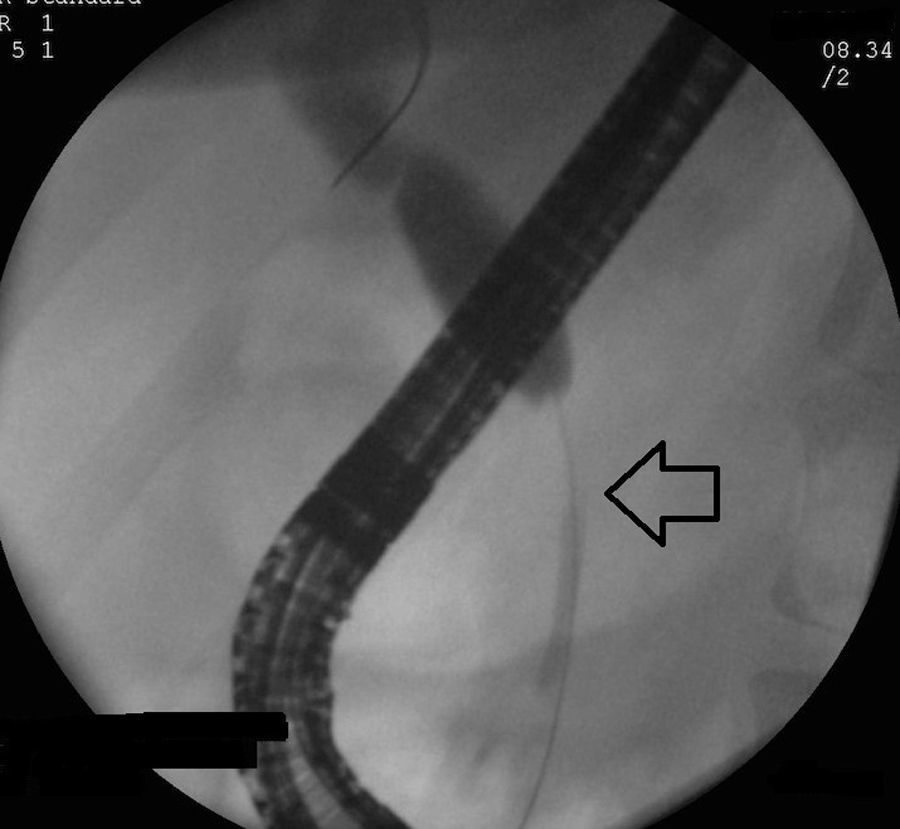
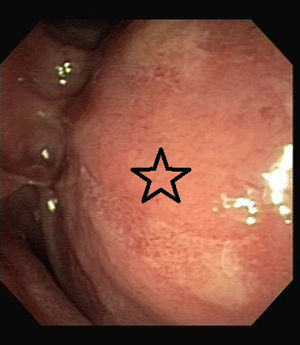
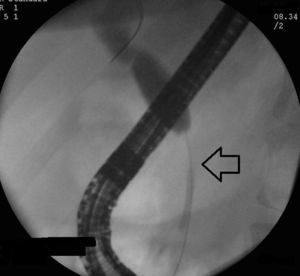
Debido a prurito intenso que afectaba calidad de vida del paciente y con la finalidad de obtener tejido para evaluación, es realizada CRE. Durante el estudio llamó la atención una zona de compresión extrínseca a nivel de rodilla duodenal (fig. 3). La colangiografía confirmó estenosis de colédoco distal, de bordes regulares y con longitud aproximada de 4cm (fig. 4) Se colocó prótesis plástica 10cm por 10 french y se tomaron biopsias de papila, colédoco distal y duodeno. El análisis de las biopsias mostró escasas células plasmáticas y la tinción para IgG4 fue negativa en el tejido obtenido. Fue referido a hospital de tercer nivel de atención para realización de ultrasonido endoscópico (USE) y biopsia.
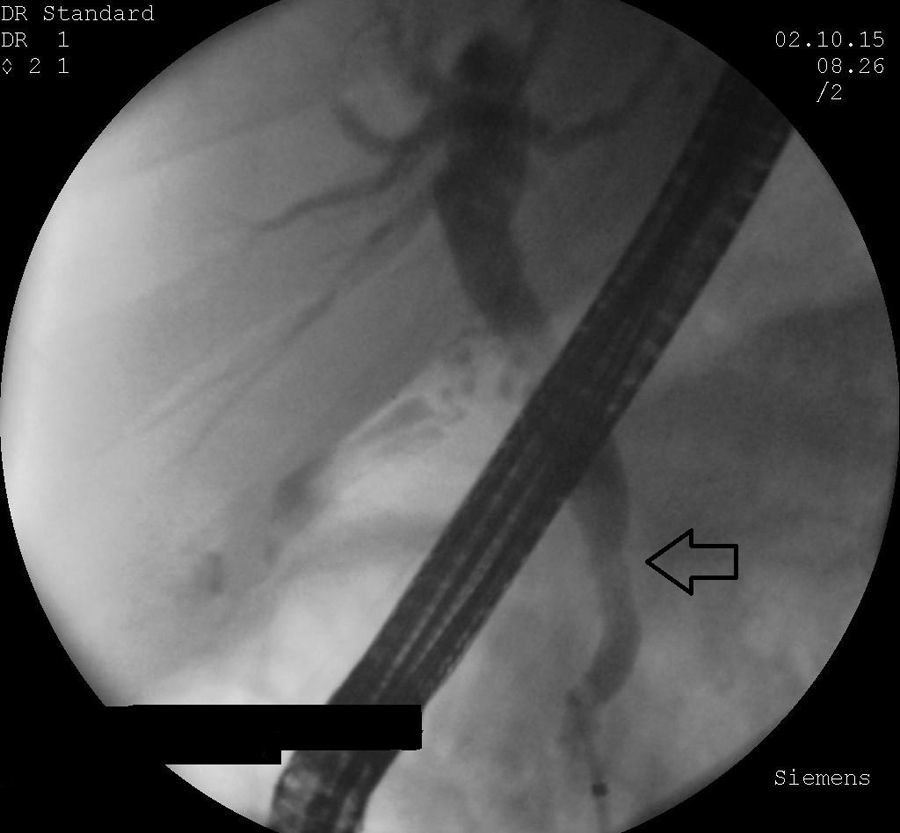
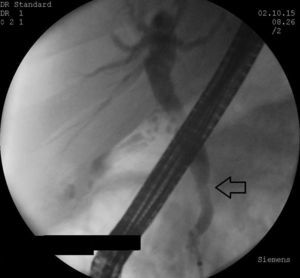
El paciente tuvo mejoría gradual en el prurito, sin embargo manifestaba dolor continuo en región lumbar. Se decidió dar prueba terapéutica con esteroide a dosis de 0.6mg/kg con vigilancia clínica semanal durante un mes, logrando remisión de sintomatología. Fue practicada nueva CRE, observando en la imagen endoscópica desaparición de la zona de compresión extrínseca del duodeno. La colangiografía mostró resolución de la estenosis de la porción intrapancreática del colédoco con adecuado vaciamiento del medio de contraste (fig. 5) por lo que fue retirada la prótesis plástica. El USE fue realizado 4 semanas después del inicio del tratamiento esteroideo, mostrando alteraciones inespecíficas de su ecogenicidad, sin evidencia de lesión focal o tumor y con diámetro de colédoco dentro de la normalidad. Se realizó biopsia del cuerpo de páncreas la cual no obtuvo células pancreáticas para su análisis. El paciente se encuentra con dosis de reducción gradual de esteroide, asintomático y en vigilancia clínica.
Historia, epidemiología y etiopatogeniaLa PAI es una enfermedad rara que consiste en la inflamación crónica idiopática del páncreas produciendo masas pancreáticas, estenosis ductales, elevación sérica de IgG (>1800mg/dL) e IgG subtipo 4 (IgG4>135mg/dL), infiltrado linfocitario y una marcada respuesta a la terapia con esteroide1.
En 1961, Sarles et al. fueron los primeros en reportar casos de pancreatitis recurrente que difería de la presentación clínica e histológica habitual, bajo el nombre de esclerosis inflamatoria primaria del páncreas y posteriormente pancreatitis no calcificante del páncreas con hipergammaglobulinemia. Tres décadas después, Kawaguchi et al. dieron la primera descripción histopatológica con el término de pancreatitis con colangitis esclerosante linfoplasmocítica. En 1995 se observa que esta enfermedad presentaba elevación de los niveles séricos de IgG y su asociación a otras enfermedades autoinmunes, mostrando una marcada respuesta a esteroide. En 2001 se describe su asociación específica a IgG42.
EpidemiologíaNo está bien establecida su prevalencia en países occidentales. Datos epidemiológicos de Japón estiman una prevalencia de 4.6/100,000 habitantes con una incidencia de 1.4/100,000 habitantes. Se calcula que causa el 4.6-6% de los casos de pancreatitis crónica y hasta a un 11% de pacientes con PAI se les ha realizado cirugía pancreática por sospecha de cáncer pancreático3,4.
Hay 2 subtipos de PAI. El subtipo1 es la pancreatitis esclerosante linfoplasmática y el subtipo 2 es la pancreatitis crónica idiopática centro-ductal. Existen diferencias clínicas, histopatológicas y de respuesta a tratamiento con esteroide entre ambos (tabla 1)5,6.
Diferencias en los subtipos de pancreatitis autoinmune
| Tipo 1 | Tipo 2 | |
|---|---|---|
| Sinónimo | Pancreatitis esclerosante Linfoplasmocítica | Pancreatitis idiopática crónica centro-ductal |
| Epidemiología | Asia>EUA, Europa | Europa>EUA>Asia |
| Edad de presentación | Ancianos | Jóvenes |
| Niveles de IgG4 | Elevada | Normal |
| Hallazgos histológicos | Infiltrado linfoplasmocítico periductal, fibrosis estoriforme, flebitis obliterante | Lesiones granulocíticas epiteliales |
| Inmunohistoquímica con IgG4 | Muchas células+IgG4 | Ninguna o muy pocas células+IgG4 |
| Involucro de otros órganos | Vía biliar, glándulas salivares, riñón y retroperitoneo | Asociado a EII |
| Respuesta a esteroides | Excelente | Excelente |
| Recurrencia | Frecuente | Raro |
EII: enfermedad inflamatoria intestinal; IgG4: inmunoglobulina G subtipo 4.
La PAI pertenece al espectro de enfermedades relacionadas con IgG4, la cual causa actividad fibroinflamatoria con afección a múltiples órganos como riñón, glándulas salivales, retroperitoneo, árbol biliar, pulmones, tiroides7.
La susceptibilidad para desarrollar PAI ha sido asociada a HLA DRB1+0405 y HLA DQB1+0401; así como a genes de polimorfismo nucleótido-simple tales como los receptores Fc tipo 3, linfocitos T citoplasmáticos asociados al gen 4 y factor de necrosis tumoral alfa. Existen anticuerpos séricos inespecíficos que son expresados por órganos exocrinos como anticuerpos antianhidrasa carbónica ii y iv, antilactoferrina. El mecanismo de estos anticuerpos en la patogénesis es desconocido. No existe un desencadenante de la respuesta inmune en esta enfermedad. La infección por Helicobacter pylori ha sido propuesta en 2 estudios debido a que existe una respuesta homóloga de la anhidrasa carbónica ii humana, la anhidrasa carbónica alfa de Helicobacter pylori, el componente de una proteína ligasa E3 y la proteína de unión de plasminógeno que genera una reacción cruzada. Otro posible condicionante es una desregulación de los linfocitos T; se ha postulado que la molécula HLA-DR presenta el antígeno en el conducto pancreático y en las células acinares puede activar interferón gamma, produciendo linfocitos CD4 y CD8 llevando a una subsecuente lesión tisular, inflamación y fibrosis en ausencia de una regulación negativa efectiva. Además de una incrementada expresión de IL-4, IL-5, IL-10 y TGF beta8.
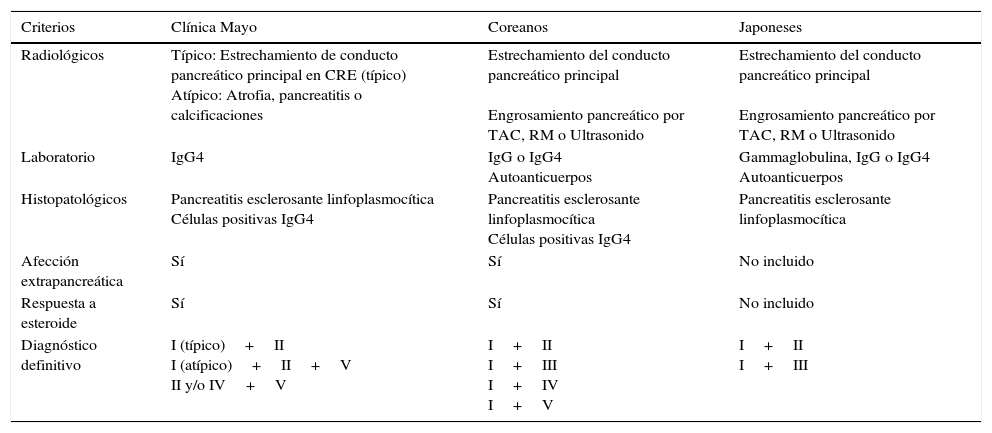
DiagnósticoEl diagnóstico se realiza en base a la combinación de 5 aspectos importantes:
1) Histológicos, 2) Imagenológicos, 3) Serológicos, 4) involucro a otros Órganos y 5) Respuesta a tratamiento con esteroide.
Todos ellos son conocidos con el acrónimo HISORt2. La combinación de estos permitirá establecer el diagnóstico definitivo de PAI (tabla 2).
Criterios diagnósticos para pancreatitis autoinmune
| Criterios | Clínica Mayo | Coreanos | Japoneses |
|---|---|---|---|
| Radiológicos | Típico: Estrechamiento de conducto pancreático principal en CRE (típico) Atípico: Atrofia, pancreatitis o calcificaciones | Estrechamiento del conducto pancreático principal Engrosamiento pancreático por TAC, RM o Ultrasonido | Estrechamiento del conducto pancreático principal Engrosamiento pancreático por TAC, RM o Ultrasonido |
| Laboratorio | IgG4 | IgG o IgG4 Autoanticuerpos | Gammaglobulina, IgG o IgG4 Autoanticuerpos |
| Histopatológicos | Pancreatitis esclerosante linfoplasmocítica Células positivas IgG4 | Pancreatitis esclerosante linfoplasmocítica Células positivas IgG4 | Pancreatitis esclerosante linfoplasmocítica |
| Afección extrapancreática | Sí | Sí | No incluido |
| Respuesta a esteroide | Sí | Sí | No incluido |
| Diagnóstico definitivo | I (típico)+II I (atípico)+II+V II y/o IV+V | I+II I+III I+IV I+V | I+II I+III |
CRE: colangiografía retrógrada endoscópica; IgG: inmunoglobulina; IgG4: inmunoglobulina G subtipo 4; RM: resonancia magnética; TAC: tomografía abdominal computada.
La presentación clínica más frecuente es la ictericia de tipo obstructivo, acompañada o no de dolor abdominal que suele ser leve. Hay pérdida de peso debido a mala digestión o disminución en el apetito y en ocasiones esteatorrea. Un alto porcentaje presenta alteraciones asociadas como diabetes mellitus, sialoadenitis, dacriocistitis, fibrosis retroperitoneal, xerostomía o xeroftalmia particularmente en la PAI tipo 1. Aquellos con PAI tipo 2 suelen presentar dolor abdominal persistente y pancreatitis aguda. También se asocia más frecuentemente a enfermedad inflamatoria intestinal. Tiene 2 picos de presentación, pacientes jóvenes<20 años y otro pico de presentación entre los 50-70 años, siendo más frecuente en hombres con una relación 2:12,5
Hallazgos histológicosLos hallazgos más frecuentes son:
- 1.
infiltrado de células inflamatorias compuesto principalmente por linfocitos y células plasmáticas de predominio periductal.
- 2.
Fibrosis estoriforme
- 3.
Flebitis obliterativa.
- 4.
>10 células células plasmáticas positivas para IgG4 por campo de alto poder5.
La alteración habitual es colestasis, con elevación de bilirrubinas, fosfatasa alcalina y aspartato aminotransferasa. En general, las enzimas pancreáticas se encuentran dentro de parámetros normales. Hay elevación de inmunoglobulinas en un 85% de los casos de PAI, tanto de la IgG total (>1,800mg/dL) como de la IgG4 sérica (>140mg/dL). Esa última es un marcador sensible (90%) aunque poco específico (60%) pues se ha descrito que los pacientes con adenocarcinoma pancreático tienen elevación del mismo. Los marcadores tumorales no son una herramienta útil para distinguir el cáncer pancreático de la PAI. Por el contrario, el antígeno CA 19-9 que habitualmente se asocia a tumores malignos del páncreas y la vía biliar también se encuentra elevado en el 30% de los pacientes con PAI9,10.
Múltiples anticuerpos se han asociado a PAI. Están presentes hasta en el 40% de los pacientes. Los principales son: anticuerpos antilactoferrina que se forma en las células acinares del páncreas; anticuerpo antianhidrasa carbónica ii que se forma en las células ductales. Su sensibilidad es mayor del 50%9. Los anticuerpos antinucleares, antimúsculo liso y factor reumatoide no son específicos.
Hallazgos radiológicosPor su accesibilidad y disponibilidad, la tomografía abdominal computada (TAC) y la CRM son los principales estudios de imagen para el diagnóstico y seguimiento de pacientes con PAI. Las principales alteraciones radiológicas tanto por TAC como por CRM son:
- 1.
Hallazgos típicos: Engrosamiento difuso del páncreas también llamado «páncreas en salchicha», el cual en ocasiones presenta un reforzamiento anular que rodea el páncreas.
Si bien no se encuentra estandarizado el diámetro normal del páncreas, las guías japonesas utilizan los criterios de Haaga para determinar de manera más objetiva su tamaño, considerando un aumento pancreático patológico si la cabeza del páncreas es mayor que el diámetro transverso del cuerpo de una vértebra torácica y>2/3 de la misma vértebra en cuerpo y cola de páncreas. Lo anterior equivale en promedio a 3cm para la porción cefálica y 2cm para la cola11.
- 2.
Hallazgos atípicos: Engrosamiento focal o segmentario con realce tardío, masas hipodensas, dilataciones proximales con estenosis distales del conducto biliar5.
Los hallazgos clave en la pancreatografía relativos a PAI son: 1) estenosis larga>1/3 de la longitud del conducto pancreático, 2) falta de dilatación proximal al sitio de estenosis, 3) múltiples zonas de estenosis y 4) ramas secundarias emergentes a partir de un segmento estenosado12. Existe controversia sobre la utilidad de la pancreatografía como herramienta diagnóstica, sin embargo se considera útil en presencia de alteraciones radiológicas indeterminadas para PAI o seronegatividad para IgG4 y ausencia de involucro extrapancreático. La PAI parece ser un factor protector para el desarrollo de pancreatitis pospancreatografía. Se ha postulado que la fibrosis del parénquima, así como una disminución en la actividad de las enzimas pancreáticas explica lo anterior. Dichas prácticas son principalmente de centros hospitalarios orientales13.
El conducto biliar es otra estructura frecuentemente afectada en la PAI, con estenosis biliar presente en el 20-79%. El sitio más frecuentemente alterado es la porción intrapancreática del conducto biliar, con estenosis largas que causan dilatación proximal6,9.
Debido a que un 75% de los pacientes presentan ictericia por obstrucción biliar distal, es frecuente la realización de drenaje biliar por endoscopía con la colocación de prótesis plástica previo al inicio de terapia con esteroide. Lo anterior se hace para disminuir el riesgo teórico de colangitis por la inmunosupresión esteroide en una vía biliar obstruida14 aunque la evidencia de dicha recomendación es baja. La prótesis biliar debe ser temporal y se recomienda su retiro después de 4-8 semanas15.
Ultrasonido endoscópicoEl USE es una excelente herramienta para valorar lesiones pancreáticas no visibles en TAC, también permite observar engrosamiento hipoecoico difuso del páncreas, engrosamiento de la pared del conducto biliar, etc. Sin embargo, no existen características endosonográficas capaces de diferenciar la PAI del cáncer pancreático, por lo que se han buscado técnicas para mejorar la capacidad diagnóstica mediante el USE con elastografía. El USE con elastografía permite de manera indirecta determinar la elasticidad de áreas patológicas del páncreas. La PAI presenta valores bajos de rigidez, a diferencia de los tumores malignos que se asocian a índices altos de rigidez o menor elasticidad. Sin embargo, no existe un corte que permita establecer con certeza la diferencia16.
Actualmente, la mayor ventaja del USE es la posibilidad de toma de biopsia6. Se ha observado que la biopsia con aguja fina no es un método adecuado para diferenciar PAI de cáncer, ya que si la biopsia es negativa para malignidad no descarta cáncer.
La biopsia de páncreas por aspiración con aguja fina guiada por USE provee una muestra insuficiente o solo obtiene unas pocas células y carece de arquitectura tisular, por lo que la biopsia con trucut guiada por USE ha mostrado ser bien tolerada y más efectiva para el diagnóstico de PAI6,17.
El USE contrastado permite evaluar la perfusión del parénquima pancreático. La PAI muestra comportamiento hipervascular, a diferencia del cáncer pancreático que es hipovascular. Un metaanálisis mostró que la sensibilidad y especificidad del USE contrastado para tumor pancreático maligno es del 94 y 89% respectivamente18.
El USE intraductal ofrece imágenes en alta resolución de la estructura del conducto biliar. Los hallazgos principales como son engrosamiento excéntrico de la pared del conducto con una superficie luminal irregular tienen una especificidad del 100% y una sensibilidad del 85% para distinguir entre estenosis benignas de malignas6.
Si bien nada ha mostrado sustituir el análisis histopatológico, las técnicas descritas previamente son herramientas adicionales en el abordaje de tumores pancreáticos malignos vs. PAI, aunque no todas ellas disponibles para su realización en nuestro medio.
Afección extrapancreáticaSe han descrito sitios extrapancreáticos con infiltración por IgG4. Los más frecuentes son los conductos biliares y la papila mayor. En el 80% de los pacientes con PAI con involucro en la cabeza del páncreas se ha observado infiltración de células plasmáticas positivas para IgG4 (>10 células por campo de alto poder) en biopsias de la papila mayor con una sensibilidad y especificidad del 52-80% y 89-100% respectivamente3,6,19-21.
Otras alteraciones clínicas asociadas a la PAI son extrapancreáticas y entre ellas se encuentran: colangitis esclerosante, fibrosis retroperitoneal, neumonía intersticial, nefritis tubulointersticial, sialiadenitis esclerosante y adenopatías mediastinales. El subtipo 2 se asocia a enfermedad inflamatoria intestinal2,5,9
TratamientoLas indicaciones para el tratamiento médico en PAI son la presencia de síntomas. El más importante es ictericia obstructiva, el dolor abdominal, la disfunción exocrina o endocrina del páncreas además de la presencia de síntomas extrapancreáticos22.
La Asociación Internacional de Pancreatología recomienda una dosis inicial de prednisona 0.6mg/kg/día por un periodo de 2-4 semanas, disminuyendo gradualmente 5mg cada 1-2 semanas, en un periodo total de 2-3 meses hasta llegar a la dosis de mantenimiento que es de 2.5-5mg/ día, y el retiro de la dosis de mantenimiento se debe planear hasta después de 3 años4,9,22
Por otro lado, el grupo de la clínica Mayo recomienda dosis inicial de 40mg de prednisona por 4 semanas, con posterior retiro gradual de 5mg por semana hasta suspensión total del medicamento sin dosis de mantenimiento4.
Los inmunomoduladores se utilizan en caso de recurrencia, siendo los más frecuentes azatioprina y micofenolato de mofetilo. La dosis utilizada de azatioprina ha sido variable desde 1mg/kg/día y hasta 2.5mg/kg/día para azatioprina y de 1mg/kg/día a 1.5g/día para micofenolato. Rituximab es un anticuerpo monoclonal anti-CD20 que ha sido utilizado con éxito en el tratamiento de PAI, particularmente cuando se asocia a colangitis esclerosante y en pacientes con resistencia o efectos secundarios por esteroide, azatioprina, micofenolato o metotrexate. La tasa de éxito es alta en cualquiera de los escenarios mencionados previamente. Su principal limitante es el alto costo14.
La respuesta radiológica se ve en 2-3 semanas desde el inicio del tratamiento con corticoesteroides y su normalización en 4-6 semanas5,11.
Los predictores de recurrencia descritos son: pacientes jóvenes, género masculino, presencia de engrosamiento del páncreas, elevaciones de los niveles séricos de IgG4 y estenosis extra- o intrahepáticas. Pacientes con recurrencia de la enfermedad pueden ser tratados con dosis máximas de prednisona (40mg/día)9,22.
Un importante componente del diagnóstico es la respuesta al tratamiento médico; si no hay mejoría radiológica o serológica en 2 semanas se dice que existe falla al tratamiento médico y se debe reevaluar al paciente por sospecha de cáncer y considerar tratamiento quirúrgico23,24.
PronósticoLa PAI tiene una respuesta buena a corto plazo con el tratamiento esteroideo, con tasas de remisión mayores al 90%. La recaída ocurre en el 20-40% de los casos siendo más frecuente en el subtipo 1.
Se ha reportado insuficiencia exocrina (88%) y endocrina del páncreas (67%)1. La atrofia pancreática ocurre hasta en un 40% con diabetes y pancreatitis crónica como complicaciones a largo plazo14. La pancreatitis crónica es un factor de riesgo independiente para desarrollar cáncer pancreático con tasas reportadas de asociación de PAI y cáncer del 2.4-14% en el primer año de diagnóstico25.
DiscusiónLa PAI es una enfermedad rara y poco sospechada. La labor del endoscopista en la PAI comienza con la sospecha diagnóstica. El cambio tomográfico típico es el aumento difuso del páncreas («páncreas en salchicha»)26. Ante dicho escenario debe pensarse en buscar el resto de las alteraciones que forman parte del espectro clínico de la PAI.
Tener en cuenta los diferentes subtipos de PAI es importante. El subtipo 2 tiene comportamiento demográfico y clínico diferente, pues se trata de pacientes jóvenes y no parece relacionarse con ESI27. Además, los niveles de IgG4 son normales y hay ausencia de afección de otros órganos por lo que en este escenario la respuesta al esteroide es una opción válida5,9,28.
En este caso la biopsia de papila y colédoco no fue útil, probablemente porque se trata de PAI tipo 2 no asociada a ESI20,21. En biopsia de páncreas, la recomendación es realizarla con agujas con sistema trucut17, sin embargo pese a ello cabe la posibilidad de no obtener celularidad para su análisis como fue el caso.
Ante la falta del elemento histológico y serológico, el diagnóstico puede ser fundamentado con la respuesta a tratamiento esteroide, la cual está descrita en consensos internacionales5. En nuestro paciente, la prueba terapéutica con esteroide fue realizada bajo vigilancia clínica estrecha. El intervalo considerado como periodo de prueba terapéutica para PAI es de 2 semanas24.
En las diferentes guías de PAI no existen indicaciones precisas para colocación de una prótesis biliar14. Nuestro paciente refería prurito intratable que había disminuido notablemente su calidad de vida, causando escoriaciones múltiples en la piel e incapacidad incluso para conciliar el sueño. Si bien el prurito no está descrito como una indicación de derivación biliar endoscópica en PAI, desde nuestro punto de vista estuvo justificada su realización pues logra una rápida resolución de los síntomas causados por la colestasis.
Con relación a la compresión extrínseca detectada en endoscopía a nivel de duodeno, no encontramos descrita previamente en la literatura dicha alteración duodenal asociada a la PAI. Dicha alteración fue muy probablemente secundaria al aumento difuso del páncreas.
La mejoría en la estenosis biliar posterior a 4 semanas de tratamiento con esteroide fue acorde a lo reportado en la literatura5,11, logrando normalización en el diámetro del colédoco distal y normalización de las alteraciones en las pruebas de funcionamiento hepático.
ConclusiónLa PAI es una enfermedad poco frecuente cuyo diagnóstico comienza con la sospecha clínica. El médico endoscopista debe estar familiarizado con las diferentes alteraciones asociadas a PAI y tener un papel proactivo en su diagnóstico y tratamiento.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciamientoNo se recibió financiación alguna para la realización de este artículo
Conflicto de interesesNinguno