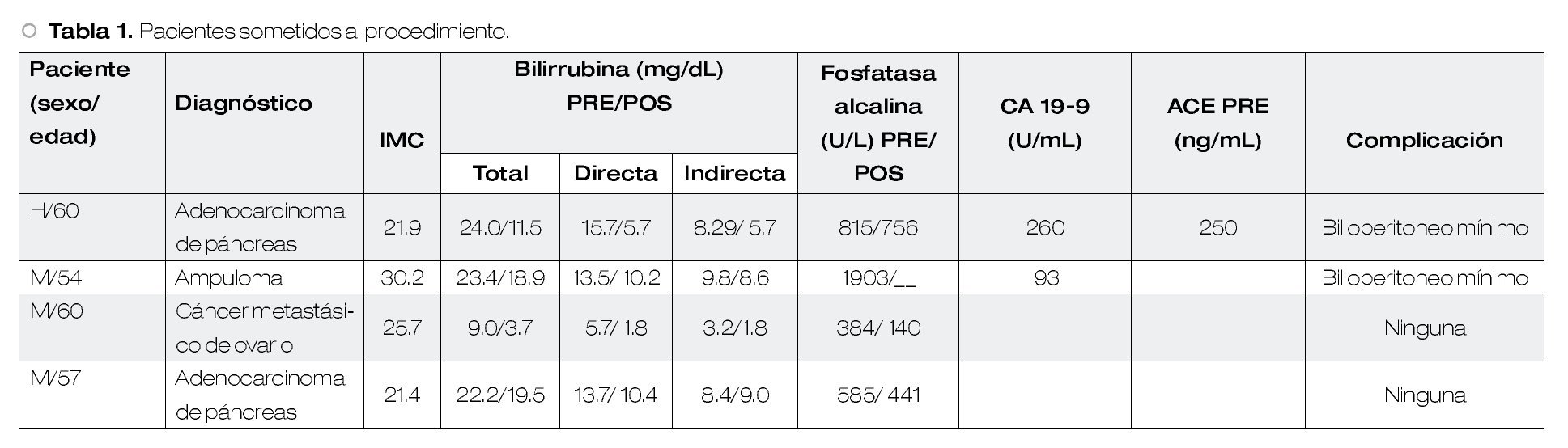
Experiencia en el manejo endoscópico de pacientes con divertículo de Zenker en un hospital de tercer nivel
Escobar M, Félix IS, Sánchez SW, Díaz de León SO, Tercero F, Avelar EG, Herrera TE, Ramos GR, Blancas VJ, Hernández MO, Paz FV, Castañeda RB, Membrillo RA
Servicio de Endoscopia Gastrointestinal. Hospital de Especialidades Centro Médico Nacional Siglo XXI.
Introducción: El divertículo de Zenker (DZ) o divertículo faringoesofágico es una de las múltiples causas de disfagia. Fue descrito por primera vez por Ludlow en 1769 y luego Zenker reportó alrededor de 27 casos. La principal manifestación es la disfagia aunque también se refiere en estos casos halitosis, tos crónica y pérdida de peso. La cirugía ha sido el tratamiento de elección por años. En 1917 Mosher fue el primero en describir el tratamiento con endoscopio rígido. Ishioka y Sakay reportan la más grande serie de casos con tratamiento utilizando endoscopio flexible con una evolución satisfactoria.
Objetivo: Informar los resultados de una serie de casos de pacientes con DZ (n = 13) tratados de forma consecutiva con terapia endoscópica en el Servicio de endoscopia del Centro Médico Nacional Siglo XXI.
Métodos: Estudio prospectivo descriptivo de 13 pacientes con diagnóstico de DZ confirmado mediante estudio radiológico con contraste y endoscópico, quienes fueron tratados endoscópicamente en el Servicio de endoscopia del Centro Médico Nacional Siglo XXI de México, D.F. durante el periodo de julio de 2011 a marzo de 2012 por presentar disfagia. En todos los casos se realizó entrevista en busca de datos clínico-demográficos (edad, sexo, tiempo de evolución de síntomas y síntoma predominante) y estudio endoscópico con panendoscopios Olympus GIF h 180, Pentax epki y Fujion 450 D. Los pacientes tenían previamente estudio radiológico con material de contraste y todos fueron evaluados por un médico anestesiólogo; el procedimiento se practicó con intubación orotraqueal selectiva excepto en uno de ellos.
Cada uno de los pacientes fue citado a una panendoscopia previa para evaluar el DZ y determinar el plan a seguir previo a su cita definitiva para el procedimiento, que se realizó de la siguiente manera: Se introdujo el endoscopio y se identificó la luz del DZ y la del esófago; acto seguido se pasó a través del esófago endoscopio y posterior a ello se dejó guía hidrofílica a través de la cual se colocó una sonda nasogástrica 22Fr hasta el estómago pretendiendo delimitar de la mejor manera tanto la luz esofágica como la luz del DZ. En el extremo del endoscopio se colocó un cap modificado (de set de ligaduras Wilson Cook) con lo que se logra separar el septo en el momento del corte. Se utilizó una unidad electroquirúrgica con corriente de coagulación entre 40-60 watts; el instrumento utilizado para el corte fue un cuchillo de precorte (needle knife KD11Q, Olympus). Se inició el corte en la parte media del septo de arriba hacia abajo con control hemostático, hasta identificar las fibras del músculo cricofaríngeo y dejar un margen de aproximadamente 3 mm del fondo del divertículo con el objeto de prevenir una perforación. La hemorragia fue escasa y en dos de los casos se utilizó argón plasma 30 J con flujo de 2 L/minuto para detenerla.
La sonda nasogástrica se dejó colocada en todos los pacientes al menos durante 24 horas al cabo de las cuales ésta fue retirada y se dio inicio a dieta líquida progresiva en todos los casos. Se manejó a los pacientes de forma conjunta con el Servicio de Gastroenterología y se les dio de alta en promedio tres días después del procedimiento. Se administraron antieméticos centrales en todos los casos.
Resultados: Participaron en el estud io seis hombres (46.15%) y siete mujeres (53.84%) con una media de edad de 63.38 años. El tiempo de evolución de los síntomas en promedio fue de 18 meses, siendo los más predominantes disfagia, pérdida de peso y halitosis. El tiempo promedio de realización del procedimiento fue de 40 a 80 minutos. Una de las pacientes presentó datos de perforación (enfisema subcutáneo); ante el riesgo se procedió a la colocación de una prótesis metálica autoexpandible (retirada posteriormente sin complicaciones), manejo hemodinámico y antibioticoterapia de amplio espectro.
Conclusión: El manejo endoscópico es actualmente el tratamiento ideal del DZ. Tratándose de un procedimiento de mínima invasión se logra una recuperación más rápida y se disminuyen los costos por paciente.
Miotomía endoscópica per oral. Estandarización de la técnica endoscópica
Quiroz-Guadarrama CD, Rojano-Ramírez ME, Moreno-Portillo M, Herrera-Esquivel JJ, De la Concha-Bermejillo F, Romero-Loera LS, Morales-Chávez CE, Del Rio SI, Larraga-Octavio A, Morales-Vargas M
Servicio de Endoscopia Gastrointestinal. Hospital General "Dr. Manuel Gea González". México, D.F.
Introducción: El reciente surgimiento de la miotomía endoscópica per oral ha pretendido retar al acceso laparoscópico en busca de un procedimiento con mejores resultados; sin embargo, la información publicada hasta el momento no es suficiente. Consideramos de relevancia desarrollar en modelo animal una técnica endoscópica propia previo a ser llevada a una fase clínica.
Objetivos: Estandarizar la secuencia y los pasos a seguir en una miotomía submucosa transendoscópica y comparar técnicas endoscópicas alternativas en cada una de las etapas de la miotomía.
Métodos: Se realizó un estudio prospectivo, experimental, descriptivo, longitudinal. Se utilizaron 18 cerdos que fueron distribuidos de forma aleatoria en dos grupos conforme a la técnica utilizada: Miotomía per oral estándar (Grupo A) y miotomía per oral completa (Grupo B). El seguimiento posoperatorio se realizó durante siete días, al cabo de los cuales el cerdo fue sacrificado. Se realizó exploración post mórtem buscando signos de perforación e infección. Se registraron los tiempos de cada procedimiento, el número de complicaciones y los hallazgos anatomopatológicos.
Resultados: El tiempo promedio total de la miotomía per oral fue de 81 ± 35.3 minutos (Grupo A 51.1 ± 11.1, Grupo B 111.1 ± 22.6). La principal complicación posterior a la endoscopia fue el enfisema subcutáneo que se presentó en 22%. El reporte anatomopatológico evidenció una perforación sellada en uno de los animales. En ningún cerdo hubo evidencia de mediastinitis o peritonitis. La miotomía fue exitosa en 72% de los casos.
Conclusión: La técnica de miotomía endoscópica es segura con un bajo índice de complicaciones. El Grupo A se asoció con menor tiempo quirúrgico y mejores resultados durante el transoperatorio y seguimiento a siete días.
Gastritis folicular: ¿Hallazgo endoscópico fidedigno o confiable de infección en la mucosa gástrica por Helicobacter pylori?
Cedillo-Torres OM, Gutiérrez-Alvarado R, Garduño-Hernández I, Govea-González O, Ávila-Carrillo G
Servicio de Endoscopia. Hospital Regional "Lic. Adolfo López Mateos" del ISSSTE, México, D.F.
Introducción: La gastritis folicular es una enfermedad que se presenta en la mayoría de los individuos con datos clínicos de enfermedad ácido péptica, tanto que su diagnóstico siempre está orientado a buscar la causa etiológica; el problema es la cantidad de pacientes diagnosticados clínicamente en los que no se confirma la infección por H. pylori y por lo tanto no reciben el tratamiento adecuado.
Objetivo: Determinar si el diagnóstico de gastritis folicular por endoscopia es consecuencia de la infección de mucosa gástrica por H. pylori, analizado por prueba rápida y por análisis histopatológico.
Métodos: Estudio transversal con 320 pacientes con gastritis folicular diagnosticada por endoscopia; se tomaron biopsias para prueba rápida Hp Fast y estudio histopatológico.
Resultados: Del tota l de 320 pacientes estud iados (111 hombres y 209 mujeres), 100% fueron casos positivos de gastritis folicular; de estos 58.4% fueron positivos a H. pylori por análisis histopatológico. El 41.9% fue positivo a prueba rápida. Hubo diferencia estadísticamente significativa (p = 0.016) de casos positivos por resultado histopatológico comparado con prueba rápida positiva.
Conclusión: Los pacientes infectados muestran un patrón folicular característico especialmente en antro gástrico. Se observó que la biopsia de mucosa gástrica es uno de los métodos más específicos para confirmar la infección por H. pylori.
Correlación de los hallazgos endoscópicos de hiperplasia nodular linfoide por estudios de esofagogastroduodenoscopia con los hallazgos histopatológicos en pacientes pediátricos del Servicio de Endoscopia Pediátrica
Jackson-Sosa I, Ruelas-Vargas C, Fonseca-Nájera JA, Ramírez-Mendoza P
Servicio de endoscopia pediátrica. Hospital General "Dr. Gaudencio González Garza". Centro Médico Nacional "La Raza".
Introducción: La hiperplasia nodular linfoide (HNL) recientemente se ha considerado indicativa de reactividad local tipo retardado. La HNL es una acumulación de células linfoides especializadas en el manejo de antígeno a través de la barrera de la mucosa. La HNL por sí sola no produce síntomas, no obstante la alteración local de las citoquinas probablemente cause inflamación y explique los síntomas. La HNL se observa en duodeno. Ante el hallazgo de HNL sin diagnóstico definitivo se debe pensar en alergia alimentaria retardada.
Método: Estudio realizado en pacientes pediátricos, y durante la endoscopia se observó HNL en duodeno tomando biopsia en bulbo y tercera porción del duodeno. Se buscó en las biopsias atrofia de vellosidades o hiperplasia de tejido linfoide. Para la estadística se usó número, porcentaje, medias y desviación estándar. La correlación se realizó por C de contingencia.
Resultados: Se incluyeron 35 pacientes en el estudio; 15 pacientes presentaron atrofia de vellosidades (42.8%) y 29 hiperplasia del tejido linfoide (82.2%).
Conclusiones: En nuestro grupo de estudio fue alta la incidencia de cambios histopatológicos, el más frecuente HNL. En pacientes con síntomas digestivos y/o respiratorios de larga evolución con pobre respuesta al manejo médico se debe realizar endoscopia, con toma de biopsia por médico endoscopista pediatra. En aquellos con HNL y cambios histopatológicos es alta la incidencia de alergia alimentaria, siendo la más frecuente la alergia a la proteína de leche de vaca.
Presión de inyección submucosa en el tubo digestivo alto
Chávez-Pérez J, Ramírez-Solís E, González-Ávila D, Hernández-Guerrero A, Fernández-Amador JA, Avilés-Salas A, Hernández-Hernández J
Instituto Nacional de Cancerología, México.
Introducción: Debido al desarrollo de más indicaciones de tratamiento endoscópico, en los últimos años se ha incrementado el uso de distintos tipos de inyección endoscópica en la submucosa, definida como la creación de una almohadilla o colchón en la capa submucosa para la resección de tejido, para descartar infiltración submucosa -non lifting sign- en neoplasias tempranas, en el tratamiento intra y paravariceal de todo el tubo digestivo con distintos materiales, el tatuaje, y en las miotomías endoscópicas cardial y pilórica. En relación a la técnica, el sitio de la inyección depende del endoscopista pero el éxito técnico está condicionado también por el asistente que por "tacto" considera si la presión que está inyectando es la esperada, o hasta que el endoscopista advierte la falta de su efecto, siendo una técnica no estandarizada que se aprende empíricamente. El asistente debe estar capacitado en "cómo se siente" la resistencia adecuada al inyectar, con el fin de obtener el resultado necesario dependiendo de la terapéutica a usarse. En endoscopia se ha mencionado la presión de inyección pero haciendo hincapié en los tipos de soluciones para la resección endoscópica de la mucosa y disección de la submucosa más que en la presión como objetivo. El fundamento físico es la ley de Pascal de la prensa hidráulica que explica cómo la presión de un fluido se transmite en un sistema hermético, en este caso del equipo de inyección al estroma del tejido submucoso que tiene distinto grosor y características histológicas en cada segmento del tubo digestivo.
Objetivo: Determinar la presión necesaria para la inyección submucosa en esófago y estómago porcino ex vivo y evaluar si existe diferencia entre las presiones de sus distintas regiones anatómicas.
Métodos: Estudio exploratorio, descriptivo, transversal. Se utilizó equipo con un sistema compuesto por una aguja de escleroterapia de 23 Gy (Boston Scientific), dos llaves de tres vías y dos manómetros (línea Microvasive de Boston Scientific), que se acoplaron para compartir la misma presión interna. El espécimen correspondió a un bloque de esófago y estómago de cerdo sacrificado en menos de las 24 horas previas; se abrió el esófago por la pared lateral izquierda y el estómago por la curvatura mayor, éste se subdividió en fondo, curvaturas menor, mayor y antro. Inicialmente el equipo se calibró en cinco ocasiones por dos evaluadores. Se utilizó una jeringa de 10 mL a un flujo continuo de 0.5 mL por segundo; se encontró que el sistema tiene una resistencia "al aire" de 20 psi (Figura 1). Posterior a la calibración se realizó la técnica en el espécimen. Un participante insertó la aguja con intención de colocarla en la submucosa, otro participante cegado a la profundidad y localización de la inyección infundió solución salina al 0.9% con índigo carmín a un flujo continuo de 0.5 mL por segundo, 5 mL en total. Se tomó la presión generada por la inyección en psi por separado con dos manómetros por dos personas cegadas al sitio de inyección. Las mediciones se registraron y se envió el bloque de órganos a Patología para establecer qué capa histológica fue disecada con la inyección (Figuras 2 y 3). Para el análisis estadístico, se aplicaron medidas de tendencia central y dispersión para estadística descriptiva. Debido a que los datos mostraron distribución paramétrica se utilizó prueba t de Student para comparar las presiones de las distintas regiones anatómicas evaluadas. Se usó el paquete estadístico STATA v. 11.1.
Figura 1. Agujas utilizadas en el estudio.
Figura 2. Bloque de órganos a Patología para establecer qué capa histológica fue disecada con la inyección.
Figura 3. Bloque de órganos a Patología para establecer qué capa histológica fue disecada con la inyección.
Resultados: Se hicieron 74 mediciones y en todas las piezas enviadas a Anatomía Patológica se confirmó la localización submucosa de la inyección. Las presiones según la región topográfica estudiada y sus intervalos de confianza se expresan en la Tabla 1, y en la Figura 4 se comparan las presiones entre las distintas regiones. Se encontraron diferencias estadísticamente significativas entre las siguientes regiones: Curvatura mayor y fondo (p = 0.008), curvatura mayor y antro (p = 0.004), curvatura mayor y esófago (p = 0.001), curvatura menor y fondo (p = 0.03), esófago y curvatura menor (p = 0.02). En el estudio se encontró una distribución normal de las mediciones, sin observar dispersiones significativas en cada región. Se observaron diferencias de presión entre algunas de éstas y al aire, se desconoce si tuviera utilidad clínica, pero la uniformidad de los resultados podría dar pauta para estudios en humanos con equipos de medición más precisos y sencillos, para utilizarse como medida de seguridad (en combinación con la medición del bisel que emerge de la camisa plástica de la aguja) al momento de inyectar.
Figura 4. Comparación de las presiones entre las diferentes regiones evaluadas.
Conclusión: Al intentar formar un colchón submucoso, en ocasiones no se logra crearlo como se esperaba, ya sea por falla en la técnica o por alguna patología (infiltración neoplásica o cicatrización). Esta evaluación es subjetiva, depende de la experiencia del endoscopista y su asistente. De confirmarse los resultados de nuestro estudio en el ámbito clínico, sería posible mejorar la certeza del sitio de aplicación, predecir las características del tejido, y evitar el exceso de presión en las técnicas en donde se realice alguna inyección endoscópica, y en casos de hemorragia activo con poca visibilidad, además el ensamblar un sistema de medición no sacrifica la técnica "al tacto" de la presión.
Complicaciones en nasoendoscopia o endoscopia transnasal
González-Castillo R, Fragoso-Bernal J, Arizmendi-Gutiérrez A
Secretaría de Salud y privada.
Introducción: El desarrollo tecnológico de endoscopios ultrafinos ha permitido efectuar la endoscopia superior a través de un acceso diferente como es el transnasal (TN), lo que ha representado para el paciente menores molestias durante el estudio y que no se necesite sedación sino únicamente anestesia local, disminuyendo los riesgos anestésicos del procedimiento. La posibilidad de tener el mismo resultado en el diagnóstico de las enfermedades utilizando la vía TN también puede tener complicaciones, las cuales pueden prevenirse.
Objetivo: Establecer las complicaciones de la endoscopia transnasal (ET) o nasoendoscopia así como la manera de prevenirlas.
Métodos: Estudio prospectivo y descriptivo llevado a cabo entre agosto de 2010 y marzo de 2012 que incluyó 2 400 pacientes que cumplieron los criterios de inclusión (consentimiento informado, ayuno de ocho horas y edad mayor de 15 años). Se utilizaron dos endoscopios del mismo diámetro (5.9 mm) de marcas Olympus y Fujinon. De los 2 400 casos en 264 (11%) no fue posible realizar el estudio por ninguna de las fosas nasales ya que el diámetro del endoscopio no lo permitió. En tales pacientes se utilizó la vía transoral. En los 2 136 (89%) casos restantes el estudio se efectúo sin dificultad en el primer intento en 1 420 (59.1%) y se utilizó la fosa nasal contralateral en 716 (29.8%). Las complicaciones de la preparación con xilocaína más vasoconstrictor nasal fueron daño leve a la mucosa nasal en 62 casos (2.5%) y un caso (0.041%) de hipertensión arterial al contacto con el vasoconstrictor nasal que ameritó hospitalización por ocho horas. Durante la ET se presentó daño a la mucosa nasal en 84 (3.5%) casos y epistaxis en cuatro (0.16%); ocurrió dolor faríngeo y nasal intenso en 72 pacientes (3%) y en dos (0.08%) fue preciso cambiar al endoscopio estándar ya que el nasoendoscopio no tenía la consistencia necesaria para concluir el estudio (un caso de acalasia y otro de estómago retencionista).
Conclusión: La ET es un procedimiento con mayores ventajas en cuanto a confort y menos riesgos anestésicos que la endoscopia transoral; sin embargo, tiene complicaciones como epistaxis e hipertensión arterial. Estas complicaciones pueden evitarse si se tiene cuidado al efectuar el procedimiento y no se fuerza el paso del endoscopio a través de la fosa nasal, debiendo utilizar la fosa nasal contralateral en caso de no poder hacerlo en el primer intento y de ser necesario cambiar a la vía tradicional. En cuanto al aumento de la presión arterial indicamos administrar el medicamento anti-hipertensivo por la mañana antes de acudir a la cita.
Concordancia interobservadores de tres clasificaciones endoscópicas del grado de várices esofágicas
Badillo-Vázquez GY, Valdés-Lías R, Corral-Medina A, Zárate-Guzmán AM, De Giau-Triulzi LF, Espino-Cortes H, Vázquez Bustamante F, García-Guerrero VA
Unidad de Endoscopia. Servicio de Gastroenterología (Unidad 107). Hospital General de México.
Introducción: Después del diagnóstico de cirrosis, el riesgo de hemorragia es casi del 2% en pacientes sin várices, 8% en aquellos con várices pequeñas y mayor de 30% en caso de várices grandes. La endoscopia gastrointestinal es el estándar de oro para el diagnóstico de várices esofágicas, su tamaño y la presencia de signos rojos que se han relacionado con mayor riesgo de hemorragia.
Objetivo: Determinar la concordancia interobservadores de tres clasificaciones endoscópicas.
Métodos: Estudio transversal, comparativo. Se obtuvieron videograbaciones de procedimientos endoscópicos de pacientes enviados a la Unidad de Endoscopia del Hospital General de México con diagnóstico de várices esofágicas de junio a noviembre de 2011. Se calculó coeficiente Kappa esperado del 0.90, nivel de confianza del 95%. Se consideró la experiencia del endoscopista, grado variceal y calidad del video. En el análisis se utilizó estadística descriptiva para variables demográficas. Se calculó la concordancia total de los videos para cada clasificación utilizando el programa Epidat 3.1 y SPSS v. 17.
Resultados: Dieciséis endoscopistas revisaron 40 videos de pacientes con edad promedio de 54 años. El valor kappa para la clasificación de Dagradi fue de 0.113, japonesa de 0.404 y Baveno de 0.556. Probablemente por su fácil reproducibilidad y menor complejidad, la mejor clasificación fue la de Baveno. En cambio Dagradi fue la peor con mayor variabilidad en la descripción de signos rojos. La clasificación japonesa alcanzó una concordancia aceptable, siendo la menos utilizada en nuestra unidad.
Conclusión: Se sugiere la utilización de la clasificación de Baveno, la cual es la que mostró la mejor concordancia interobservadores y permite ofrecer un mejor tratamiento oportuno.
Sesiones requeridas para erradicación de várices esofágicas y seguimiento endoscópico
Pérez-Aguilar F1, Cárdenas-Furlong L2, Huete-Sandoval GA2, Alcocer-Montero R3
1Titular del Curso de Endoscopia Gastrointestinal del Hospital "Dr. Fernando Quiroz Gutiérrez" del ISSSTE.
2Departamento de Endoscopia Gastrointestinal. Hospital "Dr. Fernando Quiroz Gutiérrez" del ISSSTE.
3Departamento Endoscopia Gastrointestinal. Hospital Juárez de México.
La hemorragia por várices es la complicación más frecuente de la hipertensión portal. Aunque la presencia de várices esofagogástricas tiene en sí misma una consecuencia menor, la rotura y hemorragia de estos vasos es una de las complicaciones más alarmantes de la hipertensión portal. El tratamiento parece haber mejorado la supervivencia en los últimos 25 años. Sin embargo, la mortalidad sigue estando relacionada con la falta de control de la hemorragia inicial y el resangrado por lo que el uso temprano de la endoscopia gastroduodenal para el diagnóstico de várices es una práctica rutinaria con aplicación de ligas en diferentes escenarios: Várices grandes con puntos rojos candidatas a profilaxis primaria, durante el control de la hemorragia aguda, y en la profilaxis secundaria para su erradicación. Tras el primer episodio de sangrado, el 20% de los pacientes fallece, el 17% presentará resangrado durante las próximas seis semanas y el 70% lo hará en los siguientes años. De esto deriva la importancia de prevenir la hemorragia y el resangrado con la erradicación variceal mediante la aplicación de ligaduras esofágicas y una vez logrado este objetivo realizar seguimiento endoscópico que aporte beneficio real al paciente.
Factores asociados a hemorragia en pacientes cirróticos en protocolo de ligadura de várices esofágicas
Casillas-Guzmán GB, Valdés-Lías R, García-Guerrero VA, De Giau-Triulzi L, Corral-Medina A, Bernal-Sahagún F, Zarate-Guzmán M, Espino-Cortés H, Carranza-Gallardo B, Vázquez-Bustamante F, Pérez-Torres E
Unidad de Endoscopia Gastrointestinal, Servicio de Gastroenterología. Hospital General de México.
Introducción: La hemorragia variceal es la causa más frecuente de muerte en pacientes con cirrosis hepática. La ligadura endoscópica de várices esofágicas es un tratamiento útil en caso de hemorragia aguda, en profilaxis primaria y secundaria. Se ha informado la asociación de diversos factores clínicos y bioquímicos con la presencia de hemorragia en pacientes en protocolo de ligadura de várices esofágicas (VE); sin embargo, no se conoce la frecuencia de esta complicación en nuestra población ni la influencia de dichos factores para la presentación de la hemorragia.
Objetivo: Conocer la frecuencia de hemorragia variceal en pacientes cirróticos sometidos a ligadura de VE y determinar si existe asociación entre diversos factores clínicos y bioquímicos con la presencia de dicha hemorragia.
Métodos: Estudio retrolectivo, descriptivo. Se revisaron los expedientes de pacientes en programa de ligadura endoscópica que acudieron de marzo de 2011 a mayo de 2012. Se incluyeron pacientes con diagnóstico clínico de cirrosis hepática que terminaron su programa de ligadura antes de la fecha de corte señalada. Se evaluaron factores clínicos y bioquímicos, los cuales fueron comparados entre los sujetos con y sin hemorragia posterior a la ligadura. Para comparar los grupos de variables categóricas se utilizó prueba de Ji cuadrada y la probabilidad exacta de Fisher; se utilizó prueba t de Student y ANOVA para comparar los datos cuantitativos. El nivel de significación se consideró en < 0.05 (dos colas).
Resultados: Se revisaron 411 expedientes de los cuales 89 fueron excluidos y 129 eliminados. Se analizaron los datos de 193 pacientes, 100 hombres (51.8%) y 93 mujeres (48.2%), con edad promedio de 56.2 años (rango 23-86 años, DE 11.5). Se encontró hemorragia posterior a ligadura en 26 pacientes (13.5%), siendo la causa más frecuente recurrencia variceal presentada en 14 pacientes (56%), seguida de úlcera posligadura en siete casos (28%), hemorragia durante el procedimiento endoscópico en tres (12%) y gastropatía hipertensiva portal severa en un caso. El uso de antiinflamatorios no esteroideos (AINE) (p = 0.008), la profilaxis secundaria (p = 0.022) y un seguimiento irregular entre las sesiones de ligadura (p = 0.000) fueron factores estadísticamente significativos para la presencia de hemorragia. No se observó mortalidad relacionada con la hemorragia en esta población. La hemorragia se presentó desde el segundo día del procedimiento hasta 45 meses después de iniciar el tratamiento de erradicación variceal.
Conclusión: La hemorragia posterior a la ligadura se presentó con mayor frecuencia en pacientes con uso de AINE, con seguimiento irregular de sus sesiones de ligadura o con ligadura para profilaxis secundaria. El seguimiento de pacientes tras la erradicación debe continuar regularmente ya que la recurrencia de hemorragia se presentó en promedio 11 meses después del inicio del tratamiento.
Profilaxis primaria con el uso de n-butil-2-cianoacrilato en pacientes con várices gástricas
Valdivia-Balbuena M, Waller-González LA, Segura-Gómez E, Hernández Zenteno R
Centro Médico Nacional (CMN) "20 de Noviembre" del ISSSTE.
Introducción: Las várices gástricas se encuentran en el 20% de los pacientes con hipertensión portal. La hemorragia por éstas es mucho más severa, requiere de un mayor número de transfusiones y tiene una mayor mortalidad cuando se compara con la hemorragia secundaria a várices esofágicas. Las várices gástricas pueden estar asociadas a várices esofágicas (várices esofagogástricas tipo 1 (GOV1), a lo largo de la curvatura menor; o a lo largo del fondo, tipo 2 (GOV2), o bien, presentarse aisladas en el fondo (IGV1) o en sitios ectópicos en el estómago o en la primera porción duodenal (IGV2). Hay pocos datos respecto a la profilaxis de la hemorragia variceal gástrica. El tratamiento profiláctico debe basarse en la incidencia de hemorragia y su mortalidad, tomando en cuenta el tamaño y localización de las várices gástricas, el grado de disfunción hepática y otros factores. Dada la alta tasa de hemorragia y la menor tasa de resangrado, la obturación de várices gástricas con inyección de n-butil-2-cianoacrilato se utiliza como tratamiento de primera línea para várices gástricas sangrantes y en la profilaxis secundaria de las mismas. La inyección de n-butil-2-cianoacrilato para la profilaxis primaria de várices gástricas aún no se recomienda, aunque se empieza a utilizar para tal fin. Dados los antecedentes mencionados, en el hospital se inició el tratamiento con n-butil-2-cianoacrilato como medida profiláctica primaria en todos aquellos pacientes con hipertensión portal y várices gástricas grandes, con la finalidad de disminuir el tamaño de la várice y así evitar o retrasar el primer evento de hemorragia variceal y la mortalidad asociada.
Objetivo: Valorar la erradicación o disminución en el tamaño de las várices gástricas con el uso de n-butil-2-cianoacrilato, como medida de profilaxis primaria.
Métodos: En el CMN "20 de Noviembre" se llevó a cabo un estudio de cohorte, en pacientes con hipertensión portal de diversa etiología, con várices gástricas grandes (> 10 mm), sin hemorragia previa, a quienes se les aplicó n-butil-2-cianoacrilato con seguimiento a un año. Se evaluaron dos grupos: Los que lograron la erradicación y los que persistieron con várices > 5 mm. Se evaluó también el número total de sesiones necesarias para lograr el objetivo.
Resultados: El tipo predominante de várices gástricas fue GOV1 (42.9%). La erradicación de las várices gástricas se logró en el 77.8% y 33.3% al cabo de seis y 12 meses respectivamente (p = 0.000). Por otro lado, el estado basal de las várices esofágicas al ingreso en el estudio se mantuvo en el 82.1% vs. 71.4% a los seis y 12 meses respectivamente (p = 0.001). El número de sesiones de n-butil-2-cianoacrilato se relacionó significativamente con la erradicación y el tamaño de las várices gástricas de forma inversamente proporcional, mostrando que a mayor número de sesiones requeridas, menor tasa de erradicación alcanzada (p = 0.039). Durante el seguimiento a un año, no hubo ningún evento de hemorragia.
Conclusión: El uso de n-butil-2-cianoacrilato como profilaxis primaria de várices gástricas, es una medida útil para disminuir el tamaño de las várices y con ello el riesgo del primer evento de hemorragia, al aumentar el intervalo de tiempo libre de várices gástricas.
Profilaxis primaria en hemorragia por várices fúndicas por hipertensión portal en niños
Cifuentes RH, Waller LA, Espinosa P
Servicio de Endoscopia. Centro Médico Nacional (CMN) "20 de Noviembre" del ISSSTE.
Introducción: Dada la morbimortalidad asociada al episodio hemorrágico agudo, es deseable contar con un método eficaz para evitarlo. Existen claras recomendaciones para la prevención del primer sangrado en pacientes adultos, derivadas de datos de estudios prospectivos controlados; en pacientes pediátricos se dispone de datos menos fundamentados (series de casos), por lo que en la práctica las decisiones se toman extrapolando los resultados observados en aquellos. En la población pediátrica, la hemorragia de tubo digestivo alto secundaria a hipertensión portal se manifiesta en 80% por várices esofágicas y 20% por várices gástricas, con mortalidad mayor del 90% y resangrado hasta del 70% posterior a la siguiente semana. Desde 1980 se utiliza el n-butil cianoacrilato en la población adulta para el control de la hemorragia por várices gástricas; sin embargo, el uso en la población infantil ha sido limitado, por lo cual se pensó en la aplicación de esta sustancia como medida profiláctica en el ámbito pediátrico con hipertensión portal.
Objetivo: Prevenir la hemorragia por várices fúndicas en la población pediátrica mediante la esclerosis de las várices gástricas, secundarias a hipertensión portal.
Métodos: En el CMN "20 de Noviembre" se llevó a cabo un estudio prospectivo, observacional, no aleatorizado, en siete pacientes con hipertensión portal secundaria a degeneración cavernomatosa de la porta con várices gástricas mayores de 5 mm, sin hemorragia previa, a los cuales se les aplicó 2-cianoacrilato de n-butilo por vía endoscópica, con seguimiento a 18 meses.
Resultados: En los siete pacientes se logró erradicar las várices gástricas y disminuir las várices esofágicas, sin que ninguno haya presentado hemorragia después de 18 meses de seguimiento. Uno de ellos presentó hemorragia al aplicar el esclerosante, con el cual se consiguió la hemostasia completa.
Conclusión: La profilaxis primaria de várices gástricas secundarias a hipertensión portal en la población infantil es una medida útil para erradicar las várices gástricas y disminuir el tamaño de las várices esofágicas y con ello prevenir el riesgo de hemorragia y por lo tanto la mortalidad de esta población.
Resangrado precoz y mortalidad temprana en ligadura endoscópica para hemorragia variceal aguda
Muñiz FJ, Sosa Z, Borja R, Granados A, Hernández A, Benitez P, Alvarez F, Alanis E, Hernández-Cendejas A
Departamento de Cirugía Endoscópica. Hospital General de Zona No. 32 IMSS. México, D.F.
Introducción: En pacientes cirróticos con hemorragia aguda por várices esofágicas (VE), la hemorragia se caracteriza por una alta mortalidad y nuevas hemorragias.
Objetivo: Investigar el resangrado precoz y la mortalidad temprana por hemorragia recurrente en pacientes cirróticos durante las seis semanas posteriores al cese de la hemorragia inicial por VE.
Métodos: Se analizaron retrospectivamente 290 pacientes cirróticos consecutivos con hemorragia por VE sin evidencia de infección, quienes fueron ingresados en nuestro hospital entre marzo de 2011 y marzo de 2012. De estos pacientes, 42 con hemorragia recurrente y 248 sin nuevas hemorragias a las seis semanas, se inscribieron en el grupo de resangrado y el grupo sin resangrado, respectivamente.
Resultados: La incidencia de infección y el número de ligaduras de VE fue significativamente mayor en el grupo de resangrado que en el grupo sin resangrado (p = 0.043 y 0.042 respectivamente). Otros parámetros (edad, sexo, etiología y gravedad de la cirrosis hepática, ascitis, diámetro del bazo, datos de laboratorio, carcinoma hepatocelular, trombosis de la vena porta, enfermedad de úlcera péptica, hipertensión arterial, necesidad de transfusión sanguínea, uso de sustancias vasoactivas) no tuvieron influencia significativa en la incidencia de recidiva hemorrágica. La mortalidad (10.3%/290) fue significativamente mayor en el grupo de resangrado (p = 0.0002); los casos fatales obedecieron a nuevas hemorragias y sepsis. El resangrado y la mortalidad ocurrieron principalmente en las primeras dos semanas posteriores a la admisión.
Conclusión: La hemorragia temprana recurrente después de la hemorragia inicial por VE en pacientes con cirrosis se asocia significativamente a una mayor incidencia de infección bacteriana y un elevado número de ligaduras de VE. La prevención de la recidiva hemorrágica y la infección juega un papel importante en la reducción de la tasa de mortalidad de los pacientes cirróticos con hemorragia por VE.
Comparación de la dexmedetomidina vs. midazolam para sedación rutinaria en endoscopia diagnóstica de tubo digestivo alto
Márquez-Gutiérrez JA,1 González-Hernández I,2 Arroniz-Jáuregui C3
1Servicio de Endoscopia Digestiva, IMSS Hospital General de Zona con UMAA 7 Lagos de Moreno, Jal.
2Servicio de Anestesiología, IMSS Hospital General de Zona con UMMA 7 Lagos de Moreno, Jal.
3Servicio de Endoscopia Digestiva, Hospital Civil de Guadalajara Fray Antonio Alcalde, Guadalajara, Jal.
Objetivo: Evaluar la seguridad y eficacia de la dexmedetomidina para la sedación rutinaria en endoscopia diagnóstica de tubo digestivo alto.
Métodos: Estudio clínico, prospectivo, comparativo y aleatorizado. Se incluyeron 93 pacientes mayores de 18 años que acudieron programados a endoscopia diagnóstica de tubo digestivo alto, ASA menor de III. El grupo 1 recibió un bolo de midazolam 30 mg/kg y fentanil 2 mg/kg y el grupo 2 dexmedetomidina 0.3 mg/kg en infusión por 10 minutos, dosis única y fentanil 2 mg/kg. Se registró la frecuencia cardiaca, saturación de oxígeno (SO2) y frecuencia respiratoria cada minuto y la presión arterial cada tres minutos durante el procedimiento. En ambos grupos se evaluó el Gag Response Score (GRS), número de intentos para pasar el tubo a través del músculo cricofaríngeo, tiempo de recuperación, presentación de eventos adversos en la recuperación, desarrollo de apnea, hipoxemia e hipotensión. Los pacientes en quienes no fuera posible realizar el estudio (GRS 3) recibieron propofol a dosis respuesta para lograr completar el estudio a satisfacción del endoscopista.
Resultados: No hubo diferencia significativa en la tensión arterial, SO2, número de arcadas, consumo de propofol, duración del estudio, efectos adversos ni en tiempos de recuperación. La bradicardia fue significativamente mayor en el grupo 2 pero sin necesidad de administrar inotrópicos. Un mayor número de estudios pudieron realizarse con un solo intento para pasar el músculo cricofaríngeo en el grupo 1.
Conclusiones: La dexmedetomidina es segura y eficaz para las sedaciones moderadas en endoscopia digestiva de rutina, lo que parece ser una buena alternativa al midazolam para su aplicación en estos procedimientos.
Sedación por personal no anestesiólogo en endoscopia gastrointestinal. Experiencia e incidencia de complicaciones en el Hospital General Regional "Dr. Fernando Quiroz Gutiérrez" del ISSSTE
Cuevas-Ocampo S, Pérez-Aguilar F, Ortega-Martínez H, Gutiérrez-Sotres J
Servicio de Endoscopia. Hospital General Regional "Dr. Fernando Quiroz Gutiérrez" del ISSSTE.
Introducción: Aun cuando los procedimientos endoscópicos pueden ser realizados en ausencia de sedación, es una realidad que son mejor tolerados cuando el paciente se encuentra bajo los efectos de la misma. Es así como se obtienen los mejores resultados diagnósticos y terapéuticos en presencia de un mínimo de complicaciones que se ha estimado en 0.13%. La mayoría de los procedimientos se realiza en el grado de sedación moderada en la que el paciente es capaz de responder a estímulos verbales o táctiles, mantiene la ventilación espontánea sin requerir intervención en el manejo de la vía aérea y se conserva la función cardiovascular. Las complicaciones cardiovasculares son el evento más frecuente presentado (40%), con una mortalidad relacionada con la sedación de 0-5/10 000 y morbilidad de 6-54/10 000. Mientras que en Estados Unidos de América y el Reino Unido la utilización de sedación es una práctica sistemática, no ocurre así en países de América del Sur, Asia y algunos países de Europa. En México no se tienen registros de utilización de sedación en endoscopia digestiva en las unidades de endoscopia institucionales.
Objetivo: Obtener la incidencia de complicaciones secundarias a la sedación administrada por personal no anestesiólogo a los pacientes sometidos a procedimientos endoscópicos tanto diagnósticos como terapéuticos en forma institucional.
Métodos: Se incluyeron los pacientes que previa valoración por nuestro personal fueron sometidos a estudio endoscópico con sedación convencional durante el periodo comprendido entre enero 2010 y diciembre 2011 en el Hospital "Dr. Fernando Quiroz Gutiérrez" del Instituto de Seguridad y Servicios Sociales de los Trabajadores del Estado (ISSSTE). Bajo consentimiento informado se administró sedación convencional a base de midazolam y propofol con monitoreo continuo de signos vitales, oximetría de pulso y administración de oxígeno suplementario. Se utilizó la escala de Aldrete para evaluar el alta de los pacientes a su domicilio. Se definieron como complicaciones menores taquicardia, hipoxemia, hipotensión y erupción cutánea y como mayores precordialgia, hipotensión, hipoxia severa, aspiración, necesidad de apoyo mecánico ventilatorio y maniobras de reanimación avanzadas. Para el análisis estadístico de este estudio retrospectivo longitudinal se utilizaron las fórmulas de cálculo de incidencia.
Resultados: Durante los años 2010-2011 se realizaron en la Unidad de Endoscopia 4 863 estudios endoscópicos, de los cuales 76% correspondieron a endoscopias superiores, 14.7% a colonoscopias, 3.3% a colangiografías retrógradas, 4.5% a manometrías y 0.4% a gastrostomías endoscópicas percutáneas. Se encontró mayor frecuencia de sexo femenino en el grupo que experimentó complicaciones con un 60%. La media de edad fue de 56.5 años, con una moda de 64 años. Se presentaron 10 complicaciones relacionadas con la sedación, siendo la hipoxemia la más frecuente, con 80% (n = 8); un paciente presentó reacción alérgica al propofol y uno más experimentó hipotensión transitoria. Solo un paciente presentó hipoxemia severa que ameritó maniobras de reanimación avanzada y requirió internamiento en terapia intensiva para recuperación. No se presentó ninguna defunción secundaria a estas complicaciones. La tasa estimada de incidencia fue de 2.02/1 000 procedimientos, con una mortalidad de 0%.
Conclusión: Si bien la sedación en estudios endoscópicos de forma rutinaria en unidades de endoscopia institucionales en México no ha sido bien establecida, esta práctica se ha llevado a cabo durante al menos 10 años en el Hospital Regional "Dr. Fernando Quiroz Gutiérrez" del ISSSTE por médicos no anestesiólogos y personal de enfermería adscrito al servicio con una incidencia de complicaciones similar a la observada en el resto del mundo, con una tasa de mortalidad nula en los dos últimos años. Por estos hallazgos y por todos los beneficios que brinda, como son mejor análisis endoscópico y mayor satisfacción del paciente, la sedación deberá ser una práctica institucional habitual.
Evaluación de competencia de los médicos residentes en la enseñanza de procedimientos endoscópicos gastrointestinales que se realizan en el Hospital Regional "Lic. Adolfo López Mateos" del ISSSTE
Avila-Carrillo GM, Gutiérrez Alvarado R, Cedillo-Torres OM
Servicio de Endoscopia Gastrointestinal del Hospital Regional "Lic. Adolfo López Mateos" del ISSSTE, México, D.F.
Introducción: La adquisición de habilidades en la etapa inicial de la formación de los médicos endoscopistas favorece un mayor riesgo e índice de complicaciones, lo que deriva en un mayor costo económico para el paciente y la institución. Estas curvas solo van a alcanzar su meseta y nivel óptimo de entrenamiento con el paso del tiempo y/o repetición de la destreza en los pacientes.
Objetivo: Determinar si de acuerdo a los procedimientos endoscópicos realizados en nuestro servicio y en un periodo de entrenamiento de dos años se cubren las expectativas recomendadas de manera internacional para la curva de aprendizaje (competencia) en el Curso de alta especialidad de "endoscopia gastrointestinal".
Métodos: Estudio retrospectivo, transversal, observacional y descriptivo, con revisión de la literatura, utilizando medidas de tendencia central como método estadístico para agrupar la población de estudios endoscópicos realizados durante el periodo de entrenamiento. Para lograr el objetivo planteado, se realizó el registro y recolección de datos en un formato especial, de todos los reportes de endoscopias diagnósticas y terapéuticas practicadas en el periodo del 1 de marzo 2010 al 1 de marzo 2012, de los pacientes del Servicio de Endoscopia Gastrointestinal del Hospital "Lic. Adolfo López Mateos". Se revisaron los expedientes clínicos de la base de datos y se extrajo la información de los reportes endoscópicos, los cuales se agruparon mediante medidas estadísticas de tendencia central y se graficaron los resultados para su mayor análisis y comprensión; posteriormente y mediante curvas de distribución normal, se efectuó un estudio cuantitativo de la población y se correlacionaron los datos con los reportados en la literatura universal.
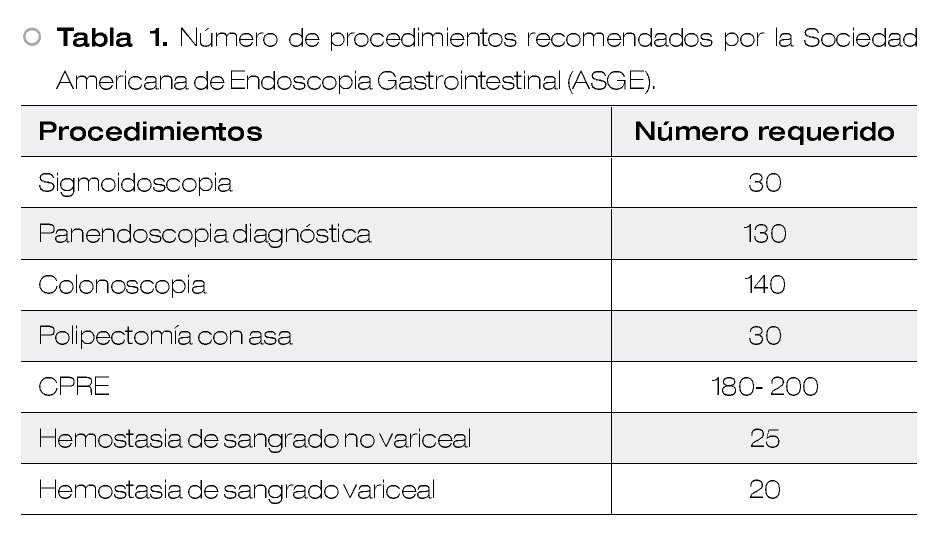
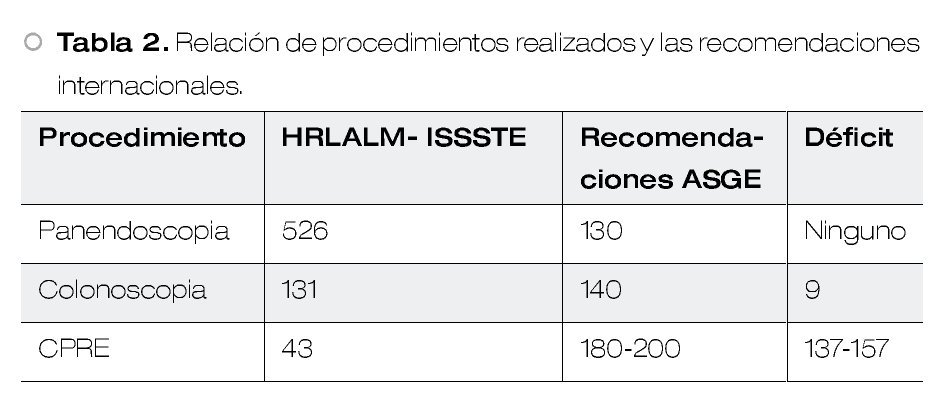
Resultados: Se revisaron en total 6 957 expedientes de pacientes sometidos a algún procedimiento endoscópico gastrointestinal en el periodo del estudio; 56.77% (n = 3 950) de los pacientes fueron del sexo femenino y 43.22% (n = 3 007) del sexo masculino. Las edades oscilaron desde los tres a los 98 años con 0.86% (n = 60) en el rango de menores de cinco años, 4.51% (n = 314) de cinco a 14 años, 2.84% (n = 198) de 15 a 24 años, 14.50% (n = 1 009) de 25 a 44 años, 45.22% (n = 3 146) de 45 a 64 años y 32.05% (n = 2 230) mayores de 65 años. Del total de los procedimientos endoscópicos gastrointestinales, 5 230 (75.17%) correspondieron a panendoscopias, colonoscopias y colangiopancreatografías retrógradas endoscópicas (CPRE), los cuales representan los procedimientos más demandados por la población derechohabiente de nuestro hospital, distribuidos así: 4 535 (86.71%) panendoscopias, 525 (10.03%) colonoscopias y 170 (3.25%) CPRE (Figura 1).
Figura 1. Relación de procedimientos más demandados.
Los procedimientos realizados por médicos residentes del curso de endoscopia gastrointestinal fueron 5 107 (97.64%), ya que 123 (2.35%) procedimientos fueron realizados en su totalidad por los médicos adscritos al servicio. De los 5 107 procedimientos, 4 535 estudios de tubo digestivo alto fueron realizados por los residentes de primero y segundo año (3 683 [81.21%] por residentes de primer año y 852 [18.78%] por residentes de segundo año) y 695 procedimientos entre colonoscopias y CPRE (13.60%) por residentes de segundo año con un total de 525 y 170 estudios respectivamente. En promedio cada residente de primer año realizó un total de 526 (14.28%) panendoscopias y cada residente de segundo año realizó un total de 131 (18.84%) colonoscopias y 43 (6.18%) CPRE.
Conclusión: Según se advierte en las Tablas 1 y 2, el presente estudio demuestra que el curso de endoscopia gastrointestial de este hospital se caracteriza por dotar a los egresados de un alto nivel académico y amplia experiencia conforme a los estándares internacionales en cuanto a procedimientos de tubo digestivo alto, no así en estudios colonoscópicos y de vía biliar de los cuales se realizaron menos de los estudios mínimos requeridos según estándares internacionales por lo que se debe completar el adiestramiento con rotaciones externas en hospitales de concentración de tercer nivel.
Construcción y validación de un atlas multimedia interactivo para enseñanza en endoscopia digestiva
González-González JA, Jáquez-Quintana JO, Martínez-Vázquez MA, Mar-Ruiz MA, Vázquez-Elizondo G, Maldonado-Garza H, Casillas-Romo A
Servicio de Gastroenterología. Hospital Universitario "Dr. José Eleuterio González" y Facultad de Medicina Universidad Autónoma de Nuevo León. Monterrey, NL.
Introducción: Diferentes publicaciones han señalado la necesidad de utilizar métodos electrónicos o simuladores para mejorar el desempeño en la adquisición de habilidades para enseñanza en endoscopia digestiva.
Objetivo: Desarrollar un instrumento interactivo de enseñanza en endoscopia gastrointestinal y evaluar si su uso facilita el aprendizaje en endoscopia.
Métodos: En la primera fase de este estudio se diseñó un atlas multimedia (AM). La segunda fase consistió en un estudio prospectivo aleatorizado para evaluar el efecto del AM con respecto al método tradicional (MT). Se conformaron dos grupos de 10 residentes de Medicina Interna y se asignó un instrumento de enseñanza (MT o AM) realizando una evaluación 48 horas después de la exposición. Para el análisis estadístico se utilizaron las pruebas U de Mann-Whitney y la de rangos de Wilcoxon, expresando los resultados en medianas de calificación y rangos, determinando la diferencia estadística con un valor p < 0.05.
Resultados: En la primera evaluación basal se demostró homogeneidad entre ambos grupos: MT 45.0 ± 25 puntos y AM 46.2 ± 15 puntos. En la segunda evaluación posterior a la exposición al método asignado se obtuvieron para el MT 60 ± 15 puntos y para el AM 73.5 ± 25 puntos, mostrando diferencia estadística (p = 0.005). Se observó también diferencia significativa en los rangos de ambos métodos con 10 ± 6.7 puntos para el MT y 26.2 ± 5.6 para AM (p = 0.005).
Conclusión: El uso del AM incrementa el rendimiento en la adquisición de conceptos fundamentales, mostrando una mejoría en el rendimiento de exámenes en individuos en entrenamiento.
Otra posible indicación del ultrasonido endoscópico para enfermedades no digestivas
Campuzano-Arteaga JO, De la Mora-Levy JG, Sánchez del Monte J, Alonso-Lárraga JA, Ramírez-Solis ME, Sobrino-Cossio S, Hernández-Guerrero AI
Servicio de Endoscopia Gastrointestinal, Instituto Nacional de Cancerología, México, D.F.
Introducción: El cáncer cervicouterino (CACU) es un problema de salud en países en desarrollo ya que tiene una gran prevalencia y representa una de las primeras causas de muerte relacionadas con malignidad en mujeres. Para su estadificación, la Federación Internacional de Ginecología y Obstetricia (FIGO) toma en cuenta la evaluación clínica dejando los estudios de extensión en caso de sospecha. La invasión del recto por parte del CACU avanzado es difícil de demostrar por los métodos de imagen ya que presentan bajas sensibilidad y especificidad. Debido a la gran resolución que proporciona el ultrasonido endoscópico (USE), es posible identificar las capas de la pared del tubo digestivo, así como su relación con órganos adyacentes. Cuando existe la sospecha de invasión se solicita la rectosigmoidoscopia, que solo permite identificar la invasión a la mucosa rectal (la FIGO solo considera la invasión hasta la mucosa rectal en el estadiaje, sin tomar en cuenta la invasión a la pared si no es transmural). El USE proporciona gran detalle en esta región e identifica claramente el tabique entre el útero y el recto así como la invasión y su grado de profundidad hacia la pared rectal.
Objetivo: Evaluar si es posible identificar o descartar la invasión del tumor cervicouterino a la pared del recto y determinar la profundidad de la misma.
Métodos: Se incluyeron todas aquellas pacientes con CACU estadios IIB o mayores de la FIGO, con estudio tomográfico y sospecha de invasión a recto. Las variables estudiadas fueron: Edad, peso, altura, índice de masa corporal, estadio de acuerdo a la FIGO y hallazgos endosonográficos. Los estudios ultrasonográficos fueron realizados por endosonografistas experimentados, utilizando un ecoendoscopio radial electrónico marca Olympus, modelo GF-UE160. En casos dudosos se utilizó la función 3D de la consola EUM E1. Se determinó invasión a la pared rectal cuando el tabique no era identificable y en estos casos se determinó la profundidad de la invasión dentro de la pared rectal. Por tomografía axial computarizada (TAC) se consideró la pérdida de la interfase grasa entre el cérvix uterino y la pared del recto como posible invasión.
Resultados: 24 pacientes con diagnóstico de CACU cumplieron los criterios de inclusión. Fueron pacientes con edad entre 30 y 77 años, promedio 52. Estadios: IIB cinco pacientes, IIIA una, IIIB 13, IVA tres y IVB dos pacientes. Por TAC se sospechó invasión a recto en 14 casos. Por USE se observó invasión en siete pacientes alcanzando ésta la submucosa en tres (Figuras 1 a 3). En la rectosigmoidoscopia se observó invasión a mucosa en un caso y compresión extrínseca sobre cara anterior de recto en seis. No se reportó malignidad en las biopsias tomadas. La concordancia entre USE y TAC fue de .45. Cabe mencionar que dado que el tratamiento de esta patología no es quirúrgico a partir del estadio IIB no fue posible confirmar histológicamente el nivel de invasión; sin embargo, los criterios utilizados (pérdida del tabique o franca penetración a la pared) son similares a los usados por los radiólogos en otros contextos.
Figura 1. Tabique rectovaginal y pared rectal íntegros.
Figura 2. Invasión a pared rectal.
Figura 3.Tabique rectovaginal íntegro , reconstrucción en 3D.
Conclusión: En resumen, el USE puede convertirse en una herramienta muy útil en el estadiaje de pacientes con CACU.
Correlación de los hallazgos endoscópicos pre y posoperatorios en pacientes sometidos a cirugía bariátrica
Bravo-Torreblanca C, Rojano-Rodríguez ME, Valenzuela C, Romero-Lorea S, González-Angulo A, Fernández-Castro E
Hospital General "Dr. Manuel Gea González".
Introducción: Algunos autores recomiendan el uso rutinario de endoscopia preoperatoria en el estudio del paciente con obesidad; sin embargo, no existe en la literatura suficiente información que sustente este punto.
Método: Estudio retrospectivo, descriptivo, longitudinal de pacientes operados en la Clínica de obesidad del Hospital General "Dr. Manuel Gea González", entre junio 2006 y junio 2010, en quienes se realizó endoscopia preoperatoria y fueron sometidos a seguimiento mínimo durante un año. Se identificaron las patologías gastrointestinales de mayor incidencia, hallazgos histopatológicos y la correlación de la endoscopia preoperatoria en el seguimiento de aquellos que por sus síntomas requirieron control endoscópico.
Resultados: En un total de 137 pacientes (111 mujeres, 26 hombres) que cumplieron los criterios de inclusión, con promedios de edad de 36.41 años e índice de masa corporal de 42.04 kg/m2, la patología con mayor incidencia fue la gastritis inespecífica no erosiva (45.25%) y el resultado histopatológico más frecuente fue gastritis asociada a Helicobacter pylori (38.6%). Durante un seguimiento promedio de tres años (rango 1-5 años) en 35 pacientes (25.5%) se realizó endoscopia de seguimiento por síntomas gastrointestinales; los hallazgos endoscópicos fueron: Gastritis inespecífica no erosiva (54.28%), sin alteraciones (31.42%) y estenosis de anastomosis (14.7%).
Conclusión: La endoscopia preoperatoria es de gran utilidad para el seguimiento de los pacientes que serán sometidos a algún procedimiento bariátrico, ya que no solo es útil para conocer si existe algún defecto anatómico como la hernia hiatal, sino que permite identificar patologías que se pueden asociar a otras complicaciones y así tomar las medidas para prevenirlas.
Resultados del tratamiento endoscópico de fístulas biliares posoperatorias en el Hospital General de México: Experiencia de 5 años
Carvallo-Guevara CP, De Giau-Triulzi LF, Valdés-Lías R, Espino-Cortés H, García-Guerrero VA
Unidad de Endoscopia, Departamento de Gastroenterología, Hospital General de México OD, México, D.F.
Introducción: Las fístulas biliares posoperatorias (FBP) son causa de alta morbilidad. La colangiografía endoscópica (CE) es útil en su diagnóstico y resolución.
Objetivo: Describir los resultados clínicos de las modalidades endoscópicas para FBP: Esfinterotomía (EE), prótesis biliar o ambas.
Métodos: Estudio retrospectivo, descriptivo de pacientes con FBP referidos a CE del 1 de enero de 2007 al 29 de febrero de 2012, en quienes se realizó EE, colocación de prótesis o ambas. Se excluyeron expedientes incompletos. Se analizaron aspectos demográficos, evolución clínica, éxito del tratamiento y tiempo de cierre de la fístula. Análisis descriptivo de variables nominales y cuantitativas, Ji cuadrada para éxito del tratamiento, t de Student para análisis entre grupos (p < 0.05).
Resultados: Se incluyeron 40 pacientes (31 mujeres) con edad promedio de 43.6 años (Tabla 1). Se presentó colecistitis crónica calculosa en 22 (55%). Se realizó colecistectomía laparoscópica en 19 (47.5%). Once fueron reintervenidos, la mayoría por biliomas. Hubo salida de bilis por drenaje en 27 pacientes; el resto presentó ictericia, dolor y biliomas. El gasto biliar fue alto en 18 pacientes y bajo en 14. Las fístulas por el cístico se presentaron en 22 pacientes. Hubo cálculos residuales en 40%. Se efectuó EE en 24 (60%), terapia combinada en ocho (20%) y solo prótesis en uno. El tratamiento endoscópico fue exitoso en 100%. El tiempo de cierre de la fístula fue 7.9 días para pacientes con EE y 15.2 con terapia combinada (p = 0.19).
Conclusiones: El tratamiento endoscópico fue resolutivo, con cierre más rápido para EE, aunque no fue significativo.
Criterios ecoendoscópicos de resecabilidad en el cáncer del ámpula de Vater
Chávez-Vargas CO, De la Mora-Levy G, Hernández-Guerrero A, Sánchez del Monte J, Alonso-Lárraga JO, Ramírez-Solís ME
Instituto Nacional de Cancerología.
Introducción: El comportamiento biológico del cáncer del ámpula de Vater depende del tipo histológico. La sobrevida a cinco años es 33-68%. La cirugía es factible en 50% por su anatomía. El ultrasonido endoscópico (USE) tiene alta sensibilidad y especificidad para detectar tumor y metástasis ganglionar.
Objetivo: Evaluar características del cáncer del ámpula de Vater resecable y no resecable.
Métodos: Estudio transversal comparativo de pacientes de ambos sexos, > 18 años con cáncer del ámpula de Vater en el Instituto Nacional de Cancerología. Consentimiento informado. Se tomaron datos clínico-demográficos, edad, sexo, índice de masa corporal (IMC) y Karnofsky, clínicos, bioquímicas, y hallazgos de tomografía axial computarizada (TAC) y USE. Estadística: Ji cuadrada y t de Student (0.05). Prueba de concordancia Kappa. Sensibilidad, especificidad, valores predictivos positivo y negativo de TAC y USE para evaluar T, N y resecabilidad. Curva de Kaplan-Meier para sobrevida.
Resultados: 34 pacientes (58.8% hombres, edad 58.5 ± 11.6, IMC 23.5 ± 2.6, Karnofsky 82.9 ± 9.7). 25 casos de tipo intestinal. Predominó EC IIB (67%) y moderadamente diferenciado (47%). No hubo diferencias bioquímicas significativas. La histología no predijo resecabilidad (p = 0.55). 14/34 (41.1%) fueron operados; sin embargo, 6/14 fueron irresecables. La correlación entre TAC y USE fue baja (r = 0.3); la exactitud diagnóstica fue mejor con USE para T y N. La sobrevida global fue 232 ± 197.1 días, sin diferencias entre grupos (176 ± 91.7, IC 95%: 70.1-281.6 vs. 271 ± 137, IC 95%: 183-359.9; p = 0.17).
Conclusión: La baja frecuencia tumoral y el tamaño de la muestra limitan comparaciones entre métodos debido a confusores (endoprótesis y respuesta inflamatoria). El seguimiento es corto para evaluar la sobrevida.
Complicaciones del precorte en la CPRE y factores de riesgo asociados
Rivera CA, Martínez CL, Zamorano OY, Martínez CC, Mejía LA, Montenegro MW, Rojas PR, Sánchez CX, Morales GA, Cerda C, Reyes A
Servicio de Endoscopia. Hospital General Regional No. 1 "Carlos Mac Gregor Sánchez Navarro" del Instituto Mexicano del Seguro Social. México, D.F.
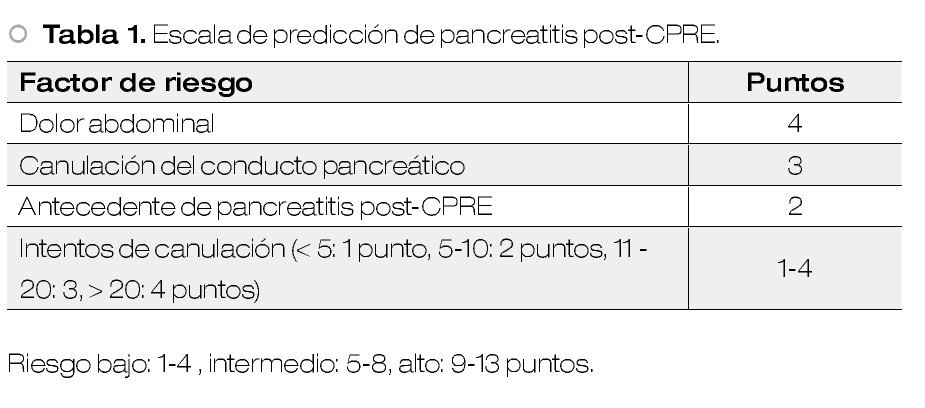
Introducción: Las complicaciones de la colangiopancreatografía retrógrada endoscópica (CPRE) son pancreatitis, hemorragia, perforación, colangitis y colecistitis; varían entre 4% y 15.9% y la mortalidad se encuentra entre 0% y 1%. En otro estudio prospectivo multicéntrico se encontraron 111 complicaciones mayores (4%), pancreatitis moderada a severa (1.3%), colangitis (0.87%), hemorragia (0.76%) y perforación duodenal (0.58%). Los respectivos factores de riesgo son: Para pancreatitis, edad menor de 70 años, opacificación del conducto pancreático y conducto biliar dilatado; para colangitis hospitales pequeños e ictericia, para hemorragia hospitales pequeños y para perforación duodenal retroperitoneal, precorte, inyección intramural de medio de contraste y gastrectomía tipo Billroth II.
Objetivo: Determinar cuáles son las complicaciones más frecuentes del precorte en los pacientes sometidos a CPRE e identificar los factores de riesgo asociados.
Métodos: Estudio retrospectivo en un centro de referencia de pacientes para CPRE, a los que se realizó CPRE y precorte; se incluyeron los antecedentes de los pacientes, resultados bioquímicos de sangre y diagnósticos post-CPRE y se analizó la correlación con las complicaciones.
Resultados: De un total de 620 pacientes con CPRE, se realizó precorte en el 7.2% (45/620) (Tabla 1). Del total de pacientes con precorte, 55.6%(25/45) fueron hombres y 44.4% (20/45) fueron mujeres. Las complicaciones se presentaron en el 17.8% (8/45), siendo la más frecuente hemorragia con 11.1% (5/45), seguida por pancreatitis post-CPRE leve en 4.4% (2/45) y pancreatitis moderada en 2.2% (1/45). No hubo perforaciones, colecistitis, colangitis ni decesos post-CPRE.
La CPRE se repitió en 8.9% (4/45), siendo exitosa en 25% (1/4). No se encontraron diferencias estadísticamente significativas entre pancreatitis o hemorragia y las pruebas de función hepática, comorbilidades ni procedimientos terapéuticos, excepto en lo siguiente: Mediante la prueba U de Mann-Whitney, se compararon las medianas de edad en años y la presencia o ausencia de pancreatitis, obteniéndose una diferencia estadísticamente significativa (79 y 57 años respectivamente, p = 0.03).
En la correlación entre pancreatitis y los tiempos de coagulación, se detectó una diferencia significativa entre las medianas de tiempo de protrombina (TP) y los pacientes con pancreatitis (mediana 11.5 segundos) y sin pancreatitis (mediana 15 segundos), con p = 0.004.
Conclusión: Las complicaciones más frecuentes fueron hemorragia y pancreatitis. No se encontró significación estadística entre la asociación de pancreatitis y los factores de riesgo, como pruebas de función hepática, dilatación hidrostática, canulación no selectiva, vía biliar dilatada ni comorbilidades. No hubo asociación estadísticamente significativa entre hemorragia y tiempos de coagulación. El grupo de pacientes con mediana de 79 años, presentó una frecuencia de pancreatitis mayor que aquel con mediana de 57 años, siendo esto contrario a lo reportado en otras publicaciones y estadísticamente significativo (p = 0.03).
Se encontró que cuando el TP es mayor se presentan menos casos de pancreatitis (p = 0.004).
Análisis de factores predictores en pacientes con colangitis tratados con colangiografía endoscópica
Martell-Campos BA, Manrique-Martin A, Chávez-García MA, Pérez-González OA, Gómez-Peña Alfaro NS, Martínez-Aguilar JA, Pérez-Valle E, Pérez-Corona T, Hernández-Velázquez NN, García-Esteves CA, León-Alcántar JA, Rebollar-González R
Servicio de Endoscopia. Hospital Juárez de México, México, D.F.
Objetivo: Conocer qué factores se relacionan con mortalidad u otros desenlaces en pacientes con colangitis tratados con colangiografía endoscópica.
Métodos: Estudio ambispectivo, comparativo y longitudinal revisando en el Hospital Juárez base de datos actualizada de aquellos pacientes con colangitis sometidos a tratamiento con colangiografía endoscópica (CPE). Se recopilan sus datos al momento realizar CPE y su seguimiento con complicaciones incluyendo mortalidad, dolor abdominal, ictericia, hiperamilasemia, recurrencia, etc.
Resultados: En total 34 pacientes con colangitis fueron tratados con CPE de los cuales se incluyeron solo 31 ya que en tres casos no se realizó seguimiento por tratarse de pacientes externos pertenecientes a otros hospitales y no fue posible registrar los desenlaces de interés. El sexo predominante fue el femenino con 22 pacientes y nueve del sexo masculino con edad promedio de 49 años (rango de 16 a 83 años). En promedio, la cuenta leucocitaria se reportó en 14.79 (mínimo 6, máximo 28.6), hemoglobina 11.99 (mínimo 3.5 y máximo 15.4), plaquetas 324.16 (mínimo 110 y máximo 633), amilasa 183.33 (mínimo 31 y máximo 975). En 19 pacientes se realizó el diagnóstico de coledocolitiasis con presencia de litos múltiples. Se observó en 14 casos (45%) persistencia de la ictericia posterior a la CPE durante su estancia hospitalaria y en cinco (16%) pancreatitis posterior a la CPE. Se registraron tres defunciones (9.6%) en el grupo de pacientes estudiado. El promedio de días de estancia hospitalaria fue 8 ± 5.4. Hubo persistencia de fiebre en seis casos (19%). No se encontró asociación para mortalidad con ninguna de las variables incluidas, la limitante principal fue el hallazgo de muerte solo en tres pacientes, por lo que no fue posible determinar el peso pronóstico debido al tamaño de la muestra. Los mismos resultados fueron obtenidos para el resto de las variables de desenlace, a excepción de los días de estancia hospitalaria. Para este contraste, la variable cáncer fue tomada de distintas formas, en la primera como una variable dicotómica, es decir cáncer sí vs. cáncer no, así el resultado del análisis no mostró un significado estadístico importante. Sin embargo, al ajustar el análisis solo a las causas de cáncer, en los pacientes con colangio-carcinoma, el significado estadístico observado resultó con una tendencia hacia la relación de esta condición con un incremento en los días de estancia intrahospitalaria (p = 0.64), considerando estancia mayor a 14 días. Para la cuenta plaquetaria, considerando la presencia de trombocitopenia, el resultado fue semejante, aunque con una asociación discretamente más significativa (p = 0.63) también para estancias mayores a 14 días. El análisis multi-variante no mostró un efecto aditivo entre estas variables ni otras que se incluyeron en el modelo de regresión.
Conclusión: La colangitis es una condición grave, de la que se identificó mayor recurrencia en pacientes con diagnóstico oncológico. Se observó una relación de casos con estenosis y probable ictericia poscolangiografía. Los resultados obtenidos de manera exploratoria podrían sugerir un impacto pronóstico para estancias prolongadas (mayores a dos semanas), en aquellos pacientes que presentan cuentas plaquetarias menores a 50 000/dL y/o presencia de una neoplasia de vías biliares. Para sustentar estas conclusiones es necesario incrementar el tamaño de la muestra y ampliar el seguimiento de estos pacientes, cuya protocolización será de gran ayuda para lograr dichos objetivos.
Tratamiento del lito difícil con esfinterotomía más dilatación de la papila con balón en el Hospital "Carlos MacGregor Sánchez Navarro", Instituto Mexicano del Seguro Social
Morales-Fuentes GA, Martínez-Camacho C, Zamorano-Orozco Y, Rivera-Nava CA, Martínez-García CL, Sánchez-Chávez X, Mejía-Cuán LA, Ramírez-Ramírez MA, Cerda-Galomo CA, Reyes-García MA
Servicio de Endoscopia Gastrointestinal. Hospital General de Zona No.1 "Dr. Carlos MacGregor Sánchez Navarro", Instituto Mexicano del Seguro Social. México, D.F.
Introducción: Para el tratamiento de la coledocolitiasis, la esfinterotomía ha sido la opción más utilizada. La coledocolitiasis por "lito difícil" representa el 10-15%, siendo las técnicas empleadas la esfinterotomía y la dilatación papilar con balón. Recientemente se ha centrado la atención en la técnica mixta, para la cual existen varias recomendaciones. Un meta-análisis reporta un éxito inicial de 91% (75.5%-100%) y final de 98% (88.6%-100%); la litotripsia mecánica fue necesaria en 9.3% (0%-33%) y en cuanto a las complicaciones, el promedio fue de 5%.
Métodos: Estudio experimental, prospectivo y analítico. Se propone para los pacientes que presenten "lito difícil" una nueva técnica combinada que consta en dilatar con tres diámetros progresivos, un minuto cada uno, previa esfinterotomía. El análisis estadístico incluyó tablas de contingencia, gráficas circulares y de barra, cálculo de promedio y frecuencia.
Resultados: Se captaron a lo largo de cuatro meses 102 pacientes enviados para colangiopancreatografía retrógrada endoscópica (CPRE) por coledocolitiasis, confirmada ésta en 37 y con "lito difícil" en ocho casos (21.6%) (Tabla 1). La edad promedio de la población fue 74 años. El tamaño promedio de los litos fue de 19.2 mm y del colédoco 23.5 mm. Se realizó esfinterotomía y dilatación con balón hidrostático con calibre de 12-13.5-15 mm en todos los casos, de acuerdo al juicio del endoscopista. La extracción de los litos se logró en cinco casos (62.5%), utilizándose el barrido con balón extractor en el 80% y litotriptor mecánico en 20%. En los tres casos en los que no se resolvió la coledocolitiasis se identificó que la tortuosidad distal del colédoco y la litiasis múltiple pueden ser predictores negativos. En cuanto a las complicaciones, solo se presentó un caso de pancreatitis leve, siendo el único en el que se canuló el páncreas, con inyección de medio de contraste y colocación de prótesis pancreática. No hubo ningún caso de sangrado o perforación como tampoco mortalidad asociada al procedimiento.
Conclusión: En comparación con lo informado en la literatura, la tasa de éxito es menor pero cabe resaltar que se trata de resultados de una única sesión de CPRE; asimismo, fue mayor la incidencia de coledocolitiasis por "lito difícil" y litos más grandes en promedio. Por lo previamente observado en el servicio, la población mayor a 60 años conlleva menor tasa de éxito. Consideramos que la técnica propuesta es una buena opción para tomar en cuenta; se requieren estudios con mayor número de pacientes, así como estudios con balones de calibre superior.
Resección endoscópica de tumores ampulares: Experiencia del Instituto Nacional de Ciencias Médicas y Nutrición "Salvador Zubirán"
Olvera-Obregón K, Valdovinos-Andraca F
Departamento de Endoscopia del Instituto Nacional de Ciencias Médicas y Nutrición "Salvador Zubirán".
Introducción: La resección endoscópica de los tumores de la ampolla de Vater se ha incrementado debido al intento curativo tratando de minimizar los riesgos que conlleva una cirugía.
Objetivo: Determinar los resultados de la ampulectomía endoscópica durante siete años en el Instituto Nacional de Ciencias Médicas y Nutrición "Salvador Zubirán".
Métodos: Análisis retrospectivo en el que se incluyeron características demográficas, técnica endoscópica, éxito y falla endoscópica así como complicaciones del procedimiento durante 2005-2012.
Resultados: Se incluyeron 15 pacientes (nueve mujeres), edad de 56 años (27 a 76). Se encontraron 10 (66%) adenomas (sin displasia = 4, displasia de bajo grado = 1 y displasia de alto grado = 5), cuatro (53%) casos de carcinoma y uno (6.6%) de adenomioma. Hubo una tasa de éxito del 60% y de falla endoscópica en un 40%. Se observó una tasa de 13% de complicaciones, un paciente (6.6%) con pancreatitis y uno (6.6%) con hemorragia. Cuatro pacientes requirieron cirugía por falla endoscópica.
Conclusión: En manos de endoscopistas expertos, la resección endoscópica de tumores ampulares se considera un tratamiento efectivo en tumores benignos. La evaluación de la extensión del tumor antes del procedimiento podría mejorar el éxito endoscópico.
La hipoalbuminemia y mortalidad intrahospitalaria en pacientes con sangrado de tubo digestivo alto no variceal
Vázquez-Elizondo G, González-González JA, García-Compeán D, Jáquez-Quintana JO, Maldonado-Garza HJ
Servicio de Gastroenterología. Hospital Universitario "Dr. José Eleuterio González" y Facultad de Medicina Universidad Autónoma de Nuevo León. Monterrey, N.L.
Introducción: El nivel sérico de albúmina al ingreso ha demostrado ser de valor pronóstico para complicaciones y mortalidad en diferentes patologías; sin embargo, su papel en pacientes con sangrado de tubo digestivo alto no variceal (STDANV) no ha sido ampliamente estudiado.
Objetivo: Evaluar la implicación de la albúmina sérica al ingreso en términos de mortalidad intrahospitalaria en pacientes con STDANV.
Métodos: Entre agosto de 2007 y agosto de 2011 se incluyeron prospectivamente todos los pacientes admitidos con STDANV. Se recolectaron variables demográficas, clínicas, de laboratorio así como variables pronósticas. Se realizó estadística descriptiva y comparativa empleando análisis de ΧJi cuadrada y U Mann-Whitney. Área bajo la curva ROC (AUROC) de la albúmina sérica al ingreso para determinar el valor que mejor discriminó entre los fallecidos y los sobrevivientes.
Resultados: Se evaluaron 235 pacientes, de los cuales se excluyeron 50 por hepatopatía y neoplasias. Se estudiaron 185 pacientes con STDANV, con edad media de 59.1 ± 19.9 años, la mayoría de género masculino (57%). El valor medio de la albúmina sérica al ingreso fue de 2.9 ± 0.9 g/dL y se detectó hipoalbuminemia en el 71.4% de los pacientes. El mejor valor predictivo para mortalidad intrahospitalaria de la albúmina en la curva ROC fue ≤ 3.1 g/dL (AUROC 0.736, p < 0.0001). La mortalidad en pacientes con albúmina > 3.1 g/dL vs. < 3.1 g/dL fue de 1/78 vs. 12/101 pacientes respectivamente (p = 0.009, OR 9.7 IC 95% 1.2 - 76.5).
Conclusión: La hipoalbuminemia al ingreso es un hallazgo frecuente en los pacientes con sangrado de tubo digestivo alto. Aquellos con un nivel de albúmina por debajo de 3.1 g/dL tienen un mayor riesgo de mortalidad intrahospitalaria.
Valor pronóstico de la escala de Blatchford en pacientes con hemorragia de tubo digestivo alto no variceal en el Servicio de Endoscopia del Hospital Juárez de México
León-Alcántar JA, Manrique-M A, Chávez-García MA, Pérez-Corona T, Pérez-Valle E, Gómez Peña-Alfaro NS, Hernández-Velázquez NN, Rebollar-González RC, García-Esteves CA, Martell-Campos BA
Servicio de Endoscopia. Hospital Juárez de México.
Introducción: La hemorragia de tubo digestivo alto es aquella que se origina de una lesión situada proximal al ángulo de Treitz. Su etiología es variada, siendo la más frecuente la úlcera péptica, la cual representa 50 a 70% de los casos. La tasa de mortalidad reportada varía entre 5 y 10%; esto hace importante el identificar precozmente a los pacientes con un alto riesgo de mortalidad. En la escala de Blatchford la puntuación mayor a cero sugiere alto riesgo siendo probable que el paciente requiera intervención médica (hemotransfusión, endoscopia o cirugía). La mayor puntuación también se correlaciona con alta probabilidad de requerir intervención.
Objetivo: Identificar la utilidad de la escala de Blatchford para predecir la necesidad de intervención médica en pacientes con sangrado de tubo digestivo alto no variceal (STDANV) en el Servicio de Endoscopia del Hospital Juárez de México de enero a abril de 2012.
Métodos: Se realizó un estudio retrospectivo, descriptivo y observacional en el que se revisaron 84 expedientes de pacientes con STDANV, a quienes se aplicó la escala de Blatchford, analizando las complicaciones, morbilidad y la necesidad de intervención médica en relación con la escala. La captura y análisis se realizaron utilizando el programa estadístico SPSS v.20. Los resultados de variables categóricas se expresaron en frecuencias y porcentajes, y las numéricas, en medias y desviación estándar. Se aplicó prueba de correlación de Pearson.
Resultados: Del total de pacientes, 46% (n = 39) fueron mujeres y 54% (n = 45) hombres. El 79.7% (n = 67) obtuvo Blatchford mayor a 0, el 66% (n = 56) requirió tratamiento (endoscópico, quirúrgico o hemotransfusión). No requirieron tratamiento 11 pacientes con Blatchford entre 1 y 3 (13%) al igual que el resto de los pacientes (n = 17) con Blatchford de 0 (20.2%). Se halló un índice de correlación de Pearson de 1, que indica una correlación positiva perfecta. El promedio de edad general fue de 60 años, con desviación estándar de 15.5; para los pacientes que requirieron tratamiento fue de 42.6 años y para los que no requirieron tratamiento fue de 63.2 años.
Conclusión: La prueba de Pearson mostró una relación positiva perfecta entre las variables, encontrando en el presente estudio que la escala de Blatchford fue útil para determinar cuáles pacientes requerirían tratamiento cuando se usó un punto de corte 3. No hubo diferencia significativa en cuanto al género.
Manejo endoscópico de las úlceras pépticas complicadas con hemorragia en pacientes de 65 años o más. Experiencia del Hospital Juárez de México
Huete-Sandoval GA, Chávez-García MA, Manrique-Martín A, Pérez-Corona T, Pérez-Valle E, Gómez Peña Alfaro NS, Hernández-Velázquez NN, Vargas-Bravo CA
Servicio de endoscopia. Hospital Juárez de México.
Introducción: La hemorragia digestiva alta se define como sangrado proximal al ángulo de Treitz. Afecta a un número considerable de pacientes de edad avanzada y es una indicación frecuente de hospitalización. En esta población la naturaleza, gravedad y evolución están influenciadas por la presencia de comorbilidades y el uso de antiinflamatorios no esteroideos (AINE).
Método: Se revisaron los registros de endoscopias y se encontraron 44 pacientes con úlceras pépticas complicadas con hemorragia aguda, quienes fueron sometidos a tratamiento endoscópico en monoterapia y combinado. Se creó una base de datos y se procesó la información a través del programa IBM - SPSS Statistics 19.0. Se valoró el riesgo de presentar falla del tratamiento endoscópico con base en un modelo de regresión logística no ajustado y ajustado.
Resultados: Los factores de mal pronóstico incrementan hasta cinco veces el riesgo de fracaso del tratamiento endoscópico en los pacientes con enfermedades asociadas, tres veces más según la localización de las úlceras y el tamaño de las mismas y hasta 17 veces más dependiendo de la clasificación de Forrest.
Conclusión: Los factores de mal pronóstico son elementos clínicos y endoscópicos que ayudan a prever el riesgo de fracaso de la terapéutica endoscópica en pacientes mayores de 65 años. Los de mayor relevancia en esta población fueron el tamaño y la localización de la úlcera péptica, la clasificación de Forrest y la presencia de estados comórbidos.
Control, recurrencia y mortalidad de la hemorragia por úlcera péptica con dos tratamientos endoscópicos
Rascón-Ramírez AA, García-Guerrero VA, Valdés-Lías R, Bernal-Sahagún F, Zárate-Guzmán AM, De Giau-Triulzi LF, Corral-Medina A
Unidad de Endoscopia. Hospital General de México, México, D.F.
Introducción: La úlcera péptica es una de las dos principales causas de hemorragia digestiva alta. Las modalidades de tratamiento endoscópico incluyen: Inyección de adrenalina (IA), electrocoagulación y dispositivos mecánicos.
Objetivo: Comparar el tratamiento endoscópico con IA más coagulación con argón plasma (CAP) e IA más electrocoagulación con Gold Probe (EGP).
Métodos: Estudio prospectivo, longitudinal y no aleatorizado. Se incluyeron los pacientes que presentaron úlceras con hemorragia, vaso visible o coágulo adherido, quienes fueron distribuidos de forma no aleatoria en grupos A (IA + CAP) y B (IA + EGP). Se excluyeron pacientes con terapia única o a los que no fue posibletratar. Se utilizó el programa SPSS v.15.0 para la prueba Ji cuadrada y correlación de Spearman.
Resultados: De octubre de 2011 a mayo de 2012 se atendieron 25 pacientes con hemorragia por úlcera péptica, 14 en el grupo A y 11 en el B. Se logró control de la hemorragia en 13 (92.9%) y nueve (81.8%). Se observó recurrencia de la hemorragia respectivamente en dos (14.3%) y tres (27.3%) y mortalidad a 30 días en dos (14.3%) y cuatro (36.4%); las diferencias no fueron significativas. Se determinaron correlaciones significativas para la recurrencia de la hemorragia con Forrest IA/IB (0.40, p = 0.011) y presencia de tres o más úlceras en la endoscopia inicial (0.60, p = 0.002); y para la mortalidad con enfermedad péptica previa (0.749, p = 0.000), úlcera> 20 mm (0.527, p = 0.007) y cirugía de urgencia (0.693, p = 0.000).
Conclusión: Ambos tratamientos son seguros y efectivos para el control inicial de la hemorragia; no se observó diferencia significativa en la recurrencia de la hemorragia o la mortalidad a 30 días.
Utilidad del lactato comparado con la escala de Blatchford como predictor de la necesidad de tratamiento en la hemorragia gastrointestinal alta
Santiago-Torres M, Gándara-Calderón JG, Almazán-Urbina FE, Bentura-Hernández E, Mera-Jiménez E
Departamento de Endoscopia y Servicio de Gastroenterología, Hospital Central Militar, México, D.F.; Sección de estudios de posgrado e investigación, Escuela Superior de Medicina, Instituto Politécnico Nacional.
Introducción: Las guías clínicas y consensos internacionales actuales recomiendan la estratificación temprana de pacientes con hemorragia gastrointestinal alta (HGIA) en categorías de bajo y alto riesgo mediante el empleo de escalas pronósticas validadas. En este estudio se evaluó a pacientes con HGIA para determinar la utilidad del lactato sérico como predictor de necesidad de tratamiento (endoscopia terapéutica, transfusión sanguínea, radiología invasiva o cirugía) en comparación con la escala de Blatchford.
Objetivo: Determinar la utilidad del lactato para predecir la necesidad de tratamiento en la HGIA.
Métodos: A 196 pacientes con HGIA se les realizó una prueba predictiva con lactato sérico y se comparó con la escala de Blatchford. Se dio seguimiento a la evolución de los pacientes determinándose los requerimientos de tratamiento. En el análisis estadístico se calcularon sensibilidad, especificidad, valores predictivo positivo (VPP) y negativo (VPN), proporción de falsos positivos y falsos negativos, y exactitud. Con curvas ROC se comparó la exactitud de ambas pruebas y se determinó el mejor punto de corte para el lactato como predictor de necesidad de tratamiento en la HGIA. Resultados: Las medidas de utilidad de la prueba del lactato fueron: Sensibilidad 69.4%, especificidad 75%, VPP 92.5%, VPN 35.5%, proporción de falsos negativos 30.6% y exactitud 70.4%. En la curva ROC, el área bajo la curva para el lactato sérico fue de 0.714 y para la escala de Blatchford de 0.717. El mejor punto de corte para el lactato fue de 1.850 mmol/L. Para necesidad de endoscopia terapéutica, las medidas de utilidad del lactato fueron: Sensibilidad 72.6%, especificidad 54.2%, VPP 68.3%, VPN 59.2%, proporción de falsos negativos 27.4% y exactitud 64.8%. Conclusión: Tanto la determinación de lactato sérico como la escala de Blatchford son de utilidad para estratificar como de alto riesgo a los pacientes con HGIA que requieran tratamiento (incluso endoscopia terapéutica). Sin embargo, la sencillez y rapidez de la determinación del lactato sérico representan ventajas sobre la escala de Blatchford, por lo que se recomienda durante la valoración clínica de los pacientes con HGIA.
Ultrasonido endoscópico en el adulto mayor. Primer reporte nacional
Díaz de León SOE, Membrillo RA, Félix IS, Escobar MM, Sánchez SWD, Avelar G, Herrera TE, Ramos GR, Tercero F, Paz FV, Hernández MO, Castañeda RB, González LR, Blancas VJM
Departamento de Endoscopia Gastrointestinal. Hospital de Especialidades "Dr. Bernardo Sepúlveda G". Centro Médico Nacional Siglo XXI. IMSS. México, D.F.
Introducción: En México, el adulto mayor es considerado por arriba de 60 años. La tercera causa de defunción en nuestro país actualmente son los tumores gastrointestinales (12.1%). El ultrasonido endoscópico (USE) representa un método endoscópico que ofrece diagnóstico diferencial con mayor precisión diagnóstica en patología gastrointestinal.
Objetivos: Describir las características demográficas, clínicas y etiológicas de los pacientes adultos mayores enviados para USE.
Métodos: Estudio descriptivo en el que se incluyeron todos los pacientes mayores de 60 años enviados a USE de primera vez, de ambos géneros, entre agosto de 2007 y septiembre de 2011. Se utilizó estadística descriptiva.
Resultados: Se incluyeron en el estudio 835 pacientes en un periodo de cuatro años, 393 hombres (47%) y 442 mujeres (53%); el promedio de edad fue de 69.6 años. Se realizó procedimiento con fines diagnósticos en 821 (98%) pacientes para estadificación de tumores, toma de punción aspiración con aguja fina (PAAF), biopsias endoscópicas y patología gastrointestinal diversa; solo 14 pacientes requirieron procedimientos invasivos. Ocurrieron únicamente dos complicaciones no relacionadas con el estudio endoscópico, una fue broncoespasmo y la otra depresión respiratoria. En 292 casos se realizó estudio histopatológico, de los cuales 189 correspondieron a PAAF y 103 a biopsias endoscópicas. La gran mayoría (42%) de los casos corresponde a lesiones de páncreas, hígado y vía biliar. El principal motivo de envío fue la sospecha de patología maligna pancreática. En las Tablas 1 a 4 se encuentran los hallazgos por USE y correlación con PAAF en diferentes estructuras del tubo digestivo.
Conclusiones: El USE es un procedimiento necesario además de ser seguro, preciso y eficaz en el diagnóstico de patología gastrointestinal.
Utilidad de la colonoscopia y la ileoscopia con toma de biopsia en los pacientes con diagnóstico de diarrea crónica
Gil-Rojas N, Juárez-Cáceres DP, Casanova-Lara AI,Cerda-Galomo CA, Casillas-Guzmán GB, Higuera-de la Tijera MF, García-Guerrero VA
Hospital General de México, OD.
Introducción: La colonoscopia es uno de los procedimientos diagnósticos en pacientes con diarrea crónica (DC). La ileoscopia proporciona mayor valor diagnóstico. La colitis microscópica es un hallazgo común en estos pacientes, esto apoya el tomar biopsias de mucosa normal.
Objetivo: Determinar la utilidad de la colonoscopia e ileoscopia con toma de biopsia en los pacientes con diagnóstico de DC.
Métodos: Se revisaron los informes de colonoscopias realizadas en el Servicio de Endoscopia del Hospital General de México de 2007 a 2011. El criterio de búsqueda fue el diagnóstico de DC como motivo de solicitud de colonoscopia. Se evaluaron datos epidemiológicos, endoscópicos e histopatológicos. Las variables cuantitativas se expresan en media y desviación estándar (DE) y las cualitativas en proporciones y porcentajes.
Resultados: Se realizaron en cinco años 3 654 colonoscopias, 235 (6.4%) por DC: 99 (42.1%) hombres y 136 (57.9%) mujeres, edad promedio 48.5 (± 5.65) años. 192 (81.7%) estudios llegaron a ciego y 71 (30%) a íleon. Diagnósticos endoscópicos más frecuentes: Normal 80 (34%), pólipos 30 (12.7%), colitis ulcerosa crónica idiopática (CUCI) 27 (11.4%), enfermedad diverticular 27 (11.4%), colitis inespecífica 25 (10.6%), neoplasias 19 (8%), proctitis inespecífica 19 (8%). Toma de biopsias en 184 (78.2%) pacientes. Diagnósticos histopatológicos más frecuentes: Inespecíficos 68 (36.9%), CUCI 26 (14.1%), normal 24 (13%), adenocarcinoma 14 (7.6%). De 80 estudios normales se tomó biopsia en 45 (56.2%), ocho tuvieron hallazgos histopatológicos diagnósticos: tres (6.6%) colitis infecciosa, tres (6.6%) colitis microscópica linfocítica, uno (2.2%) enfermedad celíaca y uno (2.2%) linfoma de tejido linfoide asociado a mucosa (MALT). En 12 pacientes únicamente se tomó biopsia de íleon, seis tuvieron hallazgos histopatológicos diagnósticos: Enfermedad de Crohn, linfoma MALT, linfoma no Hodgkin, enteritis por Criptosporidium sp., enfermedad celíaca y tiflitis crónica ulcerada. En total, en 61 (33.1%) pacientes se obtuvo el diagnóstico etiológico de la DC con el estudio endoscópico más toma de biopsia y de estos, en siete (3.8%) casos se obtuvo el diagnóstico con la ileoscopia con toma de biopsia. Estos datos concuerdan con los reportados por Shah y colaboradores quienes informaron que en pacientes con DC la colonoscopia e ileoscopia con toma de biopsia son diagnósticas en 31% y 3%, respectivamente.
Conclusión: En los pacientes que se encuentran en protocolo de estudio por DC es de utilidad realizar colonoscopia e ileoscopia con toma de biopsia para llegar al diagnóstico etiológico.
Utilidad de las biopsias endoscópicas en el diagnóstico de diarrea crónica
Angulo-Molina D, Farca-Belsaguy A, Peláez-Luna M, Salceda-Otero JC, Lozoya-González D, Romero-Vallejo F
Servicio de endoscopia avanzada. Centro Médico ABC.
Introducción: La diarrea crónica es un padecimiento frecuente, para el cual no existe en la actualidad un consenso en términos de abordaje diagnóstico. La evaluación endoscópica con toma de biopsias puede ser de utilidad en el estudio de estos pacientes.
Objetivo: Conocer la utilidad diagnóstica de la toma de biopsias endoscópicas en los pacientes con diarrea crónica así como los hallazgos endoscópicos en estos casos.
Métodos: Se incluyeron en el estudio aquellos pacientes que presentaron evacuaciones disminuidas en consistencia y aumentadas en frecuencia durante más de cuatro semanas y fueron sometidos a estudios endoscópicos (endoscopia de tubo digestivo alta [ETDA] y colonoscopia) con toma de biopsia en el periodo de estudio establecido. Se excluyeron los pacientes con cirugía de colon, diagnóstico previo o en quienes no se pudiera realizar ileoscopia.
Resultados: Se incluyeron en el estudio 62 pacientes (64% mujeres) con una edad promedio de 57.5 años. El 53% refirió como única manifestación diarrea. En el 31% (n = 19) las biopsias orientaron o establecieron un diagnóstico. Se detectaron a través de las biopsias del intestino delgado proximal cambios sugestivos de enfermedad celíaca que llevaron a este diagnóstico en cinco pacientes (26%). Se detectó colitis microscópica (linfocítica o colagenosa) en cinco pacientes (26%). Entre los hallazgos endoscópicos durante los estudios se encontró enfermedad diverticular en 22 pacientes y pólipos colónicos en 15.
Conclusión: La evaluación endoscópica con toma de biopsias debe ser parte del abordaje diagnóstico de los pacientes con diarrea crónica ya que permite establecer un diagnóstico en el 31% de los casos, la mayoría con mucosa macroscópicamente normal.
Biopsias de íleon terminal con apariencia endoscópica normal y anormal: Valor diagnóstico en las diferentes indicaciones clínicas
Ibarra F, Díaz de León SO, Escobar MM, Ramos GR, Herrera TE, Avelar G, Paz FV, Blancas VJ, Membrillo RA, Hernández MO, Castañeda RB
Servicio de Endoscopia Gastrointestinal. Hospital de Especialidades, Centro Médico Nacional Siglo XXI, México, DF.
Introducción: La mayoría de los expertos aconseja actualmente siempre intentar en la colonoscopia la intubación de íleon terminal (IT), cuyas biopsias principalmente se recomiendan para la evaluación y sospecha de enfermedad inflamatoria intestinal (EII), ciertas infecciones, diarrea crónica (DC) y anormalidades localizadas por imagen radiológica. Por razones terapéuticas, es importante distinguir entre causas inflamatorias y no inflamatorias e identificar pacientes con EII. La ileocolonoscopia es actualmente el procedimiento de elección en estos casos porque provee la extensión y gravedad de la enfermedad, y las biopsias del IT incrementan el campo diagnóstico. En contraste, no parece razonable realizar ileoscopia con biopsia en todos los pacientes en indicaciones clínicas como DC sin sangre o dolor abdominal, lo que incrementa el número de procedimientos y el tiempo de los mismos; además, en los estudios reportados las biopsias en su mayoría suelen ser normales o no diagnósticas sobre todo en pacientes con ileoscopia normal. Estudios previos han reportado una mucosa normal en aproximadamente el 80% de todas las biopsias y en hasta el 95% de aquellas tomadas de íleon endoscópicamente normal. El valor diagnóstico oscila entre 0.3% y 39.8%. Esto ha llevado a cuestionar el valor de la ileoscopia. Para determinar su valor diagnóstico, revisamos 230 casos sometidos a ileocolonoscopia y biopsias del IT en nuestra institución en el periodo comprendido entre febrero de 2007 y abril de 2012.
Objetivo: Determinar el valor diagnóstico de la biopsia de IT y apariencia ileoscópica en las diferentes indicaciones clínicas.
Métodos: Estudio retrospectivo realizado en el Hospital de Especialidades Centro Médico Nacional Siglo XXl del Instituto Mexicano del Seguro Social. Las colonoscopias y las biopsias fueron interpretadas por un grupo de endoscopistas y patólogos. La información recolectada de la base de datos de los servicios de Endoscopia Gastrointestinal y Patología incluye un breve resumen clínico, hallazgos endoscópicos y reporte de histología de cada biopsia. Las siguientes indicaciones para colonoscopia fueron evaluadas: DC, historia o sospecha de EII (enfermedad de Crohn [EC] y colitis ulcerosa [CU]), escrutinio de cáncer de colon, dolor abdominal, anemia, hemorragia gastrointestinal (HGI: melena, hematoquecia o sangre oculta en heces positiva), hallazgo anormal localizado por imagen radiológica.
Para nuestro estudio, la ileoscopia se consideró anormal en presencia de uno o la combinación de los siguientes criterios en el reporte de colonoscopia: (1) Ileítis (hiperemia, friabilidad, granularidad, erosiones y/o úlceras), (2) erosiones y úlceras sin otros datos de inflamación, (3) otras anormalidades (nodularidad, estenosis, pólipos y tumores). Se consideraron los siguientes diagnósticos histológicos: (1) Histología no diagnóstica: Mucosa sin alteraciones o complicaciones incluyendo los casos con folículos linfoideos prominentes, ileítis aguda inespecífica (infiltración del epitelio por neutrófilos con normal arquitectura de las vellosidades), ileítis crónica (infiltrado mixto de la lámina propia, sin distorsión de la arquitectura de las vellosidades, presencia o no de metaplasia seudopilórica), úlcera o erosiones inespecíficas, (2) histología diagnóstica: Linfocitosis intraepitelial (definida como > 20 agregados linfocíticos), adenoma, otros hallazgos histológicos significativos con morfología asociada a patología específica (neoplasias o infecciones, ileítis por reflujo, enfermedad celíaca, EC).
Resultados: En total 230 pacientes fueron incluidos en el estudio (154 mujeres [66.9%] y 76 hombres [33.04%]); la mediana de edad fue de 51.8 años (rango 18-90). La indicación clínica más común fue la DC (53.91%) y la historia o sospecha de EII (17.82%) con CU y EC en 11.30% y 6.52% respectivamente. El dolor abdominal fue la tercera indicación clínica más común (7.39%) siendo el estreñimiento crónico y las alteraciones localizadas por imagen las menos comunes (2.17% y 0.86% respectivamente).
La ileoscopia fue normal en 152 pacientes (66.08%) y anormal en 78 (33.9%). La ileítis endoscópica fue el diagnóstico más frecuente con 31 pacientes (39.74%), seguido de nodulaciones en 23 casos (29.48%) y úlceras en 21 (26.92%). Los hallazgos menos frecuentes fueron pólipo en dos pacientes (2.56%) y tumor en un paciente (1.28%). Los pacientes con EC, HGI y aquellos evaluados por alteraciones localizadas por imagen radiológica, presentaron la más alta proporción de ileoscopia anormal (73.34%, 80% y 100% respectivamente), seguidos por aquellos en escrutinio de cáncer (50%), anemia (40%) y estreñimiento (40%). Pacientes con dolor abdominal y DC presentaron el menor porcentaje de anormalidad en íleon terminal (23.53% y 25.81% respectivamente).
En cuanto a la correlación histopatológica con los hallazgos endoscópicos, en más de 93 a 95% de los pacientes con impresión ileoscópica normal, la histología no aporta un diagnóstico específico excepto en pacientes con historia o sospecha de EC. En contraste, un IT endoscópicamente anormal se asoció con un valor diagnóstico histológico específico de una enfermedad significativamente mayor: 55% para historia y sospecha de EC, 50% para pacientes evaluados por anormalidades localizadas por imagen radiológica y pérdida de peso en quienes el diagnóstico fue un adenocarcinoma y EC respectivamente. En pacientes evaluados por DC se logró un diagnóstico histológico específico en el 25% y en aquellos evaluados por HGI en 37%.
La anormalidad histológica no diagnóstica para una enfermedad específica más común independientemente de la apariencia endoscópica fue la ileítis crónica inespecífica (69%), seguida de la hiperplasia de folículos linfoides (12.5%) e ileítis aguda inespecífica (8.5%); solo 10% de las biopsias se informó como normal o sin alteraciones. La EC fue el diagnóstico histológico específico más frecuente (44%), seguida por ileítis por reflujo (12%) y enteropatía eosinofílica (12%).
Conclusión: Los resultados de este primer estudio en evaluar el valor diagnóstico de las biopsias de IT en nuestra población mexicana, muestran que las biopsias de IT rara vez proveen información clínicamente relevante sobre todo en pacientes con ileoscopia normal, por lo que pueden obviarse en la gran mayoría de los casos de manera segura. En contraste, las biopsias de IT con ileoscopia anormal pueden ofrecer importante valor diagnóstico complementario a la colonoscopia que excede del 50%. Nuevos estudios con mayor número de pacientes confirmarían mejor estos resultados.
Factores endoscópicos y endosonográficos que predicen la afección del ganglio ilíaco en cáncer de recto
Hidalgo-Monasterio A, De la Mora-Levy JG, Alonso-Lárraga JO, Sánchez del Monte JC, Ramírez-Solís ME, Hernández-Guerrero AI
Servicio de Endoscopia. Instituto Nacional de Cancerología.
Introducción: El pronóstico y tratamiento del cáncer rectal están determinados por su extensión. En etapas avanzadas II y III la terapia preoperatoria adyuvante mejora el control local y la sobrevida. El ultrasonido endoscópico (USE) con sensibilidad de 73.2% y especificidad de 75.8% detecta la enfermedad locorregional avanzada, y los candidatos a quimio (QT) y/o radioterapia (RT). Esto determina el tratamiento y pronóstico ya que los ganglios ilíacos (GI) no son visibles con el ultrasonido transrectal con sonda rígida convencional (USTR).
Objetivo: Evaluar los factores predictores de metástasis a GI en pacientes con cáncer de recto.
Métodos: Estudio retrospectivo, transversal comparativo de casos consecutivos con cáncer de recto referidos al servicio de Endoscopia del Instituto Nacional de Cancerología. Criterios de selección: Ambos sexos, > 18 años con cáncer de recto. Fueron excluidos aquellos con estenosis infranqueable, cirugía y QT/RT previas. Medimos datos clínico-demográficos, edad, sexo, índice de masa corporal (IMC), Karnofsky, bioquímicos (hemoglobina, albúmina y antígeno carcinoembrionario [ACE]), histológico, TNM, endoscópicos y ecoendoscópicos. Para el análisis estadístico fueron divididos por afección o no de GI. Se calcularon ΧJi cuadrada y t de Student (p = 0.05), razón de momios (RM) IC 95% y curva ROC.
Resultados: 106 pacientes (hombres 70.7%), edad 57.0 ± 13.1 años e IMC 24.7 ± 7.1. La afección de GI fue 33%. Sin diferencias clínicas, bioquímicas ni histológicas. Los factores de riesgo (FR) para invasión fueron: Longitud total (RM 6.93 IC 95%: 2.592-18.939), máxima (RM 3.31 IC 95%: 1.419-7.750), infiltración (RM 8.3 IC 95%: 2.9-24.8), circunferencia (RM 7.8 IC 95%: 2.7-23.1), y profundidad (RM 10.7 IC 95%: 3.8-31.4) con sensibilidad de 77% y especificidad de 69% para > 5 cm y sensibilidad de 64% y especialidad de 78% para profundidad >14 mm.
Conclusión: Los FR independientes para invasión de GI fueron la longitud (> 5 cm), infiltración, circunferencia y profundidad tumoral (> 14 mm).
Complicaciones en estudios colonoscópicos realizados en el Hospital Regional "1o de Octubre" del ISSSTE
Rivera-Neri A, Torices-Escalante E, Domínguez-Camacho L, Romero-López A, Pantoja C
Departamento de Endoscopia Gastrointestinal. Hospital Regional "1o de Octubre" del ISSSTE. México, D.F.
Introducción: A partir de 1969 cuando se introdujo la colonoscopia flexible, ésta ha sido aceptada como el mejor método para el diagnóstico, tratamiento y seguimiento de las patologías colorrectales; no obstante, al ser la colonoscopia un procedimiento invasivo, los riesgos de hemorragia y perforación son aspectos a tomar en cuenta. La principal complicación de la colonoscopia es la perforación. Su presentación oscila entre 0.2-0.4% para la colonoscopia diagnóstica y 0.3-1.0% con polipectomía; sin embargo, en manos expertas estos porcentajes pueden disminuir a 0.002-0.19%.
Métodos: Estudio ambispectivo en 765 pacientes en quienes se realizaron colonoscopias en el Servicio de Endoscopia del Hospital Regional "1o de Octubre" del ISSSTE entre marzo 1 de 2011 y mayo 31 de 2012. Se identificaron los pacientes que presentaron complicaciones tanto menores (dolor abdominal, fiebre, sangrado leve) como mayores (perforación, sangrado abundante) y se determinó la incidencia de las mismas. Se revisaron las variables de edad y sexo de forma complementaria, así como los motivos de no realización.
Resultados: 34.5% de los pacientes presentaron una complicación leve y solo 0.3% complicaciones graves (perforación). Nuestro estudio presentó una incidencia similar de complicaciones leves con respecto a la literatura; las complicaciones severas se encuentran dentro de la incidencia universalmente reportada, aunque ésta es alta comparada con otros centros considerados hospital escuela.
Experiencia en el seguimiento endoscópico de pacientes operados por poliposis adenomatosa familiar
Zárate-Guzmán JA, Bermúdez-Ruiz H, Gutiérrez-Roa A
Hospital de Oncología. CMN. Siglo XXI.
Introducción: La poliposis adenomatosa familiar (PAF) es una enfermedad hereditaria de carácter autosómico dominante. Clásicamente se ha caracterizado por la presencia de más de 100 pólipos en el colon y recto, y representa la segunda causa más común de cáncer colorrectal (CCR) hereditario, después de los síndromes de Lynch. El promedio de edad de muerte por cáncer en los pacientes con PAF es de aproximadamente 41 años, debido a que el riesgo de desarrollo de CCR a esta edad es del 100%. La cirugía profiláctica se recomienda al diagnóstico y/o antes de los 25 años de edad para reducir el riesgo de CCR.
En general las posibilidades quirúrgicas son tres:
A) Colectomía abdominal con anastomosis ileorrectal (IRA).
B) Proctocolectomía con mucosectomía y anastomosis de reservorio ileal con el ano (IPAA).
C) Proctocolectomía total con ileostomía definitiva; suele realizarse cuando hay contraindicaciones para IRA o IPAA.
El objetivo más importante en la elección del tratamiento quirúrgico de los enfermos con PAF es la prevención del cáncer colorrectal. En la actualidad el tratamiento aceptado es la intervención quirúrgica mediante IRA o IPAA, con un seguimiento endoscópico posterior, imprescindible para prevenir el desarrollo de cáncer que con distinta frecuencia puede aparecer en la mucosa rectal remanente o en el reservorio, según el tipo de intervención realizada. La polipectomía ha sido el tratamiento más utilizado durante las revisiones periódicas y en la mayoría de los pacientes ha logrado la disminución en el número, tamaño y grado histológico de los pólipos.
Objetivo: Reportar, comparar y analizar los hallazgos diagnósticos y terapéutica endoscópica empleada en los pacientes con PAF operados con las técnicas de IRA e IPAA en relación al número, tamaño e histología de pólipos, así como la recurrencia de CCR. Determinar la importancia e idoneidad del seguimiento y tratamiento endoscópicos.
Métodos: Del grupo de pacientes intervenidos por PAF desde 2000 a 2011, se realizó un estudio prospectivo de seguimiento de los hallazgos endoscópicos en el periodo comprendido entre el 1 de enero de 2009 y el 30 de junio de 2012. Pacientes a los que se les realizó revisión colonoscópica periódica del muñón rectal y del reservorio así como la anastomosis íleo-anal de aquellos intervenidos mediante la IPAA. Tras la intervención quirúrgica, todos los pacientes fueron seguidos de forma prospectiva completando un protocolo estructurado en el que se recopiló: Edad al diagnóstico de la poliposis, número de pólipos en ampolla rectal después de la cirugía, tipo de intervención realizada y hallazgos de las colonoscopias posquirúrgicas.
Los hallazgos valorados fueron:
1. Número de adenomas, localización, tamaño, tratamiento aplicado (polipectomía, argón plasma o cirugía), histología de los pólipos resecados, y evolución de los no resecados.
2. Número de pólipos en tres categorías: Menos de 10, entre 10 y 20 y más de 20.
3. Tamaño de los mismos agrupado en menos de 5 mm, entre 5 y 10 mm, y mayor de 10 mm.
4. Grado histológico definido en función del grado de displasia (de bajo o alto grado), y del tipo de carcinoma, intramucoso o invasor.
5. Considerar como pólipos de riesgo los de tamaño mayor de 10 mm, los vellosos y aquellos con displasia de alto grado.
En cada revisión se solicitó estudio endoscópico cuidadoso de la mucosa rectal remanente, el reservorio y la unión anorrectal. El estudio endoscópico se realizó con colonoscopios flexibles de video. Resultados: Se estudió una cohorte retrospectiva de 28 pacientes intervenidos por PAF desde el año 2000 al 2011 en el Hospital de Oncología del CMN IMSS, a los que se les había practicado proctocolectomía con realización de ileostomía terminal (n = 2), anastomosis íleo-rectal (n = 18) o anastomosis íleo-anal (n = 8). Se realizó seguimiento de los hallazgos endoscópicos en este grupo de pacientes en el periodo comprendido entre el 1 de enero de 2009 y el 30 de junio de 2012. La distribución por sexo fue de 17 mujeres y 11 hombres. La edad media del grupo fue de 28.6 años con un rango de 13-55 años. La edad media de los pacientes con IRA fue de 29 años, con un rango de 13-55 años, mientras que para los pacientes con IPAA fue de 21 años, con un rango de 12-30 años.
Se practicó IRA en 18 pacientes con PAF. En la primera revisión endoscópica el 25% de ellos estaba libre de adenomas, y en 75% se encontraron adenomas siendo el número menor de 10 en 20%, entre 10 y 20 adenomas en 40%, y más de 20 adenomas en el 40% restante.
El 40% de los pacientes tratados con IRA tenían antes de la intervención más de 20 adenomas en la ampolla rectal y de ellos 75% presentaron pólipos en las subsecuentes revisiones endoscópicas, pólipos que en su mayoría eran menores de 10 mm y solo en dos casos mayores de 10 mm, tratados con polipectomía endoscópica. Solo un caso desarrolló cáncer en la ampolla rectal.
Se practicó anastomosis íleo-anal en ocho casos, en ninguno de los cuales se realizó mucosectomía total; en todos quedó un rodete de mucosa rectal remanente de 3 cm como longitud media. En la primera endoscopia de control realizada tras la intervención se encontraron en 25% de los pacientes tratados con IPAA (n = 2), adenomas en el remanente de mucosa rectal menores de 10 mm y todos ellos de histopatología tubular y de tamaño menor a 5 mm de diámetro. En la segunda endoscopia de control aparecieron adenomas en otros dos pacientes, siendo similares en número, tipo histológico y tamaño a los antes mencionados.
En las siguientes revisiones en un paciente (14%) disminuyó el número de adenomas y en otros tres (43%) no hubo cambios en cuanto al número y características de los mismos.
Conclusión: El tratamiento aceptado para los pacientes con PAF es la intervención quirúrgica mediante IRA o IPAA; el seguimiento endoscópico es imprescindible para prevenir el desarrollo de cáncer, siendo la IPAA la que presenta un menor riesgo.
Prevalencia de pólipos adenomatosos en una población de alto riesgo y su correlación con cromoendoscopia virtual y cromoendoscopia con índigo carmín combinada con endoscopia de magnificación en comparación con histología. Resultado preliminar
Villarreal-Galván JJ, González-González JA, Jaquez JO
División de Gastroenterología y Endoscopia, Hospital Universitario Jose E. Gonzalez, Monterrey, NL.
Objetivo: Conocer la prevalencia de pólipos colónicos adenomatosos en los pacientes con antecedentes de cáncer de colon familiar en México.
Métodos: Estudio prospectivo. Se incluirán 100 pacientes con antecedentes familiares de cáncer colorrectal, quienes serán sometidos a colonoscopia de vigilancia. Se realizará historia clínica completa para determinar los factores demográficos (edad, género, comorbilidades); se valorará el caso índice (edad y localización del cáncer). Además, se tomarán en cuenta los aspectos endoscópicos como la preparación colónica según la clasificación de Boston, el tiempo de llegada al ciego y el tiempo de salida del colon como criterios de calidad en la endoscopia. Después se realizará cromoendoscopia virtual y con índigo carmín del colon del lado derecho en busca de pólipos de crecimiento lateral. Una vez identificados los pólipos colónicos se aplicará al pólipo el sistema FICE y magnificación para el diagnóstico y clasificación según Kudo (I, II, IIIs, IIIL, IV) además de valorar la presencia de circulación aberrante en el pólipo. Seguidamente se usará la colonoscopia con magnificación e índigo carmín para el diagnóstico de pólipos y clasificación de las criptas según Kudo y se comparará con el estándar de oro, la histopatología, y se valorará la correlación Kudo-histopatología así como la localización más frecuente.
Resultados: Se han reclutado 25 pacientes con media de edad de 44 años (21-62). En cuanto al género, 52% son mujeres y 48% son hombres; 24% con tabaquismo activo y 12% con alcoholismo. El 20% con comorbilidad predominado la diabetes seguida por las cardiopatías. El índice de masa corporal fue de 28. El promedio de edad del caso índice fue 48 años y la localización más frecuente recto y sigmoides (n = 10) seguido por colon izquierdo (n = 8) y por último colon derecho (n = 7).
La preparación colónica (promedio según la escala de Boston) fue 8.8 con un tiempo de llegada al ciego promedio de 7.16 minutos y un tiempo de salida de 18.5 minutos.
En cuanto a la detección de pólipos se identificaron 33, de los cuales 20 fueron adenomatosos con displasia de bajo grado y 13 inflamatorios. En la clasificación de Kudo se encontraron 13 pólipos Kudo I (inflamatorios), ocho Kudo IIIs y 12 Kudo IIIL. La localización más frecuente fue ciego y sigmoidesrecto. Se identificaron pólipos adenomatosos en 14 de los 25 pacientes reclutados, para una prevalencia de 56%. La correlación Kudo-patología fue de 100% en ambas técnicas (índigo carmín y sistema FICE).
Conclusión: Aunque se trata de un reporte preliminar, la alta prevalencia de pólipos adenomatosos encontrada en nuestro estudio (56%) contrasta con la reportada en la literatura y justifica la realización de colonoscopia como método de detección temprana en este grupo de pacientes. La edad de caso índice pudo inf luenciar el resultado, ya que el promedio fue de 48 años lo cual no es habitual para el cáncer de colon. La correlación entre los métodos endoscópicos como el sistema FICE y la cromoendoscopia vs. la histología fue del 100%, por lo que se pueden usar como métodos para clasificar con seguridad los pólipos de forma endoscópica.
Hallazgos endoscópicos en colonoscopia temprana por sangrado de tubo digestivo bajo en el Hospital Juárez de México de enero a diciembre 2011
García-Esteves CA, Manrique-Martin A, Chávez-García MA, Gómez-Peña_Alfaro NS, Pérez-Valle E, Pérez-Corona T, Hernández-Velázquez NN, León-Alcántar JA, Rebollar-González RC, Martell-Campos BA
Hospital Juárez de México.
Introducción: La hemorragia digestiva baja es una causa frecuente de hospitalización (21 por cada 100 000 adultos al año) y su incidencia va en aumento. Ninguna modalidad se ha convertido en el estándar de oro. Los divertículos son la causa más común de sangrado agudo (42 a 56%), entre otras lesiones como ectasia vascular del colon, angiodisplasias, úlceras, várices colónicas, vasculitis, neoplasias, colitis e intususcepción que también causan sangrado de tubo digestivo bajo. La importancia radica en que del 10 al 40% tendrán hemorragia recurrente generalmente durante las primeras 48 horas, finalizando con tratamiento quirúrgico, lo cual conlleva una alta morbimortalidad. La colonoscopia es la prueba inicial para la mayoría de los pacientes, ya que tiene capacidad diagnóstica y terapéutica. Cuando se realiza en las primeras horas de hospitalización disminuye la estancia hospitalaria, el resangrado y el tratamiento quirúrgico. El momento óptimo para su realización sigue siendo un tema controversial; diversos estudios sugieren que la colonoscopia se debe realizar dentro de las primeras 12 a 24 horas de admisión hospitalaria. Raramente se identifican estigmas de sangrado, presentándose de 7.7% a 43%.
Objetivo: Identificar hallazgos endoscópicos en colonoscopia temprana por sangrado de tubo digestivo bajo en el Hospital Juárez de México de enero a diciembre de 2011.
Métodos: Se realizó un estudio retrospectivo, descriptivo y observacional en el que se incluyeron todos los pacientes con sangrado de tubo digestivo bajo en quienes se realizó colonoscopia temprana. Los resultados se ingresaron al programa SPSS 20.0 para análisis estadístico a través de frecuencia, mediana, moda, promedio y desviación estándar.
Resultados: Se incluyeron 58 pacientes (29 hombres y 29 mujeres) con edad media de 54.9 años. Los hallazgos endoscópicos más comunes fueron: Enfermedad diverticular (39.65%), enfermedad hemorroidal (13.79%), tumores (10.34%), úlceras (6.89%), colitis inespecífica (5.17%), telangiectasias y pólipos (3.44%). En 12.06% se reportó estudio normal. En 87.9% se identificó etiología.
Conclusión: Para sangrado de tubo digestivo bajo, la colonoscopia temprana ofrece ventajas tanto diagnósticas como terapéuticas. En nuestro estudio las tres principales causas de sangrado fueron enfermedad diverticular, enfermedad hemorroidal y tumoración.
Tratamiento del sangrado diverticular activo con hemoclips
González-González JA, Jáquez-Quintana JO, Villarreal-Galván J, Maldonado-Garza H
Servicio de Gastroenterología. Hospital Universitario "Dr. José Eleuterio González" y Facultad de Medicina Universidad Autónoma de Nuevo León. Monterrey, N.L.
Introducción: El sangrado diverticular colónico es la causa más común de sangrado de tubo digestivo bajo. Ocurre con mayor frecuencia en pacientes > 50 años. Múltiples técnicas endoscópicas se han propuesto para el tratamiento del sangrado diverticular; una de ellas es la colocación de hemoclips, con buenos resultados y pocas complicaciones.
Objetivo: Describir la experiencia en el tratamiento endoscópico del sangrado diverticular activo por medio de la colocación de hemoclips.
Métodos: Se identificaron pacientes con sangrado de tubo digestivo bajo secundario a divertículos, con sangrado activo o estigma de sangrado reciente (coágulo adherido, vaso visible, úlcera), quienes fueron tratados con hemoclips; la técnica de colocación consistió en identificar el estigma sobre el divertículo sangrante y colocar clips en el estigma. Se valoraron datos demográficos, comorbilidades, uso de medicamentos antiagregantes o anticoagulantes, estado clínico, tiempo de ingreso y realización de colonoscopia, sitio de sangrado, estigma de sangrado, resangrado y necesidad de cirugía. Todos los procedimientos fueron realizados por JAGG.
Resultados: Se estudiaron 12 pacientes con sangrado diverticular (ocho hombres) con una edad promedio de 69 años (rango 41-85). Las comorbilidades más frecuentes fueron diabetes mellitus/hipertensión arterial/cardiopatía isquémica. La mitad de los pacientes usaba algún antiagregante plaquetario. Nueve pacientes presentaron estado de choque al ingreso, de los cuales siete requirieron hemotransfusión (media de dos unidades de sangre). El tiempo promedio ingreso-colonoscopia fue de 21 horas (rango 2-24). El tiempo medio de duración de la colonoscopia fue de 64 minutos (rango 35-120). Cuatro pacientes tuvieron sangrado diverticular del colon derecho. Los estigmas documentados fueron: Divertículo con sangrado activo (n = 6), con vaso visible (n = 2) y con coágulo adherido (n = 4), el cual se logró retirar en dos, identificando un vaso visible y en el otro una úlcera-vaso visible. El hemoclip se colocó directamente sobre el estigma. El promedio de hemoclips por paciente fue de dos. Solo un paciente experimentó resangrado (48 horas después de la colonoscopia) requiriendo tratamiento quirúrgico. No hubo mortalidad intrahospitalaria y no se reportaron complicaciones asociadas al procedimiento.
Conclusión: En nuestra experiencia, la visualización del estigma de sangrado en el divertículo y la colocación del hemoclip directamente en el mismo es fundamental para disminuir el riesgo de resangrado. La colocación de hemoclips demostró ser una técnica segura.
Eficacia de la técnica combinada secuencial (infusión de agua e insuflación de CO2) vs. convencional sobre la disminución de la intensidad del dolor durante la colonoscopia
Fuentes-Rojas IT,Campuzano-Arteaga JO,De la Mora- Levy JG, Ramírez-Solís ME,Alonso Lárraga JO, Sánchez del Monte J, Hernández-Guerrero A
Servicio de Endoscopia. Instituto Nacional de Cancerología. México, D.F.
Introducción: Las técnicas de colonoscopia con infusión de agua tibia e insuflación de CO2 han demostrado ser seguras y efectivas para evitar el dolor y mantener estándares de calidad.
Objetivo: Evaluar la eficacia de la técnica combinada secuencial (infusión de agua e insuflación de CO2) vs. la convencional en términos de disminución de la intensidad del dolor (durante y después del procedimiento), tolerabilidad y requerimientos de anestésicos.
Métodos: Estudio clínico prospectivo aleatorio en sujetos programados a colonoscopia en el Servicio de Endoscopia del Instituto Nacional de Cancerología. Se incluyeron sujetos > 18 años, de ambos sexos, S02 > 90% y consentimiento informado. Se tomaron datos clínico-demográficos (edad e índice de masa corporal [IMC]). Los pacientes fueron asignados aleatoriamente a los grupos. Se evaluaron tiempo (minutos) y tasa de intubación cecal, así como la presencia e intensidad del dolor abdominal mediante la escala visual análoga (EVA). La estadística incluyó prueba Ji cuadrada y t de Student con nivel de significación 0.05.
Resultados: Se incluyeron en el estudio 22 sujetos (edad promedio 57.1 ± 12.6 años, IMC 26.8 ± 4.1). No hubo diferencias estadísticamente significativas en la edad, sexo, IMC ni el tiempo de intubación cecal (11.3 IC 95%: 6.85-15.73 vs. 15.0 IC 95%: 10.56-19.44, p = 0.23). La intensidad del dolor durante y después del procedimiento fue menor con la técnica combinada (p = 0.004).
Conclusión: La técnica de colonoscopia secuencial con agua y C02 es más tolerable que la convencional ya que con ésta es menor la intensidad del dolor abdominal durante y después del procedimiento.
Pacientes con CUCI, expresión de los promotores GATA-3 y T-bet en linfocitos T CD4+ de sangre periférica y de biopsias de colon. Reporte inicial
Santiago-Arano MG, Salazar LA, Gutiérrez-Alvarado R, Garduño-Hernández I, Govea-González O, Martínez-Carrillo MO, Cedillo-Torres OM, Ávila-Carrillo GM, Martínez-Flores MA, Gracia-Bravo LJ, Urbina-León D, Masso F, Páez A, García-Samper X, Montaño LF, Gutiérrez-Alvarado R
Introducción: La colitis ulcerosa crónica idiopática (CUCI) es una entidad con alteraciones inmunorreguladoras en función de la cooperación celular y la secreción de citocinas proinflamatorias con predominio del tipo Th2. La respuesta Th2 se ha establecido mediante la determinación de citocinas, siendo actualmente una alternativa la evaluación de los factores de transcripción que mantienen el perfil de respuesta Th2.
Objetivo: Evaluar la expresión de T-bet y GATA-3.
Métodos: Se realizaron colonoscopias con toma de biopsias y se obtuvo sangre periférica de dos pacientes con CUCI moderada con mala respuesta a los tratamientos médicos convencionales. Uno de ellos concluyó exitosamente el tratamiento a base de Ac-antiTNF por 12 meses mientras que el segundo paciente se encuentra en el sexto mes de tratamiento inmunomodulador. Se determinaron citocinas Th1 y Th2 séricas de cada uno de los pacientes así como la expresión de T-bet y de GATA-3, cuya presencia en las biopsias colónicas se determinó mediante inmunohistoquímica.
Resultados: Los promotores en las biopsias de los pacientes no presentaron diferencias cuantitativas entre ellos. La expresión de T-bet en las células CD4+ periféricas del paciente que concluyó tratamiento fue 10 veces mayor; en relación a la expresión de GATA-3, la diferencia entre ambos pacientes fue de solo dos veces a favor del paciente que había finalizado el tratamiento. Estos resultados corroboran la continua activación de las células CD4+, demostrando así que el tratamiento inmunomodulador favorece el switch de respuesta Th2 a Th1.
La proteína C reactiva ultrasensible (PCR-us) es un marcador de recaída endoscópica en pacientes con colitis ulcerosa crónica idiopática (CUCI)
Yamamoto-Furusho JK, Cedillo-Suárez W, Campos-González C, Barreto-Zúñiga R
Instituto Nacional de Ciencias Médicas y Nutrición "Salvador Zubirán".
Introducción: La proteína C reactiva ultrasensible (PCR-us) es un reactante de fase aguda producido por hepatocitos, cuya síntesis es regulada por interleucinas (IL) 1 y 6, factor de necrosis tumoral (TNF) e interferón. La PCR tradicional tiene un nivel de detección a partir de 3 mg, lo que se compara con el de la PCR-us que puede ser detectada en rangos de 7 µg, por lo que ésta es de gran utilidad para distinguir elevaciones más precoces que se presentan durante la inflamación aguda.
Métodos: Se evaluaron de manera inicial 450 pacientes con colitis ulcerosa crónica idiopática (CUCI) pertenecientes a la Clínica de enfermedad inflamatoria intestinal (EII) del Instituto Nacional de Ciencias Médicas y Nutrición de enero de 2007 a diciembre de 2010. Se incluyeron en total 85 pacientes con CUCI en remisión endoscópica en la colonoscopia basal y que tuvieran al menos otra colonoscopia en su seguimiento así como determinación de biometría hemática, albúmina, velocidad de sedimentación globular (VSG) y PCR-us. Además se evaluaron las características demográficas y clínicas de todos pacientes. Se usó el programa estadístico SPSS v. 17.
Resultados: La edad promedio al diagnóstico fue de 31 ± 7 años. De los pacientes 55.3% fueron mujeres y 44.7% hombres. En cuanto a la extensión de la enfermedad, la distribución fue la siguiente: 68.2% pancolitis, 14.1% colitis distal, 10.6% proctosigmoiditis y 5.9% colitis izquierda. El 23.5% presentó manifestaciones extraintestinales tales como artropatía periférica, colangitis esclerosante, pioderma gangrenoso, sacroileítis y uveítis. El tratamiento médico se basó en aminosalicilatos (100%), esteroides (30%), inmunomoduladores (25%) y ciclosporina (2%). Los niveles de corte para PCR-us que se asociaron a recaída endoscópica sin datos de actividad clínica de la enfermedad fueron: 0.34 mg/dL para actividad leve, 0.40 mg/dL para actividad moderada y 0.65 mg/dL para actividad grave. Cabe destacar que únicamente 18% de los pacientes se mantuvieron en remisión endoscópica durante el estudio y tuvieron un punto de corte para PCR-us menor a 0.15. Los niveles de PCR-us correlacionaron de manera significativa con la expresión génica de IL-6 a nivel de la mucosa colónica (r = 0.88, p < 0.0001).
Conclusión: La elevación de PCR-us por arriba de 0.34 mg/dL es un factor predictor de recaída endoscópica en pacientes con CUCI en remisión clínica. Dicha elevación exhibió una correlación significativa con la expresión génica de IL-6 a nivel de la mucosa colónica.
Experiencia en la realización de colangiopancreatografía retrógrada endoscópica (CPRE) como procedimiento diagnóstico y terapéutico. Análisis de 1 308 casos en 6 años
Romero-López A, Torices-Escalante E, Domínguez-Camacho L, Pantoja C, Rivera-Neri A
Departamento de Endoscopia Gastrointestinal. Hospital Regional "1º de Octubre" del ISSSTE. México, D.F.
Introducción: La colangiopancreatografía retrógrada endoscópica (CPRE) es un procedimiento gastrointestinal de gran utilidad ya que se trata de una técnica directa y segura que permite diagnosticar las enfermedades biliopancreáticas y realizar procedimientos terapéuticos.
Objetivo: Describir la experiencia del Hospital Regional "1o de Octubre" del ISSSTE durante seis años.
Métodos: Revisión retrospectiva de casos en el Servicio de Endoscopia; se encontraron en total 1 308 procedimientos.
Resultados: Predominio de sexo femenino (57.1%). La edad promedio fue de 64 años. El principal hallazgo fue la coledocolitiasis en el 28.2%, la cual se resolvió en el 80% de los casos. El principal tratamiento fue la esfinterotomía, seguida de la extracción de litos y la colocación de prótesis. Como complicaciones menores se presentaron 601 casos (46%) de hiperamilasemia, 78 (6%) de pancreatitis, siete (0.53%) de hemorragia posterior a esfinterotomía y dos complicaciones graves (dos perforaciones en duodeno y una en colédoco [0.15%]; este último paciente falleció).
Conclusión: La experiencia recabada concuerda con la literatura internacional. La CPRE en la actualidad prevalece como una herramienta terapéutica de gran utilidad en la resolución y manejo de enfermedades biliopancreáticas con una baja morbimortalidad en manos expertas.
Prevención de pancreatitis post CPRE mediante colocación de prótesis pancreáticas en pacientes con factores de riesgo
Sánchez-Chávez X, Ramírez-Ramírez MA, Martínez-García CL, Zamorano-Orozco Y, Mejía-Cuán LA, Martínez-Camacho C, Rivera-Nava CA, Morales-Fuentes GA, Cerda-Galomo CA, Reyes-García A
Departamento de Endoscopia, Hospital General Regional N°1 "Carlos Mac Gregor Sánchez Navarro" del Instituto Mexicano del Seguro Social.
Introducción: La pancreatitis es la complicación más común y potencialmente grave posterior a una colangiopancreatografía retrógrada endoscópica (CPRE). La incidencia de la pancreatitis post CPRE (PPC) oscila entre 1.8 y 7.2% de manera global y de 11 a 40% en casos con factores de riesgo (FR). Los FR se dividen en relacionados con el paciente y relacionados con el procedimiento.
Objetivo: Determinar si la colocación de prótesis pancreáticas (PP) previene la PPC en pacientes con FR.
Métodos: Estudio prospectivo, comparativo, aleatorizado y transversal realizado en el Hospital General Regional No. 1 "Carlos Mac Gregor Sánchez Navarro" del Instituto Mexicano del Seguro Social de enero a junio de 2012. Se incluyeron pacientes de ambos sexos, mayores de 18 años con al menos un FR para PPC. Se distribuyeron de forma aleatoria en dos grupos, a los que se les colocó PP (grupo P) y a los que no se les colocó PP (grupo NP). Todos los pacientes firmaron consentimiento informado. Las PP fueron de 5Fr x 5 cm de longitud. En el análisis estadístico se utilizaron tablas de frecuencia y de contingencia. Para las variables numéricas se calculó la media y el rango. Se emplearon las pruebas de independencia Ji cuadrada de Pearson, de máxima verosimilitud y la prueba exacta de Fisher. Para medir el efecto protector de las prótesis se utilizó el cálculo de razones de momios a través del análisis de regresión logística binario. La confiabilidad diagnóstica de la amilasa se determinó a través del valor predictivo positivo (VPP). Resultados: Durante el periodo de estudio se realizaron 123 CPRE y 16 pacientes cumplieron los criterios de inclusión: grupo P n = 7, grupo NP n = 9. La incidencia global de PPC fue de 3.25% y en pacientes con FR de 25%. La incidencia de la PPC en los grupos P y NP fue de 14.28% y 33.33% respectivamente, mostrando una disminución estadísticamente significativa (p = 0.001). La elevación de amilasa a las seis horas tuvo un VPP de 77% para la presencia de PPC. El análisis multivariado demostró diferencias significativas en la incidencia de la PPC entre los dos grupos para los siguientes FR: Inyección del pancreático, canulación del páncreas, vía biliar normal y mujer menor de 60 años. Pacientes con más de tres FR tuvieron un incremento en la incidencia de pancreatitis, con significación estadística (p = 0.04798).
Conclusión: Este estudio demuestra que la colocación de PP reduce de manera significativa la PPC en pacientes con FR. Hubo correlación significativa entre la existencia y número de FR (> 3) para PPC. Los resultados son similares a lo reportado en la literatura; sin embargo, una limitante es el número de pacientes incluidos.
Colangiopancreatografía retrógrada endoscópica mediante enteroscopio de doble balón "corto" en pacientes con alteración posquirúrgica de la anatomía gastrointestinal
Zamora-Nava LE, Barreto-Zúñiga R, Valdovinos-Andraca F
Departamento de Endoscopia. Instituto Nacional de Ciencias Médicas y Nutrición "Salvador Zubirán".
Objetivo: Evaluar el papel de la enteroscopia de doble balón en pacientes con alteración posquirúrgica de la anatomía gastrointestinal para la realización de colangiopancreatografía retrógada endoscópica (CPRE).
Métodos: Se realizó un estudio retrospectivo de casos consecutivos de pacientes con patología biliopancreática y alteración posquirúrgica de la anatomía gastrointestinal.
Resultados: Se analizó un total de 29 procedimientos en 20 pacientes. En el total de los procedimientos se logró una intubación profunda exitosa (acceso a la hepatoyeyunoanastomosis) en 20 casos (69%) y de estos se pudo realizar un procedimiento terapéutico en 16 casos (80%). La tasa de éxito global fue de 55.3% (16/29). Patrón de colestasis antes y después del procedimiento en los casos en los cuales fue posible realizar el procedimiento (n = 16) encontrando una mejoría considerable en las pruebas bioquímicas con una disminución en la bilirrubina total, transaminasas y fosfatasa alcalina (p < 0.05). Al comparar el patrón bioquímico de colestasis entre los casos con procedimiento exitoso (n = 16) y aquellos que requirieron tratamiento mediante cirugía o radiología intervencionista no se observaron diferencias significativas.
Conclusiones: En casos seleccionados y con el uso apropiado de enteroscopia de doble balón se puede conseguir una elevada tasa de acceso a las anastomosis enterales en más de dos terceras partes de los pacientes, lo cual permite ofrecer tratamiento endoscópico satisfactorio en la mayoría de ellos.
Coledocoscopia transquirúrgica, valiosa herramienta en el tratamiento de litos difíciles
Cuendis-Velázquez A, Rojano-Rodríguez ME, Morales-Chávez CE,González-Angulo A, Del Río-Suárez I, Bravo-Torreblanca C, Aguirre-Olmedo I, Torres-Ruiz MF, Orellana-Parra JC
Hospital General "Dr. Manuel Gea González". México, D.F.
Objetivo: Revisar los casos de coledocoscopia transoperatoria y los resultados obtenidos en el tratamiento laparoendoscópico de litos difíciles en nuestro servicio.
Métodos: Se revisaron retrospectivamente las coledocoscopias transquirúrgicas de pacientes sometidos a exploración de vía biliar más anastomosis coledocoduodenal laparoscópica en el periodo de marzo de 2011 a mayo de 2012. Se realizaron en total siete coledocoscopias transabdominales, la mayoría con extracción activa de litos y posteriormente coledocoscopia transoral a través de la anastomosis bilioentérica, todos con un gastroscopio Olympus GIF-II 180. Se revisaron expedientes y videos. Los datos se analizaron con estadística descriptiva.
Resultados: Se realizaron siete coledocoscopias transoperatorias en pacientes con edad promedio de 71 años, 57% mujeres, con ASA III en promedio. Se efectuó extracción activa de litos con diámetros de 5 a 35 mm en cuatro de los casos y en el total se corroboró ausencia de litos en la vía biliar, con tiempos de cuatro a 45 minutos. Al término del procedimiento se corroboró permeabilidad endoscópica y ausencia de fugas a través de la anastomosis bilioentérica.
Conclusión: En el ámbito de los procedimientos de invasión mínima, la coledocoscopia es un procedimiento factible, seguro e invaluable para el tratamiento multidisciplinario de los litos de extracción difícil.
Papel del diclofenaco en la prevención de pancreatitis posterior a colangiopancreatografía retrógrada endoscópica
Sánchez SWD, Membrillo RA, Blancas VJM, Paz FV, Castañeda RB, Hernández MO, Blanco G, Díaz de León SOE, Escobar MME, Félix IS, Ramos GR, Herrera TE, Avelar G, Tercero F
Departamento de Endoscopia Gastrointestinal. Hospital de Especialidades "Dr. Bernardo Sepúlveda G". Centro Médico Nacional Siglo XXI. IMSS. México, D.F.
Introducción: En la actualidad la colangiopancreatografía retrógrada endoscópica (CPRE) se ha convertido en un procedimiento casi exclusivamente terapéutico. Entre las complicaciones de la CPRE, la pancreatitis es la más frecuente según las diferentes series mundiales.
Objetivo: Evaluar si el diclofenaco modifica la incidencia de la pancreatitis post-CPRE.
Métodos: Estudio prospectivo de casos y controles realizado en la Unidad de Endoscopia del Hospital de Especialidades Centro Médico Nacional Siglo XXI en el periodo comprendido entre enero 2012 y junio 2012. Se realizó CPRE a todos los pacientes que cumplieron los criterios de inclusión: Pacientes de primera vez sin importar el diagnóstico de envío, que aceptaran participar en el estudio. Los criterios de exclusión fueron: CPRE previa sin importar la causa, pancreatitis previa o sospecha de pancreatitis aguda.
Previo consentimiento informado por parte de cada paciente, la CPRE fue realizada por los médicos adscritos al servicio de endoscopia. Los participantes se dividieron en dos grupos de manera aleatoria: Grupo A, aplicación de diclofenaco; Grupo B, no aplicación de diclofenaco. Se administró una hora antes del procedimiento una dosis de 100 mg de diclofenaco endovenoso. La posibilidad de pancreatitis se evaluó durante cinco días tras el procedimiento.
Resultados: Se incluyeron en total 46 pacientes en un periodo de seis meses, con edades de 19 a 89 años (en promedio 52 años); 33 (71.7%) eran de sexo femenino y 13 (28.3%) de sexo masculino. De los pacientes estudiados a 24 (52.2%) no se les administró diclofenaco (Grupo B) mientras que 22 (47.8%) sí lo recibieron (Grupo A).
De la población en estudio, 39 pacientes (84.8%) no desarrollaron pancreatitis y siete (15.2%) presentaron esta complicación. De los 22 pacientes que recibieron diclofenaco, cuatro (18.2%) desarrollaron pancreatitis y de los 24 que no recibieron diclofenaco tres (12.5%) desarrollaron pancreatitis.
De los nueve pacientes a los cuales se le inyectó medio de contraste en el conducto pancreático, tres (42.9%) desarrollaron pancreatitis mientras que de los 37 a quienes no se le inyectó medio de contraste cuatro (57.1%) desarrollaron pancreatitis.
Conclusión: En este estudio no se encontró diferencia significativa entre el grupo al que se administró diclofenaco antes de la realización de la CPRE y el grupo control en el desarrollo de pancreatitis post-CPRE, lo que podría relacionarse con el tamaño de la muestra.
Validación de una escala de predicción de riesgo de pancreatitis posterior a colangiopancreatografía retrógrada endoscópica (post-CPRE)
González-González JA, Galindo-Marines S, Jáquez-Quintana JO, Garza-Galindo AA, González-Maldonado J, Maldonado-Garza H
Servicio de Gastroenterología. Hospital Universitario "Dr. José Eleuterio González" y Facultad de Medicina Universidad Autónoma de Nuevo León. Monterrey, NL.
Introducción: La pancreatitis aguda post-CPRE es una complicación frecuente. Diversos factores de riesgo han sido evaluados previamente, pero su uso no ha sido bien establecido.
Objetivo: Validar una escala de predicción de riesgo para pancreatitis post-CPRE (Tabla 1).
Métodos: Prospectivamente se valoraron pacientes sometidos a CPRE excluyéndose aquellos con pancreatitis aguda. Se definió como pancreatitis post-CPRE a la presencia de dolor abdominal y elevación de amilasa o lipasa (> 3 veces) 24 horas después de la CPRE. En cuanto al análisis estadístico, los valores fueron expresados en medias, rangos y desviación estándar. Capacidad predictiva de la escala por área bajo la curva ROC (AUROC). El puntaje de corte de la escala de mayor relevancia se determinó por el índice de Youden. Se determinó sensibilidad (S), especificidad (E), valor predictivo positivo (VPP), valor predictivo negativo (VPN) y exactitud.
Resultados: Se evaluaron 104 pacientes (H/M 33/71), edad media de 45 años (rango 16-91). Cinco pacientes presentaron pancreatitis post-CPRE (Tabla 2), siendo ésta leve en cuatro casos. Según el análisis univariado, los factores asociados a pancreatitis post-CPRE fueron: ≥ 5 intentos de canulación (p = 0.03), realización de precorte (p = 0.03), canulación del conducto pancreático (p = 0.005), dolor durante el procedimiento (p = 0.029) y puntaje de riesgo alto según la escala de predicción (p = < 0.001). Valor de AUROC de la escala de predicción: 0.996. El puntaje de la escala con mayor relevancia fue > 8 puntos con S de 50%, E de 98.9%, VPP de 75%, VPN de 97% y exactitud de 96%. Conclusiones: La aplicación de una escala de predicción de riesgo de pancreatitis post-CPRE demostró ser una forma útil y sencilla para determinar el riesgo de pancreatitis en nuestra población.
Enfermedad por reflujo gastroesofágico, de la enfermedad no erosiva al Barrett. ¿Hay diferencias en las anormalidades motoras?
Cerda-Galomo CA, Zamorano-Orozco Y, Gil-Rojas N, Serralde-Zúñiga AE, Martínez-García CL, Rivera-Nava C, Mejía-Cuan LA, Martínez-Camacho C, Ramírez-Ramírez MA, Morales-Fuentes GA, Sánchez-Chávez X, Reyes-García A
Servicio de Endoscopia y Fisiología Gastrointestinal. Hospital General Regional No. 1 "Carlos Mac Gregor Sánchez Navarro" del Instituto Mexicano del Seguro Social.
Introducción: Los pacientes con enfermedad por reflujo gastroesofágico (ERGE) pueden clasificarse en enfermedad no erosiva (ERNE), enfermedad erosiva (EE) y pacientes con formas complicadas de ERGE (Barrett). No está claro en la literatura si los pacientes con EE tienen anormalidades motoras más severas que los pacientes con ERNE. En algunos estudios se ha sugerido que aquellos con ERNE tienen menor severidad en cuanto al grado de reflujo ácido y menor prevalencia de alteraciones motoras que los pacientes con EE; otros, no han mostrado diferencia en el tiempo de exposición ácida o en los parámetros manométricos. En cuanto a los pacientes con Barrett, estos han mostrado anormalidades motoras más severas comparados con quienes tienen ERNE y EE.
Objetivo: Evaluar pacientes con ERNE, EE y EB buscando diferencias significativas en cuanto a los parámetros de manometría esofágica.
Métodos: Estudio retrospectivo de los pacientes enviados a la sección de motilidad gastrointestinal con el diagnóstico de ERGE de agosto 2011 a mayo 2012. Todos se clasificaron según Los Ángeles por panendoscopia y se les realizó manometría esofágica. Se separaron en cuatro grupos (ERNE, EE grado A-B, EE grado C-D, Barrett) y se analizaron variables demográficas y motoras. Se empleó estadística descriptiva, media, mediana, desviación estándar y medidas de posición, además de análisis de varianza paramétrica y prueba de Fisher.
Resultados: Se analizaron 161 pacientes (hombres 68 [42.2%], mujeres 93 [57.8%]), con edad media de 47.5 (± 12.4) años. ERNE n = 82 (50.9%), EE grado A-B n = 38 (23.6%), EE grado C-D n = 9 (5.6%), Barrett n = 32 (19.9%). Se analizaron edad, presencia de hernia hiatal e índice de masa corporal (IMC) no encontrando diferencias significativas. Los parámetros manométricos analizados fueron: Longitud, presión basal, presión residual y porcentaje de relajación del esfínter esofágico inferior (EEI) y el porcentaje de ondas peristálticas, no transmitidas y su amplitud. Se encontró diferencia estadística en cuanto a la presión basal del EEI, concretamente entre EB con el resto de los diagnósticos (p < 0.001) y en la amplitud (p < 0.05) entre ERNE y el resto. No hubo diferencia en cuanto al porcentaje de ondas peristálticas, no transmitidas y simultáneas entre los grupos.
Conclusión: En este estudio encontramos un EEI hipotenso en Barrett (hallazgo frecuente en la literatura), además de contracciones de mayor amplitud en los pacientes con ERNE. En cuanto a la calidad de las ondas, no se encontró diferencia a pesar de reportes que señalan que la disfunción peristáltica en esofagitis oscila entre 25 y 50%. Otros estudios encuentran la misma prevalencia de alteraciones motoras en el espectro ERNE-Barrett, como acontece en el nuestro.
Influencia de la hernia hiatal en pacientes con enfermedad por reflujo gastroesofágico: Estudio comparativo
Cerda-Galomo CA, Zamorano-Orozco Y, Gil-Rojas N, Serralde-Zúñiga AE, Martínez-García CL, Rivera-Nava C, Mejía-Cuan LA, Martínez-Camacho C, Ramírez-Ramírez MA, Morales-Fuentes GA, Sánchez-Chávez X, Reyes-García A
Servicio de Endoscopia y Fisiología Gastrointestinal. Hospital General Regional No. 1 "Carlos Mac Gregor Sánchez Navarro" del Instituto Mexicano del Seguro Social.
Introducción: La barrera antirreflujo incluye el esfínter esofágico inferior (EEI), la crura diafragmática, la porción intraabdominal del EEI, el ligamento frenoesofágico y el ángulo de His, siendo el EEI el principal componente de esta barrera. La hernia hiatal (HH) tiene una prevalencia de aproximadamente 40 a 50% en adultos y datos epidemiológicos confirman que los pacientes con HH presentan más esofagitis, estenosis o Barrett. Varios estudios han evaluado la relación entre la presión del EEI, el tamaño de la HH y la susceptibilidad al reflujo encontrando una relación inversa entre ellos, sugiriendo que un EEI hipotenso puede ser consecuencia de la HH. Varios estudios, además, evalúan la asociación de HH y trastornos de la peristalsis primaria.
Objetivo: Evaluar las alteraciones a nivel de EEI y cuerpo esofágico debidas a HH en pacientes con enfermedad por reflujo gastroesofágico (ERGE).
Métodos: Estudio retrospectivo de 152 pacientes con ERGE enviados a la sección de motilidad gastrointestinal entre agosto de 2011 y mayo de 2012. Se les realizó panendoscopia y manometría esofágica. Se separaron en pacientes con HH y sin HH y se analizaron variables demográficas y motoras. Se empleó estadística descriptiva (media, mediana, desviación estándar y medidas de posición), análisis de varianza paramétrica y prueba de Fisher.
Resultados: Se identificaron 99 (65.1%) pacientes con HH y 53 (34.9%) sin HH. Se encontró un mayor índice masa corporal en aquellos con HH (28.0 ± 4.4 vs. 27.1 ± 4.0, p < 0.05). La presión basal del EEI en pacientes sin HH (14.79 ± 9.3 mmHg) y con HH (11.7 ± 9.0 mmHg) mostró diferencia estadística (p < 0.05), lo que también ocurrió con el segmento intraabdominal del EEI (sin HH 0.97 ± 0.46 cm vs. 1.1 ± 0.74 cm, p < 0.05). No se encontró entre los grupos diferencia respecto a la edad, presión residual, porcentaje de relajación del EEI, amplitud de las ondas o su calidad (peristálticas, no transmitidas).
Conclusión: Los resultados de nuestro estudio apoyan la relación entre la HH y la presión del EEI, ya que la probabilidad de padecer ERGE se incrementa al disminuir la presión basal del EEI, efecto que se propicia por la presencia de HH. El desplazamiento del esfínter hacia el tórax reduce su presión basal y acorta la longitud de la zona de alta presión debido a la pérdida de la porción intraabdominal del EEI. La relación de la HH con el sobrepeso-obesidad se corrobora en este estudio, ya que esta última puede debilitar el hiato esofágico y favorecer su desarrollo.
Esofagitis necrotizante aguda; reporte de dos casos
Galván JL, Plata PE, Flores CD, Camacho NM, Armienta SR, Hernández GM
Servicio de Endoscopia Gastrointestinal y Fisiología Digestiva. Hospital Regional "General Ignacio Zaragoza".
Introducción: La esofagitis necrotizante aguda es una enfermedad rara de etiología multifactorial, cuyo mecanismo patogénico se desconoce; se infiere secundaria a un estado de hipoperfusión con repercusión en esófago, produciendo un mecanismo isquémico que ocasiona necrosis de la mucosa y la submucosa, con distribución circunferencial que afecta los dos tercios inferiores, e interrupción abrupta a nivel de la unión esofagogástrica. En estos pacientes existe un compromiso sistémico asociado a otras patologías. Los cambios pueden ser reversibles. La mortalidad es muy elevada. La condición deberá ser incluida en el diagnóstico diferencial del sangrado de tubo digestivo alto en ancianos.
Métodos: Estudio retrospectivo, observacional en el que se revisaron los reportes del servicio entre enero de 2010 y junio de 2012. Dos pacientes con esofagitis necrotizante aguda. Se analizaron factores de riesgo, edad, sexo, estudio de laboratorio, correlación endoscópica y reporte histopatológico.
Resultados: De 5 623 endoscopias de tubo digestivo alto se identificaron dos casos de esofagitis necrotizante aguda con imágenes y reporte histopatológico. Ambos casos con múltiples comorbilidades (evento vascular cerebral, hipertensión, diabetes mellitus e internamientos previos), falleciendo ambos (uno por hemorragia de tubo digestivo y otro por arritmia cardiaca).
Conclusión: La incidencia de esofagitis necrotizante aguda es muy baja, similar a lo observado por nosotros (0.032%) y tiene una alta mortalidad (100% en nuestro caso), por lo cual es importante su diagnóstico oportuno.
Miotomía de Heller laparosópica para acalasia, con control endoscópico transoperatorio. Experiencia de 5 años en hospital de tercer nivel
Mata QC, Gracia BL
Hospital Central Sur de Alta Especialidad PEMEX. México, D.F.
Introducción: Los trastornos primarios de la motilidad esofágica son raros. Entre los diagnósticos más comunes está la acalasia, trastorno de etiología poco clara y caracterizado por la destrucción de células ganglionares del músculo liso en el plexo mientérico (Auerbach), lo que da como resultado disfunción motora con aperistalsis del cuerpo esofágico, relajación incompleta del esfínter esofágico inferior (EEI) y dilatación esofágica progresiva, lo que condiciona disfagia y regurgitación importante. Este trastorno adquirido tiene una incidencia de un caso por 1 000 000, afecta por igual a hombres y mujeres, y se diagnostica entre los 20 y 50 años aunque puede ocurrir a cualquier edad. El abordaje diagnóstico debe incluir esofagograma, endoscopia alta del tracto digestivo, y manometría esofágica. El primero muestra dilatación esofágica y obstrucción distal con imagen en "punta de lápiz". El estudio endoscópico revela obstrucción esofágica distal con dilatación del esófago. En la manometría existe aperistalsis del cuerpo esofágico, falta de relajación e hipertonía del EEI.
Los pacientes con sintomatología de larga evolución, esófago sigmoideo, presión baja del EEI, disfagia y dilatación esofágica severa en el preoperatorio tienen un pronóstico malo a pesar del tratamiento. El tratamiento ha evolucionado durante los últimos 10 a 15 años, convirtiéndose ésta en una enfermedad que puede corregirse con manejo quirúrgico, el cual se indica cuando la dilatación neumática está contraindicada o es fallida.
Las técnicas de tratamiento están dirigidas a mejorar la obstrucción funcional a nivel del EEI, mediante la disrupción o parálisis de la musculatura que constituye el EEI. La cardiomiotomía por vía laparoscópica es considerada el procedimiento terapéutico más efectivo. Se realiza incidiendo 6 cm de la musculatura esofágica distal, extendiéndose 2 cm por debajo de la unión gastroesofágica. Las complicaciones más comunes son perforación intraoperatoria en 5% a 10% y reflujo gastroesofágico posquirúrgico. Los resultados funcionales después de la cardiotomía son satisfactorios en el 90% de los casos y permanentes. La recurrencia de acalasia posterior a una miotomía es del 10% y el 5% de los pacientes requerirá un nuevo procedimiento quirúrgico.
La endoscopia, considerada de importancia específica en el estudio preoperatorio para descartar la presencia de otras afecciones que simulan acalasia (como tumores de la unión esofagogástrica y el cardias), tiene además importante función durante el transoperatorio.
Objetivo: Exponer nuestra experiencia y la importancia de la endoscopia transoperatoria en los pacientes intervenidos quirúrgicamente por acalasia esofágica típica.
Métodos: Se realizó endoscopia superior transoperatoria a 30 pacientes portadores de acalasia esofágica típica, que fueron operados en el Centro de Cirugía Endoscópica del Hospital Central Sur de alta especialidad PEMEX, entre enero de 2006 y diciembre de 2011 utilizando videoendoscopio Olympus. Se solicitaron estudios de imagen (esofagograma), valoraciones multidisciplinarias por los servicios de cirugía general, endoscopia y motilidad esofágica, cumpliendo con los requisitos solicitados para la realización del procedimiento. Se realizó la valoración preoperatoria en todos los casos sin encontrar contraindicación para la cirugía. La técnica quirúrgica empleada ha consistido en abordaje laparoscópico, realizando en todos los casos una cardiomiotomía anterior según la modificación realizada a la técnica de Heller por Zaaijer en 1923, que consiste en la sección de todas las fibras musculares longitudinales y circulares de la cara anterior del esófago distal y la zona del cardias proximal (6 cm de longitud a nivel esofágico y 2 cm a nivel gástrico), dejando expuesta e íntegra la mucosa. A este procedimiento se agregó una funduplicatura parcial tipo Toupet. Para la realización de la endoscopia transoperatoria, el endoscopista se ubica a la izquierda de la cabecera de la mesa quirúrgica, con su propio monitor, de manera que no interfiera con la visión del monitor para el equipo quirúrgico, con la posibilidad del doble control de la miotomía (endoluminal y laparoscópico). Se introduce el panendoscopio hacia el sitio de estrechez esofágica y, bajo control endoscópico, se realiza la cardiomiotomía; posteriormente se progresa a través de la zona de la miotomía, con orientación por la voz del cirujano y la imagen laparoscópica, para no lesionar esta débil región de mucosa ya expuesta hasta el estómago, haciendo una rápida exploración y aspiración del mismo. Se comprueba la extensión de la miotomía hacia la vertiente gástrica, la integridad y características de la mucosa expuesta y la presencia o no de fibras circulares residuales en el área de la miotomía. Antes de retirar el endoscopio se realiza prueba neumática mediante insuflación con el endoscopio y uso de dispositivo de irrigaciónsucción. Una vez que se descarta algún sitio de perforación se procede a realizar funduplicatura parcial tipo Toupet con Ethibond 0000, empleando como calibrador el panendoscopio de 11 mm. Posteriormente se hace una nueva aspiración del aire insuflado en el estómago durante el procedimiento endoscópico y del líquido presente en el mismo.
Para la posterior valoración clínica utilizamos la clasificación de Vantrappen y Hellemans, según la cual el resultado es excelente cuando los pacientes se encuentran completamente asintomáticos; bueno cuando los pacientes presentan disfagia y/o dolor torácico de corta duración y solo ocasionalmente, desapareciendo al beber líquidos; regular cuando los síntomas anteriores son más intensos y frecuentes, apareciendo más de una vez por semana, y malo cuando la disfagia se acompaña de pérdida de peso o regurgitación.
Resultados: La edad promedio de presentación fue de 47.2 años; 23 pacientes del sexo femenino y siete del masculino. El tiempo quirúrgico promedio fue de 138 minutos. No hubo perforación ni necesidad de conversión a cirugía abierta en ninguno de los casos. La estancia hospitalaria fue de 72 horas en promedio. No hubo mortalidad ni complicaciones posquirúrgicas tempranas, ni a los tres y seis meses de seguimiento en ninguno de los pacientes. La evolución clínica fue buena en el 100% de los casos. El tiempo promedio de la revisión endoscópica fue de 15 minutos, sin complicaciones inherentes al procedimiento.
Conclusiones: El control endoscópico transoperatorio realizado en manos experimentadas es un apoyo invaluable que permite la visualización endoluminal concediendo un mejor control quirúrgico de la miotomía, con posibilidad de realizar prueba neumática e identificar oportunamente lesiones que de otra forma pasarían inadvertidas así como su reparación durante el mismo procedimiento quirúrgico; también permite la calibración adecuada de la funduplicatura y verificar la permeabilidad de la misma, sin prolongar el tiempo quirúrgico ni aumentar la morbilidad.
Utilidad y limitaciones de la estadificación del cáncer de esófago mediante ultrasonido endoscópico
Romero-Vallejo F, Peláez-Luna M, Farca-Belsaguy A, Angulo-Molina D, Salceda-Otero JC, Lozoya-González D, González-Galeote E, Fonseca-Rodríguez I
Centro Médico ABC.
Introducción: El pronóstico y tratamiento del cáncer de esófago (CaE) depende de la etapa y/o su extensión. El ultrasonido endoscópico (USE) es la técnica más precisa para el estadiaje locorregional del CaE, con una precisión global para la etapificación T y N de 80 y 90% respectivamente. Su sensibilidad y especificidad para el diagnóstico de tumores T1a se ha reportado de 85 y 87% respectivamente y para T1b de 86%. La sobreestadificación o sobreestimación de la penetración mural de CaE particularmente en lesiones T2 es más frecuente que el infraestadiaje, que ocurre en el 8 al 14%. Esto se atribuye a inflamación peritumoral. El infraestadiaje ocurre hasta en 15% principalmente en estadio T3 debido a infiltración microscópica de la adventicia. Describimos la utilidad del USE en la etapificación del CaE y comparamos los hallazgos del estadiaje mediante USE y los hallazgos histopatológicos de sujetos con CaE resecado endoscópica y quirúrgicamente. Los resultados se expresan como medianas e intervalos, así como frecuencias absolutas y relativas.
Métodos: Se revisaron los expedientes clínicos de pacientes con CaE diagnosticado mediante biopsia por endoscopia a quienes se les realizó USE entre septiembre de 2008 y mayo de 2012. Se recolectaron datos demográficos, clínicos, endoscópicos, endosonográficos e histopatológicos. En los casos que fueron sometidos a resección quirúrgica, se comparó el estadio TNM del examen endosonográfico con el reporte final de patología.
Resultados: Se identificaron ocho casos (siete hombres), con una mediana de edad de 56.5 años (intervalo 49 - 75 años). En todos los casos el USE se realizó con facilidad y sin complicaciones mediatas o inmediatas. En cinco casos, se realizó biopsia por aspiración con aguja fina (BAAF) de ganglios linfáticos subcarinales sin complicaciones. La BAAF de adenopatías reportó ganglio normal en dos pacientes y metástasis en tres. Un caso fue sometido a mucosectomía (estadio USE T1 N0 M0 vs. reporte patológico de esófago de Barrett con displasia de alto grado) y siete a cirugía. Los hallazgos de estadiaje TNM de USE y patología se muestran en la Tabla 1.
Conclusión: En nuestro trabajo el USE y los hallazgos patológicos coincidieron con el estadio TNM en 62.5% (T) y 80% (N) de los casos respectivamente. Esto es similar a lo informado en la literatura y confirma la dificultad para diferenciar entre estadios T2 y T3.
Eficacia de la cromoendoscopia para el diagnóstico de lesiones premalignas y malignas del tubo digestivo alto, experiencia en la UMAA 75 IMSS Morelia
Arroyo AA, López R, Estrella M, Figueroa B, Robles M, Estrada R
UMAA 75, IMSS, Morelia, Michoacán.
Introducción: El uso de colorantes durante el estudio endoscópico (cromoendoscopia o endoscopia de tinción), que logra mejorar la localización de lesiones tanto premalignas como malignas, precisa la orientación diagnóstica de neoplasias en el tubo digestivo superior.
Objetivo: Determinar la eficacia de la cromoendoscopia en el diagnóstico de lesiones premalignas (metaplasia y displasia) así como de cáncer gástrico. Esto nace de la elevada frecuencia de lesiones sospechosas de malignidad encontradas en los estudios endoscópicos de rutina, asimismo de la creación de métodos para optimizar el recurso disponible en la UMAA IMSS Morelia para dirigir la toma de biopsia y obtener resultados confiables para tratar de manera adecuada y a tiempo a los pacientes referidos al Servicio de endoscopia turno vespertino.
Métodos: Se incluyen todos los casos consecutivos realizados del 1 de mayo de 2011 al 1 de mayo de 2012 (n = 727). El diseño de estudio es una prueba diagnóstica retrospectiva, cuyo estándar de oro (confirmación) fue el estudio histopatológico. La clasificación de las lesiones fue la descrita por Japanese Research Society for Gastric Cancer (JSGC). Posterior a la práctica de la endoscopia convencional, se procede a pasar un catéter aspersor (Olympus PW-5L) a través del canal de biopsia y se instilan alrededor de 20 mL de índigo carmín al 0.1%, procediendo a revisión exhaustiva de la cavidad gástrica y detección de lesiones sugestivas de ser premalignas o malignas (diferencias de coloración de la mucosa, mucosa teñida de manera irregular, bordes de lesión irregular, patrón mucoso irregular, discontinuidad de pliegues, masas o nodulaciones de tipo polipoide [lineales o mayores], ulceraciones). Se excluyeron aquellos estudios en los que por alguna razón (muestra insuficiente o mal conservada) no se efectuó la confirmación histopatológica y aquellos con reporte histológico normal.
Resultados: De 367 endoscopias altas, solo se estudiaron 47 que cumplieron los criterios de inclusión. Los pacientes fueron 20 del sexo masculino (42.55%) y 27 del sexo femenino (57.44%) con edad media de 47 años (21-77 años). El diagnóstico endoscópico fue: I (sobreelevada) 21.6%, IIa (superficial elevada [SE] de tipo plano) 45.7%, IIb (SE de tipo deprimido) 30.4%, III (forma excavada) 2.3%. La localización principal de todas las lesiones fue el antro en 34 pacientes (72.3%), seguido por la cisura angularis en seis pacientes (12.8%) y cuerpo gástrico en dos (4.3%). Existe una correlación significativa entre la presencia de metaplasia y las lesiones IIa (p = 0.05) y entre displasia y las lesiones IIa (p = 0.003), correlación de Pearson de dos colas. La única neoplasia gástrica se pudo detectar en etapa incipiente localizada en antro en paciente de 58 años. De acuerdo al estudio de prueba diagnóstica, la sensibilidad alcanza 91% y la especificidad 40%, con una prevalencia del 4.7%. La razón de verosimilitud para positivos es de 1.5 y para negativos de 0.225, arrojando un valor predictivo positivo de 36% y negativo de 90% con un valor predictivo global de 57% (por arriba de la media).
Conclusión: A pesar de no contar en la UMAA 75 IMSS Morelia con otros aparatos de alta tecnología para detectar lesiones sospechosas de malignidad, la cromoendoscopia demuestra ser aún una prueba muy sensible aunque poco específica para el diagnóstico de lesiones premalignas y malignas del tubo digestivo alto. La probabilidad de encontrar un resultado positivo para malignidad de tubo digestivo superior es 1.5 veces mayor al grupo de sujetos no enfermos referidos a este servicio turno vespertino y la presencia de lesiones premalignas/malignas es del 4.7% de todos los pacientes enfermos. Esto nos ubica por arriba de lo reportado en la literatura mundial, lo que alerta a que seamos más preventivos que curativos.
Causas de hemorragia de tubo digestivo alto en pacientes con cirrosis hepática en Centro Médico Nacional de Occidente
Alcázar-González NE, Dávalos-Cobián C, Lara-Martínez VV, García-Correa JJE
Centro Médico Nacional de Occidente. Guadalajara, Jalisco, México.
Introducción: Los pacientes con cirrosis hepática (CH) pueden presentar sangrado de tubo digestivo alto (STDA), asociado o no a hipertensión portal (HTP), habiéndose descrito en la literatura a la hemorragia variceal como la etiología más frecuente en este grupo de pacientes.
Objetivo: Conocer las causas de STDA en pacientes con diagnóstico de CH en un hospital de tercer nivel.
Métodos: Se emplearon los datos recopilados de los estudios endoscópicos realizados en el Departamento de Endoscopias del Hospital de Especialidades del Centro Médico Nacional de Occidente del Instituto Mexicano del Seguro Social de marzo 2011 a febrero 2012. Se incluyeron aquellos pacientes con diagnóstico clínico y bioquímico de CH, que acudieron por STDA manifestado por hematemesis, melena o vómitos en posos de café, a quienes se les efectuó panendoscopia durante las primeras 24 horas tras su ingreso hospitalario.
Resultados: Se realizaron en el periodo del estudio 2 065 endoscopias, de las cuales 515 fueron efectuadas en pacientes con diagnóstico de CH. De éstas, la indicación de endoscopia en el 48.2% fue por datos clínicos de STDA (n = 248 con un promedio de edad de 58.7 años, perteneciendo el 51.6% [n = 128] al género masculino y 48.4% [n = 120] al femenino).
El 77% (n = 191) de los sangrados se atribuyó a causas asociadas a HTP: Várices esofágicas en 119 casos (62%), gastropatía hipertensiva en 48 (25%), várices gástricas en 22 (12%) y ectasia vascular antral en dos casos (1%).
Del 23% (n = 57) no asociado a HTP, se reportaron: Úlcera gástrica 25 casos (44%), úlcera duodenal ocho (14%), gastritis erosiva siete (12%), esofagitis cuatro (7%), Mallory Weiss, úlcera esofágica posligadura y duodenitis erosiva tres casos respectivamente (5%), angiodisplasia gástrica dos casos (4%), tumor gástrico y hemorragia por esfinterotomía un caso respectivamente (2%).
Según la presentación clínica, el diagnóstico más frecuente (70.7%) de los pacientes que presentaron hematemesis fue várices esofágicas. El 34.2% de los que se presentaron con melena fue diagnosticado con gastropatía hipertensiva y 44.4% de los que se presentaron con vómitos en posos de café fueron diagnosticados con gastritis erosiva.
Conclusión: Alrededor del 20% de las causas de STDA en CH se deben a patologías no asociadas a HTP. La hematemesis es la presentación clínica más frecuente del STDA variceal.
Escleroterapia con dextrosa al 50% como alternativa de rescate en la hemorragia por várices gástricas
Cruz-Ruiz MA,1 Sánchez-Mora C,1 Mendoza-Rodríguez A,2 González-Ibarra FP3
1División Medicina Interna y Gastroenterología Hospital General de Zona N4, IMSS. Celaya, Guanajuato. México.
2Hospital de Especialidades No 1 UMAE bajío. Servicio de Endoscopia del Aparato Digestivo. IMSS. León, Guanajuato, México.
3School of medicine, Jersey, New York, United States. Departamento de Medicina Interna, Medical Center, Mount Sinai Hospital.
Introducción: La profilaxis secundaria de hemorragia por várices gástricas (VG) existe en diversas guías. En la actualidad, la disponibilidad de derivación portosistémica percutánea intrahepática y n-butil-2-cianoacrilato es limitada; la dextrosa como alternativa está documentada en ensayos en Asia.
Objetivo: Evaluar la dextrosa al 50% como terapia de rescate en hemorragia activa (HA) por VG.
Métodos: Estudio de 2005-2012, 47 pacientes ingresados por HA por VG y descontrol hemodinámico, falla a medidas convencionales y sustancias vasoactivas; 28 cumplieron criterios. Se realizó endoscopia, documentando HA y VG se realizó escleroterapia/ aguja Wilson-Cook 7Fr 225 cm, paravariceal 16 mL de dextrosa 50% hasta observar cambios macroscópicos de esclerosis y ausencia de HA. Se documentaron efectos colaterales, mortalidad y se dio seguimiento a seis meses para verificar erradicación de várices. Resultados: 28 pacientes (53% hombres), edad media 57 años, promedio de evolución de enfermedad 2.9 años, 78% con etiología asociada a ingesta crónica de alcohol, 64% en clase B de Child-Pugh.
El 42% con HA previa y ligadura de várices esofágicas (VE), la media de hemoglobina de 7.5 g/dL y 61 000 plaquetas. Durante la endoscopia várices grandes en 92.9% y 7.6% tenía várices esofagogástricas tipo 1 (GOV1), 78% GOV2, 14% várices gástricas aisladas (IGV1). El 32% presentó hemorragia posterior al procedimiento antes de seis semanas; ocurrió una defunción probablemente relacionada y los efectos colaterales documentados fueron dolor abdominal/torácico (21%), náuseas/vómito (14%) y hemorragia (14%).
Al cabo de seis meses en 71% había ausencia de VG y solo en 3.6% observamos GOV1 y en 25% GOV2.
Conclusión: La terapia con dextrosa al 50% puede ser eficaz en la HA por VG en centros donde no se cuenta con mayor infraestructura. Sin embargo, no supera las recomendaciones establecidas y no está exenta de efectos colaterales graves.
Factores pronósticos clínicos para la morbimortalidad temprana en pacientes con hemorragia variceal alta. Resultados preliminares
Rebollar-González RC, Manrique MA, Chávez-García MA, Gómez Peña Alfaro NS, Pérez-Valle E, Pérez-Corona T, García-Estéves CA, De León-Alcantar JA
Servicio de Endoscopia Gastrointestinal. Hospital Juárez de México.
Objetivo: Determinar mediante la clasificación de Child, MELD y MELD-Na factores clínicos pronósticos de morbimortalidad temprana (menos de seis semanas) en pacientes con hemorragia variceal aguda o con estigmas de hemorragia reciente.
Métodos: Estudio prospectivo, longitudinal, observacional, descriptivo. Pacientes ingresados al Hospital Juárez de México del 1 de enero al 30 de abril de 2012 con diagnóstico de cirrosis, hipertensión portal y hemorragia variceal aguda o reciente demostrada por endoscopia por presentar estigmas de hemorragia cohibida (fibrina o coágulo adherido a várice). Todos los pacientes ingresados a esta unidad que cumplan los criterios de inclusión serán clasificados por su puntuación de Child, MELD y MELD-Na. Al final se valorarán las puntuaciones en las tres clasificaciones y su relación con la morbimortalidad de los pacientes.
Resultados: Se incluyeron en total 19 pacientes (12 de ellos hombres) con diagnóstico de cirrosis y sangrado de tubo digestivo alto variceal (STDAV), con edad promedio de 55 años. Las causas de la cirrosis fueron: Alcohol 12 pacientes (H:M 8:4), virus de hepatitis C dos (1:1) y autoinmune cinco (3:2). En cuanto al origen de la hemorragia, 16 casos fueron por várices esofágicas y tres por várices gástricas. Trece pacientes con estigmas de hemorragia reciente (todos por várices esofágicas) y seis con hemorragia activa (por várices esofágicas n = 4 y gástricas n = 2). Se encontraron seis pacientes con Child A, nueve con Child B y cuatro con Child C. El MELD mayor fue de 20 y el menor de 6. El MELD-Na mayor fue de 23 y el menor de 6. Un paciente con Child B presentó insuficiencia renal aguda secundaria a choque hipovolémico. Tres pacientes (dos con Child B y uno con Child C) experimentaron encefalopatía hepática posterior a la hemorragia. El MELD en los pacientes con sangrado activo fue de 8, 9, 11 y 22 respectivamente. El MELD-Na para sangrado activo fue de 22, 15, 9 y 8 respectivamente. No se tuvo ninguna defunción en el presente estudio.
Conclusión: Con los resultados preliminares del presente estudio, se encuentra que en pacientes con STDAV activo o reciente no hay una relación directamente proporcional en las puntuaciones de CHILD, MELD y MELD-Na ya en que en ambos extremos de las tres clasificaciones (bajo y alto) se presentó hemorragia.
Hemorragia de tubo digestivo no variceal. Descripción de los hallazgos endoscópicos y tratamiento recibido en un hospital de tercer nivel
Avelar-Escobar O, Ramos-González R, Herrera-Trujillo E, Castañeda-Romero B, Hernández-Mondragón O, Paz-Flores V, Membrillo-Romero A, Félix-Ibarra S,Díaz de León O, Sánchez-Sánchez W, Escobar-Martínez M, Blancas-Valencia JM
Servicio de Endoscopia. Hospital de Especialidades, Centro Médico Nacional (CMN) Siglo XXI, IMSS, México, D.F.
Introducción: La hemorragia de tubo digestivo alto no variceal es causa de atención frecuente en las unidades de emergencia; de este grupo se considera de etiología más frecuente la enfermedad ácido péptica.
Objetivo: Identificar los hallazgos endoscópicos más frecuentes en los pacientes que se presentaron al Servicio de Endoscopia con hemorragia de tubo digestivo no variceal.
Método: Estudio retrospectivo observacional. Pacientes atendidos en el Servicio de Endoscopia del Hospital de Especialidades del CMN Siglo XXI durante el periodo comprendido del 1 de diciembre de 2009 al 31 de enero de 2012.
Resultados: Durante los 25 meses que comprendió el estudio se realizaron en el Servicio de Endoscopia del Hospital de Especialidades del CMN Siglo XXI de la Ciudad de México, del Instituto Mexicano del Seguro Social, 6 250 estudios de vías digestivas altas. Se identificó un total de 284 pacientes quienes reunieron criterios de inclusión, representando el 4.54% de todos los estudios realizados. En cuanto al sexo, 161 (56.69%) de los 284 pacientes fueron hombres y 123 (43.30%) mujeres. El rango de edad fue 20 a 96 años, con promedio de 59.4 años.
De los 284 estudios realizados, 187 (65.84%) correspondieron a úlcera péptica, 19 (6.69%) a esofagitis, 19 (6.69%) a úlceras esofágicas, 16 (5.63%) a desgarros de Mallory-Weiss, 11 (3.69%) a ectasia vascular antral, 11 (3.69%) a etiología neoplásica, 10 (3.52%) a lesiones de Dieulafoy y cinco (1.76%) a úlceras de Cameron; en tres casos (1.05%) la hemorragia estuvo asociada a gastritis y finalmente en tres pacientes más (1.05%) se observó otro tipo de hallazgos.
De los 187 pacientes con diagnóstico endoscópico de úlcera péptica, en 113 (60.42%) la localización fue gástrica, en 53 (28.34%) duodenal y 21 (11.22%) tenían lesiones gástricas y duodenales. Por clasificación de Forrest 15 (8.02%) fueron Ia, 17 (9.09%) Ib, 28 (14.97%) IIa, ocho (4.27%) IIb, 12 (6.41%) IIc y 107 (57.2%) III. A 68 pacientes con diagnóstico de úlcera péptica se les realizó intervención endoscópica aplicando monoterapia con adrenalina en 27 casos (39.70%), combinación de adrenalina-argón plasma en 18 (26.47%), combinación adrenalina-hemoclips en 12 (17.64%), terapia combinada triple (adrenalina, argón plasma y hemoclips) en siete (10.29%), sonda caliente en tres (4.41%) y monoterapia con hemoclip en un caso (0.53%).
Conclusión: La hemorragia asociada a enfermedad ácido péptica continúa siendo una de las principales causas de hemorragia de tubo digestivo no variceal. De la población estudiada, 109 pacientes (37.97%) fueron sometidos a intervención endoscópica, grupo en el cual la terapia más utilizada fue la aplicación de argón plasma en 45 casos (41.28%).
Índice de masa corporal y otros factores de riesgo como pronóstico de gravedad de presentación de la úlcera péptica
Reyes-García A,Rivera-Nava C, Zamorano-Orozco Y, Martínez CL, Martínez-Camacho C, Mejía-Cuan L,Ramírez-Ramírez M, Blanco-Velasco G, Sánchez-Chávez X,Morales-Fuentes G,Cerda-Galomo C
Departamento de Endoscopia. Hospital General Regional No. 1 "Carlos Mac Gregor Sánchez Navarro" del Instituto Mexicano del Seguro Social.
Introducción: La prevalencia de úlcera péptica (UP) en la población mundial es de 10% y su incidencia anual de 0.3%. La prevalencia de infección por Helicobacter pylori es del 92.6% entre enfermos con UP. No todos los pacientes infectados desarrollan úlcera, existiendo factores críticos en su desarrollo. La población en riesgo está constituida por pacientes mayores de 60 años, diabetes mellitus (DM), insuficiencia renal crónica, ingesta de antiinflamatorios no esteroideos (AINE) y tabaquismo. La relación con el índice de masa corporal (IMC) fue menor en individuos con un IMC ≥ 27.5 kg/m2 que en aquellos con IMC de 18.5 a 22.9 kg/m2. Objetivo: Determinar la asociación entre comorbilidades y factores de riesgo con la gravedad de la presentación de la UP de acuerdo a la clasificación de Forrest.
Métodos: Estudio retrospectivo, 31 pacientes con diagnóstico endoscópico de UP, evaluando la gravedad de acuerdo a la clasificación de Forrest, asociándolo a factores de riesgo como IMC, presencia de H. pylori, ingesta de AINE, DM, hipertensión arterial e insuficiencia renal crónica.
Resultados: Se evaluaron 31 pacientes (13 masculinos [42%], 18 femeninos [58%]), con edad promedio de 63.5 ± 14.42 años. Las localizaciones fueron: Úlcera gástrica (n = 17, 55%), duodenal (n = 13, 42%) y mixta (n = 1, 1.3%). El tamaño de la úlcera en milímetros alcanzó una media de 10.3 ± 6.16, mayor frecuencia 20 mm en el 23% (n = 8). La media en el número de úlceras por paciente fue de 1.8 ± 0.97. Según la clasificación de Forrest: IB (n = 1, 3%), IIB (n = 2, 6%), IIC (n = 2, 6%) y III (n = 26, 84%).
La relación entre Forrest e IMC fue la siguiente: Forrest III un IMC de 24.7, Forrest IIC con IMC de 24.3, Forrest IIB un IMC de 25.6 y Forrest IB un IMC de 31.6 (p = 0.37). La media del tamaño de la úlcera en los pacientes con Forrest III fue 10 mm, en Forrest IIB 14 mm, en Forrest IIC 15 mm y Forrest IB 20 mm (p = 0.24).
Conclusión: En coincidencia con la literatura mundial, se encontró mayor incidencia de UP en pacientes con DM e ingesta de AINE con un estadio de Forrest más grave. Sin embargo, el IMC fue mayor en Forrest más grave. La literatura reporta una relación inversa. El número de pacientes limita el estudio pero sienta las bases para otras investigaciones.
Experiencia en el drenaje endoscópico de seudoquiste pancreático en hospital de tercer nivel
Gutiérrez AR, Mata QC, Garduño HI, Govea GO, Cedillo TO, Ávila CG, Urbina LD, Martínez FM, Santiago AM
Servicio de Endoscopia.Hospital Regional "Lic. Adolfo López Mateos" del ISSSTE. México, D.F.
Introducción: Un seudoquiste de páncreas es una colección de jugo pancreático estéril compuesta por detritos celulares, sangre y líquido pancreático, resultante de una pancreatitis aguda (PA), traumatismo o pancreatitis crónica, y rodeada por una pared no epitelizada no propia, constituida por los órganos vecinos. El seudoquiste se puede formar en cualquier parte del páncreas y extenderse por el espacio peripancreático, mesenterio y en casos excepcionales hasta el tórax. Generalmente se desarrolla dos a tres semanas después de la crisis de PA, y pacientes con pancreatitis crónica con periodos de agudización sintomática. Con el advenimiento de la tomografía computarizada (TC) y el ultrasonido (US) se ha encontrado en 16 a 50% de los pacientes que han padecido de crisis agudas de pancreatitis. Debe sospecharse cuando la pancreatitis no evoluciona hacia la mejoría a pesar del tratamiento o cuando se encuentran concentraciones de amilasa persistentemente elevadas en sangre u orina, dolor abdominal (80 a 90% de los casos), náuseas, vómitos y pérdida de peso. En la mitad de los pacientes es posible encontrar una masa abdominal palpable. El 70% de los seudoquistes resuelve espontáneamente en un lapso de tres semanas a tres meses y en 90% esta resolución se observa en el transcurso de las primeras seis semanas. El US se considera el método de primera elección capaz de detectar hasta un 85% de los casos. La TC permite diagnosticar los seudoquistes hasta el doble de veces que el US. La pancreatografía retrógrada se utiliza para conocer la anatomía del conducto pancreático y descartar que se encuentre involucrado en el proceso, con una eficiencia diagnóstica del 85%. La localización de los seudoquistes es mayoritariamente cefálica; son multifocales en el 20% de los pacientes, pero comunicados entre ellos en el 95% de los casos. Las complicaciones se observan entre el 30 y 40% y se presentan después de la tercera semana. Las más frecuentes son obstrucción, rotura, hemorragia e infección. Otras frecuentes son la obstrucción de vísceras abdominales como el colédoco, la región antro pilórica o duodenal, las venas esplénica o porta, y finalmente el sistema linfático. La rotura más frecuente es hacia la cavidad abdominal o hacia una víscera hueca en el 55% de los casos con una mortalidad de 27 a 50%.
El manejo por mínima invasión puede ser endoscópico y laparoscópico. Se pueden realizar tres tipos de drenajes endoscópicos (transpapilar, transduodenal o transgástrico), según las características y localización del seudoquiste. Para realizar un drenaje transpapilar es necesario que éste se encuentre comunicado con el conducto pancreático. El drenaje transgástrico o transduodenal puede ser realizado cuando la lesión está en contacto con la pared de dichas estructuras. La vía laparoscópica se lleva a cabo bajo anestesia general. Se realiza una incisión en la cara anterior y posterior del estómago, drenaje del contenido y posteriormente cistogastroanastomosis con engrapadora mecánica. Las complicaciones más serias del drenaje endoscópico son el sangrado y la perforación. El sangrado puede tratarse con medidas de sostén endoscópico, quirúrgico o con embolización angiográfica. La perforación limitada a la pared gástrica puede manejarse de forma conservadora.
Métodos: Previa identificación de las características del seudoquiste e inexistencia de comunicación con el conducto pancreático, se localiza el punto de punción hacia cavidad gástrica, creando un acceso a la lesión usando un electrocoagulador de aguja; se pasa un alambre guía sobre el que se introduce un dilatador biliar estándar y tras éste, una endoprótesis plástica cola de cochino de 10Fr con apoyo fluoroscópico. Actualmente no se recomienda ampliar el trayecto con esfinterotomo debido al aumento en el riesgo de sangrado o perforación que esto conlleva. Se administró antimicrobiano vía oral durante cinco días y los pacientes fueron egresados 24 horas después del procedimiento.
Resultados: Se han llevado a cabo ocho procedimientos por vía endoscópica, sin complicaciones y con resolución del cuadro clínico sin evidencia tomográfica ni clínica hasta el momento de recurrencia. En nuestros casos las manifestaciones clínicas, la falta de respuesta al tratamiento, el volumen y localización del seudoquiste permitieron un drenaje transgástrico, ratificando que se trata de un procedimiento de baja morbimortalidad, seguro y efectivo.
Conclusión: El drenaje por mínima invasión del seudoquiste es factible y una alternativa atractiva, cuya tasa de éxito es cercana al 90%, con complicaciones del 5 y 20% y tasas de recurrencia de 4 a 18%, similares a las reportadas en las series quirúrgicas. Ofrece ventajas significativas en términos de recuperación posoperatoria, tiempo de estancia hospitalaria, tiempo anestésico, disminución del dolor, efectos cosméticos así como tiempo de reincorporación al trabajo y por tanto mejor relación costo-beneficio a nivel institucional y personal.
Biopsia pancreática realizada por ultrasonido endoscópico vs. biopsia intraoperatoria: Análisis de costo-efectividad
Grajeda-López P, Trejo-Amador U, Membrillo-Romero A, González-Lanzagorta R
Hospital de Especialidades CMN Siglo XXI. Servicio Endoscopia-Ultrasonido Endoscópico.
A la fecha constan pocos estudios publicados acerca del impacto económico y clínico de la biopsia pancreática por medio del ultrasonido endoscópico-biopsia por aspiración con aguja fina (USE-BAAF) y de la biopsia intraoperatoria (BIO). En este trabajo se incluyen 30 pacientes con tumores sólidos del páncreas seleccionados para realizar BAAF por medio de USE, los cuales reúnen los criterios clínicos previamente elegidos. Se realizaron las biopsias por USE-BAAF con una aguja Echotip-ultra, Echo 1-22; en el caso de las BIO, se emplearon la aguja tipo Trucut y la aguja fina tipo Silverman.
En los pacientes con tumores sólidos pancreáticos estudiados, la biopsia con USE-BAAF demostró una sensibilidad de 95%, especificidad de 100%, valor predictivo positivo de 100%, valor predictivo negativo de 80% y una precisión de 94%, mientras que la BIO mostró una sensibilidad de 92% y una especificidad de 99%. Al emplear los grupos relacionados con el diagnóstico (GRD) para comparar los costos de la biopsia pancreática por el USEBAAF con los costos de la BIO, se expresó una reducción en el costo de la primera equivalente a una tercera parte del costo total de la estrategia BIO.
Este estudio contribuye al manejo de los pacientes con patología pancreática, pues correlaciona el uso de dos estrategias diagnósticas con base en una mejora de la sensibilidad y una reducción en los costos, lo que impacta favorablemente en la morbilidad.
Índice de complicaciones post-colangiopancreatografía retrógrada endoscópica en pacientes del Centro Médico ISSEMYM, experiencia en cinco años
Hinojosa-Ruiz A, Sánchez-Flores GR, Rosales-Solis AA, Martínez-Castillejos DE, Anzástiga-Delgadillo DA, Alvarado-Díaz L, Gonzalez-Huezo MS
Servicio de Gastroenterología y Endoscopia del Centro Médico ISSEMYM. Metepec, Estado de México.
Introducción: La colangiopancreatografía retrógrada endoscópica (CPRE) ha sido, desde su introducción en 1968, una herramienta importante para el diagnóstico y tratamiento de la patología biliar y pancreática. Sin embargo, comparada con otros procedimientos endoscópicos, la CPRE presenta un alto riesgo de complicaciones, particularmente pancreatitis (1.6-15.7%), aunque el aumento transitorio de las enzimas pancreáticas se presenta hasta en el 75% de los pacientes.
Objetivo: Determinar el índice de complicaciones post-CPRE en pacientes del Centro Médico ISSEMYM en el periodo de enero de 2007 a febrero de 2012.
Métodos: Estudio retrospectivo, observacional que comprendió el periodo de enero de 2007 a febrero de 2012. Fue revisada la base de datos en la que se registran todos los procedimientos endoscópicos realizados en el servicio. El total de procedimientos de CPRE fue de 884, practicados en 838 pacientes. Se excluyeron 182 pacientes enviados de clínicas externas, ya que no se contaba con expedientes completos para el seguimiento, quedando 656 pacientes; de estos se eliminaron 55 por defunción, tres (0.5%) por causas relacionadas con el procedimiento y 52 (9.3%) por otras causas. Se utilizó un muestreo probabilístico al azar, y del universo de 601 pacientes, se obtuvo una muestra de 302 pacientes, quienes fueron incluidos en el análisis de datos. Para el mismo se utilizó el programa SPSS v.17.0.
Análisis: Fueron incluidos en total 302 pacientes: 186 (61.5%) mujeres y 116 (38.4%) hombres. Edad promedio de 54.8 años (rango 16-86). 170 pacientes (56.3%) cursaban con alguna comorbilidad (hipertensión arterial, diabetes mellitus tipo 2, cardiopatía o dislipidemia). 49 (16.2%) pacientes tenían el antecedente de colecistectomía. Los diagnósticos de envío para realización de CPRE fueron: Coledocolitiasis (n = 182, 60.3%), pancreatitis biliar (n = 69, 22.8%), fístula biliar (n = 18, 6%), colangitis (n = 16, 5.2%), estenosis biliar (n = 9, 3%), tumor de la vía biliar (n = 4, 1.3%), seudoquiste pancreático (n = 2, 0.7%), otros (n = 2, 0.7%). Los diagnósticos de CPRE fueron: Coledocolitiasis resuelta (n = 162, 54%), coledocolitiasis no resuelta con colocación de endoprótesis biliar (n = 20, 6.6%), colangitis (n = 20, 6.6%), fístula biliar (n = 18, 6%), estenosis biliar (n = 16, 5.2%), dilatación de la vía biliar (n = 56, 18.5%), tumor ampular (n = 7, 2.3%), neoplasia de páncreas (n = 3, 0.9%).
Las complicaciones post-CPRE incluyeron: Hemorragia por esfinterotomía (n = 20, 6.6%), pancreatitis (n = 23, 7.6%), elevación de enzimas pancreáticas (n = 28, 9.3%), perforación (n = 2, 0.7%) y sepsis (n = 1, 0.3%).
Discusión: Diversos estudios han determinado el rango de complicaciones, los factores potenciales que contribuyen al desarrollo de dichas complicaciones y los métodos para mejorar la seguridad de la CPRE. Nuestro estudio tuvo el objetivo de establecer el índice de complicaciones; sin embargo, no se determinaron los factores que podrían contribuir al desarrollo de las mismas, principalmente pancreatitis. Nuestros resultados concuerdan con el índice de complicaciones reportadas en la literatura internacional, con un 7.6% de desarrollo de pancreatitis post-CPRE, dentro del rango informado de 1.6 a 15.7%. El aumento transitorio de las enzimas pancreáticas se ha notificado con mayor frecuencia (hasta 75% según la literatura); este estudio reportó solo un 9.3%. La hemorragia intraluminal relacionada con la realización de esfinterotomía se ha reportado en 1.2-1.5%; sin embargo, en nuestro estudio alcanzó 6.6%, lo que se ha atribuido a que fueron incluidos todos aquellos casos con hemorragia mínima autolimitada, que incluso no precisaron inyección de adrenalina. En cuanto a perforación, el rango informado es de 0.1-0.7%, similar a lo reportado en nuestro estudio (0.7%). Los resultados descritos nos motivan a desarrollar un estudio prospectivo, con la finalidad de determinar los factores potenciales que contribuyen al desarrollo de las complicaciones post-CPR E y disminuir su incidencia y severidad.
Utilidad de prótesis biliares plásticas en la coledocolitiasis no resuelta
Martínez-Camacho C, Rivera-Nava CA, Mejía-Cuan LA, Zamorano-Orozco Y, Ramírez-Ramírez MA, Martínez-García CL, Morales-Fuentes GA, Sánchez- Chávez X, Reyes-García A, Cerda-Galomo CA
Hospital General Regional No. 1 "Carlos Mac Gregor Sánchez Navarro" del Instituto Mexicano del Seguro Social.
Introducción: La coledocolitiasis es una complicación que ocurre entre el 10% y 15% de los pacientes con colelitiasis sintomática. El tratamiento endoscópico inicialmente se limitaba a la coledocolitiasis residual y para pacientes con alto riesgo quirúrgico con vesícula biliar in situ. Actualmente con base en los resultados que ha mostrado con una eficacia > 90% con la realización de esfinterotomía y uso de balón extractor o canastilla de Dormia, se considera el método de elección para la coledocolitiasis, incluso en el preoperatorio de colelitiasis si hay sospecha de coledocolitiasis. En el éxito del procedimiento influyen algunos factores como el tamaño de lito, diámetro del colédoco, presencia de estenosis, recursos disponibles y habilidad del endoscopista. La principal complicación de la coledocolitiasis no resuelta es la colangitis.
Objetivo: Analizar la utilidad de la colocación de prótesis biliares plásticas (PBP) en el manejo de coledocolitiasis no resuelta. Métodos: Estudio descriptivo y retrospectivo. Se revisaron los informes endoscópicos del 1 de enero de 2010 al 31 de diciembre de 2011 en el Servicio de Endoscopia del Hospital General Regional No. 1. Se seleccionaron para análisis aquellos con diagnóstico de coledocolitiasis no resuelta.
Resultados: Se realizaron 761 colangiopancreatografías endoscópicas de las cuales 239 fueron por coledocolitiasis; en 34 (14%) pacientes se requirió la colocación de PBP de 10Fr al no resolver la coledocolitiasis. La población analizada estuvo integrada por 22 (65%) mujeres, la edad promedio fue 61.6 años (rango 28 a 97), el 65% (22) con vesícula biliar in situ, 13 (38%) con estenosis inflamatoria del colédoco distal, cuatro (11%) con síndrome de Mirizi y siete (20%) con lito > 15 mm. La resolución endoscópica posterior fue en 14 (41%) pacientes, de los cuales tres requirieron > 2 procedimientos y tres pacientes aún continuaban con prótesis debido a que por alto riesgo quirúrgico no se consideró la cirugía. En 17 (50%) pacientes la resolución fue quirúrgica ya que requerían colecistectomía. En los pacientes con resolución endoscópica el tiempo que duró la prótesis para disminuir o disolver el lito fue de tres a 11 meses. No se reportaron complicaciones como colangitis, migración de prótesis o mortalidad.
Conclusión: Se demostró la utilidad de las PBP ya que ningún paciente presentó colangitis tanto en el preoperatorio de colecistectomía donde se utilizaron transitoriamente (siete a 45 días) como en el tiempo que se requirió para resolución de estenosis del colédoco o bien desgaste/disolución de los litos.
Drenaje biliar guiado por ultrasonido endoscópico utilizando prótesis metálicas auto-expandibles completamente cubiertas; una serie de casos
Moncada-Urbina AJ, Campuzano-Arteaga JO, De la Mora-Levy JG, Alonso-Lárraga JO, Ramírez-Solís ME, Hernández-Guerrero AI
Servicio de Endoscopia. Instituto Nacional de Cancerología, México, D.F.
Introducción: Recientemente el drenaje de vías biliares guiado por ultrasonido endoscópico se ha descrito como una alternativa a la colangiopancreatografía retrógrada endoscópica (CPRE) y al drenaje transhepático biliar percutáneo (DTBP) para aquellos casos en los que el acceso transpapilar no sea posible debido a canulación difícil, obstrucción duodenal o invasión tumoral directa de la ámpula de Vater. Los resultados reportados hasta ahora son alentadores; sin embargo, existen variantes en la técnica que no se han estandarizado. En nuestro centro en un inicio se utilizaron prótesis plásticas, aunque se ocluían fácilmente y era necesario cambiarlas, por lo que se empezaron a utilizar prótesis metálicas auto-expandibles completamente cubiertas. Presentamos nuestra serie reciente, utilizando un protocolo estandarizado.
Objetivo: Presentar los resultados del drenaje biliar guiado por ultrasonido endoscópico utilizando prótesis metálicas auto-expandibles completamente cubiertas.
Métodos: Se incluyeron pacientes con confirmación histológica de malignidad en etapa paliativa y con papila duodenal inaccesible. Se utilizó un ecoendoscopio GF UCT-160-AL5, sala de fluoroscopia en todos los casos, así como un equipo humano experimentado en procedimientos biliares y ultrasonográficos. El procedimiento consistió en, por vía transduodenal (Figura 1), localizar el colédoco dilatado en la porción más distal posible; posteriormente se puncionó con aguja calibre 19, se aspiró bilis y se confirmó la localización con apoyo de la imagen por ultrasonido (Figura 2). Se realizó una colangiografía y se avanzó una guía a través de la aguja hacia los conductos intrahepáticos; posteriormente se realizó un trayecto fistuloso utilizando un cistótomo 6Fr (Endoflex) y se dilató el trayecto utilizando un dilatador neumático de 4 mm. Finalmente se introdujo a través de la guía la prótesis metálica auto-expandible totalmente cubierta (Boston Scientific o Tae Woong) de 6-8 X 10 mm, dejando al menos 1.5 cm hacia la luz intestinal o gástrica (Figura 3).
Figura 1. Vista endoscópica de la creación de la fístula a través del bulbo duodenal.
Figura 2. Visión ultrasonográfica de la punción hacia el conducto biliar.
Figura 3. Secuencia colangiográfica del procedimiento.
Figura 4. Aspecto radiológico al término del drenaje.
Resultados: Se realizaron procedimientos en cuatro pacientes (Tabla 1), de los cuales tres fueron coledocoduodenostomías y una coledocoantrostomía, con un éxito técnico de 100%. Los dos últimos casos se llevaron a cabo en menos de 20 minutos. En dos pacientes se observó fluoroscópicamente fuga biliar mínima y en un caso sangrado autocontrolado de la pared duodenal. Los pacientes se encontraron asintomáticos después del estudio y al seguimiento (transcurridos siete meses) no se ha presentado obstrucción, con un paciente perdido al seguimiento aunque con exámenes casi normalizados en su última consulta.
Conclusión: El drenaje biliar guiado por ultrasonido endoscópico utilizando prótesis metálicas totalmente cubiertas, es una técnica segura que se puede realizar con un alto grado de éxito; se propone como una alternativa al uso de prótesis plásticas que podrían ocluirse más fácilmente y necesitar recambios subsiguientes.
Experiencia en el manejo endoscópico de la fístula biliar en el Hospital Regional "Gral. Ignacio Zaragoza" del ISSSTE
Plata-Peredo EJ, Camacho-Nájera M, Armienta-Sarabia R, Hernández-Gómez ME, Galván-González JL, Flores CD
Servicio de Endoscopia Gastrointestinal y Fisiología Digestiva. Hospital Regional "General Ignacio Zaragoza".
Objetivo: Reportar la experiencia en el manejo endoscópico de la fístula biliar posquirúrgica.
Métodos: Estudio retrospectivo, descriptivo y longitudinal. Se recabaron datos del reporte endoscópico y del expediente clínico. Del total de colangiopancreatografías retrógradas endoscópicas (CPRE) en el periodo comprendido entre enero de 2011 y marzo de 2012, fueron seleccionados los casos con diagnóstico de fuga biliar posquirúrgica en los que se colocó prótesis plástica, evaluando la evolución posterior, días de estancia hospitalaria y morbilidad. Los resultados fueron comparados con lo reportado en la literatura.
Resultados: De enero de 2011 a marzo de 2012 se realizaron 166 CPRE, 11 con diagnóstico de fuga biliar (6.6%); cuatro fueron por colecistectomía abierta y siete por laparoscopia. La media de edad fue 47 años (26-67). Predominio de sexo femenino (1.2:1). De los 11 pacientes, nueve tuvieron colecistitis aguda, uno vesícula escleroatrófica y uno biliperitoneo posquirúrgico. El gasto biliar osciló entre 90 y 2 000 mL. En todos se realizó esfinterotomía; en nueve se coloco una prótesis, un paciente requirió dos y otro tres. El tiempo promedio de remisión de la fístula fue de 11 días (intervalo 2-29). El promedio de hospitalización fue de 21 días (intervalo 8-47). Como complicación de la CPRE un sangrado posterior a la esfinterotomía.
Conclusión: Nuestros resultados en el control de la fuga biliar fueron similares a lo reportado en la literatura mundial.
Ingestión de cuerpos extraños en pacientes pediátricos. ¿Vigilancia o retiro endoscópico? Ruta crítica en el Hospital General "Dr. Manuel Gea González"
Dionicio-Avendaño AR, Herrera-Esquivel JJ, Alonso-Lárraga JO
Hospital "Dr. Manuel Gea González". Servicio de Endoscopia Gastrointestinal. México, D.F.
Introducción: La ingestión de cuerpos extraños ocurre con frecuencia en la edad pediátrica. Sin embargo, la mayoría de los cuerpos extraños ingeridos pasa espontáneamente (70- 80%). El manejo del cuerpo extraño ingerido depende de las características del objeto ingerido, su localización, la edad del paciente y los antecedentes. La endoscopia flexible es la modalidad terapéutica de elección en la mayoría de los casos.
Las recomendaciones de la literatura sugieren esperar un máximo de 24 horas si el cuerpo extraño se encuentra en esófago, mientras que cuando el objeto se encuentra en cámara gástrica, se recomienda esperar un máximo de cuatro semanas, en pacientes asintomáticos. Estas recomendaciones no consideran el tiempo de vaciamiento gástrico ni las dimensiones anatómicas de acuerdo a edad.
Objetivo: Realizar una ruta crítica de manejo de ingestión de cuerpos extraños, por medio de un algoritmo de diagnóstico y tratamiento para esta entidad.
Método: En función de la revisión bibliográfica, se establecieron recomendaciones para el abordaje de pacientes con ingesta de cuerpo extraño. Asimismo se describe el abordaje y tratamiento de pacientes pediátricos con ingestión de cuerpo extraño que acudieron al servicio de urgencias pediátricas del Hospital General "Dr. Manuel Gea González". Para el análisis de los resultados se utilizó estadística básica con análisis de frecuencia y medidas de tendencia central.
En términos de evolución y tratamiento, los cuerpos extraños localizados en esófago deben ser retirados dentro de las 24 horas; en cuanto a aquellos en estómago, cuando los antecedentes, la clínica del paciente, y el control radiológico revelan la presencia de un cuerpo punzocortante, de calibre no franqueable al píloro, pilas de botón, imanes o que ha rebasado el tiempo de vaciamiento gástrico según la edad, deberá retirarse mediante procedimiento endoscópico. Respecto a los cuerpos extraños en intestino, si se encuentran en duodeno considerar tratamiento endoscópico cuando se trate de objeto punzocortante, pilas de botón, imanes mientras que una vez en intestino delgado se adopta una conducta de vigilancia, con controles radiológicos seriados; finalmente en colon y recto, dado que los cuerpos extraños progresan fácilmente por colon hasta llegar al recto, en estos casos se puede esperar a una próxima defecación o acelerar su eliminación con fármacos.
Resultados: Se incluyeron 42 pacientes con edad promedio de cinco años. Todos con historia de ingestión de cuerpo extraño de forma accidental. La manifestación clínica mas frecuente fue sensación de cuerpo extraño (54%). El tiempo promedio transcurrido entre la ingesta del cuerpo extraño y la atención médica fue de 11.4 horas. En 82% de los pacientes (n = 35) hubo hallazgos positivos para cuerpo extraño. El sitio de localización más frecuente fue el esófago (62%).
Conclusión: Establecer rutas críticas de decisión permite ofrecer la mejor opción disponible al paciente, con resultados técnicos satisfactorios y por otro lado, evita la exposición innecesaria de radiación, disminuye la angustia en los padres y evita el avance de cuerpos extraños potencialmente dañinos a sitios no accesibles al endoscopista, redundando lo anterior en menores costos, morbilidad y potencial mortalidad.
Cuerpos extraños. Diagnóstico y manejo endoscópico en un hospital de tercer nivel
Herrera E, Avelar EOG,Ramos GR,Escobar MME,Félix IS,Díaz de León SOE,Sánchez SW,Castañeda RB,Hernández MO,Paz FV,Membrillo RA, González LR,Blancas VJM
Servicio de Endoscopia, Hospital de Especialidades, Centro Médico Nacional (CMN) Siglo XXI, IMSS, México, D.F.
Introducción: La ingesta de cuerpos es una causa frecuente de atención en unidades de emergencia. . A medida que la población envejece, el deterioro cognitivo y el estado edéntulo no son infrecuentes, resultando en un incremento en la ingestión de cuerpos extraños. Con los recientes avances, la endoscopia se ha convertido en la elección diagnóstica y terapéutica para el manejo de cuerpos extraños en el tracto gastrointestinal superior.
Objetivo: Evaluar el diagnóstico de la ingestión de cuerpos extraños y reportar la experiencia endoscópica en un hospital de tercer nivel. Métodos: Estudio retrospectivo de pacientes atendidos en el Servicio de Endoscopia del Hospital de Especialidades del Centro Médico Nacional Siglo XXI durante diciembre de 2009 a enero de 2012.
Resultados: Se realizaron 134 endoscopias por sospecha de ingestión de cuerpo extraño, identificándose resultados positivos en 61 pacientes (45.5%). El 54% correspondió a mujeres y 46% a hombres. El rango de edad fue de 16 a 89 años con media de 57 años. Los síntomas principales fueron sensación de cuerpo extraño, disfagia, vómito y sialorrea. La endoscopia se realizó en las ocho horas posteriores al evento de ingestión. En 19 pacientes se encontró patología gastrointestinal asociada: Hernia hiatal (n = 8), estenosis benigna (n = 7), estenosis maligna (n= 1), anillo de Schatzki (n = 2), divertículo de Zenker (n = 1). El cuerpo extraño identificado en la mayoría de estos pacientes fue comida.
El más frecuente tipo de cuerpo extraño fue alimento (36%), seguido de espina de pescado (32%), prótesis dental (10%), hueso de pollo (8%), monedas (6%), vegetales (5%) y cepillos de dientes (3%).
En cuanto a la localización anatómica, los cuerpos extraños se ubicaron en hipofaringe (n = 18), esófago superior (n = 25), esófago medio (n = 9), esófago inferior (n = 7) y estómago (n = 2).
El método de extracción fue variable por el tipo de cuerpo extraño. En algunos casos éste se retiró con accesorio o simplemente se progresó hacia el estómago y en otros se asoció fragmentación con progresión.
En tres pacientes hubo falla en la extracción; se trató de prótesis dentales impactadas que requirieron manejo quirúrgico. No hubo muertes relacionadas con la ingestión de cuerpos extraños ni con el procedimiento endoscópico.
Conclusiones: Los alimentos impactados y las espinas de pescado fueron los cuerpos extraños identificados con mayor frecuencia. La historia clínica es el principal indicador en la mayoría de los casos. El manejo endoscópico es seguro y eficaz como tratamiento para la extracción de cuerpos extraños.
Tumores neuroendocrinos en población mexicana: Experiencia en un centro de tercer nivel durante 10 años
Macías-Rodríguez R, Castro-Gómez J, Barreto-Zúñiga R
Departamento de Endoscopia del INCMNSZ, México, D.F.
Los tumores neuroendocrinos (TNE) del tracto gastrointestinal son una neoplasia rara que incluye diferentes presentaciones clínicas y evolución. La presentación clínica depende del sitio primario del tumor y de la liberación de diferentes sustancias. Solo el 30% de las neoplasias neuroendocrinas se presenta con un síndrome clínico característico. Existen pocos reportes de este tipo de neoplasias en el mundo y en México.
Objetivo: Describir los aspectos clínicos relacionados con las neoplasias neuroendocrinas localizadas en el tracto gastrointestinal en pacientes mexicanos.
Métodos: Estudio observacional, descriptivo y retrolectivo que incluyó una búsqueda de los años 2000 a 2012. Los datos se presentan como número total de individuos, mediana, y valores mínimo y máximo. Para el análisis estadístico se utilizó el programa STATA versión 11.
Resultados: Se presentan los datos de 14 pacientes. La mediana de edad de presentación fue de 61 años (35-77). Nueve de los 14 pacientes eran mujeres, 4/14 tenían enfermedad por reflujo gastroesofágico, 6/14 utilizaban inhibidores de la bomba de protones. La localización del TNE fue estómago en 4/14, duodeno 3/14, yeyuno 2/14, íleon 4/14 y colon 1/14. Solo 2/14 tenían metástasis. Un paciente se presentó con síndrome carcinoide. Todos fueron de una presentación esporádica y en dos pacientes el tratamiento endoscópico fue el definitivo.
Conclusión: Se presentan en este estudio los datos clínicos más importantes de los TNE localizados mediante endoscopia gastrointestinal en la población mexicana en un centro de tercer nivel de atención.
Experiencia en el tratamiento endoscópico de pacientes con fístula gastrocutánea operados de bypass gástrico en la Clínica de obesidad del Hospital General "Dr. Rubén Leñero"
Barajas-Galicia E, Martínez-Martínez FJ, Campos-Pérez F, Spaventa-Ibarrola A, Castañeda-Ortíz M, Fernández-Silva EI, Sepúlveda-Guerrero EM, Welsh-Rodríguez J
Clínica de Obesidad. Hospital General "Dr. Rubén Leñero".
Introducción: La obesidad es una enfermedad inflamatoria crónica de causa multifactorial, se caracteriza por la acumulación excesiva de grasa en el organismo, provoca alteraciones metabólicas, reduce la calidad de vida y la expectativa de vida representando un alto costo en el gasto sanitario. La cirugía bariátrica ha demostrado ser el tratamiento de elección ofreciendo una significativa y durable pérdida de peso. El bypass gástrico es una de las técnicas más comúnmente empleada, no exenta de complicaciones, siendo la fístula gastrocutánea una seria complicación que ocurre en 1 a 6% de los pacientes, pudiendo implicar peritonitis, formación de absceso, sepsis, falla orgánica y muerte. Se han utilizado varias alternativas de manejo para el cierre de la fístula (clips endoscópicos, stents). En el presente trabajo se aborda una alternativa de manejo con dilatación endoscópica.
Objetivo: Evaluar la respuesta al tratamiento endoscópico en pacientes con fístula gastrocutánea operados de bypass gástrico laparoscópico en la Clínica de Obesidad del Hospital General "Dr. Rubén Leñero".
Métodos: Se revisaron de manera retrospectiva expedientes de pacientes operados de bypass gástrico laparoscópico que presentaron fístula gastrocutánea y fueron tratados con dilatación endoscópica y colocación de sonda nasoyeyunal (SNY) en la Clínica de Obesidad del Hospital General "Dr. Rubén Leñero" entre marzo de 2009 y marzo de 2012. Las variables analizadas fueron edad, sexo, índice de masa corporal (IMC), tiempo de aparición de la fístula gastrocutánea, volumen del gasto por la fístula en 24 horas, y tiempo de cierre de la fístula posterior al tratamiento endoscópico. Criterios de inclusión: Pacientes operados de bypass gástrico, con fístula gastrocutánea, sometidos a panendoscopia y dilatación endoscópica. Criterios de exclusión: Pacientes operados de bypass gástrico con cirugía previa del tipo funduplicatura, banda gástrica, gastrectomía vertical en manga laparoscópica.
Resultados: De marzo 2009 a marzo 2012 fueron intervenidos 204 pacientes de bypass gástrico en Y de Roux por laparoscopia; 21 (10.2%) presentaron fístula gastrocutánea. Se efectuó panendoscopia en nueve pacientes (4.4%). Ocho pacientes (3.9%) en quienes se evidenció estenosis de la anastomosis gastroyeyunal con calibres de 4 a 9 mm así como presencia de orificio fistuloso por arriba de la misma fueron sometidos a dilatación endoscópica y colocación de SNY; se excluyó un paciente que no requirió dilatación endoscópica. La distribución por sexo fue cuatro mujeres (50%) y cuatro hombres (50%), edad promedio 35.7 años (rango 28-46 años), IMC promedio 43.7 kg/m2 (rango 38-51 kg/m2), tiempo promedio de aparición de la fístula a seis días de la cirugía. Se realizó panendoscopia y dilatación endoscópica con balón hidrostático en ocho pacientes así como colocación de SNY. Se utilizó un videoendoscopio Olympus GIF 140, calibre 9.8 mm, canal de trabajo 2.8 mm, balón hidrostático de 15 mm (45Fr - 7 ATM). Se requirió una sesión de dilatación en todos los pacientes. El tiempo promedio de cierre fue 16 días (rango 5-60 días).
Conclusión: La dilatación endoscópica es una alternativa de tratamiento eficaz en el manejo de las fístulas gastrocutáneas de pacientes operados de bypass gástrico.
Resección endoscópica de pólipos sésiles. Serie de casos
González-González JA, Jáquez-Quintana JO, Villarreal-Galván J, Maldonado-Garza HJ
Servicio de Gastroenterología. Hospital Universitario "Dr. José Eleuterio González" y Facultad de Medicina Universidad Autónoma de Nuevo León. Monterrey, N.L.
Introducción: Los pólipos colorrectales grandes definidos como pólipos > 2 cm, son relativamente poco comunes pero son lo que más riesgo tienen de desarrollar cáncer colorrectal. La resección endoscópica se utiliza cada vez más como una alternativa a la cirugía. Se ha reportado que la resección endoscópica en fragmentos de pólipos sésiles grandes (PSG) es un procedimiento seguro y efectivo aunque técnicamente difícil y se asocia a complicaciones como sangrado o perforación, y la posibilidad de la coexistencia de malignidad. Las guías recomiendan que cuando los PSG se eliminan mediante la resección en fragmentos, en el seguimiento en vigilancia la colonoscopia debe repetirse en un intervalo corto de tiempo (dos a seis meses) para valorar recidiva o curación completa.
Objetivos: Describir la experiencia de la resección endoscópica de PSG, la eficacia y complicaciones en un hospital de referencia del noroeste del país.
Métodos: Se describen seis pacientes con pólipos sésiles > 2 cm. La técnica utilizada fue la inyección submucosa de suero fisiológico e índigo carmín en la base del pólipo, seguida de resección con asa térmica en fragmentos. Se utilizaron hemoclips profilácticos en pólipos de ciego.
Resultados: La edad media fue 62.5 años (rango 52-70), H/M (4/2). La indicación de la colonoscopia fue revisión electiva en la mayoría de los casos. El tamaño de los pólipos fue de 3-10 cm, tres de ellos estuvieron localizados en colon izquierdo y tres en colon derecho. Solo un paciente presentó síndrome post-polipectomía (pólipo colon derecho), ninguno sangrado o perforación. Según el reporte anatomopatólogico no hubo casos de cáncer invasor, todos fueron clasificados como adenomas.
Conclusiones: La distribución de estos pólipos fue igual en el lado derecho e izquierdo del colon, todos correspondieron a adenomas y no ocurrieron complicaciones graves secundarias al procedimiento de polipectomía.