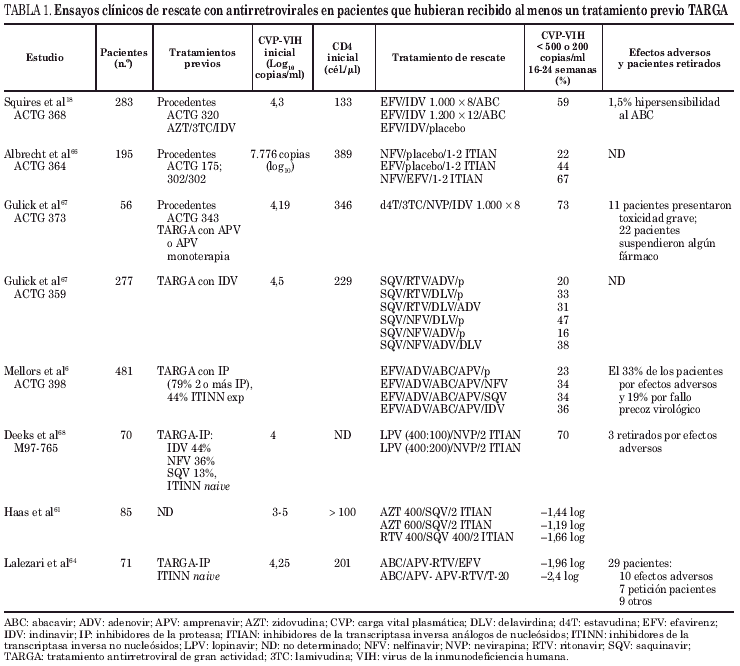
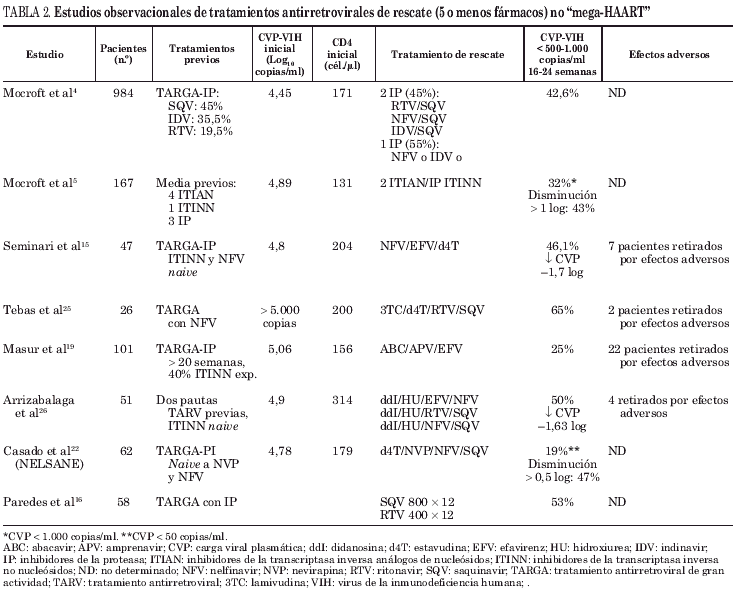
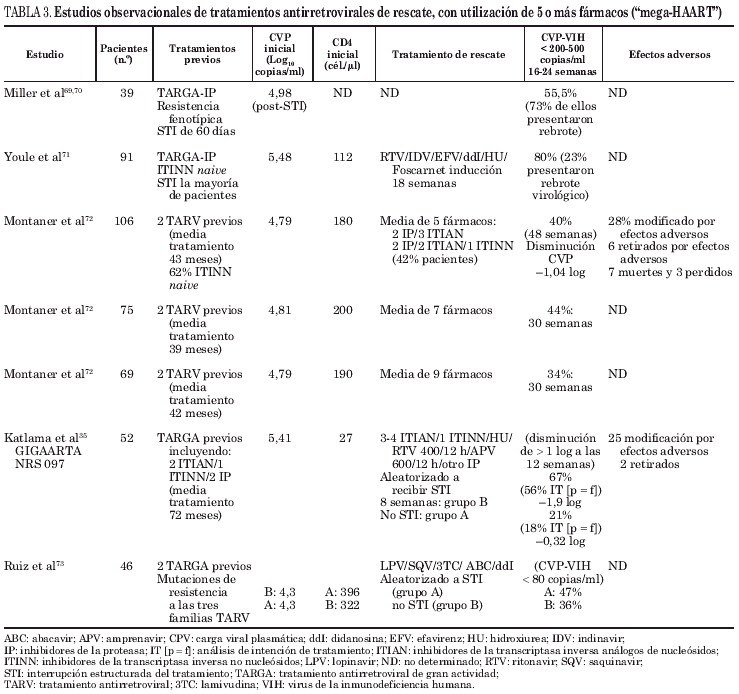
Los estudios observacionales publicados durante los últimos años sobre la eficacia del tratamiento antirretroviral de gran actividad (TARGA) en pacientes naive o con experiencia previa a inhibidores de la retrotranscriptasa inversa análogos de nucleósidos (ITIAN), indican que sólo el 37-78,7% de los pacientes alcanzan una carga viral plasmática (CVP) del virus de la inmunodeficiencia humana tipo 1 (VIH-1) indetectable tras 12 meses de tratamiento1-3. Los resultados empeoran cuando se trata de pacientes que inician un segundo TARGA empírico: 41% de pacientes con CVP-VIH-1 indetectables a los 6 meses4 o tan sólo del 30%, cuando se trata de pacientes que han recibido múltiples TARGA (tablas 1 a 3)5-7. La actitud terapéutica en este último grupo de pacientes resulta muy compleja, sobre todo cuando presentan inmunodeficiencia grave y progresión clínica.
Podemos definir al paciente con fracaso virológico múltiple como aquel que habiendo recibido al menos dos TARGA previos, no presenta supresión de la CVP-VIH-18. En esta situación, la experiencia clínica, los tests de resistencias, el conocimiento de la farmacocinética de los fármacos antirretrovirales y los nuevos fármacos antirretrovirales pueden ayudar a conseguir una respuesta sostenida parcial o completa de la viremia del VIH. Sin embargo, la falta de datos científicos obligan a individualizar los tratamientos de rescate en estos pacientes.
¿Disponemos de información suficiente para mejorar estos resultados en los tratamientos antirretrovirales de "rescate"?
Existen pocos estudios clínicos prospectivos que evalúen la eficacia de los tratamientos antirretrovirales de rescate. En general, estos estudios suelen incluir pocos pacientes, el análisis de la eficacia se realiza tras un corto período de tiempo (24-48 semanas), el número de pacientes retirados o con cambios en el tratamiento son numerosos y muchos de los estudios no son aleatorizados. Esta situación empeora cuando se trata de estudios realizados en pacientes con fracaso virológico múltiple y con experiencia a múltiples fármacos antirretrovirales.
El diseño de estudios clínicos prospectivos en pacientes con fracaso virológico múltiple presenta varias dificultades. En primer lugar, se trata de una población heterogénea ya que no existe una definición aceptada de heavily-treatment experienced patient. Por otra parte, existen numerosas causas por las que un TARGA inicial puede fracasar: adherencia insuficiente, CVP-VIH-1 basal elevada, existencia de una población viral con mayor capacidad replicativa (fitness viral), desarrollo de toxicidad o interacciones a fármacos, metabolismo hepático acelerado de los fármacos, error de dosis, etc. Algunos de estos factores podrían persistir o incluso empeorar en los tratamientos de rescate ya que implican generalmente mayor número de fármacos, más posibilidades de interacciones y toxicidades farmacológicas, etc. Otra dificultad para la realización de estudios en estos pacientes son las discrepancias que surgen cuando se definen cuáles deben ser los objetivos terapéuticos o end points del TARGA en el paciente con fracaso virológico múltiple9,10. En conferencias de consenso recientes10 se ha admitido que una disminución de 0,5 mLog de la CVP-VIH-1 a las 16 semanas de tratamiento podría ser aceptable como end point primario en tratamientos de rescate. La evaluación de la eficacia de los tratamientos de rescate debería complementarse con end point clínicos: el desarrollo de infecciones oportunistas definitorias de sida o la muerte, e incluir siempre el análisis de la seguridad del tratamiento propuesto.
¿Cuándo debe cambiarse el tratamiento antirretroviral en un paciente con fracaso virológico múltiple?
En general, en pacientes con fracaso virológico es recomendable cambiar el tratamiento lo antes posible, tras realizar una segunda determinación y asegurarse de que el paciente cumple correctamente el tratamiento11-13. En situaciones de fracaso virológico múltiple un cambio terapéutico precoz no siempre es la opción más razonable, además se necesita una amplia experiencia en el manejo del tratamiento antirretroviral (TARV)12. Antes de cambiar el tratamiento deberán valorarse los riesgos y beneficios de las distintas opciones terapéuticas y las posibilidades reales de obtener un control virológico óptimo frente a los riesgos de los efectos secundarios de las pautas con numerosos fármacos. Habrá que tener en cuenta la actitud y preferencias del paciente, así como dificultades en la adherencia de la opción terapéutica elegida. En estos pacientes, si presentan CVP-VIH-1 moderadas, inferiores a 5.000 copias de ARN viral, sobre todo si se mantienen estables y con recuento de linfocitos CD4+ aceptables (> 200 cél./μl), no sería necesario cambiar el TARV11. En estas situaciones no parece existir progresión clínica a corto plazo, y puede esperarse a tener acceso a nuevos fármacos antirretrovirales, o quizás a otras estrategias de intensificación que actualmente están en estudio9,11.
Por otra parte, antes de cambiar el TARV deberíamos intentar averiguar la causa de los fracasos repetidos a los régimenes del TARGA14,15. Sobre todo deberán valorarse las causas relacionadas con toxicidades a fármacos antirretrovirales y con la adherencia al tratamiento. Si los factores determinantes de fracaso son dependientes del paciente: consumo de tóxicos, problemas psicosociales o laborales, dificultades para las tomas de las dosis, etc., deben establecerse las medidas oportunas para solucionarlos, previo al inicio del TARV de rescate.
¿Qué variables debemos tener en cuenta en el momento de decidir un tratamiento en un paciente en multifracaso?
1. CVP-VIH-1 previa al inicio del TARV.
2. Recuento de linfocitos CD4+ previo al inicio del TARV de rescate y CD4+ nadir desde el inicio de la infección.
3. TARV previos.
4. Efectos adversos previos a fármacos antirretrovirales.
5. Niveles de fármacos y cociente inhibitorio (IQ) de los mismos si puede disponerse de ellos.
6. Estudio de resistencias a los fármacos antirretrovirales.
7. Valoración de la adherencia del paciente y disposición del paciente a nuevos tratamientos de rescate.
Carga viral inicial
Los pacientes con una mayor replicación viral y por lo tanto con una mayor carga viral plasmática al iniciar el primer TARV tienen menos probabilidades de alcanzar una carga viral indetectable1,3. Prácticamente todos los estudios en pacientes con fracaso virológico múltiple señalan que la CVP en el momento de iniciar un tratamiento de rescate es un factor determinante de la respuesta virológica4,7. Por ello, las guidelines actuales de TARV recomiendan cambiar el tratamiento de forma precoz en pacientes con fracaso virológico11-13. El estudio de Paredes en pacientes con fracaso terapéutico tras tratamiento con inhibidores de la proteasa (IP) demuestra que aquellos pacientes que inician TARV de rescate con CVP superior a 30.000 copias/ml tienen menos posibilidades de alcanzar una CVP-VIH-1 indetectable que aquellos que inician el tratamiento con CVP inferior a 5.000 copias/ml (odds-ratio [OR], 0,2; 0,07-0,61)16. Estos resultados sugieren que en pacientes con CVP-VIH-1 elevada que inician un tratamiento de rescate, deben diseñarse combinaciones de fármacos de potencia elevada y alta barrera genética. Los pacientes que han conseguido supresión viral en un primer tratamiento con IP parecen tener más posibilidades de responder a un tratamiento de rescate4.
Linfocitos CD41
El recuento de linfocitos CD4+ al inicio del tratamiento puede ser un marcador de respuesta al tratamiento. El estudio ACTG 32017, que comparaba zidovudina (AZT) + lamivudina (3TC) + indinavir (IDV) frente a AZT + 3TC en pacientes con inmunodeficiencia avanzada, observó que el 58% de los pacientes con linfocitos CD4+ entre 51 y 200 alcanzaron una CVP-VIH-1 inferior a 500 copias/ml a las 24 semanas, frente al 39% de los pacientes con CD4+ inferiores a 50 linfocitos. En un segundo estudio (ACTG 368), los pacientes que recibieron AZT + 3TC se aleatorizaron a recibir IDV + efavirenz (EFV) con o sin abacavir (ABC) demostrándose una mejor respuesta virológica con los tres fármacos, sobre todo si los pacientes presentaban un recuento de linfocitos CD4+ superior a 50 cél./μl18. Otros estudios que utilizan tratamientos de rescate con "mega-HAART" también demuestran que los linfocitos CD4+ al inicio del tratamiento de rescate son un factor predictivo de la respuesta virológica4,8.
Tratamientos antirretrovirales previos
Antes de iniciar un tratamiento de rescate es importante conocer todas las combinaciones de antirretrovirales seguidas hasta el momento y los posibles efectos secundarios.
En la mayoría de estudios de rescate resumidos en las tablas 1 a 3 se observa una mejor respuesta virológica si se añaden al menos 1 o 2 nuevas clases de fármacos antirretrovirales4,6,7,19. Las directrices del DHHS y de GESIDA aconsejan en cambios de tratamiento por multifracaso cambiar de forma simultánea, como mínimo 2 fármacos nuevos sin resistencias cruzadas con los fármacos utilizados previamente11,12. En los pacientes con fracaso virológico múltiple las opciones terapéuticas pueden ser muy limitadas y deben basarse en los estudios de resistencia y la historia farmacológica previa. Deben utilizarse fármacos a los que no se demuestre resistencia genotípica o fenotípica, aunque debe recordarse que en estos casos los tests de resistencia fenotípica o genotípica pueden no detectar subpoblaciones virales con mutaciones primarias archivadas en su genoma20. En muchos casos nos veremos obligados a reinstaurar fármacos que el paciente ya ha utilizado con anterioridad.
A continuación se describen algunas opciones terapéuticas que pueden resultar eficaces cuando fracasa el primer TARGA. Aunque los resultados no pueden extrapolarse a los pacientes con fracaso virológico múltiple, pueden resultar útiles a la hora de diseñar tratamientos de rescate.
En pacientes con fracaso a tratamientos previos con IP presentar menos de 3 mutaciones en el gen de la proteasa y ser naive a los inhibidores de la transcriptasa inversa no nucleósidos (ITINN) son buenos predictores de respuesta virológica21-24.
TARGA con nelfinavir
Los pacientes con fracaso virológico tras tratamiento con nelfinavir (NFV) presentan inicialmente la mutación D30N, debido a que este codón no está involucrado en la unión a otros IP, esta mutación es relativamente específica para el NFV. Si la carga viral no es elevada en el momento del rescate (< 30.000 copias/ml), las posibilidades de respuesta virológica son óptimas con la utilización de 2 nuevos ITIAN + ritonavir (RTV) + saquinavir (SQV)25 o 1 ITIAN + 1 ITINN + RTV/SQV26 o quizás utilizando sólo como IP, IDV o RTV27.
TARGA con indinavir o ritonavir
En estos pacientes las mutaciones primarias más frecuentemente asociadas a fracaso virológico son: V82A/ F/S/T, M46I/L, pudiendo presentar posteriormente mutaciones en los codones 84 y 9028 que confieren resistencia cruzada a SQV y amprenavir (APV). En pacientes que han recibido como primer IP el IDV, RTV o SQV la respuesta al NFV parece estar condicionada con el número de mutaciones cruzadas a NFV29, sobre todo por la presencia de la mutación L90M29,30. En estos casos los mejores resultados a largo plazo se han obtenido al añadir un ITINN a los tratamientos de rescate y utilizando la combinación lopinavir (LPV)/ RTV31,32. Los resultados con otros IP en combinación RTV + SQV, NFV + SQV31, APV + NFV, SAQ + IDV8 no son alentadores.
TARGA con amprenavir
El APV in vivo selecciona inicialmente la mutación I50V que es bastante específica a este fármaco, aunque posteriormente se seleccionarán mutaciones en los codones 10, 20, 46, 54 y 84 que conferirán resistencias cruzadas a otros IP. El ensayo ACTG 373 demostró que en fracasos terapéuticos precoces con APV pueden conseguirse buenos resultados con una terapia de rescate que combine ITINN (nevirapina [NVP]), IDV 1.000/8 h y 2 ITIAN, aunque un importante número de pacientes sufrió reacciones adversas graves, y tuvieron que suspender alguno de los fármacos (v. tabla 1).
TARGA con inhibidores de la transcriptasa inversa no nucleósidos
En la actualidad uno de los regímenes más utilizados en pacientes naive o en pautas de simplificación es la combinación de 2 ITIAN y un ITINN. En pacientes con fracaso farmacológico, las directrices de la DHHS y de GESIDA /Plan Nacional sobre el Sida aconsejan evitar el cambio por otro ITINN. Los pacientes que presentan fracaso terapéutico precoz en regímenes que contienen NVP presentan frecuentemente la mutación Y181C de la transcriptasa inversa, pudiendo responder inicialmente a tratamientos de rescate que contengan EFV, aunque la respuesta suele ser temporal. Shulman et al33 observaron que ninguno de los pacientes previamente tratados con ITINN o con alguna mutación primaria relacionada con resistencia a estos fármacos presentaba CVP indetectables a las 12 semanas de tratamiento de rescate con pautas conteniendo EFV/ADV.
Fracaso virológico en pacientes con múltiples tratamientos previos
El tratamiento de rescate en estos pacientes debe basarse en estudios de resistencias y, en general, deben utilizarse pautas que incluyan un gran número de fármacos y de las distintas clases disponibles, para mantener respuestas prolongadas en el tiempo31,34. Por esta razón y previamente a estar disponibles los estudios de resistencias a los fármacos antirretrovirales, se realizaron estudios con pautas denominadas "mega-HAART" que utilizaban seis o más fármacos antirretrovirales (v. tabla 3). Con estas pautas se consiguen respuestas virológicas en el 34-80% de los pacientes, pudiendo observarse en la tabla 3 que parecen obtenerse mejores resultados en los estudios que han realizado previamente interrupciones del tratamiento8. Estas interrupciones producen la emergencia de una población viral susceptible a los tratamientos previos, al menos en plasma. El cambio a fenotipo wild type puede variar según la duración de la suspensión del TARV y puede ser incompleta y transitoria. Los estudios observacionales, retrospectivos y no aleatorizados, sugieren que dicha estrategia podría mejorar la magnitud y duración de la respuesta virológica, en pacientes en los que han fallado diferentes regímenes antirretrovirales. En un estudio aleatorizado, Katlama et al35 observaron que el 67% de los pacientes en los que se había interrumpido el tratamiento durante 8 semanas se obtenía respuesta virológica, frente al 21% de los pacientes en los que no se realizó, aunque sólo se dispone de los resultados a las 12 semanas de seguimiento.
Se han identificado tres factores asociados a respuesta virológica en estos pacientes: CVP-VIH-1 baja en el momento del cambio de tratamiento, un número mayor de fármacos en el tratamiento de rescate al cual la población viral permanece susceptible y el cambio de fenotipo en la población viral, de virus resistente a virus sensible o wild type36. En un estudio retrospectivo, Miller et al36 valoraron los factores relacionados con el cambio de fenotipo viral durante la interrupción del TARV y observaron que se asociaba a un recuento elevado de CD4+ y a un tiempo prolongado con TARV. Además, la respuesta virológica era de corta duración y los linfocitos CD4+ regresaban en un 90% de los casos a su valor basal.
En otro estudio observacional, Deeks et al37, observaron que durante la interrupción del tratamiento, la mayoría de los pacientes cambiaban el fenotipo viral resistente a wild type, con disminución importante del recuento de CD4+ y aumento de la CVP, al mejorar la fitness viral. En algunos pacientes, se detectó virus resistente en las células mononucleares circulantes.
Estos datos, sugieren la necesidad de evaluar de forma controlada, a ser posible en el seno de ensayos clínicos, la estrategia de la interrupción del tratamiento comparada con el uso inmediato del tratamiento de rescate; no queda claro si el evidente riesgo a corto plazo de la disminución del número de CD4+ (con mayor probabilidad de infecciones oportunistas) queda contrarrestado por el beneficio a largo plazo.
Niveles de los fármacos a administrar y cociente inhibitorio
En los tratamientos de rescate deben utilizarse fármacos o combinaciones de fármacos con elevada potencia y con regímenes que aseguren niveles plasmáticos de los fármacos elevados. Diversos estudios demuestran la relación directa entre respuesta virológica y niveles de IP o EFV38-43.
En pacientes en situación de fracaso virológico múltiple, las dosis habituales de los fármacos antirretrovirales pueden ser subóptimas, ya que la IC50 se eleva respecto a la cepa wild type. Además, en muchas ocasiones los tratamientos antirretrovirales de rescate incluyen múltiples fármacos cuyas interacciones farmacocinéticas y farmacodinámicas no son suficientemente conocidas y en muchas ocasiones la aparición de un efecto adverso o el fracaso virológico de un régimen terapéutico es el resultado de una interacción entre fármacos desconocida.
Estudios recientes demuestran la posibilidad de obtener respuestas virológicas en pacientes con mutaciones primarias a IP al aumentar los niveles de IDV administrándolo conjuntamente con RTV44,45, aunque los efectos secundarios pueden aumentar.
En tratamientos de rescate comunicaciones recientes demuestran la relación entre el IQ a LPV o SQV y la respuesta virológica46,47.
Estudio de resistencia a antirretrovirales
Los documentos y guías clínicas nacionales e internacionales recomiendan la utilización de las pruebas de resistencia a antirretrovirales en pacientes con fracaso virológico, especialmente en el segundo y tercer fracaso48,49 Estas recomendaciones se basan en diversos estudios retrospectivos y prospectivos que han demostrado en tratamientos de rescate que la respuesta virológica es proporcional al número de fármacos activos utilizados y que el número de fármacos activos administrados es claramente mayor cuando utilizamos estudios de resistencia que cuando no los usamos. Deeks y Pérez Elías24 demostraron en dos estudios retrospectivos que en pacientes previamente tratados con IP existía una mayor supresión de la replicación viral en los pacientes que recibieron 2 o 3 fármacos a los que el virus era fenotípicamente sensible.
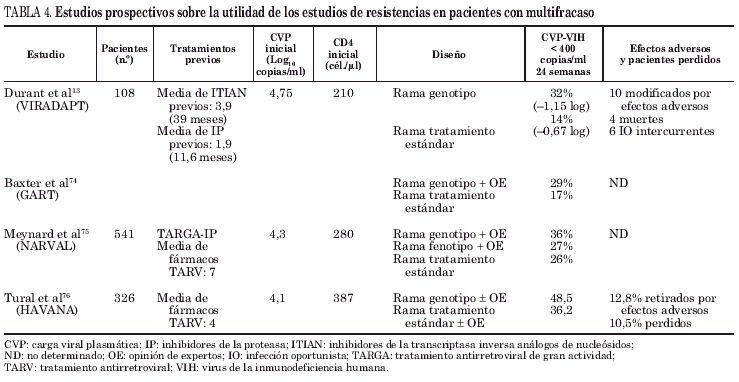
Existen al menos 4 estudios prospectivos que comparan la respuesta virológica obtenida en pacientes con multifracaso con la utilización de pruebas de resistencia. En alguno de los estudios también se evaluó la ayuda de la opinión a experto frente al estándar de decisión (tabla 4). Estos estudios demuestran una mejor respuesta virológica en aquellos pacientes en los que se dispuso de estudio de resistencias. En el estudio VIRADAPT13, los pacientes que pertenecían al grupo que utilizó el tests de resistencias presentaban a las 24 semanas una mayor respuesta virológica que el grupo sin tests de resistencias (control), esta respuesta se igualó a las 48 semanas al permitir que el grupo control dispusiera de tests de resistencias. También el estudio VIRADAPT realizó un análisis económico, demostrando reducción en los costes por paciente al permitir la reducción en el número de fármacos utilizados.
A pesar de los estudios de resistencias y el asesoramiento de expertos, estos estudios demuestran que sólo el 27-48% de los pacientes conseguirán CVP-VIH-1 indetectables a los 6 meses, demostrando sus importantes limitaciones, fundamentalmente por la carencia de fármacos antirretrovirales eficaces en estos pacientes.
Nuevos fármacos antirretrovirales en la estrategia terapéutica de pacientes con infección VIH en multifracaso
La resistencia cruzada entre los fármacos, sobre todo entre los IP y los ITINN, explica la falta de eficacia de los tratamientos de rescate en pacientes con experiencia a las tres clases de fármacos antirretrovirales. Son necesarios nuevos fármacos antirretrovirales que sean activos frente a virus resistentes y dirigidos frente a nuevas dianas terapéuticas o con diferentes mecanismos de acción.
Vamos ahora a referirnos a los nuevos fármacos antirretrovirales que quizá tengan un papel importante en futuros tratamientos de rescate.
Inhibidores de la transcriptasa inversa análogos de nucleósidos
Entre los nuevos ITIAN destacan el DAPD (análogo de guanosina) que es activo in vitro frente al VIH-1 y al virus de la hepatitis B (VHB). La desaminación por la adenosina desaminasa lo convierte en guanina dioxolano (DXG) que presenta una mayor actividad.
DAPD y DXG tienen unos elevados índices terapéuticos e in vitro tienen actividad frente al virus resistente a AZT, 3TC o ambos, así como frente a virus multirresistentes a ITINN, incluyendo los que presentan la inserción en el codón 6950,51.
En un estudio piloto realizado por Deeks et al52, 20 pacientes en multifracaso tras recibir una media de siete antirretrovirales y en TARGA durante un promedio de 4 años recibieron diferentes dosis de DAPD (200, 300 o 500 mg) por vía oral y en monoterapia. Tras 15 días de tratamiento, logró una disminución de la CVP de 0,5-1,1 log copias/ml. Cuando en 6 pacientes politratados, se añadió DAPD en una dosis de 500 mg/12 h, estos autores observaron un descenso de 1,9 log en la CVP53.
Inhibidores de la transcriptasa inversa análogos de nucleótidos
El tenofovir disoproxil fumarato (TDF) es un análogo nucleótido de la adenosina con una semivida de 17 h, que permite una sola dosis diaria. La mutación M184V, asociada a resistencia al 3TC, parece aumentar la sensibilidad al fármaco; además, el virus multirresistente a los ITIAN por la mutación Q151M, permanece susceptible al TDF. Deeks et al en 1998, demostraron una disminución menor a 1 log copias/ml en la CVP de los pacientes (más de un 50% de los mismos, habían recibido diferentes TARV) que tomaron TDF 300 mg, 1 vez al día, en monoterapia durante 28 días54. En otro estudio en fase II, efectuado en pacientes politratados a los que se añadió TDF a un régimen no supresivo, se detectaron reducciones en los niveles de CVP-VIH-1 dependiente de la dosis55. Una dosis de 300 mg una vez al día, a las 24 semanas, conseguía una reducción media de 0,6 log copias/ml en la CVP, que se mantenía a las 48 semanas. Sin embargo, el aumento en el número de CD4+ fue discreto, entre 11 y 58 cél./μl a las 48 semanas56. Casi todos los pacientes presentaban al menos una mutación frente a ITIAN, aunque muy pocos tenían la mutación K65R que parece conferir resistencia al tenofovir (TNF) y sólo 4 de 189 sujetos, desarrollaron esta mutación durante el seguimiento.
Inhibidores de la transcriptasa inversa no nucleósidos
La capravirina (AG-1549) fue diseñada para mantener actividad contra el virus resistente a los ITINN, siendo activo in vivo, contra algunas de las variantes del VIH resistentes a EFV o NVP57. El virus con la mutación K103N presenta un mínimo cambio en la IC50 para la capravirina, pero el virus con la mutación Y181C es 13 veces menos susceptible y la presencia de mutaciones adicionales a los ITINN se puede asociar a mayores niveles de resistencia. Se ha detectado toxicidad por capravirina en animales y ello ha originado la suspensión de los estudios en marcha con este fármaco.
TMC120 y TMC125 son dos nuevos y potentes ITINN que fueron primeramente seleccionados basándose en su excelente perfil antiviral, frente a cepas de VIH con resistencia fenotípica y mutaciones relevantes a ITINN. El TCM120 posee una IC50 de menos de 10 nM contra variantes de VIH-1 con las mutaciones K103N, V106A, Y181C o G190A/S58. En la actualidad se están desarrollando estudios en pacientes politratados con este fármaco.
Inhibidores de la proteasa
En la actualidad se dispone de 6 IP y la tendencia actual es administrarlos con RTV para aumentar su potencia y simplificar la dosificación. Los elevados niveles plasmáticos conseguidos por la potenciación de los IP con RTV, en algunos casos pueden superar bajos niveles de resistencia viral, aumentando y prolongando las posibilidades de utilizar los agentes IP habituales, en pacientes con fracaso virológico precoz. Pero el elevado nivel de resistencia cruzada entre los IP, incluyendo las formas potenciadas con RTV, se está convirtiendo en un problema reciente. El desarrollo de nuevos IP, con actividad frente a virus resistente a IP y que presenten un mejor perfil de tolerancia, se ha convertido en una prioridad.
El LPV es un nuevo IP que fue específicamente desarrollado, por su perfil de resistencia, para actuar contra aislados virales con mutaciones en la posición V82 de la enzima de la proteasa, que confieren resistencia a RTV, IDV y posiblemente SQV. El estudio M97-76532, evaluó este fármaco en pacientes naive a ITINN en los que había fallado el TARV basado en IP; 70 pacientes fueron tratados con LPV en monoterapia durante 2 semanas, posteriormente se añadieron NVP y al menos un ITIAN. Al menos dos tercios de los pacientes presentaban una sensibilidad disminuida a un IP y una tercera parte a 3 IP. Tras 72 semanas de tratamiento, el 88% de los pacientes presentaban menos de 400 copias/ml de carga viral y el 73%, menos de 50 copias/ml (v. tabla 1). Parte de estos resultados tan alentadores podría atribuirse a las propiedades farmacocinéticas del LPV combinado con RTV.
Otro estudio realizado en 57 pacientes naive para ITINN y tratados con una media de tres IP en el pasado (el 68% eran 4 veces menos susceptibles a tres o más IP) comparó la pauta de LPV/RTV 400/100 mg frente a 533/133 mg combinándolo con EFV y 2 ITIAN. Tras 24 semanas de tratamiento, el 96% de los que recibieron la dosis más alta de LPV presentaban una CVP-VIH-1 de menos de 400 copias/ml. A pesar de que todos los pacientes eran naive para los ITINN y que probablemente se beneficiaron con la adición de EFV, la mayoría de pacientes tenían resistencia basal a 3 o más ITIAN; así, sin el beneficio del LPV, EFV solamente hubiera ofrecido la ventaja a corto plazo de la monoterapia59.
Las respuestas al tratamiento en pacientes con múltiple exposición a IP, parece asociarse con el perfil fenotípico basal. Kempf et al60 observaron que las variantes virales con una disminución de la susceptibilidad al LPV de 10 veces, podían ser suprimidas a valores menores de 400 copias/ml, in vivo, tras 24 semanas de tratamiento60.
Respecto a nuevos IP todavía no comercializados, una comunicación reciente demuestra que el atazanavir administrado con SQV cada 24 h + 2 ITIAN en pacientes en fracaso previo presenta resultados virológicos similares a los tratados con RTV/SQV + 2 ITIAN con menores alteraciones en el perfil lipídico61.
En relación al TPV un estudio en fase II realizado en pacientes con fracaso a dos pautas con IP (> 5.000 copias/ml) y elevados niveles de resistencia fenotípica a los IP, aunque naive a ITINN, demuestra que la resistencia inicial cruzada al tipranavir es infrecuente. A dosis de TPV 500 mg/ 100 mg de RTV/12 h a las 48 semanas el descenso en la carga viral fue importante, no existiendo diferencias en los pacientes con múltiples mutaciones en el gen de la proteasa (2,39 logs en los pacientes con menos de a 5 mutaciones en el gen de la proteasa y de 2,24 logs si > 5 mutaciones)62.
Inhibidores de la fusión
Los inhibidores de la fusión (IF) son una nueva clase de agentes antirretrovirales potencialmente útiles en pacientes en situación de multifracaso.
El T-20 es un nuevo agente en fase avanzada de desarrollo clínico que inhibe la fusión entre el virus y la membrana celular. El T-20, es un péptido que corresponde a la secuencia HR-2 de la proteína de envoltura gp41; este fármaco se administra por vía parenteral y su principal efecto adverso consiste en el posible desarrollo de nódulos subcutáneos. En un estudio efectuado en pacientes politratados, se añadió T-20 al tratamiento preexistente, optimizando el régimen terapéutico con un test de resistencia fenotípica. El 37% de los pacientes logró una reducción superior a 1 log en la CVP-VIH-1 o inferior a 400 copias/ml. El 13% alcanzaron una carga viral de menos de 50 copias/ml63.
En otro estudio en pacientes tratados previamente con IP y naive a los ITINN, se evaluó la eficacia de un régimen con APV + RTV + ABC + EFV con o sin T-20. Los pacientes que recibieron T-20 tenían más probabilidades de alcanzar una CVP inferior a 400 copias/ml a las 24 semanas, sobre todo los que recibieron dosis de 100 mg 2 veces al día, aunque el número de pacientes retirados fue elevado64 T-20 representa una nueva opción que debe tenerse en cuenta en tratamientos de rescate, pero nunca en monoterapia, ya que podría producir la aparición de resistencia65.
El T-1249 es un segundo inhibidor de la fusión, más potente que el T-20 in vitro, con actividad frente a variantes del VIH resistentes a T-20. En un estudio a corto plazo, efectuado en 72 pacientes politratados, se detectó una buena respuesta dosis dependiente al T-1249 administrado por vía subcutánea. Con una dosis de 25 mg 2 veces al día, se conseguía una reducción promedio de 1,32 log copias/ml en la carga viral, a los 14 días.
En conclusión, parece que existen nuevos fármacos prometedores para el tratamiento de los pacientes en situación de multifracaso, aunque probablemente será necesario su combinación con al menos dos nuevos fármacos, para conseguir la supresión de la viremia. En los pacientes con fracaso virológico múltiple e inmunodepresión grave que no puedan esperar al desarrollo de nuevos fármacos eficaces, deben ensayarse otras estrategias terapéuticas. En estos pacientes la administración crónica de un TARGA con IP, aun en ausencia de eficacia virológica, aumenta la supervivencia y disminuye la incidencia de eventos oportunistas. La determinación de niveles plasmáticos de IP o ITINN, la administración de fármacos que induzcan mutaciones que disminuyan la fitness viral, la rotación periódica de fármacos y la profilaxis de las infecciones oportunistas pueden ser opciones más realistas que la tóxica "mega-HAART".