Se presenta el caso de una paciente de 43 años con antecedentes de osteoporosis, asma bronquial, artritis inflamatoria sin filiar, insuficiencia vascular periférica e inmunodepresión por uso prolongado de corticoides.
Acude por primera vez al servicio de urgencias con varias lesiones ulcerosas de diversos tamaños y con un patrón esporotricoide en la pierna izquierda, muy dolorosas, con calor local y eritema. Se le diagnostica como celulitis y se pauta tratamiento con amoxicilina/ácido clavulánico. Una semana después, vuelve al servicio de urgencias por aumento del dolor, calor y eritema en la zona de lesiones que no le permite caminar, que ha progresado en tamaño y que drena una secreción purulenta (fig. 1). Debido al empeoramiento de las lesiones y al aumento de los valores de los reactantes de fase aguda (proteína C reactiva [PCR] y leucocitos), se decide el ingreso hospitalario y se inicia un tratamiento con clindamicina y ciprofloxacino, cambiándose dos días más tarde a amoxicilina/ácido clavulánico y ciprofloxacino por náuseas. En este momento, se recogen muestras para su estudio bacteriológico. Estas se siembran en los medios de cultivo habituales junto al caldo de enriquecimiento de tioglicolato. Las muestras cutáneas son negativas tanto para bacterias aerobias como anaerobias tras 72 horas de incubación.
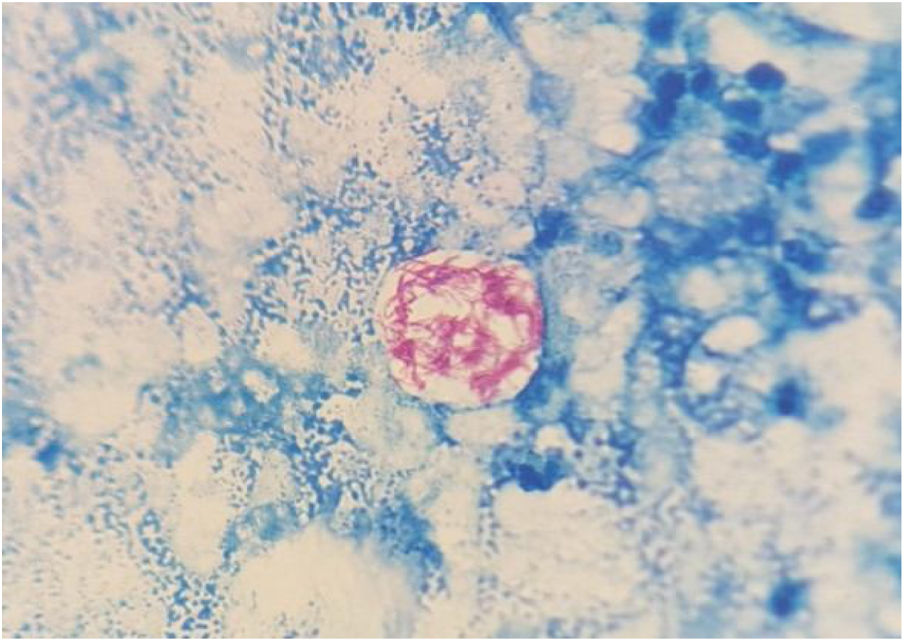
Al quinto día de incubación, se observa turbidez en el medio de enriquecimiento por lo que se realiza un subcultivo a medio sólido. A las 48 horas, crecen unas colonias con aspecto cremoso y brillantes en agar sangre y agar chocolate (fig. 2), que en la tinción de Gram son bacilos grampositivos y que se identifican como Mycobacterium abscessus subsp. massiliense con un score de 2,05 mediante espectrometría de masas (MALDI-TOF MS [Bruker®]), identificación que se confirma mediante PCR del gen 23S ARNr (GenoType® NTM-DR, Hain Lifescience). En este momento, recuperamos la muestra y se le aplica la tinción de Ziehl-Neelsen donde se observan bacilos ácido alcohol resistentes (fig. 3). El estudio de sensibilidad se efectuó mediante la prueba de epsilometría (E-test) (Biomerieux®) en agar Mueller-Hinton con una suspensión del uno de McFarland, y mediante microdilución en caldo (Microscan WalkAway®, Beckman Coulter), resultando sensible (según los criterios del Clinical and Laboratory Standards Institute [CLSI]) a claritromicina (CMI) (CMI = 0,016 mg/L), amikacina (CMI = 4 mg/L) y linezolid (CMI = 3 mg/L). La cepa se envió al Centro Nacional de Microbiología (Majadahonda) donde se confirmó la identificación y la sensibilidad a antimicrobianos.
La identificación correcta de este microorganismo es importante, ya que la subespecie M. abscessus subsp. abscessus posee el gen erm que puede conferir resistencia a macrólidos. Para confirmar que el aislado no presentó inducción de la resistencia por la presencia de metilasas, se reincubaron las pruebas de sensibilidad a antimicrobianos durante 14 días.
EvoluciónCon el resultado del aislamiento de la micobacteria, se cita a la paciente y se le pauta tratamiento con claritromicina y linezolid. Tras seis semanas de terapia específica, se observa una importante mejoría en las lesiones, que son más pequeñas, con disminución del calor y eritema, sin supuración, y la paciente tolera mejor la cura.
Comentario finalLa celulitis es una infección aguda que se extiende de forma progresiva y profunda por la piel, afectando al tejido subcutáneo. Streptococcus pyogenes y Staphylococcus aureus son las causas bacterianas más frecuentes, pero la etiología puede ser muy variada1. Las micobacterias de crecimiento rápido son bacilos pleomórficos, aerobios, inmóviles, intracelulares y resistentes a las condiciones ambientales. Están distribuidas mundialmente en el medio ambiente, pudiendo causar enfermedad en el caso de lesiones crónicas, inyecciones y heridas quirúrgicas o traumáticas con exposición al agua o a productos contaminados2. La mayoría de las lesiones cutáneas causadas por Mycobacterium chelonae o M. abscessus complex suelen presentarse diseminadas con úlceras dolorosas y rojizas que pueden afectar a miembros inferiores y que drenan espontáneamente. Estas infecciones aparecen más frecuentemente en pacientes inmunodeprimidos y no presentan una evidente puerta de entrada3. El grupo de M. abscessus está formado por tres subespecies: M. abscessus subsp. abscessus, M. abscessus subsp. massiliense y M. abscessus subsp. bolletii4,5. Normalmente, son resistentes a fluoroquinolonas y sensibles a macrólidos, imipenem, amikacina y a tigeciclina, que se usa como alternativa6.
Queremos destacar la importancia de la sospecha clínica de infección por micobacterias de crecimiento rápido en las lesiones de piel y de partes blandas que no se curan con el tratamiento habitual y de prolongar los tiempos de incubación de siete a 10 días7,8. Asimismo, destacar la correcta y rápida identificación mediante espectrometría de masas9,10.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos a la Dra. María Soledad Jiménez-Pajares del Centro Nacional de Microbiología (ISCIII, Majadahonda, Madrid) por su colaboración en la caracterización molecular de la micobacteria.