A principios del siglo xx, la escarlatina y la difteria representaban casi la mitad de los ingresos hospitalarios por enfermedades infecciosas, y alrededor del 5% del personal sanitario adquiría estas infecciones a consecuencia de su exposición ocupacional 1. Richardson 2 afirmaba que en aquella época muchos trabajadores sanitarios evitaban el cuidado de estos pacientes por temor a las posibles consecuencias.
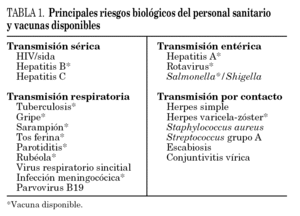
Los hospitales y centros sanitarios, lugares por excelencia para la atención de los problemas de salud de la población, constituyen a su vez entornos de riesgo de adquisición y diseminación de enfermedades infecciosas para el personal sanitario y los pacientes (tabla 1). Son numerosas las publicaciones que hacen referencia a brotes intrahospitalarios de infecciones como el sarampión, la varicela o la gripe 3. Sin embargo, y aunque pueda parecer un contrasentido, actualmente la percepción del riesgo en ocasiones se minimiza e incluso, algunos sanitarios, parecen ignorarlo con la falsa creencia de que la exposición continuada a los microorganismos les hace inmunes a su adquisición.
Si tomamos como ejemplo la gripe, infección comunitaria de elevada morbilidad y que cada invierno genera un número importante de hospitalizaciones, se observa que la cifra de casos de adquisición nosocomial no es despreciable. En el 17% de los pacientes hospitalizados con gripe, ésta es de origen nosocomial 4. Algunos brotes intrahospitalarios ocurridos en los últimos años en España ponen en evidencia la trascendencia del problema. En febrero de 2001, se detectó un brote de gripe en el Servicio de Enfermedades Infecciosas de un hospital terciario de Barcelona, la tasa de ataque en los pacientes fue del 34% y en el personal sanitario del 51%, con el resultado del fallecimiento de una enferma de 30 años, afectada de sida, que desarrolló una neumonía grave por virus influenza A; sólo el 7% de los sanitarios de esta área estaban vacunados 5. En 2002, se describieron dos brotes consecutivos en dos unidades de neonatología de otro centro hospitalario de Barcelona, con una tasa de ataque en recién nacidos del 31,5%, y con transmisión secundaria al personal sanitario y a algunos familiares 6. La reflexión que debe hacerse a partir de éstos y de otros muchos brotes similares publicados en todo el mundo es que muchos de estos casos se podrían haber evitado; la gripe es una infección prevenible por vacunación.
El trabajo realizado por Galicia-Sicilia et al 7, publicado en este mismo número, aporta más información sobre la realidad de la vacunación antigripal en los profesionales de la salud. A pesar de que existe un amplio consenso en las recomendaciones de inmunización antigripal anual de las personas con enfermedades de base de riesgo y de sus contactos, entre los que se incluye el personal sanitario 8, sólo el 22% de los sanitarios de este centro se vacunaron en la temporada gripal 2003-2004, y los que lo hicieron argumentaron como principal motivo, la protección de su propia salud, no la de los pacientes. Una conclusión importante en este sentido y que debe enfatizarse en todas las actividades de formación sobre prevención de riesgos laborales y control de la infección nosocomial es la doble finalidad de la vacunación antigripal en el entorno hospitalario: la protección del propio sanitario y la reducción del riesgo de transmisión de la gripe a los pacientes. Hospitales con programas activos de vacunación de sus empleados han logrado disminuciones de la incidencia de gripe en el personal de hasta el 88% 9 y una reducción de la mortalidad por complicaciones de esta infección en los pacientes cercana al 50% 10,11.
Sorprende que los trabajadores de la salud, que por nuestra profesión y mejor acceso a la información, deberíamos tener un mayor conocimiento científico sobre la efectividad de la vacunación que el resto de la población, tengamos en este tema tantas falsas percepciones y conceptos erróneos. Y más aún en España, país líder a nivel mundial por sus coberturas vacunales frente a gripe en población mayor de 64 años 12. Si los sanitarios recomendamos a nuestros pacientes que se vacunen, ¿por qué no seguimos nosotros mismos tales indicaciones?
Múltiples estudios, realizados en Estados Unidos, Europa y también en España, han intentado profundizar en las barreras o motivos que expliquen este fenómeno y han obtenido resultados muy similares. Las principales razones argumentadas por los sanitarios para rechazar la vacunación son la autopercepción de buena salud, el temor a los efectos adversos y las dudas sobre su efectividad 7,13-19. Según una reciente encuesta realizada a médicos residentes en Estados Unidos, entre el 11 y el 31% pensaban que la vacuna antigripal podía provocar la gripe o incrementar la susceptibilidad de infección por otros virus respiratorios 20. Es evidente que hace falta más formación sobre este tema.
En los últimos años se han utilizado diversas estrategias dirigidas a incrementar las coberturas vacunales en sanitarios. El enfoque debe ser doble:
1.Por una parte, facilitar el acceso a la vacunación de aquellos que habitualmente ya se vacunan. No hay que olvidar que la principal barrera referida por los sanitarios «convencidos» es la falta de tiempo 20. Los programas de vacunación activa, con inmunización en el propio lugar de trabajo a través de equipos móviles, es la estrategia más efectiva 21,22. En nuestro centro, antes de la implantación de dicha estrategia, las coberturas vacunales eran de sólo un 5%, cifra que se ha ido incrementando progresivamente 21 hasta más del 40% en la última temporada gripal (datos personales).
2.Por otro lado, deben reforzarse los programas de formación continuada y las intervenciones dirigidas a aquellos sanitarios «no convencidos». La realización de sesiones, talleres y conferencias sobre este tema, dirigidas a los diferentes colectivos profesionales del centro, con participación activa de aquellas personas que por su cargo o rol en la institución pueden ejercen un refuerzo positivo, es la estrategia más utilizada, y con un impacto significativo en el colectivo médico 23.
Desgraciadamente, a pesar de la puesta en marcha de muchas de estas estrategias, de la insistencia en las recomendaciones anuales, y de la publicación constante de trabajos sobre el tema, las coberturas vacunales del personal sanitario siguen siendo inaceptablemente bajas. Por tanto, es evidente que hay que hacer algo más. Un reto importante es conseguir una mayor implicación institucional, no sólo del propio centro, sino de las autoridades sanitarias, sociedades científicas y asociaciones de profesionales. La medida adoptada en Estados Unidos sobre la inclusión de la cobertura vacunal de los trabajadores como un indicador de calidad de un centro sanitario (Joint Commission on Accreditation of Healthcare Organizations) 24, o la propuesta del Center for Disease Control and Prevention (CDC) de informar a los usuarios sobre el estado de vacunación de los sanitarios 25 pueden contribuir a mejorar la situación. La obligatoriedad de la vacunación para aquellos sanitarios que atienden a pacientes de alto riesgo, medida ya implantada en algunos países, sería, sin duda, la estrategia más efectiva, aunque no aplicable por el momento en España, donde las indicaciones vacunales son recomendaciones sanitarias, no medidas de obligado cumplimiento.
La prevención primaria de la patología laboral se basa especialmente en el conocimiento del riesgo y en una adecuada aplicación de las medidas de prevención. Algunas de ellas son muy eficaces para la protección, tanto de los trabajadores de la salud como de los pacientes. La prevención de la hepatitis B mediante la inmunización es uno de los mejores ejemplos 26.
Correspondencia: Dra. M. Campins Martí.
Doctor Roux, 103 ático. 08017 Barcelona. España.
Correo electrónico: magca@jet.es
Manuscrito recibido el 9/7/2006; aceptado el 10/7/2006.