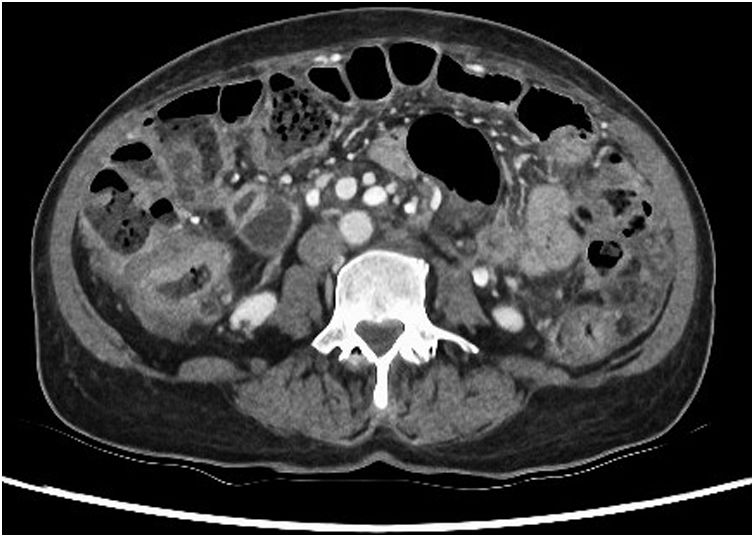
Mujer de 62 años, natural de Perú, con antecedente de artritis reumatoide en tratamiento con metotrexato, adalimumab y prednisona. Acude a urgencias por un cuadro de varias semanas de evolución consistente en malestar general, astenia, pérdida de 6kg de peso y dolor abdominal. En la valoración inicial se realiza analítica completa que muestra neutrofilia con elevación de marcadores inflamatorios, con normalidad del resto de parámetros, y TC toraco-abdomino-pélvica que objetiva engrosamientos colónicos murales compatibles con neoplasias primarias sincrónicas y ascitis con lesiones omentales indicativas de carcinomatosis peritoneal (fig. 1), sin hallazgos patológicos a nivel torácico. Se realiza paracentesis diagnóstica con ascitis linfocítica y adenosín desaminasa elevada, sin visualizarse microorganismos en la tinción de Gram.
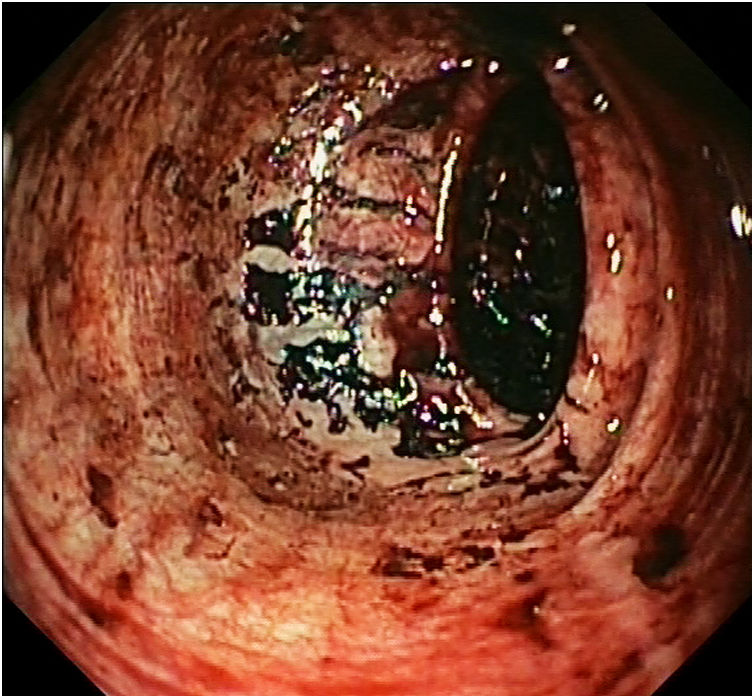
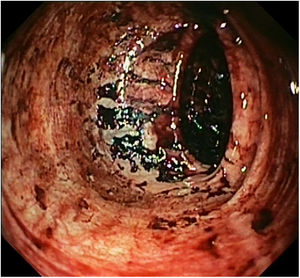
Se decide ingreso en Medicina Interna. Tras una semana de hospitalización, la paciente presenta hematemesis con shock hemorrágico que requiere soporte transfusional, constatando en la angio-TC abdominal la presencia de un foco de hemorragia arterial activa en sigma. Tras la estabilización de la paciente, se realiza gastrocolonoscopia, objetivando una úlcera esofágica Forrest-III y múltiples úlceras colónicas sin hemorragia activa (fig. 2). Se toman muestras para anatomía patológica y microbiología (cultivo de bacterias, micobacterias y hongos, y PCR de virus). El estudio anatomo-patológico preliminar muestra un infiltrado granulomatoso con focos de necrosis, sin células indicativas de malignidad. Pese a la presentación atípica, se plantea como posibilidad una tuberculosis del tracto gastrointestinal, sin iniciarse tratamiento antituberculoso a la espera de los resultados microbiológicos.
Tras 3 días de ingreso, la paciente presenta cuadro de shock y desaturación, con elevación marcada de parámetros inflamatorios y sin anemización. Dada la inestabilidad de hemodinámica y respiratoria de la paciente se traslada a la Unidad de Cuidados Intensivos.
A las pocas horas, la paciente precisa intubación orotraqueal y perfusión de vasopresores a dosis elevadas en el contexto de shock refractario y síndrome de distrés respiratorio agudo (SDRA). Analítica con parámetros inflamatorios en ascenso, coagulopatía, fracaso renal agudo e hipertransaminasemia mixta con hiperbilirrubinemia de nueva aparición. Ante la sospecha de shock séptico, pese a la ausencia de aislamientos microbiológicos, se inicia tratamiento antimicrobiano de amplio espectro con isoniazida, rifampicina, etambutol, levofloxacino y linezolid (asumiendo la posibilidad de tuberculosis multirresistente, dada la procedencia de la paciente), junto con meropenem y anfotericina-B.
La PCR de tuberculosis (GeneXpert®, Cepheid, Sunnyvale, California, EE. UU.) y virus en muestra de úlcera digestiva negativos, junto con estudio de interferón gamma (IGRA) en plasma negativo, por lo que se decide suspender tratamiento antituberculoso, manteniendo meropenem, linezolid y anfotericina-B ante la sospecha de etiología bacteriana o fúngica.
Cultivos de úlceras digestivas negativos al día 10 de ingreso, junto con hemocultivos y cultivos de orina, heces y lavado broncoalveolar negativos, carga viral de citomegalovirus negativa y serologías para Strongyloides y virus y bacterias atípicas también negativas.
Mejoría respiratoria y hemodinámica progresiva tras la segunda semana de ingreso, permitiendo extubar a la paciente y reducir la dosis de vasopresores.
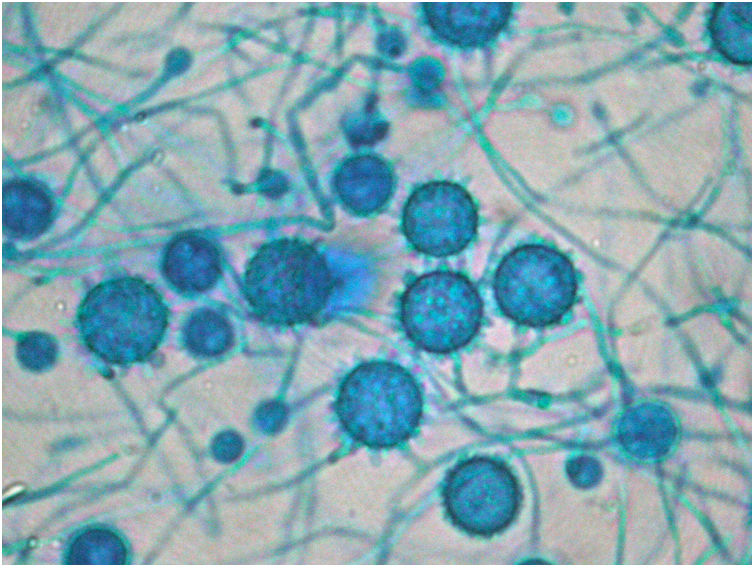
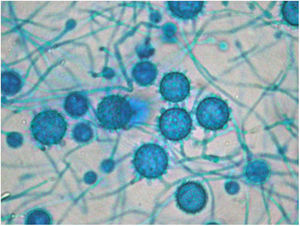
Informe definitivo de Anatomía Patológica de úlceras digestivas con visualización de estructuras fúngicas, sin células indicativas de malignidad. Con este resultado, se plantea la posibilidad de una histoplasmosis diseminada, confirmándose la misma tras crecimiento de Histoplasma capsulatum (H. capsulatum) en cultivos al día 16 de ingreso (fig. 3), junto con estudio de inmunodifusión en plasma positivo.
Se retiran antibióticos, manteniendo anfotericina-B, con mejoría clínica progresiva. Una vez comprobada la tolerancia oral y tras 22 días de tratamiento, se inicia itraconazol, siendo dada de alta a planta de hospitalización convencional, donde continuó la mejoría.
DiscusiónLa histoplasmosis es una micosis causada por Histoplasma capsulatum, endémica de América del Norte y varios países de América Latina1,2. Generalmente, es asintomática en pacientes inmunocompetentes. En los casos sintomáticos, es más frecuente la presentación pulmonar aguda como un cuadro respiratorio inespecífico autolimitado que puede complicarse con pericarditis, linfadenopatía mediastínica, nódulos pulmonares, pericarditis o SDRA; o una infección crónica similar a la tuberculosis. No obstante, en pacientes inmunodeprimidos, con una frecuencia de aproximadamente 1 de cada 2.000 pacientes2, puede cursar como una infección diseminada con afectación de varios órganos, siendo los principales factores de riesgo para ello infección por virus de la inmunodeficiencia humana, trasplante de órgano sólido, tratamiento con antifactor de necrosis tumoral y edad avanzada. En estos casos puede aparecer linfadenopatía periférica, hepatoesplenomegalia, citopenias, alteración de la función hepática, infiltrados pulmonares intersticiales, lesiones cutáneas, meningoencefalitis y lesiones ulcerosas o masas en el tracto gastrointestinal, entre otros3-5. El tratamiento de la infección diseminada se realiza con anfotericina-B durante 14 días o hasta mejoría clínica, con posterior transición a itraconazol por vía oral hasta completar 12 meses de tratamiento o mientras persista la inmunosupresión6,7.
Destaca en nuestra paciente la presentación atípica del cuadro, sin citopenias, megalias, linfadenopatías, lesiones cutáneas ni clínica pulmonar al inicio, con síntomas predominantemente abdominales a pesar de que, aunque hasta el 70% de los pacientes presentan afectación abdominal, esta es en la mayoría de ocasiones asintomática, detectándose en muchos casos únicamente en la necropsia4.
Por lo tanto, siempre debemos plantear la posibilidad de una micosis endémica en un paciente inmunosuprimido procedente de dichas regiones y, aunque se haga el diagnóstico diferencial con otras infecciones (bacterianas o por micobacterias) y enfermedades inflamatorias (sarcoidosis o enfermedad inflamatoria intestinal), es fundamental una adecuada toma de muestras microbiológicas y el inicio del tratamiento de forma empírica dado que los resultados microbiológicos tardan en obtenerse y esto puede condicionar una evolución fatal del paciente.
FinanciaciónNo se ha recibido ningún tipo de financiación.