Paciente de 31 años natural de Marruecos (llevaba 8 años sin viajar a su país) acudió a urgencias por cuadro de 6 meses de evolución de tos con expectoración escasa amarillenta sin otros síntomas asociados. Como antecedentes epidemiológicos, el paciente refirió pasar largos periodos con perros durante su infancia.
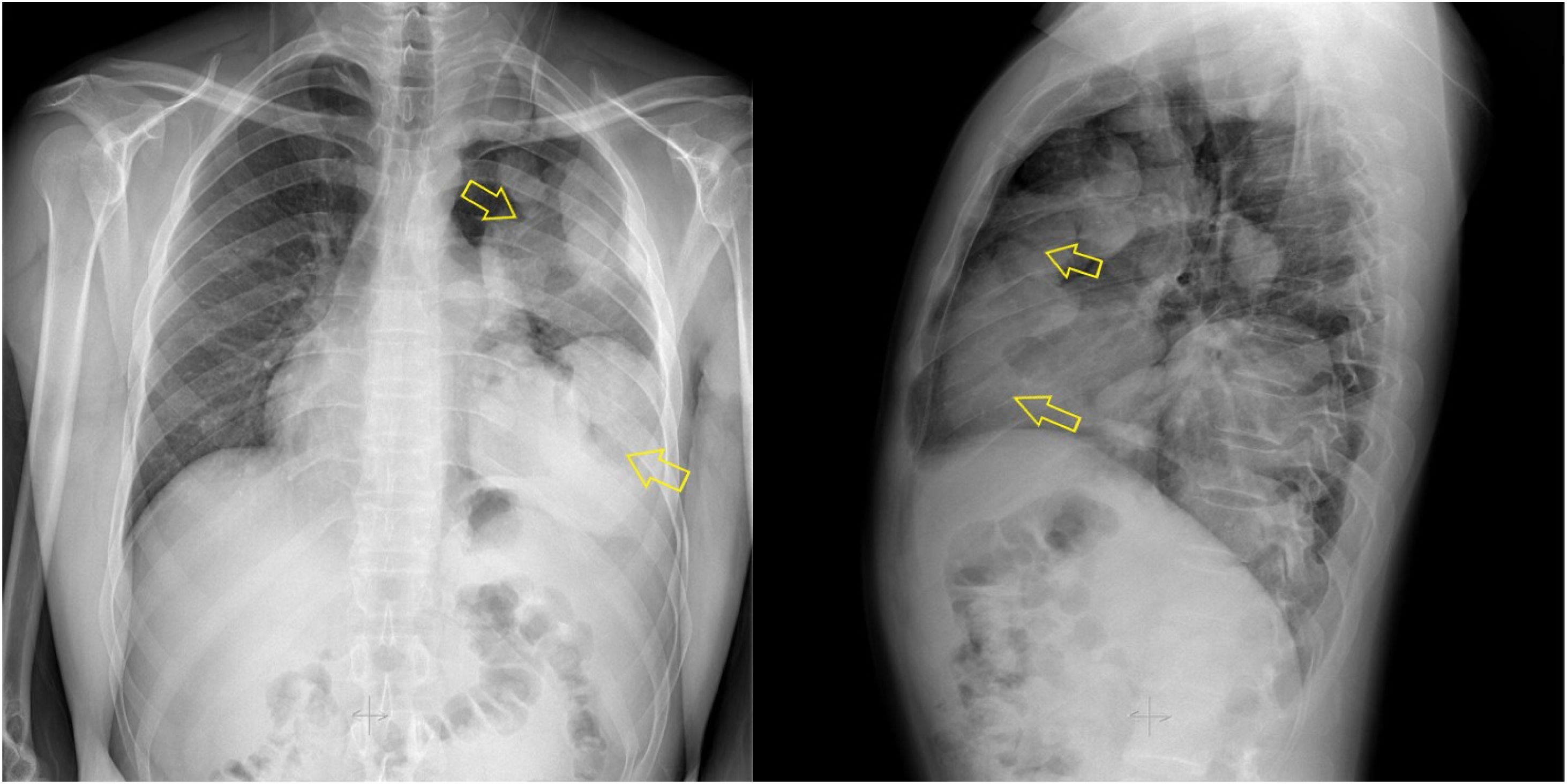
En la exploración presentaba hipoventilación pulmonar izquierda con hipofonesis en base pulmonar y bulto en zona clavicular izquierda no doloroso, de un año de evolución. En la analítica de sangre destacaban una PCR de 8,31mg/l y 760 eosinófilos/μl. Una radiografía de tórax (fig. 1) mostró una masa que ocupaba prácticamente la totalidad del pulmón izquierdo, siendo ingresado para estudio con levofloxacino 500mg/24h IV.
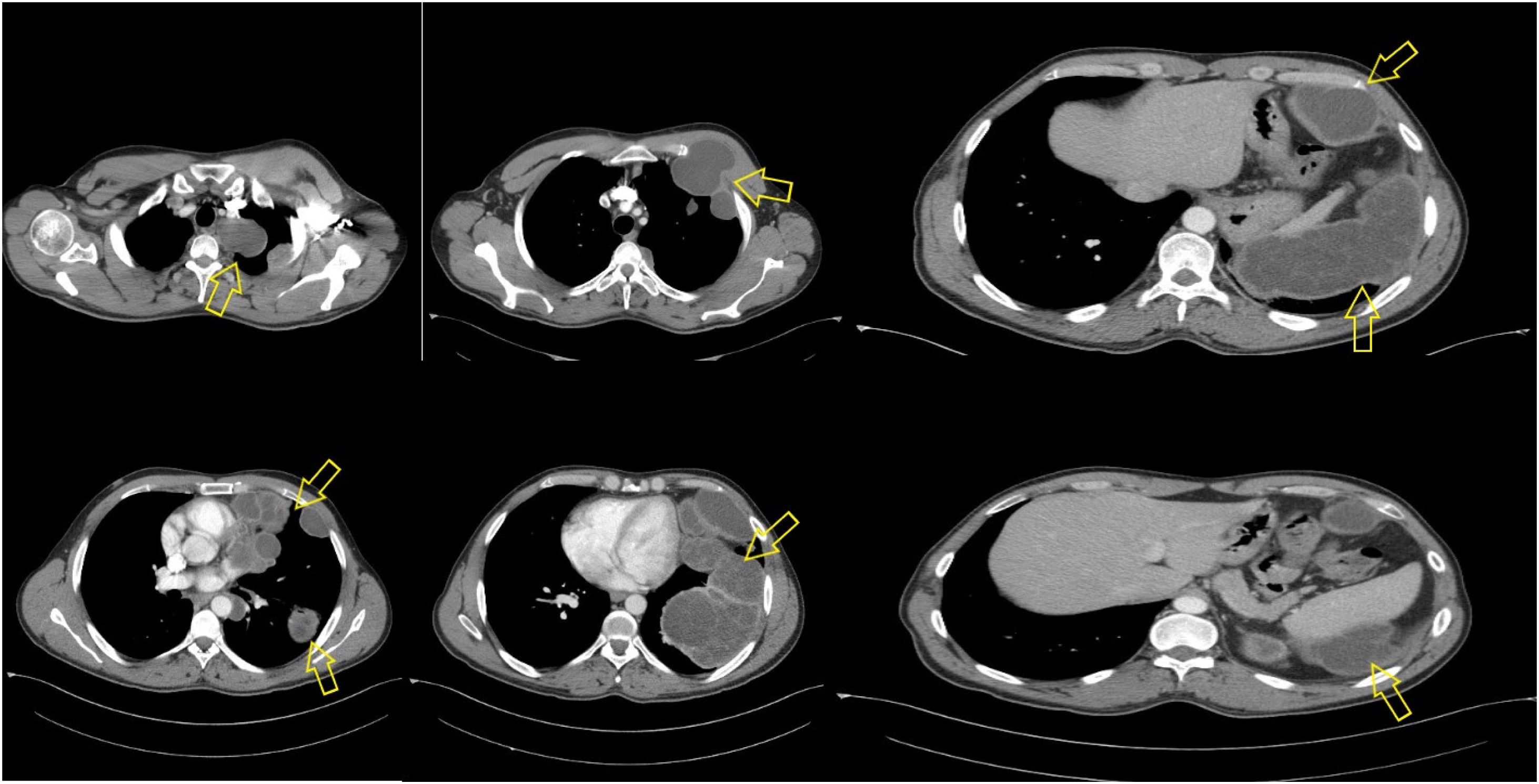
El cultivo de esputo y la PCR de SARS-CoV-2 fueron negativos, de modo que se realizó una tomografía computarizada (TC), observándose grandes lesiones quísticas pleurales de hasta 12cm con múltiples septos en su interior (fig. 2). Otras lesiones protruían hacia el pectoral izquierdo entre segundo y tercero arco costal, extendiéndose desde base izquierda pulmonar hacia hipocondrio izquierdo y cara posterior del bazo, compatible con hidatidosis pleural difusa. Se obtuvo una muestra de serología para detección de anticuerpos séricos de Echinococcus granulosus. El test Hydatidose fumouzeR (Fumouze Diagnostics, Levallois-Perret, Francia) detectó anticuerpos séricos a títulos 1/1.024, siendo confirmado mediante una segunda muestra.
EvoluciónSe decidió quistectomía múltiple, recibiendo 4h antes una dosis de 400mg de albendazol previa a la cirugía. Se resecaron hasta 15 quistes distintos que fueron enviados a Anatomía Patológica, siendo observados formaciones quísticas compuestas por una pared fibrosa en periferia con finas laminaciones concéntricas y una capa germinal central. La pared quística ocasionaba una reacción inflamatoria periférica con abundantes eosinófilos y presencia de células gigante multinucleada tipo cuerpo extraño (fig. 3). El paciente recibió 400mg/12h de albendazol oral durante 3 meses con mejoría clínica. Seis meses después se realizó una TC, observándose únicamente lesión quística de 35mm a nivel paramediastínico junto a otra de 25mm en la zona del ligamento pulmonar inferior.
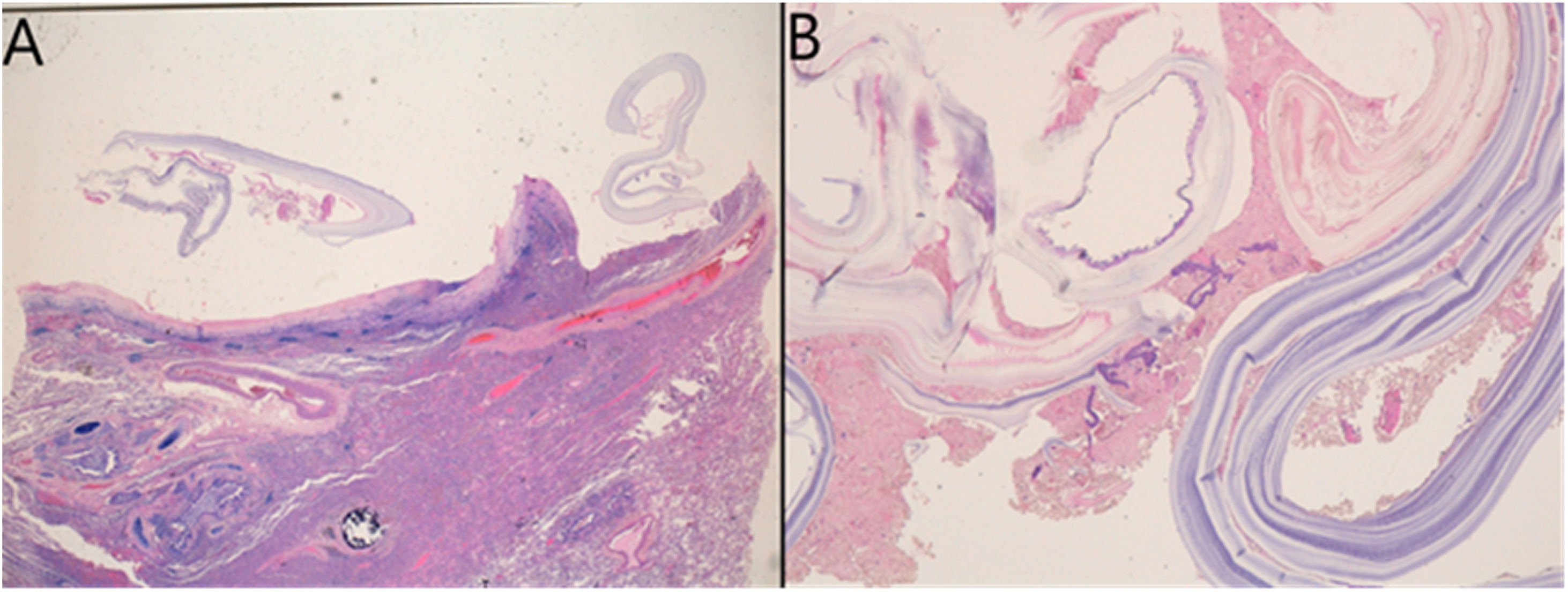
Anatomía patológica de uno de los quistes. A) Tejido pleuropulmonar, con cambios inflamatorios y fibrosis en la zona pleural, correspondientes a la capa externa fibrosa adventicia del quiste hidatídico. B) imagen en detalle (×400) de las capas del quiste hidatídico, a la derecha se identifica la capa laminar media (cutícula) y, sueltas, tiras desintegradas de la capa más interna (germinal).
La echinococosis quística (EQ) o hidatidosis es una zoonosis parasitaria causada en humanos por el estadio larvario de 3especies distintas de Equinococcus spp., entre las que se incluyen Echinococcus granulosus, Echinococcus ortleppi y Echinococcus canadensis. Es considerada por las Organización Mundial de la Salud una de las 20 enfermedades tropicales desatendidas por su ausencia casi total de los programas de salud mundial y provoca perjuicios a nivel personal y profesional de estas poblaciones. La enfermedad tiene una distribución mundial, con mayor prevalencia en países del área mediterránea, norte y este de África o China, entre otros. Casulli et al., en un reciente artículo, describen la incidencia de casos en muchos países de Europa. En España, la incidencia en el periodo 1997-2020 fue de un caso por 100.000 habitantes, mientras que en el periodo 2017-2019 la incidencia fue de 0,56 casos por 100.000 habitantes, con un total de casos reportados de 10.675 y una tendencia decreciente desde 19971.
Se transmite a través del ciclo doméstico, en el que participan los perros como huéspedes definitivos y pequeños rumiantes como huéspedes intermedios siendo el ser humano un huésped accidental. Los huevos que desprenden los perros infectados siguen siendo la fuente más importante de infección. La hidatidosis transcurre de forma asintomática habitualmente hasta que ocurre alguna complicación, desde rotura del quiste provocando reacción anafiláctica, desarrollo de fístulas o efecto masa en estructuras vecinas, siendo frecuente que se descubran incidentalmente. La mayoría de los pacientes presentan una única lesión quística localizada en un solo órgano, siendo el hígado el más afectado (hasta 70% de casos). En ocasiones, las oncosferas pueden eludir la circulación hepática y acceder a la sistémica, desde la que pueden diseminar a otros órganos como pulmón (afectación extrahepática más frecuente), cavidades abdominal o pleural, el riñón o el cerebro, el ojo, entre otros2. Sin embargo, la afectación pulmonar de forma aislada es infrecuente en la hidatidosis.
El diagnóstico se basa fundamentalmente en los hallazgos clínicos, antecedentes epidemiológicos, la serología y las técnicas de imagen. El diagnóstico de certeza viene determinado por el hallazgo del parásito en el examen microscópico del fluido del quiste hidatídico o en la muestra histológica.
En España, el número de casos de EQ tanto autóctonos como importados parece estar infradiagnosticado por 2razones: a) la realización de pruebas diagnósticas (ecografía/TC y serología) solo es realizada en pacientes sintomáticos, y b) la declaración de casos a los sistemas de vigilancia epidemiológica es deficiente. De hecho, la revisión de Zabala et al. pone de manifiesto la deficiencia de los actuales sistemas de notificación tanto nacionales como europeos por la disparidad de casos reportados en la literatura en comparación con los declarados3.
Por otro lado, el tratamiento se basa en 3puntos importantes: uso de antiparasitarios, cirugía o drenaje percutáneo (PAIR), aunque este último está contraindicado en los casos de hidatidosis pulmonar, siendo necesario abordaje quirúrgico mediante toracotomía. En los pacientes sintomáticos con quistes menores de 5cm o inoperables pueden utilizarse los benzimidazoles como único tratamiento único tratamiento, en forma de tratamiento generalmente en forma de albendazol 400mg dos veces al día durante 6 meses, así como asociarlos, así como asociarlos a la cirugía o PAIR para evitar la equinococosis secundaria (o siembra hidatídica). En el caso de portadores asintomáticos, la aproximación terapéutica de «observar y esperar» podría ser utilizada en los quistes heterógenos o calcificados (CE4, CE5 o incluso C3b inactivados de la clasificación de quistes por diagnóstico ecográfico). El tratamiento con albendazol previo a la cirugía o posterior a la misma es obligado en muchos casos dado el elevado riesgo de siembra secundaria tras quistectomía. En función de la situación clínica y del número o tamaño de los quistes se elegirá conjuntamente el tipo de tratamiento más adecuado4. El seguimiento de los casos debería ser cada 6 meses los primeros 2años mediante prueba de imagen y determinación serológica; sin embargo, no hay criterios de unificación claros y se pueden observar discrepancias en la práctica clínica (en nuestro caso no se realizó seguimiento serológico).
Consentimiento informadoEl consentimiento fue obtenido del paciente para la publicación del caso.
FinanciaciónNo se ha recibido financiación para la realización de la carta científica.
Conflicto de interesesLos autores declaran no presentar conflicto de intereses.