En 2010 el Grupo Español de Estudio de SIDA (GeSIDA) desarrolló 66 indicadores de calidad asistencial. Nuestro objetivo es determinar cuáles de estos indicadores se asocian a mortalidad y/o ingreso, y realizar una evaluación preliminar de la utilidad de un índice predictor de mortalidad e ingreso.
MétodosEstudio de cohortes retrospectivo realizado en el Hospital Universitario Son Espases. Los pacientes con infección por el virus de la inmunodeficiencia humana incluidos fueron aquellos que iniciaron seguimiento en consultas entre el 1 de enero de2000 y el 31 de diciembre de 2012. Se realizó análisis descriptivo de las variables demográficas y de los indicadores, y un estudio de regresión logística para valorar la asociación entre los indicadores y riesgo de mortalidad/ingreso. Se calcularon índices predictores de mortalidad e ingreso para pacientes en seguimiento y en tratamiento.
ResultadosFueron incluidos 1.944 pacientes (media de edad: 37 años, el 78,8% varones). En el análisis multivariante relativo a mortalidad, los indicadores asociados en pacientes en seguimiento fueron el 7, 16 y 20 y en pacientes en tratamiento se añaden el 35 y 38. En el análisis multivariante relativo a ingreso, los indicadores asociados en pacientes en seguimiento fueron los mismos que para mortalidad, además del 31, y en el grupo de pacientes en tratamiento se asociaban los indicadores 7, 16, 20, 35, 38 y 40.
ConclusiónSe han identificado varios indicadores de calidad que pueden estar relacionados con ingreso hospitalario y mortalidad. Estos indicadores hacen referencia fundamentalmente al retraso diagnóstico, seguimiento regular, prevención de las infecciones y control de comorbilidades.
In 2010, the AIDS Study Group (Grupo de Estudio del SIDA [GESIDA]) developed 66 quality care indicators. The aim of this study is to determine which of these indicators are associated with mortality and hospital admission, and to perform a preliminary assessment of a prediction rule for mortality and hospital admission in patients on treatment and follow-up.
MethodsA retrospective cohort study was conducted in the Hospital Universitario Son Espases (Palma de Mallorca, Spain). Eligible participants were patients with human immunodeficiency syndrome≥18 years old who began follow-up in the Infectious Disease Section between 1 January 2000 and 31 December 2012. A descriptive analysis was performed to evaluate anthropometric variables, and a logistic regression analysis to assess the association between GESIDA indicators and mortality/admission. The mortality probability model was built using logistic regression.
ResultsA total of 1,944 adults were eligible (median age: 37 years old, 78.8% male). In the multivariate analysis, the quality of care indicators associated with mortality in the follow-up patient group were the items 7, 16 and 20, and in the group of patients on treatment were 7, 16, 20, 35, and 38. The quality of care indicators associated with hospital admissions in the follow-up patients group were the same as those in the mortality analysis, plus number 31. In the treatment group the associated quality of care indicators were items 7, 16, 20, 35, 38, and 40.
ConclusionsSome GeSIDA quality of care indicators were associated with mortality and/or hospital admissions. These indicators are associated with delayed diagnosis, regular monitoring, prevention of infections, and control of comorbidities.
Desde el descubrimiento de la infección por el virus de la inmunodeficiencia humana (VIH) hemos sido testigos de un gran progreso en los conocimientos sobre su diagnóstico y el manejo clínico y terapéutico de las personas afectadas, como demuestran las numerosas guías clínicas de las que disponemos actualmente. Sin embargo, la aplicación de indicadores o sistemas de valoración de la calidad asistencial en estos pacientes hasta hace poco tiempo era escasa.
En los últimos años han surgido varias iniciativas para el desarrollo de indicadores de calidad asistencial con el objetivo de detectar y planificar cambios para la mejora continuada de las unidades de VIH. A este respecto, en el año 2010 el Grupo Español de Estudio de SIDA (GeSIDA) definió una lista de 66 indicadores basados en las guías de práctica clínica del mismo grupo de trabajo. De estos 66 indicadores, 22 fueron considerados como relevantes y que GeSIDA entiende que su aplicación es recomendable en todas las unidades de atención a personas con infección por el VIH1. Estos indicadores considerados como relevantes han sido validados recientemente2.
En el año 2012 el British Columbia Centre for Excellence in HIV/AIDS en Vancouver (Canadá) desarrolló y validó la escala Programmatic Compliance Score, basada en las guías de tratamiento americanas de adultos infectados por el VIH (IAS-USA treatment guidelines for HIV-infected adults). En este trabajo se validó la escala Programmatic Compliance Score como predictora de mortalidad por cualquier causa en pacientes que estaban recibiendo tratamiento antirretroviral (TARV)3.
Por otra parte, el Departamento de Salud y Servicios Humanos de Washington también ha desarrollado una serie de indicadores de calidad asistencial para monitorizar la atención clínica relacionada con prevención, tratamiento y servicios clínicos de pacientes con infección por VIH. La creación de estos indicadores está orientada al control de la utilización de recursos y a la administración de los mismos. Los indicadores se pueden consultar en la página web http://kff.org/state-category/hivaids/.
La cohorte Veterans Aging Cohort Study (VACS) ha realizado un índice pronóstico que ha añadido a los indicadores pronósticos de mortalidad de VIH4,5 unos marcadores analíticos relacionados con eventos no sida, demostrando su utilidad como predictores de mortalidad y de ingresos hospitalarios y en unidades de cuidados intensivos6,7.
El objetivo de este estudio es determinar cuáles de los indicadores de calidad de GeSIDA se asocian a mortalidad y/o ingreso. Por otra parte, realizaremos una evaluación preliminar de la utilidad de un índice predictor de mortalidad e ingreso en los pacientes en seguimiento y en el subgrupo de pacientes que iniciaron TARV durante el periodo de estudio.
MétodosEstudio realizado en el Hospital Universitario Son Espases ubicado en Palma de Mallorca (España). El hospital ofrece cobertura sanitaria a 330.000 habitantes. Los pacientes con infección por el VIH que han estado en seguimiento en consultas externas del Hospital Universitario Son Espases desde el año 2000 hasta el año 2012 han sido 3.372. En la fecha de finalización del estudio había 1.825 pacientes con infección por el VIH en seguimiento.
Los pacientes con infección por el VIH que han sido incluidos en el estudio son aquellos mayores de 18 años que iniciaron seguimiento en consultas externas de Infecciosas en el Hospital Universitario Son Espases entre el 1 de enero de 2000 y el 31 de diciembre de 2012. El periodo de seguimiento se inicia desde el primer registro del paciente hasta el momento del exitus o pérdida de seguimiento por cualquier causa, y en el resto de los pacientes hasta la fecha de cierre del estudio el 30 de junio de 2013.
Se trata de un estudio de cohortes retrospectivo y ha sido realizado a través de la recogida de variables de una base de datos específica de pacientes con infección por VIH del hospital (eVIHa), en la que se incluyen sin excepción a todos los pacientes que inician seguimiento desde el año 2000. Esta base de datos sigue controles periódicos de calidad y participa en cohortes nacionales e internacionales.
Las variables estudiadas han sido: edad en el momento del inicio del seguimiento, sexo, la condición de haber sido en algún momento del estudio usuario de drogas por vía parenteral (UDVP) como factor de riesgo para infección por el VIH, fecha de la primera visita a la consulta de VIH, fecha del inicio del TARV, fecha de la última visita registrada, pérdida de seguimiento, exitus, ingreso hospitalario en servicios médicos y los indicadores de calidad asistencial de GeSIDA automatizables y disponibles en la base de datos eVIHa, en el momento del estudio un total de 19 (15 de ellos considerados como «relevantes» por GeSIDA), descritos en la tabla 1. Se consideró el indicador como realizado de acuerdo a los estándares establecidos en el documento de indicadores de calidad de GeSIDA1.
Descripción de los indicadores de GeSIDA seleccionados para el presente estudio (en cursiva aparecen los indicadores considerados como relevantes por GeSIDA)
| N° | Indicador | Definición (fórmula). Explicación de términos | Criterio de exclusión |
|---|---|---|---|
| 7 | Diagnóstico tardío de VIH en atención especializada | Número de pacientes con diagnóstico tardío en atención especializada×100/número de pacientes con primera visita en atención especializada Diagnóstico tardío: Paciente que en su primer contacto con la atención especializada, presenta<200CD4/ml, o un evento definitorio de sida pasado o presente | Primera visita atendida en otro centro |
| 10 | Pruebas complementarias en la valoración inicial | Número de pacientes con todas las pruebas complementarias mínimas realizadas durante la valoración inicial×100/número de pacientes con valoración inicial | *En nuestro análisis solo incluimos para la cumplimentación del indicador la realización de resistencias primarias |
| 11 | Carga viral plasmática del VIH | Número de pacientes a los que se realiza medición de carga viral plasmática VIH en la valoración inicial×100/número de pacientes con valoración inicial | |
| 12 | Determinación de subpoblaciones linfocitarias (CD4) | Número de pacientes a los que se realiza determinación de subpoblaciones linfocitarias en la valoración inicial×100/número de pacientes con valoración inicial | |
| 15 | Indicación de tratamiento en pacientes con<350 linfocitos CD4 y sin TARV previo | Número de pacientes con<350linfocitos CD4/ml sin TARV×100/número de pacientes con<350 linfocitos CD4/ml | Pacientes en ensayo clínico. *En nuestro análisis excluimos a los pacientes sin seguimiento regular |
| 16 | Periodicidad de las visitas (seguimiento regular) | Número de pacientes con seguimiento adecuado que acuden de forma regular a la consulta×100/número de pacientes en seguimiento Seguimiento regular: Cuando en el periodo analizado se cumplen todos los requisitos siguientes: acudir al menos a una revisión cada 6 meses con constancia documentada de control analítico: CD4+, CVP y análisis protocolizados | Pérdidas de seguimiento por fallecimiento, cambio de centro hospitalario o ingreso en centro penitenciario. * En nuestro análisis excluimos a los pacientes con menos de un año de seguimiento |
| 20 | Detección de la infección tuberculosa latente | Número de pacientes en los que se ha realizado detección de ITL×100/número de pacientes en seguimiento regular | Pacientes con tuberculosis previa o actual, Mantoux positivo previo o IGRA previo |
| 21 | Vacunación frente a hepatitis A | Número de pacientes a los que se ha realizado indicación expresa de las vacunas frente a VHA×100/número de pacientes en seguimiento regular con más de 200 CD4/ml | Inmunidad previa frente a VHA Pacientes sin seguimiento regular |
| 22 | Vacunación frente a hepatitis B | Número de pacientes a los que se ha realizado indicación expresa de las vacunas frente a VHB×100/número de pacientes en seguimiento regular con más de 200CD4/ml | Inmunidad previa frente a VHB Pacientes sin seguimiento regular |
| 23 | Vacunación frente a infección neumocócica | Número de pacientes a los que se ha realizado indicación expresa de vacunación antineumocócica×100/número de pacientes en seguimiento regular con más de 200 CD4/ml | Pacientes sin seguimiento regular |
| 24 | Profilaxis frente a Pneumocystis jirovecii y Toxoplasma en pacientes con<200 linfocitos CD4 | Número de pacientes con linfocitos CD4<200/ml que reciben profilaxis frente a P. jirovecii y Toxoplasma×100/número de pacientes en seguimiento regular con linfocitos CD4<200/ml | Pacientes sin seguimiento regular |
| 31 | Pérdidas de seguimiento | Número de pacientes infectados por el VIH perdidos en seguimiento en los últimos 12 meses×100/número de pacientes infectados por el VIH en programa | Fallecimiento Sujetos trasladados a otra consulta de VIH Cambio de centro hospitalario Ingreso en centro penitenciario |
| 35 | Adecuación de pautas iniciales de TARV a las guías españolas de TARV (GeSIDA/Plan Nacional del SIDA) | Número de pacientes que inician TARV con alguna de las pautas de elección de GESIDA×100/número de pacientes que inician TARV | Pacientes en ensayo clínico *En nuestro análisis excluimos las pacientes embarazadas que inician TARV |
| 37 | Primera visita tras la instauración de un TARV | Número de pacientes que inician TARV y acuden a la primera visita tras su inicio×100/número de pacientes que inician TARV | |
| 38 | Carga viral indetectable (<50copias/1.000) en la semana 48 de tratamiento) | Número de pacientes que inician TARV y logran una CVP<50copias/ml en la semana 48 de tratamiento×100/número de pacientes que inician TARV | Fallecidos Cambio de lugar de residencia |
| 40 | Cambios de tratamiento durante el primer año | Número de pacientes que cambian alguno de los fármacos del TARV en los 12 meses posteriores al inicio×100/número de pacientes que inician tratamiento | Pacientes perdidos durante el primer año de TARV Inicio de TARV en otros centros Pacientes incluidos en ensayo clínico Embarazadas |
| 42 | Estudio de resistencias en el fracaso virológico | Número de pacientes en TARV con diagnóstico de fracaso virológico que disponen de test de resistencias genotípicas×100/número de pacientes en TARV que han tenido fracaso virológico | Pacientes con CV<1.000 copias/ml ( |
| 50 | Evaluación del paciente coinfectado por VHC | Número de pacientes infectados por el VIH en seguimiento regular y serología positiva a VHC, evaluados para tratamiento de hepatitis C×100/número de pacientes infectados por el VIH en seguimiento regular con serología positiva frente a VHC Evaluación para tratamiento de la hepatitis C: Realización de las 2 pruebas siguientes: Determinar el ARN-VHC por técnicas cualitativas o cuantitativas y evaluación del grado de fibrosis hepática por biopsia hepática, fibroscan o métodos bioquímicos | |
| 56 | Valoración de riesgo cardiovascular al menos una vez al año | Número de pacientes en seguimiento con valoración cada 2 años de RCV×100/número de pacientes en seguimiento |
Se ha realizado un análisis descriptivo de las variables demográficas, calculando medias y desviación estándar o mediana y cuartiles dependiendo de la distribución de la variable cuantitativa, y frecuencias y proporciones con intervalos de confianza al 95% para las variables cualitativas. Para valorar la fuerza de asociación entre el incumplimiento de los indicadores y las variables dependientes, ingreso hospitalario y mortalidad, se calcularon la odds ratio (OR) con sus intervalos de confianza al 95% para cada indicador, y se realizaron sendos análisis multivariantes mediante regresión logística, incluyendo los indicadores, la edad como variable cuantitativa continua, y UDVP. Se desecharon las variables con nula asociación, con un valor de p>0,15, y sin efecto confusor sobre el resto de las variables. A partir de los coeficientes se calculó un índice para resumir el efecto global del incumplimiento de los indicadores asociados con la mortalidad y con el ingreso hospitalario. Se evaluó su capacidad discriminativa mediante curvas ROC. Para los cálculos se utilizó IBM® SPSS® Statistics v22.
ResultadosFueron incluidos 1.944 pacientes, la media de edad fue 37 años (DE 9 años) y el 78,8% fueron varones. Las características clinicoepidemiológicas de interés se reflejan en la tabla 2. El tiempo medio de seguimiento fue 9,10 años y durante el mismo fallecieron 197 pacientes (10%), ingresaron en servicios médicos 731 (38%) y se perdieron o cambiaron de residencia 422 (21,7%). Del total de pacientes que fallecieron, el 70,1% ingresaron en algún momento del periodo de seguimiento; de los pacientes que no fallecieron, ingresaron el 23,1%.
Características clinicoepidemiológicas de interés de la muestra de estudio
| Total N | 1.944 pacientes | ||
|---|---|---|---|
| Edad al inicio del seguimiento (media) | 37 años (DE 9 años) • No exitus (1747): 37 años (DE 10 años) • Exitus (197): 40 años (DE 10 años) | ||
| Sexo | 78,8% varones | ||
| UDVP | 719 (37%) • No exitus (1747): 34,9% • Exitus (197): 55,8% | ||
| Tiempo medio de infección al inicio del seguimiento (mediana) | 189 días (p25-p75: 30-2.760 días) | ||
| Tiempo medio de seguimiento en Atención Especializada (mediana) | 9 años (p25-p75: 4-15 años) | ||
| Estadio clínico al inicio del seguimiento | A1: 29,0% B1:1,8% C1:1,0% | A2: 24,0% B2:4,8% C2:3,5% | A3: 9,9% B3:7,3% C3:18,4% |
| Primer contacto con atención especializada en HUSE | 1677 (86,3%) | ||
| Naïve al inicio del seguimiento | 1568 (81%) | ||
| Ingresos durante el periodo de estudio | 731 (38%) | ||
| Tiempo hasta el primer ingreso hospitalario (mediana) | 1,3 años (p25-p75: 0,3-3,3 años) | ||
| Mortalidad durante el periodo de estudio | 197 (10%) | ||
| Perdidos de seguimiento | 422 (21,7%) | ||
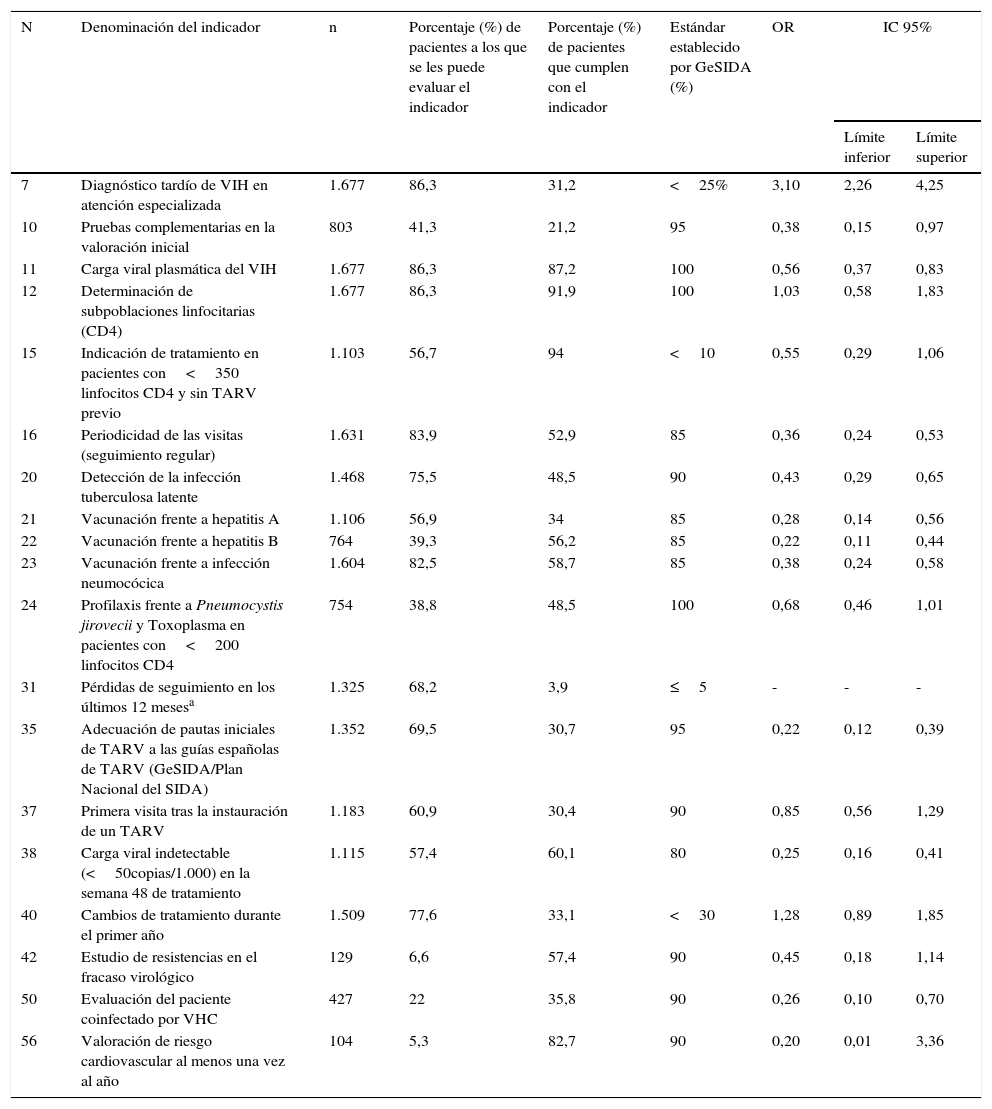
En la tabla 3 se muestra el análisis univariante de los indicadores de calidad asociados con mortalidad. El único indicador que se asoció a un aumento en el riesgo de mortalidad fue el 7 (Diagnóstico tardío de VIH en atención especializada) con una OR de 3,10 (IC 95% 2,26-4,25). Fueron indicadores protectores, asociados a un menor riesgo de mortalidad, los indicadores 10 (Pruebas complementarias en la valoración inicial), 11 (Carga viral plasmática del VIH), 15 (Indicación de tratamiento en pacientes con<350 linfocitos CD4 y sin TARV previo), 16 (Periodicidad de las visitas), 20 (Detección de la infección tuberculosa latente), 21 (Vacunación frente a hepatitis A), 22 (Vacunación frente a hepatitis B), 23 (Vacunación frente a infección neumocócica), 24 (Profilaxis frente a Pneumocystis jirovecii [P. jirovecii]y Toxoplasma en pacientes con<200 linfocitos CD4), 35 (Adecuación de las pautas iniciales de TARV a las guías españolas), 38 (Carga viral indetectable<50 copias/ml en la semana 48 de tratamiento) y el 50 (Evaluación del paciente coinfectado por el VHC). No se ha incluido en este análisis el indicador 31 (Pérdidas de seguimiento), dado que la condición de exitus es incompatible con pérdida de seguimiento.
Análisis univariante de los indicadores de calidad relacionados con mortalidad
| N | Denominación del indicador | n | Porcentaje (%) de pacientes a los que se les puede evaluar el indicador | Porcentaje (%) de pacientes que cumplen con el indicador | Estándar establecido por GeSIDA (%) | OR | IC 95% | |
|---|---|---|---|---|---|---|---|---|
| Límite inferior | Límite superior | |||||||
| 7 | Diagnóstico tardío de VIH en atención especializada | 1.677 | 86,3 | 31,2 | <25% | 3,10 | 2,26 | 4,25 |
| 10 | Pruebas complementarias en la valoración inicial | 803 | 41,3 | 21,2 | 95 | 0,38 | 0,15 | 0,97 |
| 11 | Carga viral plasmática del VIH | 1.677 | 86,3 | 87,2 | 100 | 0,56 | 0,37 | 0,83 |
| 12 | Determinación de subpoblaciones linfocitarias (CD4) | 1.677 | 86,3 | 91,9 | 100 | 1,03 | 0,58 | 1,83 |
| 15 | Indicación de tratamiento en pacientes con<350 linfocitos CD4 y sin TARV previo | 1.103 | 56,7 | 94 | <10 | 0,55 | 0,29 | 1,06 |
| 16 | Periodicidad de las visitas (seguimiento regular) | 1.631 | 83,9 | 52,9 | 85 | 0,36 | 0,24 | 0,53 |
| 20 | Detección de la infección tuberculosa latente | 1.468 | 75,5 | 48,5 | 90 | 0,43 | 0,29 | 0,65 |
| 21 | Vacunación frente a hepatitis A | 1.106 | 56,9 | 34 | 85 | 0,28 | 0,14 | 0,56 |
| 22 | Vacunación frente a hepatitis B | 764 | 39,3 | 56,2 | 85 | 0,22 | 0,11 | 0,44 |
| 23 | Vacunación frente a infección neumocócica | 1.604 | 82,5 | 58,7 | 85 | 0,38 | 0,24 | 0,58 |
| 24 | Profilaxis frente a Pneumocystis jirovecii y Toxoplasma en pacientes con<200 linfocitos CD4 | 754 | 38,8 | 48,5 | 100 | 0,68 | 0,46 | 1,01 |
| 31 | Pérdidas de seguimiento en los últimos 12 mesesa | 1.325 | 68,2 | 3,9 | ≤5 | - | - | - |
| 35 | Adecuación de pautas iniciales de TARV a las guías españolas de TARV (GeSIDA/Plan Nacional del SIDA) | 1.352 | 69,5 | 30,7 | 95 | 0,22 | 0,12 | 0,39 |
| 37 | Primera visita tras la instauración de un TARV | 1.183 | 60,9 | 30,4 | 90 | 0,85 | 0,56 | 1,29 |
| 38 | Carga viral indetectable (<50copias/1.000) en la semana 48 de tratamiento | 1.115 | 57,4 | 60,1 | 80 | 0,25 | 0,16 | 0,41 |
| 40 | Cambios de tratamiento durante el primer año | 1.509 | 77,6 | 33,1 | <30 | 1,28 | 0,89 | 1,85 |
| 42 | Estudio de resistencias en el fracaso virológico | 129 | 6,6 | 57,4 | 90 | 0,45 | 0,18 | 1,14 |
| 50 | Evaluación del paciente coinfectado por VHC | 427 | 22 | 35,8 | 90 | 0,26 | 0,10 | 0,70 |
| 56 | Valoración de riesgo cardiovascular al menos una vez al año | 104 | 5,3 | 82,7 | 90 | 0,20 | 0,01 | 3,36 |
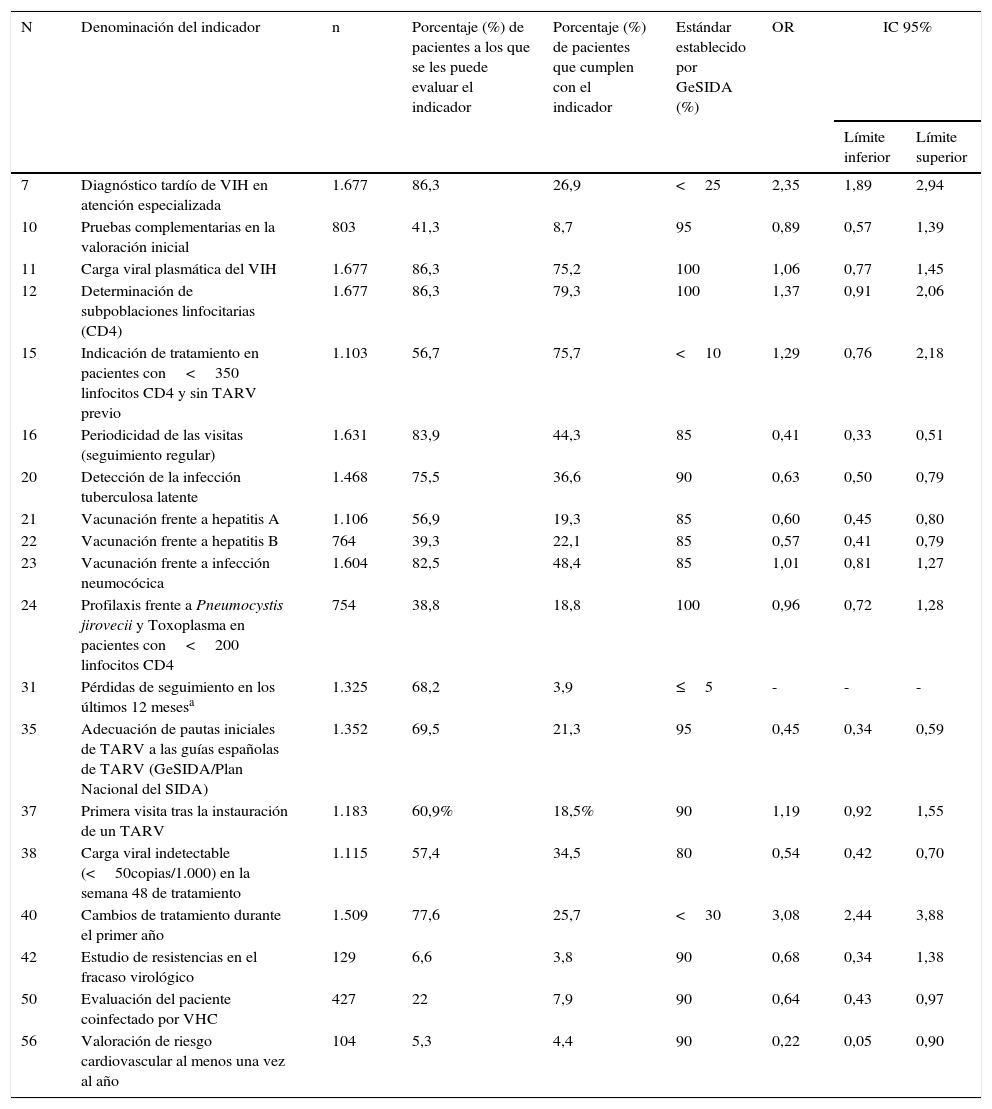
En la tabla 4 se muestra el análisis univariante de los indicadores de calidad relacionados con ingreso. Los indicadores relacionados con un mayor riesgo de ingreso son el 7 (Diagnóstico tardío de VIH en atención especializada) con una OR de 2,35 (IC 95% 1,89-2,94) y el 40 (Cambios de tratamiento durante el primer año) con una OR de 3,08 (IC 95% 2,44-3,88). Fueron indicadores protectores el 16 (Periodicidad de las visitas) OR 0,41 (IC 95% 0,33-0,51), el 20 (Detección de infección tuberculosa latente), el 21 (Vacunación frente a hepatitis A), 22 (Vacunación frente a hepatitis B), 31 (Pérdidas de seguimiento) con una OR de 0,61 (IC 95% 0,47-0,79), 35 (Adecuación de las pautas iniciales de TARV a las guías españolas) con una OR de 0,45 (IC 95% 0,34-0,59), 38 (Carga viral indetectable en la semana 48 de tratamiento), 50 (Evaluación del paciente coinfectado por el VHC) y 56 (Valoración de riesgo cardiovascular una vez al año).
Análisis univariante de los indicadores de calidad asociados con ingreso
| N | Denominación del indicador | n | Porcentaje (%) de pacientes a los que se les puede evaluar el indicador | Porcentaje (%) de pacientes que cumplen con el indicador | Estándar establecido por GeSIDA (%) | OR | IC 95% | |
|---|---|---|---|---|---|---|---|---|
| Límite inferior | Límite superior | |||||||
| 7 | Diagnóstico tardío de VIH en atención especializada | 1.677 | 86,3 | 26,9 | <25 | 2,35 | 1,89 | 2,94 |
| 10 | Pruebas complementarias en la valoración inicial | 803 | 41,3 | 8,7 | 95 | 0,89 | 0,57 | 1,39 |
| 11 | Carga viral plasmática del VIH | 1.677 | 86,3 | 75,2 | 100 | 1,06 | 0,77 | 1,45 |
| 12 | Determinación de subpoblaciones linfocitarias (CD4) | 1.677 | 86,3 | 79,3 | 100 | 1,37 | 0,91 | 2,06 |
| 15 | Indicación de tratamiento en pacientes con<350 linfocitos CD4 y sin TARV previo | 1.103 | 56,7 | 75,7 | <10 | 1,29 | 0,76 | 2,18 |
| 16 | Periodicidad de las visitas (seguimiento regular) | 1.631 | 83,9 | 44,3 | 85 | 0,41 | 0,33 | 0,51 |
| 20 | Detección de la infección tuberculosa latente | 1.468 | 75,5 | 36,6 | 90 | 0,63 | 0,50 | 0,79 |
| 21 | Vacunación frente a hepatitis A | 1.106 | 56,9 | 19,3 | 85 | 0,60 | 0,45 | 0,80 |
| 22 | Vacunación frente a hepatitis B | 764 | 39,3 | 22,1 | 85 | 0,57 | 0,41 | 0,79 |
| 23 | Vacunación frente a infección neumocócica | 1.604 | 82,5 | 48,4 | 85 | 1,01 | 0,81 | 1,27 |
| 24 | Profilaxis frente a Pneumocystis jirovecii y Toxoplasma en pacientes con<200 linfocitos CD4 | 754 | 38,8 | 18,8 | 100 | 0,96 | 0,72 | 1,28 |
| 31 | Pérdidas de seguimiento en los últimos 12 mesesa | 1.325 | 68,2 | 3,9 | ≤5 | - | - | - |
| 35 | Adecuación de pautas iniciales de TARV a las guías españolas de TARV (GeSIDA/Plan Nacional del SIDA) | 1.352 | 69,5 | 21,3 | 95 | 0,45 | 0,34 | 0,59 |
| 37 | Primera visita tras la instauración de un TARV | 1.183 | 60,9% | 18,5% | 90 | 1,19 | 0,92 | 1,55 |
| 38 | Carga viral indetectable (<50copias/1.000) en la semana 48 de tratamiento | 1.115 | 57,4 | 34,5 | 80 | 0,54 | 0,42 | 0,70 |
| 40 | Cambios de tratamiento durante el primer año | 1.509 | 77,6 | 25,7 | <30 | 3,08 | 2,44 | 3,88 |
| 42 | Estudio de resistencias en el fracaso virológico | 129 | 6,6 | 3,8 | 90 | 0,68 | 0,34 | 1,38 |
| 50 | Evaluación del paciente coinfectado por VHC | 427 | 22 | 7,9 | 90 | 0,64 | 0,43 | 0,97 |
| 56 | Valoración de riesgo cardiovascular al menos una vez al año | 104 | 5,3 | 4,4 | 90 | 0,22 | 0,05 | 0,90 |
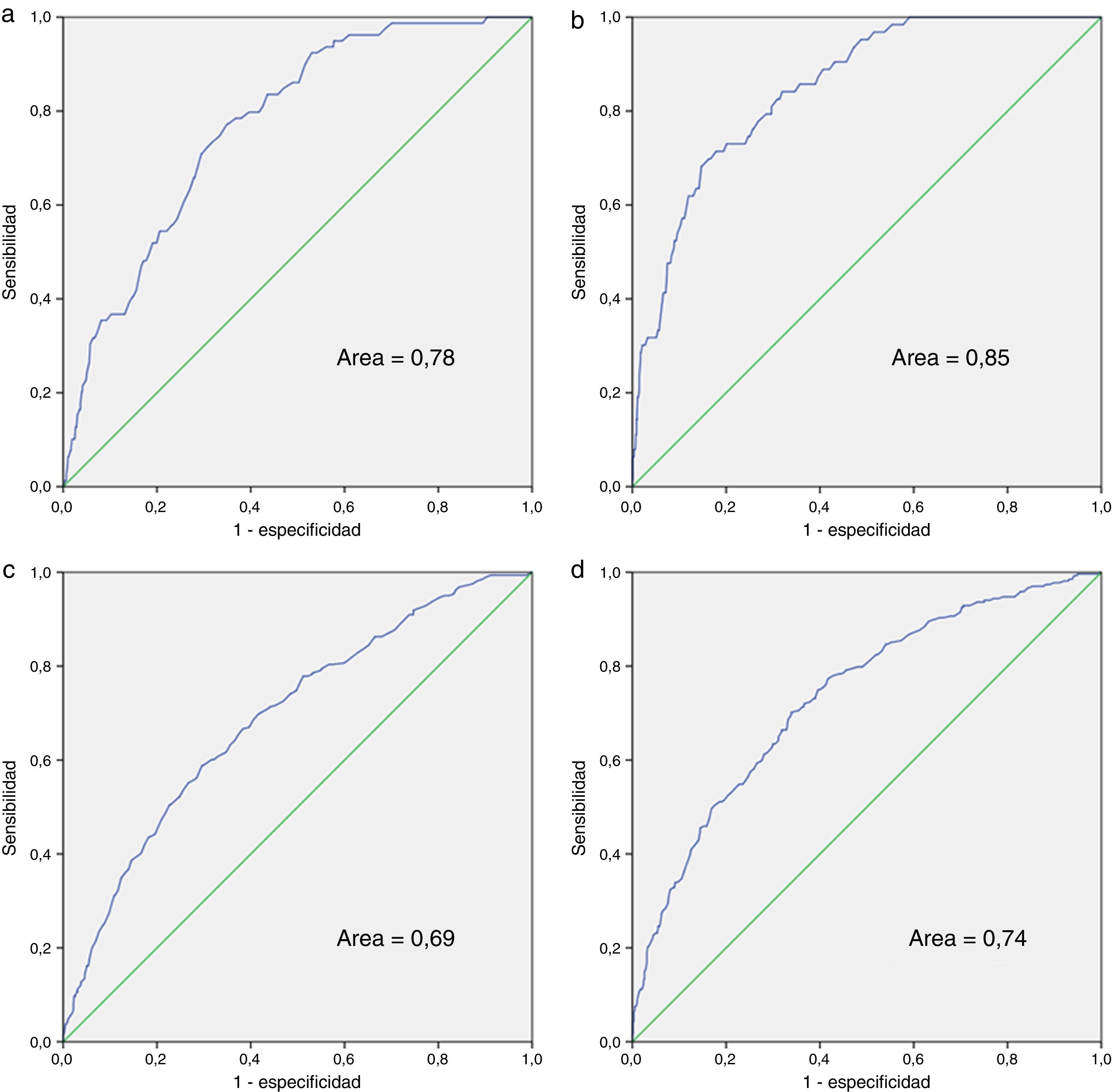
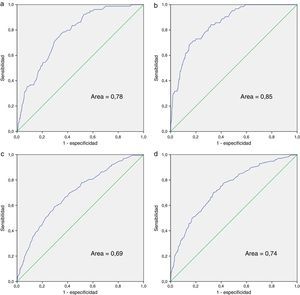
En la tabla 5 se muestra el análisis multivariante para mortalidad y para ingreso, en el total de pacientes en seguimiento y en el grupo de pacientes que iniciaron TARV durante el periodo de estudio. Para el análisis multivariante de mortalidad al inicio del seguimiento hemos introducido los indicadores 7, 11, 12, 16 y 20; se han excluido los aplicables a poca parte de la población o los que se determinaron a mediados o finales del periodo de estudio: indicadores 21, 22 y 23 (referidos a vacunaciones), 24 (profilaxis frente a P. jirovecii), 56 (evaluación del riesgo cardiovascular), 10 y 42 (relacionados con realización de test de resistencias primarias y secundarias) y 50 (evaluación del paciente coinfectado por el VHC). En el modelo final y en el índice de los pacientes en seguimiento se incluyeron el indicador 7 (Diagnóstico tardío), el 16 (Periodicidad de las visitas) y el 20 (Detección de infección tuberculosa latente). Respecto a los indicadores asociados a mortalidad en los pacientes que iniciaron TARV hemos evaluado los indicadores 7, 10, 15, 16, 20, 35, 37, 38 y 40, quedando incluidos en el modelo final y en el índice los indicadores 7, 16 y 20; a los que se añaden los indicadores 35 (Adecuación de las pautas iniciales de TARV) y 38 (Carga viral indetectable en la semana 48 de tratamiento). En la figura 1 se muestran las curvas ROC correspondientes al índice calculado a partir de los indicadores asociados a riesgo de muerte y de ingreso, separados también según sean pacientes en seguimiento o que han iniciado TARV. El área de la curva ROC del índice calculado para mortalidad para pacientes en seguimiento es 0,78 y la del índice calculado únicamente para pacientes con TARV es 0,85.
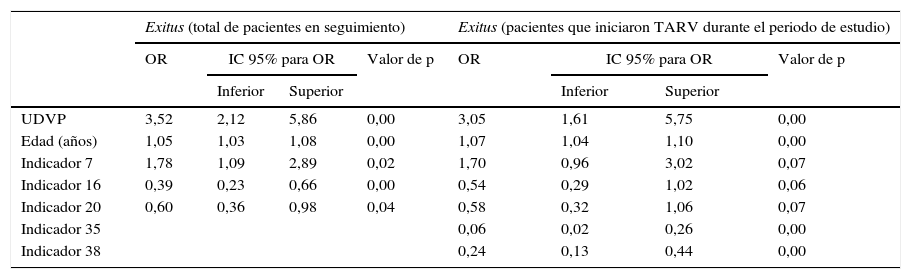
Modelos multivariantes para muerte e ingreso hospitalario, para todos los pacientes y para aquellos en los que aplican los indicadores relacionados con el TARV
| Exitus (total de pacientes en seguimiento) | Exitus (pacientes que iniciaron TARV durante el periodo de estudio) | |||||||
|---|---|---|---|---|---|---|---|---|
| OR | IC 95% para OR | Valor de p | OR | IC 95% para OR | Valor de p | |||
| Inferior | Superior | Inferior | Superior | |||||
| UDVP | 3,52 | 2,12 | 5,86 | 0,00 | 3,05 | 1,61 | 5,75 | 0,00 |
| Edad (años) | 1,05 | 1,03 | 1,08 | 0,00 | 1,07 | 1,04 | 1,10 | 0,00 |
| Indicador 7 | 1,78 | 1,09 | 2,89 | 0,02 | 1,70 | 0,96 | 3,02 | 0,07 |
| Indicador 16 | 0,39 | 0,23 | 0,66 | 0,00 | 0,54 | 0,29 | 1,02 | 0,06 |
| Indicador 20 | 0,60 | 0,36 | 0,98 | 0,04 | 0,58 | 0,32 | 1,06 | 0,07 |
| Indicador 35 | 0,06 | 0,02 | 0,26 | 0,00 | ||||
| Indicador 38 | 0,24 | 0,13 | 0,44 | 0,00 | ||||
| Ingreso (total de pacientes en seguimiento) | Ingreso (pacientes que iniciaron TARV durante el periodo de estudio) | |||||||
|---|---|---|---|---|---|---|---|---|
| OR | IC 95% para OR | Valor de p | OR | IC 95% para OR | Valor de p | |||
| Inferior | Superior | Inferior | Superior | |||||
| UDVP | 2,42 | 1,80 | 3,26 | <0,001 | 1,92 | 1,34 | 2,76 | 0,009 |
| Edad (años) | 1,03 | 1,01 | 1,04 | <0,001 | 1,04 | 1,02 | 1,06 | <0,001 |
| Indicador 7 | 2,07 | 1,55 | 2,77 | <0,001 | 1,39 | 0,99 | 1,94 | 0,02 |
| Indicador 16 | 0,51 | 0,38 | 0,68 | <0,001 | 0,59 | 0,41 | 0,83 | <0,001 |
| Indicador 20 | 0,80 | 0,60 | 1,06 | 0,11 | 0,79 | 0,57 | 1,09 | 0,15 |
| Indicador 31 | 1,33 | 1,03 | 1,70 | 0,03 | ||||
| Indicador 35 | 0,48 | 0,34 | 0,69 | <0,001 | ||||
| Indicador 38 | 0,51 | 0,36 | 0,72 | <0,001 | ||||
| Indicador 40 | 1,80 | 1,29 | 2,49 | <0,001 | ||||
Curvas ROC de los índices calculados para muerte e ingreso hospitalario. a) Índice para mortalidad para pacientes con y sin TARV; b) índice para mortalidad para pacientes en los que aplican los indicadores relacionados con TARV; c) índice para ingreso hospitalario para pacientes con y sin TARV; d) índice para ingreso hospitalario para pacientes en los que aplican los indicadores relacionados con TARV.
Para medir la asociación del ingreso con los indicadores relativos al seguimiento se han evaluado las variables 7, 11, 16, 20 y 23, quedando en el modelo los mismos indicadores que en el índice relativo a mortalidad (7, 16 y 20). Respecto a la asociación de los indicadores al inicio del TARV con ingreso hemos evaluado el 7, 15, 16, 20, 35, 37 y 38, quedando en el modelo final los mismos que en el índice de mortalidad (7, 16, 20, 35 y 38), además del indicador 40 (cambios de TARV en el primer año). El área de la curva ROC del índice calculado para ingreso hospitalario para pacientes en seguimiento es 0,69 y la del índice calculado únicamente para pacientes con TARV es 0,74.
DiscusiónDe los indicadores de calidad propuestos y validados por GeSIDA algunos parecen ser claramente predictores de mortalidad y riesgo de ingreso hospitalario. En concreto, el indicador 7 (Diagnóstico tardío de VIH en atención especializada), el 16 (Periodicidad de las visitas (seguimiento regular)) y el 20 (Detección de infección tuberculosa latente) en el global de pacientes en seguimiento son indicadores predictores de mortalidad y de ingreso en el análisis multivariante ajustado a edad y UDVP. En los pacientes que inician TARV, además de los indicadores antes mencionados, también fueron predictivos de mortalidad e ingreso los indicadores 35 (Adecuación de las pautas iniciales TARV a las guías españolas de TARV de GeSIDA) y 38 (Carga viral indetectable en la semana 48 de tratamiento); también fue predictor de ingreso el indicador 40 (Cambios de tratamiento durante el primer año).
El hecho de que los indicadores identificados sean de fácil aplicabilidad a la mayoría de los pacientes en seguimiento y que se hayan asociado tanto a mortalidad como a ingreso, hace que los consideremos parámetros sólidos y de aplicación imprescindible para una atención sanitaria de calidad en este tipo de pacientes.
Los indicadores que hacen referencia al diagnóstico tardío de infección por VIH y al seguimiento regular en atención especializada se han relacionado tanto con mortalidad como con ingreso hospitalario, lo cual indica que estamos ante 2 piedras angulares en la atención de pacientes con infección por el VIH. A este respecto, en el año 2013 un estudio multicéntrico realizado en España8 y otro realizado en el año 2007 en Francia9 corroboran los resultados obtenidos en nuestra cohorte, objetivando tasas de mortalidad superiores en pacientes con estadio clínico avanzado al inicio del seguimiento en atención especializada. Además, según los datos objetivados en el estudio realizado por Moore y Keruly10, los pacientes con valores de CD4<350cel/ul al diagnóstico no consiguen recuperación inmunológica completa, con las posibles consecuencias que este hecho podría tener en términos de mortalidad e ingresos hospitalarios.
Del mismo modo, en el año 2014 se realizó un estudio multicéntrico en el que se demostraba la importancia de la atención continuada en estos pacientes, ya que la pérdida de seguimiento se asoció de forma independiente a un aumento de mortalidad por cualquier causa11. El indicador 16 de seguimiento regular, que implica acudir a una revisión al menos cada 6 meses con analíticas de control, parece un buen predictor de seguimiento y es el que mejor se asocia a mortalidad o ingreso.
Otros indicadores relacionados con un buen seguimiento de los pacientes con infección por el VIH en consultas como los indicadores de vacunación frente a hepatitis, neumococo, detección de infección tuberculosa latente, valoración del paciente coinfectado por el VHC también se asociaron a una menor mortalidad y necesidad de ingreso en el análisis univariante.
Respecto al indicador relativo a la adecuación de las pautas de TARV a las guías de GeSIDA vigentes, nuestro estudio corrobora los resultados del estudio multicéntrico español realizado en el año 2013 que objetivó un aumento de mortalidad ante la no cumplimentación del indicador12. Este indicador de algún modo refleja la importancia de que los pacientes con infección por el VIH sean atendidos por personal sanitario especializado y que se mantiene al día en los TARV.
Otro dato a destacar de los resultados de nuestro estudio es la influencia que ejercen tanto la edad como el consumo de drogas por vía parenteral sobre la mortalidad e ingresos hospitalarios. Existen multitud de referencias bibliográficas que relacionan el consumo de drogas por vía parenteral con un peor pronóstico en estos pacientes, ya sea asociándose directamente a un aumento de mortalidad13 o a otros factores que pueden contribuir igualmente a un pronóstico más desfavorable, como una peor respuesta inmune10 y virológica, menores tasas de adherencia al tratamiento, necesidad de ajuste de la dosificación de fármacos por tratamiento concomitante con metadona o mayor riesgo de toxicidad farmacológica por sobredosis, infecciones intercurrentes o coinfección con otros virus hepatotropos13.
Al igual que en nuestro estudio, se ha observado la relación de la edad con un diagnóstico más tardío, mayor mortalidad y aumento de los ingresos hospitalarios9. El estudio realizado por Lanoy et al. en 2007 describe un mayor retraso diagnóstico en los pacientes mayores de 60 años con el consecuente aumento de mortalidad9. El estudio de Moore y Keruly en 200910 describe una peor respuesta inmunológica en estos pacientes a pesar de una mejor adherencia y respuesta virológica. Algunos estudios han observado que el tabaquismo y la presencia de otras comorbilidades como la EPOC, diabetes mellitus o HTA son variables no relacionadas con la infección por el VIH que se asocian con los ingresos hospitalarios en estos pacientes, observándose en los últimos años un aumento del número de ingresos de causa cardiovascular, respiratoria y renal6,7.
La utilización en los pacientes en seguimiento de los indicadores 7, 16 y 20 junto con la edad y la condición de ser UDVP permiten realizar un índice predictivo de mortalidad y de ingreso con unas curvas ROC más que aceptables. Las curvas ROC mejoran si consideramos solo a los pacientes que iniciaron TARV en el periodo de seguimiento, y tenemos en cuenta indicadores relacionados con adecuación del TARV y respuesta virológica. Este grupo de pacientes es probablemente más homogéneo, lo que permite estos mejores resultados.
En el año 2012 la British Columbia Centre for Excellence in HIV/AIDS en Vancouver desarrolló y validó la escala Programmatic Compliance Score como predictora de mortalidad en pacientes que iniciaban tratamiento antirretroviral durante el periodo a estudio3. En el año 2013 utilizamos esa misma escala con los pacientes que iniciaron tratamiento antirretroviral en el hospital Son Espases entre el 1 de enero de 2000 y el 1 de junio de 2013, obteniendo resultados similares que en la cohorte de pacientes canadienses14, se observaron áreas bajo la curva similares al comparar el AUROC con esta escala o la escala obtenida con los indicadores de GESIDA.
Cabe destacar que la base de datos utilizada para la realización del estudio está diseñada para el manejo específico de pacientes con infección por el VIH, se actualiza en cada visita o ingreso hospitalario y sigue controles de calidad de forma periódica. Por otra parte, teniendo en cuenta que el periodo de seguimiento es de 12 años, consideramos que el número de pacientes perdidos representa un bajo porcentaje anual.
A pesar de disponer de la base de datos, hemos tenido algunas limitaciones para la recogida de variables, ya que esta herramienta no era específica para el estudio de estos indicadores y la recogida de forma retrospectiva ha dificultado su recogida. Hemos ajustado los indicadores únicamente por edad y antecedente de UDVP (al no disponer de una variable de consumo activo), no se ha ajustado por otras variables potencialmente relacionadas con mortalidad o ingreso como tabaquismo, coinfección por VHC u otras comorbilidades. La obtención de algún indicador como el 10, referente a las exploraciones complementarias solicitadas en la primera visita, es compleja y debería revalorarse. Algunas determinaciones, como las resistencias primarias, se empezaron a realizar de forma sistemática en el año 2005, la valoración del riesgo cardiovascular en el año 2011 y algunos de los indicadores como las vacunaciones no son aplicables a todos los pacientes. Solo se registraron los ingresos realizados en el hospital Son Dureta/Son Espases, y algunos de los pacientes pudieron ser ingresados en otros centros hospitalarios, pero el porcentaje de pacientes ingresados es similar al de otras cohortes7.
La utilidad de estos indicadores de calidad como predictores de mortalidad e ingreso requeriría su validación en una segunda cohorte más amplia y valorar si debería ponderarse los indicadores para el cálculo del índice de riesgo.
En conclusión, se han podido identificar varios indicadores de calidad asistencial que pueden estar relacionados con ingreso hospitalario y mortalidad. Los indicadores seleccionados hacen referencia fundamentalmente al retraso diagnóstico, al seguimiento regular de los pacientes, a la prevención de las infecciones y control de las comorbilidades. En los pacientes que inician el tratamiento, además, son importantes el control de la carga viral y los indicadores relacionados con la adecuación de pautas iniciales de TARV. Todos estos indicadores de calidad deberían considerarse prioritarios en la atención sanitaria de los pacientes con infección por el VIH.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.