Siendo la lepra una enfermedad crónica infrecuente en nuestro medio, sobre todo en población pediátrica1, presentamos un caso clínico que consideramos de interés.
Se trata de una niña derivada a consultas de infectología pediátrica mientras su padre, de origen brasileño, estaba en estudio por lesiones cutáneas infiltradas, no eritematosas, ni pruriginosas, ni dolorosas en el mentón, los pabellones auriculares y la nariz; que se asociaban a múltiples lesiones maculares eritropigmentarias en el tronco y los miembros, y anestesia en la región distal del miembro inferior izquierdo.
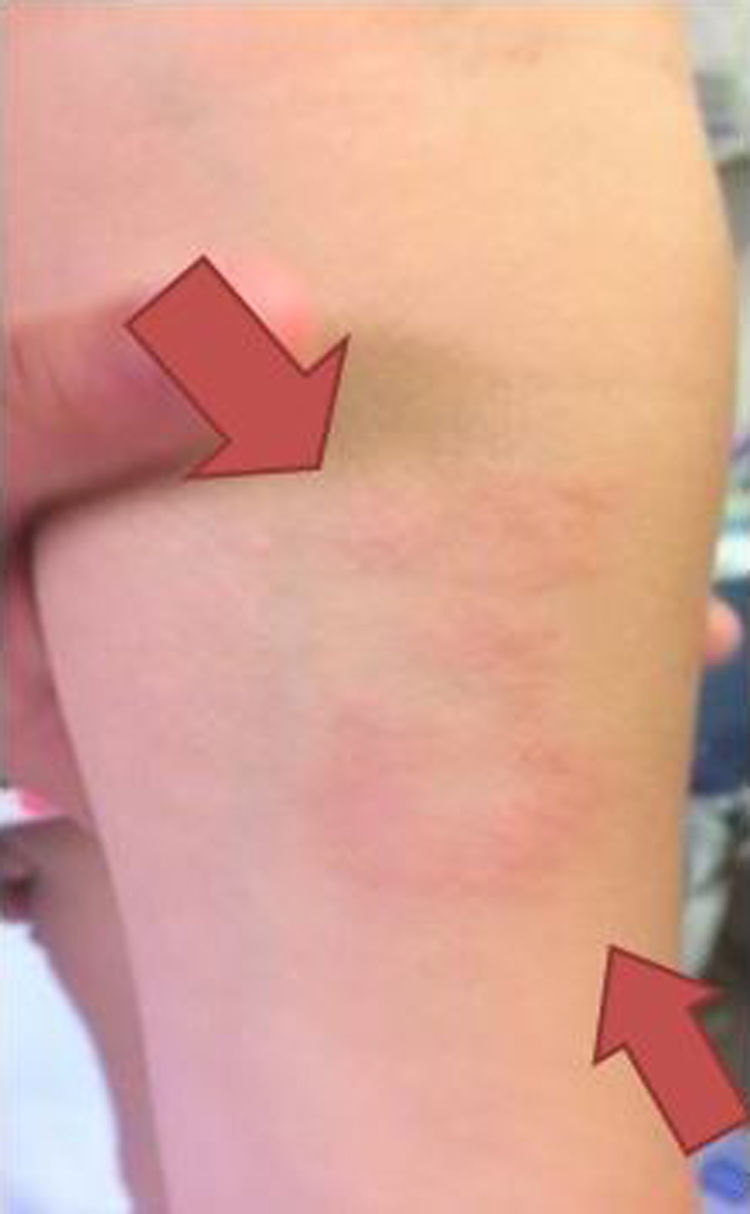
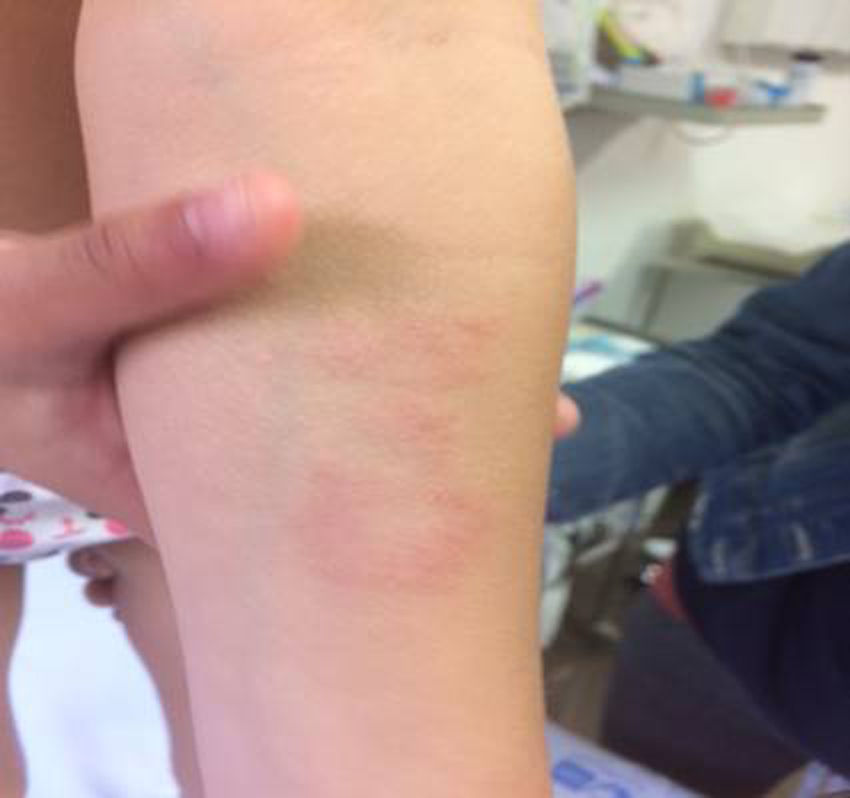
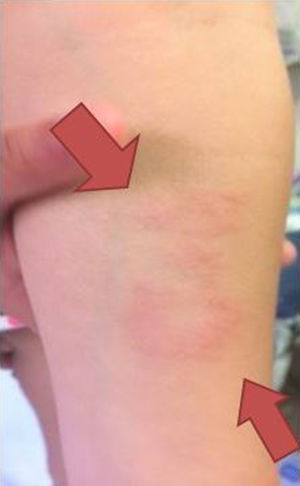
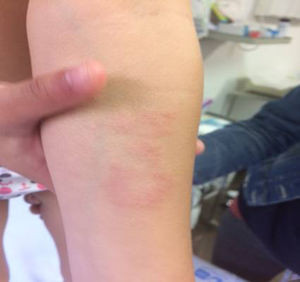
Nuestra paciente de 3 años, nacida en España y sin antecedentes de interés, presenta una lesión de morfología anular con un borde eritematoso y sobreelevado y un centro más aplanado e hipopigmentado, de 5cm de diámetro, en la región interna de antebrazo izquierdo (fig. 1), de un año de evolución, sin respuesta a corticoides tópicos. Se decide realizar biopsia de la lesión.
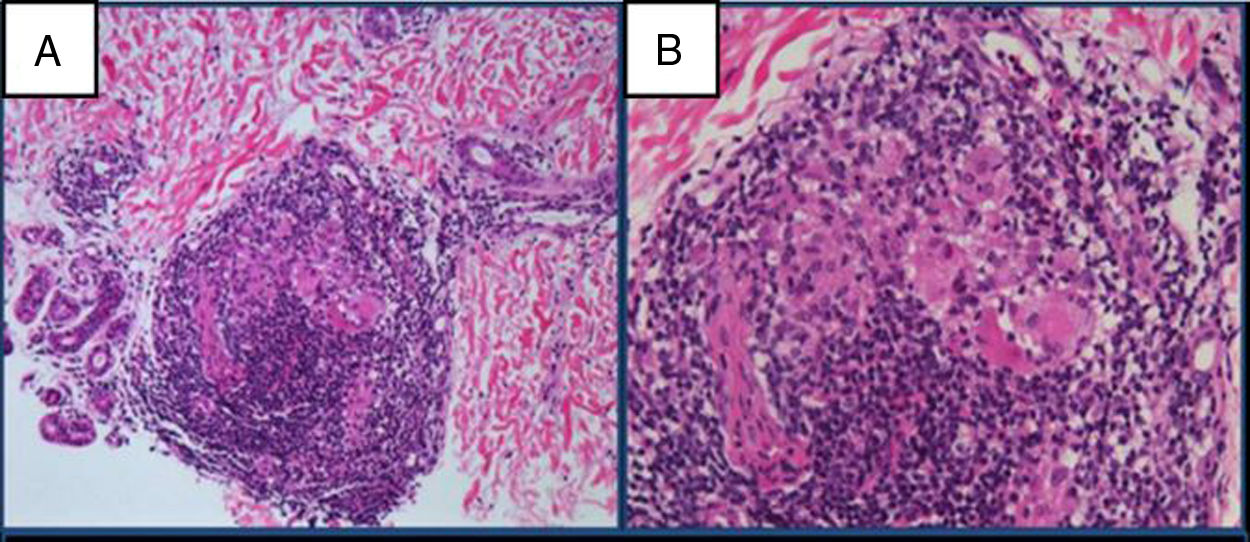
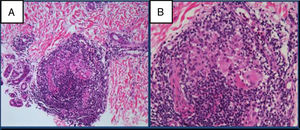
El estudio anatomo-patológico confirma la presencia de inflamación crónica y granulomatosa nodular, con presencia de células gigantes y corona linfocitaria perivascular, perianexial y perineuronal (fig. 2). Se tiñe con la técnica de Fite-Faraco, sin observar bacilos. Se envía una muestra de la biopsia para realización de PCR de Mycobacterium leprae (M. leprae) con PCR M. leprae-specific-repetitive-element positiva, PCR M. leprae Ag 18KDa positiva y Genotype leprae-DR negativa. La baciloscopia en exudado nasal es negativa.
El caso, tanto clínica como bacteriológicamente, parece un caso de lepra paucibacilar, según la clasificación de la OMS, o de lepra tuberculoide (anatomo-patológicamente), una de las formas más frecuentes en la infancia. Se inicia tratamiento con rifampicina (15mg/kg/dosis mensual) y dapsona (2mg/kg/día) durante 6 meses.
En el padre se realiza también una biopsia cutánea, que presenta infiltrado histiocitario dérmico con bacilos ácido alcohol resistente compatible con leproma, siendo diagnosticado de lepra lepromatosa.
La lepra en niños es indicador epidemiológico de focos activos en adultos y reciente transmisión2. El diagnóstico es difícil, incluso en países con mayor prevalencia de lepra (Brasil, India)3. En España se diagnosticaron entre 2003 y 2013 168 casos de lepra, siendo 128 pacientes extranjeros; principalmente (71,9%) de América del Sur (Brasil)4. En nuestro medio, es necesario una sospecha clínica alta basada en una investigación epidemiológica adecuada, para llegar al diagnóstico. La vía de transmisión no está muy clara, se cree que el contagio es por secreciones respiratorias y no por contacto con las lesiones cutáneas.
Según la clasificación de Ridley-Jopling (basada en el estado clínico e inmunológico del paciente), se describen 2formas principales5: la lepra tuberculoide, una o pocas lesiones hipo o hiperpigmentadas con o sin pérdida de sensibilidad, y la lepra lepromatosa, con lesiones múltiples en la piel y afectación nerviosa. Entre estas 2formas encontramos un amplio espectro clínico (borderline-tuberculoide, borderline-borderline y borderline-lepromatosa). En los casos que tienden a lepromatosa, la histología muestra infiltrados inflamatorios con células de Virchow repletas de bacilos y ausencia de anejos. En la polaridad tuberculoide presentan granulomas tuberculoides con células epitelioides, células de Langerhans e infiltrados linfocitarios con ausencia de bacilos. Según la OMS, se clasifica en lepra paucibacilar (1-5 lesiones cutáneas, solo un tronco nervioso afectado, baciloscopia negativa) y multibacilar (> 6 lesiones cutáneas, más de un tronco nervioso afectado y baciloscopia positiva).
En el diagnóstico microbiológico es clave la biopsia cutánea que permite, mediante la tinción de Fite-Farac, visualizar la presencia de bacilos. La M. leprae no se ha conseguido aislar en medios de cultivos habituales para micobacterias. La baciloscopia tiene una especificidad del 100% y una sensibilidad del 50%, en muestras de mucosa nasal, lóbulo de la oreja y lesiones en piel. En la lepra tuberculoide (paucibacilar), la presencia de bacilos es escasa y en estos casos las técnicas de amplificación genómica (PCR) para la detección e identificación de M. leprae han supuesto un importante avance6. La sensibilidad de la PCR en formas paucibacilares está entre el 50 y el 80%. La técnica de Genotype-leprae-DR permite además analizar la resistencia a rifampicina, quinolonas y dapsona.
La OMS recomienda el tratamiento combinado7: doble terapia con rifampicina y dapsona en formas paucibacilares durante 6 meses y añade en las multibacilares un tercer fármaco (clofazimina), y prolonga la duración del tratamiento a 12 meses. La quimioprofilaxis en convivientes no está indicada.
En este caso queremos resaltar la importancia de estudiar a los contactos que conviven con pacientes con lepra, sobre todo formas multibacilares, ya que la lepra es una enfermedad curable, si se realiza el tratamiento adecuado y previene la transmisión a otras personas.
FinanciaciónNo se ha recibido ninguna financiación para la elaboración de este documento.
Conflicto de interesesLos autores no tienen ningún conflicto de intereses.
Al Dr. Juan José Palacios Gutiérrez, laboratorio de Medicina, Área Microbiología. Hospital Universitario Central de Asturias, por el diagnóstico molecular de M. leprae.
Al Dr. José Ramón Gómez Echevarría, director médico de Lepra Fontilles, director de cursos de Leprología, por su ayuda con la orientación clínica, diagnóstico y tratamiento del caso.
A la Dra. Joanny Alejandra Duarte Luna, Servicio de Anatomía Patológica. Hospital Universitario de Getafe, por el diagnóstico anatomo-patológico de la biopsia de la piel.