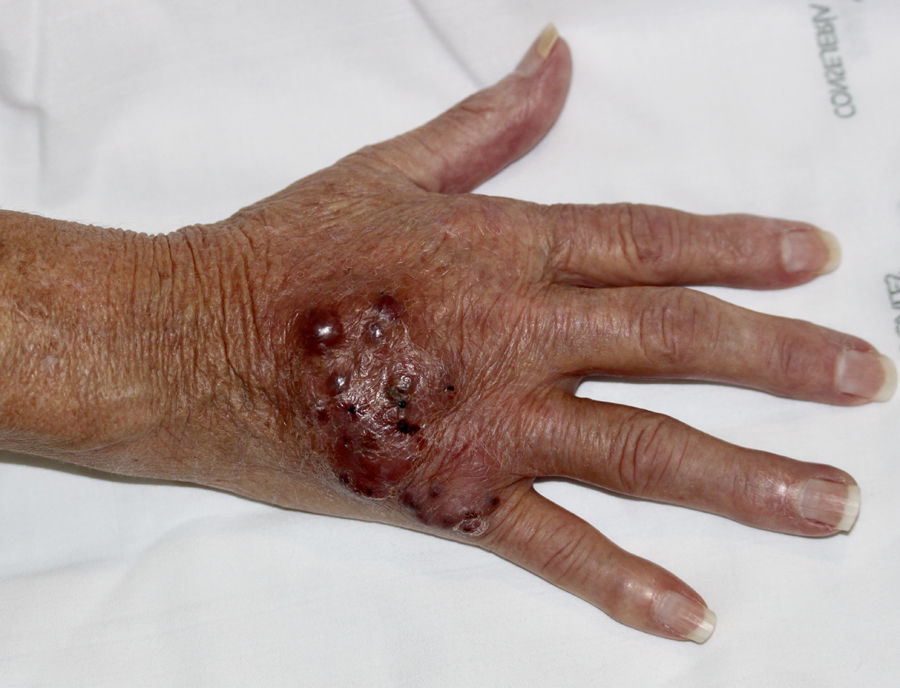
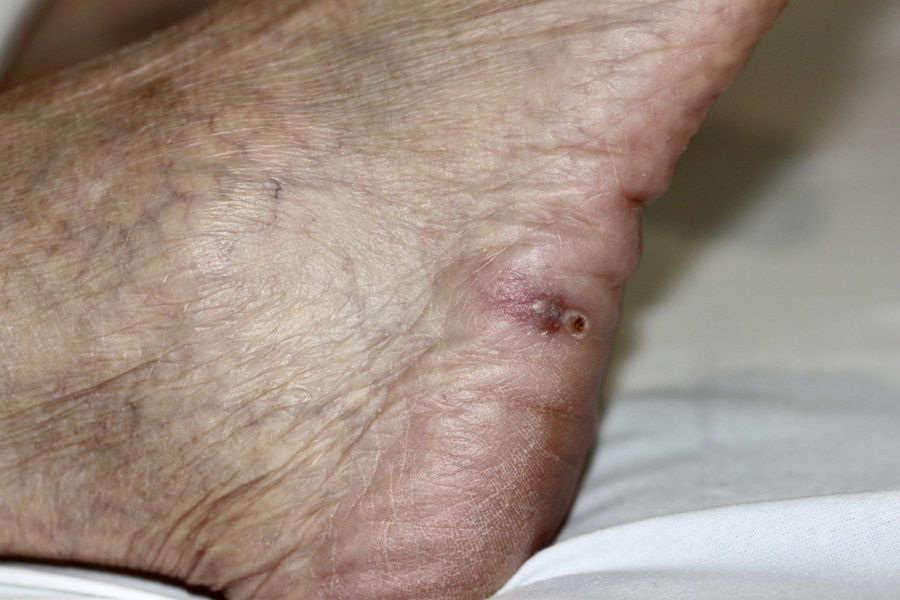
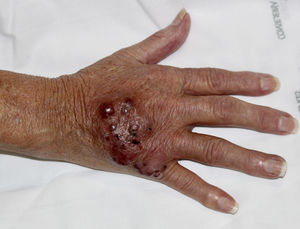
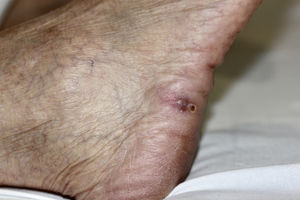
Mujer de 67 años, trasplantada renal desde 2 meses antes, desarrolló en el mes postrasplante una placa eritematosa con nódulos violáceos coalescentes en el dorso de la mano derecha (fig. 1), sin fiebre ni síntomas sistémicos. Se encontraba en tratamiento inmunosupresor con prednisona, micofenolato de mofetilo y tacrolimus. La lesión apareció tras canalización traumática de una vía periférica, y fue tratada inicialmente como una celulitis bacteriana con antibioterapia oral, sin respuesta. También presentaba un pequeño nódulo violáceo en la cara lateral de pie derecho (fig. 2), que la paciente refería había aparecido tras manipularse con las manos una herida que le había provocado el calzado.
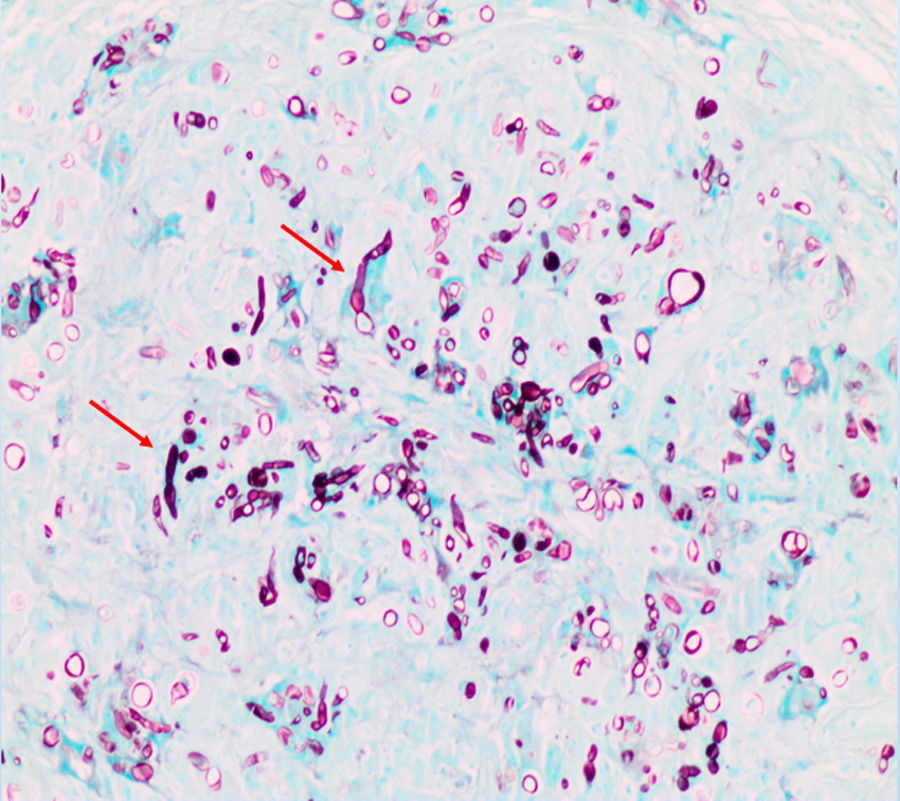
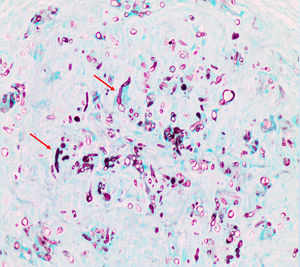
Tras una evolución tórpida, se realizaron biopsias cutáneas del dorso de la mano y del nódulo en la cara lateral en el pie derecho. El estudio histológico con técnica Grocott permitió observar estructuras fúngicas correspondientes a un hongo dematiáceo afectando a dermis media y profunda (fig. 3, flechas rojas). Se enviaron muestras de ambas biopsias para cultivo microbiológico, y se observó crecimiento de Alternaria spp.
Se realizaron radiografía de tórax y hemocultivos que descartaron siembras o diseminación hematógena. La paciente recibió tratamiento con posaconazol IV (300 mg/12 h) durante un mes con una rápida mejoría a las pocas semanas de iniciar el tratamiento. Seguidamente continuó con posaconazol oral 300 mg diarios hasta completar un total de 6 meses de tratamiento antifúngico, consiguiéndose la resolución completa de ambas lesiones.
Comentario final/discusiónLas feohifomicosis son micosis en las que intervienen hongos dematiáceos, en forma de levadura en gemación o en forma de hifas. Estos organismos son considerados generalmente saprófitos o comensales. Alternaria es un hongo dematiáceo saprófito del suelo y patógeno vegetal, que raramente causa infecciones en humanos inmunocompetentes1, siendo la afectación cutánea o subcutánea la más frecuente (74,3%), ocasionando con menor frecuencia infecciones oftalmológicas, rinosinusitis y onicomicosis1. Se han recogido, únicamente 56 casos de alternariosis en la literatura en los últimos 10 años2, y 212 desde que se publicó el primer caso en 19331–3. El principal factor de riesgo para padecer la infección es la inmunosupresión, siendo el 71% de los casos recogidos en una revisión individuos trasplantados de órgano sólido y un 11% pacientes con neoplasias hematológicas2. La forma de inicio de la infección no está claramente establecida, aunque parece que el antecedente de herida cutánea ha de estar presente4. Es más frecuente en varones, en países mediterráneos y las extremidades son el lugar afectado con mayor frecuencia1,2,5.
Las manifestaciones clínicas de la infección cutánea por alternaría son muy variadas. En las formas superficiales (epidérmicas) aparecen áreas eritematodescamativas con elementos papulosos que tienden a la erosión y a la descamación1–3, mientras las formas más profundas (dérmicas), generalmente precedidas por un traumatismo penetrante, suelen presentarse como una placa violácea, a veces dolorosa, tendente a la ulceración2,6. El rango temporal entre la inoculación y la aparición de las lesiones oscila entre 2 meses y varios años7.
Aunque en muchas ocasiones las esporas pueden detectarse en la imagen histológica2,7, el diagnóstico de infección por Alternaria spp requiere aislamiento del hongo mediante cultivo. En este, la morfología de las conidias y la formación o no de cadenas de conidias son el principal elemento con el que se establece el diagnóstico1. No obstante, en muchas ocasiones el microorganismo es incapaz de esporular, y en consecuencia no pueden detectarse con el microscopio o son difícilmente distinguibles de otras formas contaminantes. En estas ocasiones para el diagnóstico definitivo han de emplearse técnicas de biología molecular8,9.
El pronóstico de esta entidad es insidioso, y el tratamiento no está claramente estandarizado, de forma que las mayores tasas de curación se han conseguido con la combinación de cirugía con tratamiento antifúngico sistémico2,7,8. Se han descrito casos de resolución con el empleo exclusivo de termoterapia, pues se ha documentado el freno de la proliferación del hongo in vitro a la temperatura de 37°C8. Como antifúngicos sistémicos se han empleado el itraconazol (entre 100-600mg/d con una duración del tratamiento variable), voriconazol, fluconazol y posaconazol, siendo el primero el empleado en un mayor número de ocasiones y mostrando unas tasas de curación en monoterapia de un 60%2,5,8. La cirugía en exclusiva es aceptable para lesiones pequeñas y localizadas.
FinanciaciónLos autores declaran no haber recibido financiación para la realización de este trabajo.