Varón de 7 años, correctamente inmunizado y sin antecedentes de interés, que consulta en urgencias por tumefacción y eritema palpebral derecho. El cuadro se inició hace 72h con una lesión pustulosa en el párpado superior. Acude por empeoramiento de los signos inflamatorios a pesar del tratamiento con amoxicilina-ácido clavulánico oral. No refiere antecedente de picadura ni historia de herpes cutáneo.
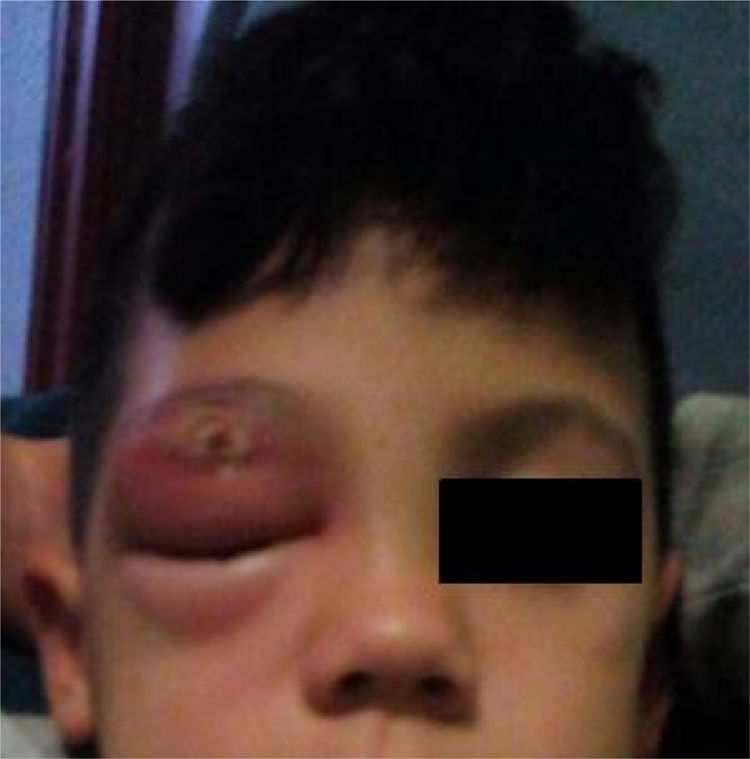
En la exploración física se presenta afebril con una tumefacción palpebral derecha que dificulta la apertura ocular y una lesión costrosa en el párpado superior (fig. 1). Se palpa una adenopatía dolorosa submandibular derecha de 2×2cm, siendo el resto normal. En la analítica sanguínea destacan leucocitos 15.700/mm3 (neutrófilos 10.000/mm3) y una proteína C reactiva de 3mg/dl. Se extrae un hemocultivo y se drena contenido purulento de la herida para cultivo. Con el diagnóstico de celulitis preseptal, el paciente es ingresado con amoxicilina-ácido clavulánico intravenoso, realizándose curas y drenajes de la lesión. Presenta gran mejoría tras 3 días de hospitalización, remitiéndose a domicilio para continuar con antibioterapia oral.
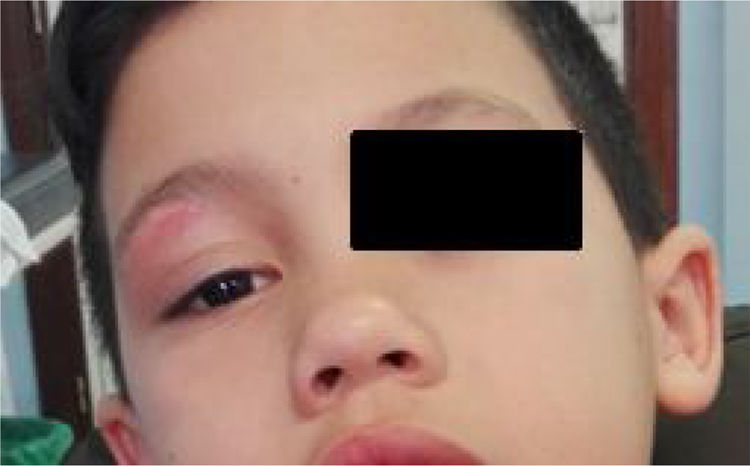
EvoluciónValorado 4 días después del alta, presenta leve tumefacción y eritema palpebral derecho con resolución de la lesión central (fig. 2) y desaparición de la adenopatía submandibular. En el cultivo del exudado de la herida se observaron al tercer día de incubación en estufa de 37°C, en placas de agar sangre y agar chocolate, escasas colonias de una bacteria de color blanco cal y olor a humedad, que se correspondían con bacilos grampositivos ramificados en la tinción de Gram. Mediante espectrometría de masas por MALDI-TOF® se identificaron las colonias como Nocardia spp (score 1.900). Con esta información se cambió el tratamiento a trimetoprim-sulfametoxazol (SXT) vía oral. El aislamiento fue finalmente identificado como Nocardia brasiliensis mediante secuenciación completa del gen ARNr 16S con una similitud de >99,6% con la secuencia de referencia depositada en GenBank (CP003876, Nocardia brasiliensis ATCC-700358). Se realizó antibiograma por el método de difusión en agar con tiras de gradiente de concentración E-test® (bioMérieux) con una dilución de inóculo ajustada al patrón de turbidez 0,5 MacFarland y con incubación a 37°C 48-72h; la interpretación de la resistencia se llevó a cabo con los criterios del CLSI. La bacteria fue sensible a SXT, amoxicilina-ácido clavulánico, ceftriaxona, imipenem, tobramicina, amikacina, claritromicina, linezolid y minociclina, siendo resistente únicamente a ciprofloxacino. En el seguimiento a 12 semanas se objetiva resolución completa de la lesión sin recurrencias. Se solicitó un estudio inmunológico básico y una actividad NADPH que resultaron normales.
ComentariosLa nocardiosis cutánea primaria es una entidad infrecuente producida por especies del género Nocardia spp. Se trata de bacilos grampositivos aerobios estrictos con tendencia a la ramificación, parcialmente ácido-alcohol resistentes. Estas bacterias son ubicuas y saprofitas del medio ambiente, encontrándose en la tierra, agua y material de descomposición orgánico1. La transmisión ocurre por inhalación o inoculación directa en la piel, presentando un periodo de incubación menor de 2 semanas2,3.
Existen 2 formas de presentación: la diseminada sistémica y la cutánea primaria. Esta última representa un 5-7% de los casos, siendo Nocardia brasiliensis la especie principalmente implicada. Afecta a niños y adultos inmunocompetentes con localización preferente a nivel de extremidades, cuello y cara. La nocardiosis cutánea se presenta en 3 estadios clínicos: la enfermedad cutánea localizada, caracterizada por lesiones pápulo-costrosas con tendencia a ulcerarse; el síndrome linfocutáneo secundario a la diseminación o inoculación primaria hacia los ganglios linfáticos con posibilidad de abscesificar y la forma crónica con evolución a micetomas2,3.
Frecuentemente existe un antecedente traumático de inoculación a través de heridas contaminadas o de picadura de insectos, que precede la aparición de los síntomas en 2 semanas2,4,5.
El diagnóstico se realiza por técnicas de Gram y de cultivo, ya que Nocardia spp tiene una microscopía característica, y la mayoría de las especies crecen en medios de cultivo habituales en 48-72h, a excepción de algunas de crecimiento lento. La identificación a nivel de especie se realiza mediante espectrometría de masas (MALDI-TOF®) o por secuenciación del gen ARNr 16S1,2. Nuestro caso se identificó definitivamente como Nocardia brasiliensis por esta última técnica, logrando con la primera identificación solo a nivel de género.
En la actualidad el SXT es el tratamiento de elección, siendo necesario además el desbridamiento quirúrgico de la lesión6,7. Dada la tendencia de esta infección a recurrir, se proponen pautas prolongadas de antibiótico de uno a 4 meses y revisiones clínicas hasta un año después de suspendida la antibioterapia8–10.
Nuestro caso representa una nocardiosis cutánea en un paciente pediátrico inmunocompetente. A pesar de su rareza, es importante tener en cuenta esta etiología ante pápulas en racimo con tendencia a abscesificar y linfadenopatía acompañante que presenten mala respuesta a antibioterapia habitual y en las que exista un antecedente de herida contaminada. La obtención de muestras para cultivo es esencial para un diagnóstico y tratamiento acertados.
Al Dr. Pablo Rojo, al Dr. Fernando Chaves y al Servicio de Microbiología del Hospital Universitario 12 de Octubre, Madrid, España.