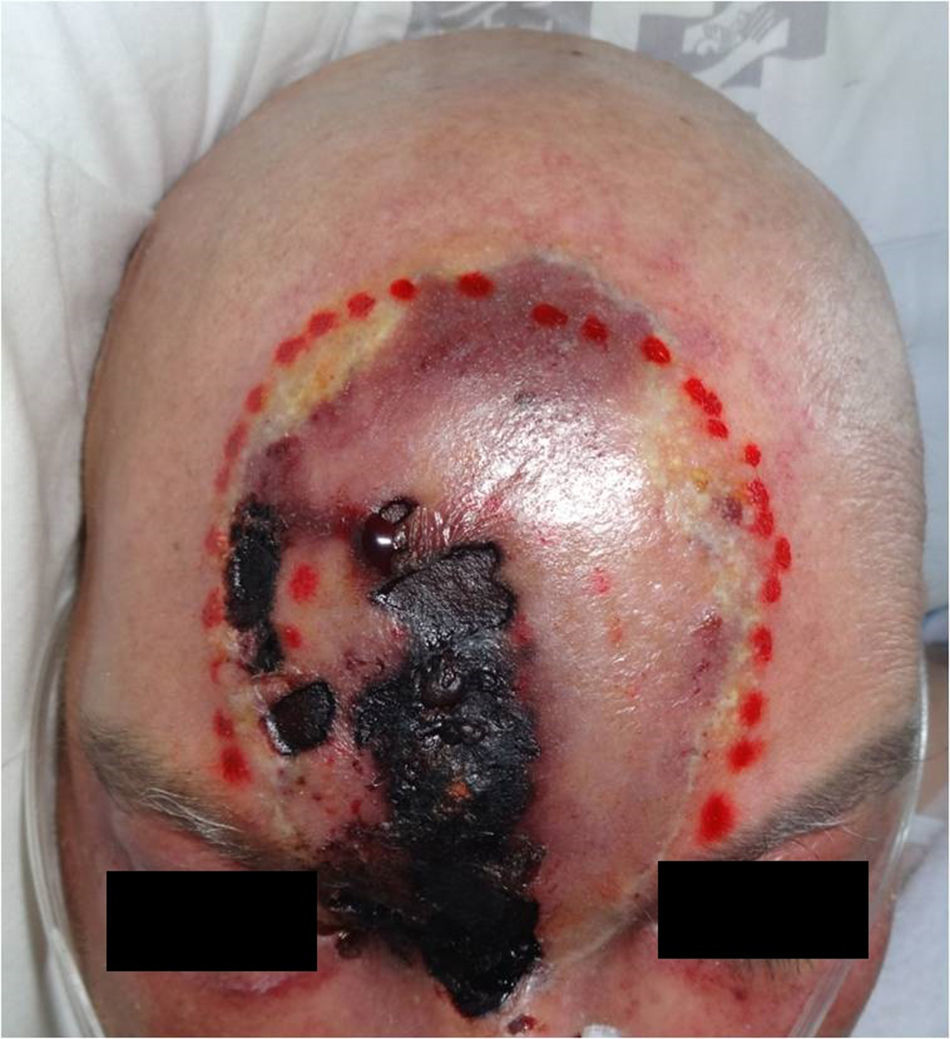
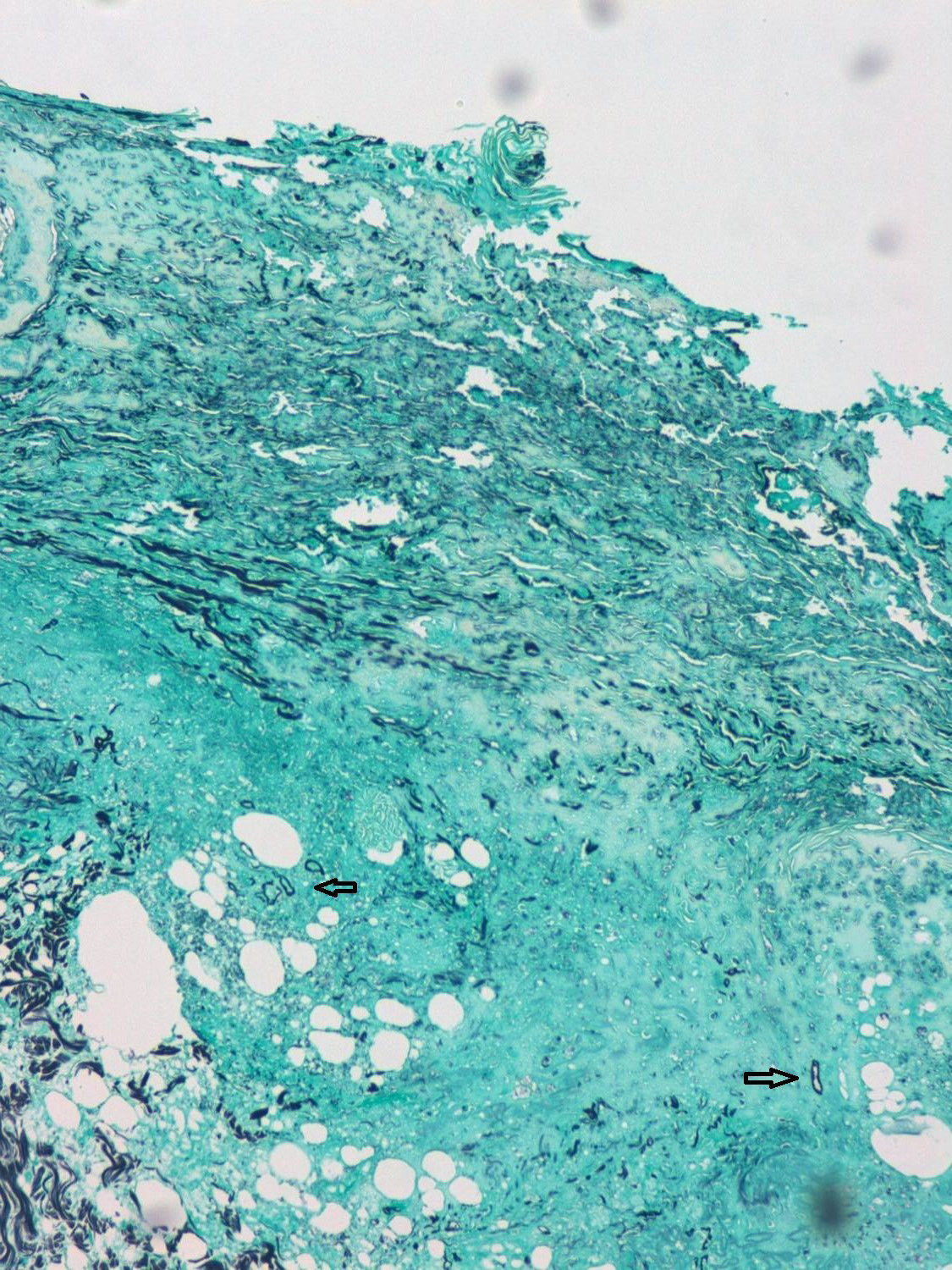
Varón de 55 años de edad con diagnóstico de leucemia mieloide aguda, tratada hace un año mediante trasplante de progenitores hematopoyéticos (TPH) de hermano HLA idéntico. En actual tratamiento profiláctico con valganciclovir y cotrimoxazol, junto a prednisona 30mg/día y ciclosporina 150mg/día por antecedente de enfermedad injerto contra huésped aguda. El paciente ingresó en hematología por un cuadro de fracaso renal agudo y pancitopenia sin neutropenia. Durante el ingreso se realizó una interconsulta a dermatología por la rápida aparición, en tan solo 24-48horas, de una lesión frontal indolora y sin fiebre asociada, a pesar del tratamiento empírico, con meropenem. No reconocía ningún traumatismo o lesión preexistente en la zona. La exploración física mostraba una placa celulítica eritemato-violácea de unos 10cm, con zonas de necrosis y ulceración con formación de una escara que seguía el trayecto de la arteria supratroclear derecha (fig. 1). Se realizaron biopsias cutáneas para histología junto a cultivos de hongos y bacterias, asociándose anfotericina B liposomal a dosis de 5mg/kg/día. La histología mostraba una necrosis completa de la epidermis y la dermis con trombosis vascular. La tinción de Grocott-Gömöri ponía de manifiesto la presencia de estructuras fúngicas no septadas de pared gruesa y morfología irregular (fig. 2).
Los hallazgos histológicos eran compatibles con mucormicosis, que se confirmó con un cultivo positivo para Rhizopus oryzae en las primeras 48horas. Los hemocultivos resultaron negativos.
Dada la gravedad del paciente los familiares decidieron limitar el esfuerzo terapéutico, por lo que no realizó desbridamiento quirúrgico. El paciente falleció días después por un fracaso multiorgánico.
ComentarioLa mucormicosis o zigomicosis es una infección oportunista causada por hongos del orden de las Mucorales, siendo el 80% producidas por la especie Rhizopus oryzae. Son hongos ubicuos que habitan en forma de esporas en el suelo, el aire, la vegetación y las manos, contaminando el material hospitalario, incluyendo las muestras de cultivo. Su infección da lugar a un proceso angiodestructivo, embolígeno y potencialmente mortal si no se inicia un tratamiento precoz, lo que requiere un alto índice de sospecha reconociendo los factores de riesgo que facilitan su infección1.
El principal factor de riesgo es la inmunosupresión, principalmente la asociada a la diabetes mellitus, tratamiento corticoideo sistémico, neutropenia, neoplasias hematológicas malignas, trasplante de órgano sólido y TPH2. Las Mucorales utilizan el hierro para su proliferación, por lo que las situaciones asociadas a una sobrecarga de hierro aumentan el riesgo de infecciones diseminadas. La deferoxamina, un quelante del hierro empleado en la insuficiencia renal, actúa como sideróforo en la membrana de las Mucorales aportándole hierro plasmático de forma directa3. Es importante recordar que el empleo de voriconazol profiláctico en pacientes inmunodeprimidos no constituye un factor protector, ya que son gérmenes intrínsecamente resistentes a dicho tratamiento.
La mucormicosis cutánea se divide en primaria por inoculación directa o secundaria por diseminación hematógena, generalmente desde un foco rinosinusal subyacente. Ambas formas se presentan como una celulitis de rápida progresión a una úlcera necrótica, con formación de una escara ectima gangrenoso-like. El diagnóstico diferencial en pacientes onco-hematológicos con lesiones necróticas debe realizarse principalmente con infecciones por otros hongos oportunistas, sobre todo Aspergillus y Candida, siendo Cryptococcus, Alternaria, Fusarium y Penicillium etiologías menos frecuentes. Las infecciones bacterianas tipo ectima gangrenoso y fascitis necrosante constituyen el otro gran diagnóstico diferencial. Dentro de las causas no infecciosas, la infiltración cutánea tumoral y las vasculopatías paraneoplásicas o secundarias al TPH deben ser consideradas4. En la mucormicosis la visión directa y la histología muestran característicamente estructuras fúngicas en forma de hifas gruesas, anchas y no septadas con ramificaciones irregulares de 90° que permiten su diagnóstico, precisando el cultivo para la identificación concreta de la especie. El hemocultivo y cultivo de muestras no estériles pueden representar una contaminación, precisando por ello la combinación con la histología para demostrar invasión tisular y con ello infección.
El tratamiento debe instaurarse con la simple sospecha clínica, englobando siempre 3 frentes de actuación: anfotericina B liposomal 5mg/kg/día, desbridamiento quirúrgico y corrección de los factores predisponentes. Posaconazol es el único fármaco oral aprobado por la FDA para la mucormicosis, aunque isavuconazol oral se encuentra en ensayos clínicos de fase iii, y ha mostrado mayor actividad que posaconazol5. Otros tratamientos incluyen el oxígeno hiperbárico, aunque sin evidencia científica clara6.