El botulismo es una enfermedad poco frecuente en Europa, causada por la bacteria Clostridium botulinum, de declaración obligatoria, no transmisible de persona a persona y potencialmente mortal (entre un 5 y 10%) si no se trata rápidamente. Se obtuvo el dictamen favorable del Comité de Ética de Investigación Clínica. Se presenta el proceso de cuidados enfermero de un varón de 49 años con diagnóstico de intoxicación bacteriana por Clostridium botulinum, secundario a la ingesta de alubias en mal estado, que estuvo ingresado en la UCI un total de 35 días.
Diagnósticos y planificaciónValoración enfermera de forma holística durante las primeras 24 h, con priorización de los sistemas que presentaron un deterioro más rápido: el neurológico y el respiratorio. Se priorizaron 9 diagnósticos según la taxonomía NANDA: riesgo de respuesta alérgica, patrón respiratorio ineficaz, deterioro de la mucosa oral, deterioro de la movilidad física, riesgo de síndrome de desuso, riesgo de motilidad gastrointestinal disfuncional, deterioro de la eliminación urinaria, riesgo de confusión aguda y riesgo de cansancio del rol del cuidador.
DiscusiónEl proceso de cuidados enfermero, estandarizado y organizado con la taxonomía NANDA y priorizado con el método sistemático AREA, garantizó los mejores cuidados basados en la evidencia y prueba de ello fue la mejoría de las puntuaciones de los indicadores de resultado NOC. Resultó imposible comparar la actuación enfermera con la de otros casos documentados.
Botulism is a rare disease in Europe, caused by the bacterium Clostridium botulinum, notifiable, non-transmissible person-to-person and potentially fatal (between 5 and 10%) if not treated quickly. The favourable opinion of the Clinical Research Ethics Committee was obtained. We present the nursing care plan of a 49-year-old man with a diagnosis of bacterial intoxication caused by Clostridium botulinum, secondary to ingestion of beans in poor condition, who was admitted to the ICU for a total of 35 days.
Diagnosis and planningHolistic nursing evaluation during the first 24hours, with prioritisation of the systems that were deteriorating fastest: neurological and respiratory. Nine diagnoses were prioritised according to the NANDA taxonomy: Risk for allergy response, Ineffective breathing pattern, impaired oral mucous membrane, Impaired physical mobility, Risk for disuse syndrome, Risk for dysfunctional gastrointestinal motility, Impaired urinary elimination, Risk for acute confusion and Risk for caregiver role strain.
DiscussionThe nursing care plan, standardised and organised with the NANDA taxonomy and prioritised with the outcome-present state-test (OPT) model, guaranteed the best care based on evidence, as the NOC scores improvement demonstrated. It was impossible to compare the nursing intervention with other case reports.
El botulismo es una enfermedad causada por Clostridium botulinum (C. botulinum), un bacilo grampositivo anaerobio formador de esporas que produce una potente neurotoxina1. Es de declaración obligatoria, no se transmite entre personas y es potencialmente mortal (entre un 5 y un 10%) si no se trata rápidamente2.
Las esporas producidas por la bacteria C. botulinum, que se han encontrado en judías verdes, espinacas, setas, jamón, salchichas, atún enlatado y pescados (fermentados, salados y ahumados2), germinan en medios anaerobios y cuando crecen en ciertas condiciones ambientales crean las neurotoxinas1,2. Estas son termorresistentes (pueden sobrevivir a más de 100°C durante 5 h o más, pero si se exponen a 120°C durante 5 min se destruyen1), no se desarrollan en medios ácidos (aunque un pH < 4,6 no degradará una neurotoxina ya existente1) y la baja temperatura y el contenido en sal pueden prevenir su crecimiento2.
C. botulinum se encuentra en todo el mundo y su crecimiento depende de factores ambientales3. Van Ermengem aisló la bacteria en 1897 de un jamón mal curado. Leuchs, en 1910, demostró que 2 cepas de C. botulinum producían toxinas con diferentes antigenicidades y en 1919 Burke las denominó como tipo A y B, estableciendo así las designaciones alfabéticas actuales. Posteriormente, se descubrieron 5 tipos más de toxinas (C, D, E, F y G), algunas de ellas con toxicidades duales4. Los tipos A, B, E y ocasionalmente el F pueden causar botulismo humano, siendo el A utilizado con finalidades cosméticas1-3.
Existen 6 tipos de botulismo humano1,2: alimentario (por ingesta de alimentos contaminados en su elaboración, procesado o envasado1-3), del lactante (por ingesta de las esporas que colonizan el tracto intestinal y liberan la toxina1-3), de herida infectada por C. botulinum (generalmente por consumo de heroína black tar1-3), infeccioso del adulto (la toxina se produce in vivo en el tracto intestinal infectado1), por inhalación (poco frecuente, como acto de bioterrorismo1,2) e iatrogénico (por mal uso terapéutico1).
Entre 2007 y 2015 se notificaron casos de botulismo alimentario en algunos países de Europa y Norte América. Según la Organización Mundial de la Salud, aproximadamente el 35% fueron graves, con una tasa de letalidad del 15%, y la enfermedad duró entre 5 y 180 días. La moda de edad fue de 50 años (con mínima de 4 y máxima de 88) y el 48% fueron varones5. En España, según el Instituto de Salud Carlos III, las comunidades autónomas con mayor incidencia de botulismo alimentario fueron Castilla y León, Andalucía y Madrid, con 20, 15 y 10 casos, respectivamente, aunque no especifica la gravedad de los mismos6.
En el botulismo alimentario las neurotoxinas, creadas por las enzimas digestivas tras la ingesta de C. botulinum, pasan al torrente sanguíneo e interrumpen la liberación de acetilcolina, provocando un bloqueo nervioso1,2 con parálisis flácida motora simétrica y descendiente2. Los síntomas aparecen entre 12 y 36 h después de la ingesta y son principalmente neurológicos2 y gastrointestinales1,2: fatiga2, debilidad de las musculaturas cervical2, respiratoria1,2 y de las extremidades inferiores2, vértigo2, visión borrosa1,2, diplopía1, ptosis palpebral1, fotofobia3, neuropatía craneal y simétrica2 (dificultad para hablar, tragar y xerosis bucal), vómitos, diarrea, estreñimiento e inflamación abdominal2.
El diagnóstico se basa en la anamnesis, la exploración física1 y la confirmación de muestras (heces o heridas, sangre o alimentos2,3). Estarán ausentes las alteraciones de la consciencia1 y hemodinámicas, la fiebre y el déficit sensitivo2. El diagnóstico diferencial contempla el síndrome de Guillain-Barré1,2, la miastenia gravis1,2 y el accidente vascular cerebral2.
El tratamiento consiste en administrar la antitoxina botulínica lo más rápido posible1-3, vigilando signos de hipersensibilidad porque es de origen equino1, y en suplir las complicaciones neuromusculares derivadas de la intoxicación (el fracaso respiratorio es la primera causa de muerte1). La antibioticoterapia solo está indicada en el botulismo por herida1-3.
Descripción del casoVarón, 49 años, 1,72 m de altura y 75,9kg (índice de masa corporal 25,66kg/m2). Alérgico a las pirazolonas, fumador activo (1 paq./día). Sin antecedentes médicos. Autónomo (Barthel de 100).
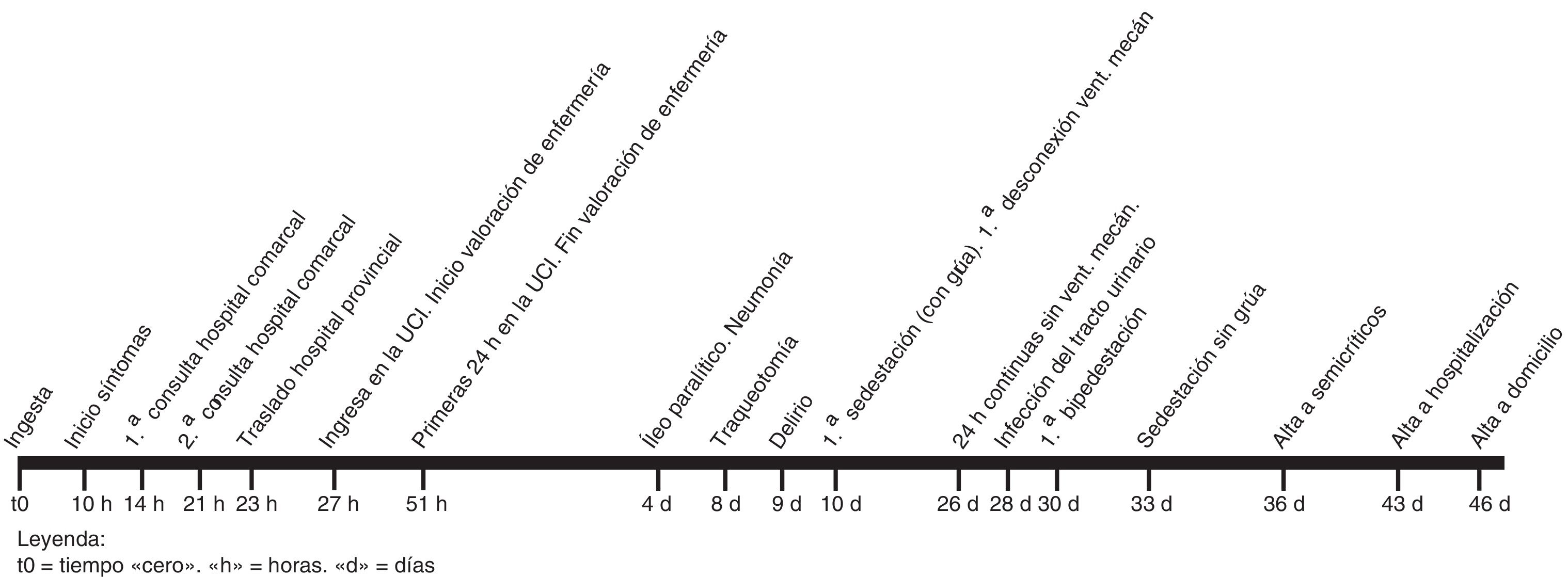
Consultó a su hospital comarcal refiriendo mareo, visión borrosa, inestabilidad de la marcha y cefalea frontal, de 4 h de evolución. Mencionó haber ingerido una cantidad indeterminada de alubias en mal estado 14 h antes. En la exploración destacó presión arterial (PA) de 160/100mmHg. A las 3 h fue dado de alta diagnosticado de toxoinfección alimentaria bacteriana (Clasificación Internacional de Enfermedades [CIE] 005.9). En la figura 1 se muestra el cronograma evolutivo desde la ingesta hasta el alta domiciliaria.
Acudió nuevamente a urgencias añadiendo, a los síntomas anteriores, pesadez de párpados. Presentaba xerosis bucal, pupilas midriáticas con reflejo fotomotor lento, ptosis palpebral bilateral y oftalmoplejía completa. PA 156/99mmHg. Gasometría arterial (GA): SatO2 96,6%, pO2 78,7mmHg. Sin alteración de consciencia, de los reflejos cutaneoplantares y osteotendinosos ni del electrocardiograma.
Se trasladó al Servicio de Urgencias del hospital provincial bajo sospecha de intoxicación alimentaria por C. botulinum (CIE 005.1). Se incorporó a la sintomatología previa la disartria leve. PA 139/98mmHg. GA: SatO2 96,4%, pCO2 34mmHg, pO2 82mmHg. Flujo espirado máximo (FEM, indicador de la función pulmonar, medido mediante espirómetro) de 450 l/min (valor esperado por su talla, edad y sexo: 601 ± 48 l/min7). Se inició oxigenoterapia con cánulas nasales y 3 h después ingresó en la Unidad de Cuidados Intensivos (UCI). Se administró una primera dosis de la antitoxina botulínica trivalente (A, B, E) en perfusión continua, por vía única y durante 4 h.
Valoración enfermeraDurante las primeras 24 h en la UCI se realizó una valoración holística donde destacaron las alteraciones de los sistemas neurológico y respiratorio. Se identificó parálisis facial bilateral, alteración de la musculatura cervical, debilidad proximal de las extremidades superiores y aumento de la disartria. El impacto del bloqueo neuromuscular en el sistema respiratorio requirió intubación orotraqueal y ventilación mecánica, ante la disnea y el aumento del esfuerzo respiratorio. La relación PaO2/FiO2, indicador de la difusión pulmonar de oxígeno calculada mediante GA, considera que hay lesión pulmonar aguda por debajo de 300 mmHg8: en tan solo 5 h disminuyó de 300 a 220mmHg y el FEM de 220 a 130 l/min.
Además de las alteraciones neurológicas y respiratorias, y habiéndose administrado un total de 2 dosis de antídoto, el paciente presentó inquietud y náuseas (con peristaltismo conservado). Se le insertó una sonda nasogástrica, una sonda vesical con la que se objetivó oliguria (< 400ml/24h) y un catéter venoso central yugular para administrar fármacos vasoactivos, analgesia, sedación y sueroterapia.
A lo largo de los 34 días posteriores presentó complicaciones asociadas a la intoxicación y a la estancia en UCI: fue diagnosticado de hipotensión no especificada (CIE 458.9), neumonía por otras bacterias gramnegativas (CIE 482.83), infección del tracto urinario no localizada (CIE 599.0) e íleo paralítico (CIE 560.1). Se le realizó una traqueotomía precoz a los 7 días para facilitar su destete e iniciar la rehabilitación.
Estuvo un total de 35 días en la UCI, 7 en semicríticos y 3 en hospitalización.
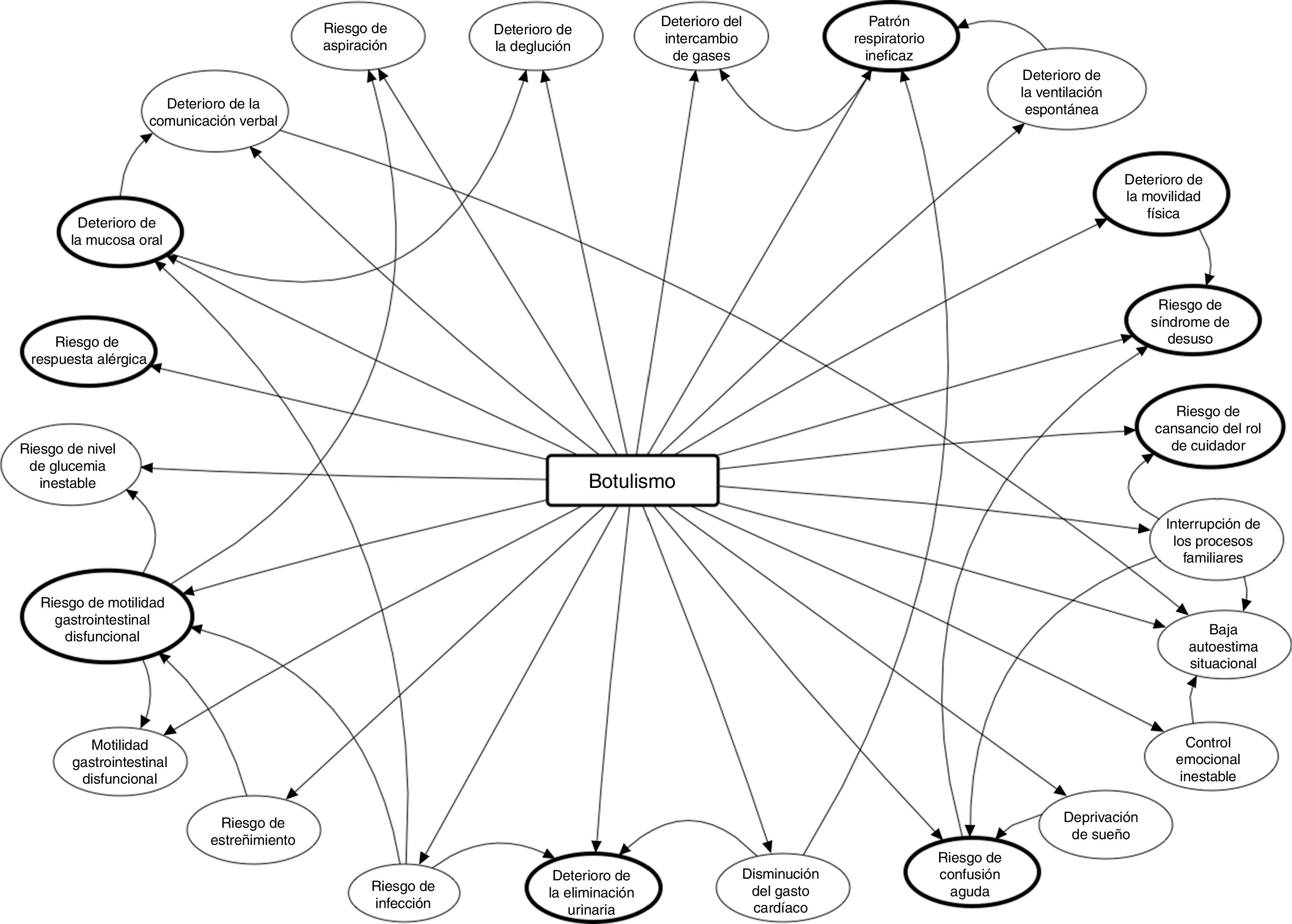
Diagnósticos y planificación de los cuidados (NANDA-NOC-NIC)Empleando el modelo de Análisis de Resultado del Estado Actual (AREA9), se abordó el problema principal centrando la intervención en los resultados a obtener y no en los problemas de salud identificados: el propósito enfermero perseguía anticiparse a las complicaciones de la evolución de la parálisis neuromuscular evidenciada en la valoración. La figura 2 muestra la red de razonamiento clínico enfermero, tal como Pesut y Herman la formularon en 19999. En ella se muestra el problema principal, los diagnósticos enfermeros (DE) identificados inicialmente y sus interrelaciones. Nótese que 9 de ellos son los que finalmente constituyen el proceso de cuidados (tabla 1): son los más importantes dado que si quedasen sin resolver, los otros catorce seguirían presentes (excepto el de riesgo de alergia, que deriva directamente de la administración del antídoto).
Diagnósticos, objetivos de resultado, intervenciones y actividades enfermeras según la taxonomía NANDA-NOC-NIC
| Diagnóstico (NANDA) | Objetivos de resultado (NOC) | Intervenciones de enfermería (NIC) |
|---|---|---|
| 00217 Riesgo de respuesta alérgica, relacionado con exposición a alérgenos (suero equino antibotulínico) | 0707 Respuesta de hipersensibilidad inmunológica | 6680 Monitorización de los signos vitales |
| 070703 Reacciones alérgicas (5, escala n) | Monitorizar la presión arterial, pulso, temperatura y estado respiratorio, según corresponda | |
| 6410 Manejo de la alergia | ||
| Identificar las alergias conocidas (medicamentos, alimentos, insectos, ambientales) y la reacción habitual | ||
| Observar si el paciente presenta reacciones alérgicas a nuevos medicamentos, fórmulas, alimentos, látex y/o colorantes de prueba | ||
| Observar si el paciente, después de la exposición a agentes que se conoce que le causan respuestas alérgicas, presenta signos de enrojecimiento generalizado, angioedema, urticaria, tos paroxística, ansiedad intensa, disnea, sibilancias, ortopnea, vómitos, cianosis o shock | ||
| 3350 Monitorización respiratoria | ||
| Observar si se producen respiraciones ruidosas, como estridor o ronquidos | ||
| Vigilar la frecuencia, ritmo y profundidad y esfuerzo de las respiraciones | ||
| 00032 Patrón respiratorio ineficaz, relacionado con deterioro neuromuscular y fatiga de los músculos respiratorios, manifestado por disminución de la capacidad vital | 0415 Estado respiratorio | 3350 Monitorización respiratoria |
| 041503 Profundidad de la inspiración (2, escala b) | Monitorizar los niveles de saturación de oxígeno continuamente en pacientes sedados (SaO2) siguiendo las normas del centro y según esté indicado | |
| 041509 Pruebas de función pulmonar (1, escala b) | Vigilar los valores de las pruebas funcionales respiratorias, sobre todo la capacidad vital, fuerza inspiratoria máxima, volumen espiratorio forzado en un segundo (VEMS) y VEMS/CVF, según disponibilidad | |
| Observar si hay disnea y los factores que la mejoran y empeoran | ||
| 3320 Oxigenoterapia | ||
| Administrar oxígeno suplementario según órdenes | ||
| Controlar la eficacia de la oxigenoterapia (pulsioxímetro, gasometría arterial), según corresponda | ||
| 0402 Estado respiratorio: intercambio gaseoso | 5820 Disminución de la ansiedad | |
| 040203 Disnea en reposo (3, escala n) | Observar la ansiedad del paciente relacionada con la necesidad de la oxigenoterapia | |
| 040205 Inquietud (3, escala n) | ||
| 040208 Presión parcial de oxígeno en la sangre arterial (PaO2) (4, escala b) | ||
| 0008 Fatiga: efectos nocivos | 3120 Intubación y estabilización de la vía aérea | |
| 0803 Disminución de la energía (2, escala n) | Ayudar en la inserción del TE reuniendo el equipo de intubación y el equipo de urgencias necesarios, colocar al paciente, administrar los medicamentos ordenados, y vigilar al paciente por si aparecieran complicaciones durante la inserción | |
| Explicar al paciente y a la familia el procedimiento de intubación | ||
| Monitorizar las lecturas del ventilador mecánico, anotando los aumentos de presiones inspiratorias y las disminuciones de volumen corriente, según corresponda | ||
| 3180 Manejo de la vías aéreas artificiales | ||
| Mantener el inflado del globo del tubo endotraqueal/cánula de traqueostomía a 15-20 mmHg durante la ventilación mecánica y durante y después de la alimentación | ||
| Realizar aspiración endotraqueal, según corresponda | ||
| Comprobar el color, la cantidad y la consistencia de las secreciones | ||
| Instituir medidas que impidan la desintubación accidental: fijar la vía aérea artificial con cintas/esparadrapo, administrar sedación y relajantes musculares, y disponer de sujeción en los brazos, según corresponda | ||
| 00045 Deterioro de la mucosa oral, relacionado con disminución de la salivación y manifestado por xerostomía | 1100 Salud oral | 1730 Restablecimiento de la salud bucal |
| 110010 Humedad de la mucosa oral y de la lengua (2, escala a) | Monitorizar el estado de la boca del paciente (lengua, mucosas), incluidas las características de las anomalías | |
| Administrar colutorios al paciente (p. ej., solución antibacteriana) | ||
| Aplicar lubricante para humedecer los labios y la mucosa bucal, según sea necesario | ||
| 1720 FomentarProporcionar cuidado oral para el paciente inconsciente, tomando las precauciones adecuadas la salud bucal | ||
| Animar y ayudar al paciente a lavarse la boca | ||
| 00085 Deterioro de la movilidad física, relacionado con deterioro neuromuscular, manifestado por disminución de habilidades motoras gruesas y finas | 0208 Movilidad | 0226 Terapia de ejercicios: control muscular |
| 020802 Mantenimiento de la posición corporal (4, escala a) | Ayudar al paciente a colocarse en sedestación/bipedestación para el protocolo de ejercicios, según corresponda | |
| 020803 Movimiento muscular (4, escala a) | Animar al paciente a practicar ejercicios de forma independiente | |
| 020809 Coordinación (4, escala a) | Vigilar la respuesta emocional, cardiovascular y funcional del paciente al protocolo de ejercicios | |
| Proporcionar un refuerzo positivo a los esfuerzos del paciente en la actividad física y en los ejercicios | ||
| Ayudar al paciente a participar en los ejercicios de estiramientos en posición de decúbito supino, sedestación o bipedestación | ||
| Ayudar al paciente a moverse hasta la sedestación, estabilizar el tronco con los brazos colocados al lado de la cama/silla, y balancear el tronco apoyándose en los brazos | ||
| 0212 Movimiento coordinado | 0224 Terapia de ejercicios: movilidad articular | |
| 021203 Rapidez del movimiento (2, escala a) | Ayudar al paciente a colocarse en una posición óptima para el movimiento articular pasivo/activo | |
| 021204 Suavidad del movimiento (2, escala a) | Realizar ejercicios pasivos o asistidos de rango de movimiento | |
| 021205 Control del movimiento (2, escala a) | Fomentar que el paciente se siente en la cama, en un lado de la cama o en una silla | |
| 021207 Movimiento equilibrado (4, escala a) | Dar un apoyo positivo al realizar los ejercicios articulares | |
| 0210 Realización de transferencia | 1806 Ayuda con el autocuidado: transferencia | |
| 021001 Traslado de la cama a la silla (1, escala a) | Determinar la capacidad actual del paciente para trasladarse por sí mismo (p. ej., nivel de movilidad, limitaciones del movimiento, resistencia, capacidad de ponerse en pie y cargar peso, inestabilidad médico u ortopédica) | |
| Animar al paciente para que aprenda a trasladarse de forma autónoma | ||
| Determinar la cantidad y el tipo de ayuda necesaria | ||
| Levantar y mover al paciente con grúa hidráulica | ||
| Al final de la transferencia, evaluar en el paciente la alineación adecuada del cuerpo, que las sondas no estén ocluidas, la ropa de cama sin arrugas, la piel expuesta innecesariamente, el nivel adecuado de comodidad del paciente y el timbre de la cama al alcance | ||
| 0005 Tolerancia de la actividad | 0180 Manejo de la energía | |
| 000502 Frecuencia cardíaca en respuesta a la actividad (5, escala a) | Vigilar la respuesta cardiorrespiratoria a la actividad (taquicardia, otras arritmias, disnea, diaforesis, palidez, presiones hemodinámicas y frecuencia respiratoria) | |
| 000508 Esfuerzo respiratorio en respuesta a la actividad (4, escala a) | ||
| 00040 Riesgo de síndrome de desuso, relacionado con parálisis | 0204 Consecuencias de la inmovilidad: fisiológicas | 5612 Enseñanza: ejercicio prescrito |
| 020412 Tono muscular (1, escala a) | Informar al paciente del propósito y los beneficios del ejercicio prescrito | |
| Enseñar al paciente a realizar el ejercicio prescrito | ||
| Reforzar la información proporcionada por otros miembros del equipo de cuidados, según corresponda | ||
| 0201 Fomento del ejercicio: entrenamiento de fuerza | ||
| Colaborar con la familia y otros profesionales sanitarios (p. ej., fisioterapeuta, fisiólogo del ejercicio, terapeuta ocupacional, terapeuta recreacional, fisioterapeuta) en la planificación, enseñanza y control del programa de entrenamiento muscular | ||
| 0914 Estado neurológico: función sensitiva/motora medular | 2620 Monitorización neurológica | |
| 091401 Movimiento de cabeza y hombro (2, escala a) | Comprobar el tamaño, forma, simetría y capacidad de reacción de las pupilas | |
| 091405 Fuerza del movimiento de la extremidad (2, escala a) | Vigilar el nivel de consciencia | |
| 091406 Flacidez (3, escala n) | Comprobar el nivel de orientación | |
| 0912 Estado neurológico: consciencia | Vigilar las tendencias en la escala del coma de Glasgow | |
| 091201 Abre los ojos a estímulos externos (1, escala a) | Comprobar el reflejo tusígeno y nauseoso | |
| 91213 Delirio (2, escala n) | Monitorizar la simetría facial | |
| Observar la motilidad extraocular y las características de la mirada | ||
| Observar si hay trastornos visuales: diplopía, nistagmo, escotomas visuales, visión borrosa y agudeza visual | ||
| 00197 Riesgo de motilidad gastrointestinal disfuncional, relacionado con ingestión de alimentos contaminados | 0501 Eliminación intestinal | 2300 Administración de la medicación |
| 050101 Patrón de eliminación (1, escala a) | Observar los efectos terapéuticos de la medicación en el paciente | |
| 050129 Ruidos abdominales (2, escala a) | Documentar la administración de la medicación y la capacidad de respuesta del paciente, de acuerdo con el protocolo del centro | |
| 2380 Manejo de la medicación | ||
| Observar los efectos terapéuticos de la medicación en el paciente | ||
| 1015 Función gastrointestinal | 1570 Manejo del vómito | |
| 101501 Tolerancia alimentación (1, escala a) | Medir o estimar el volumen de la emesis | |
| 101510 Cantidad de residuos en el control gástrico aspirado (1, escala a) | Asegurarse de que se han administrado antieméticos eficaces para prevenir el vómito siempre que haya sido posible | |
| 101530 Reflujo gástrico (1, escala n) | Controlar el equilibrio hidroelectrolítico | |
| 1874 Cuidados de la sonda gastrointestinal | ||
| Comprobar la correcta colocación de la sonda observando si hay signos y síntomas de ubicación traqueal, verificando el color y/o pH del aspirado, inspeccionando la cavidad bucal y/o verificando la colocación en una placa radiográfica, si corresponde | ||
| Iniciar y monitorizar el aporte de alimentación por la sonda enteral, según corresponda, siguiendo el protocolo del centro | ||
| Monitorizar la cantidad, color y consistencia del contenido nasogástrico drenado | ||
| Observar si hay sensaciones de plenitud, náuseas y vómitos | ||
| Conectar la sonda para que aspire, según corresponda | ||
| 1056 Alimentación enteral por sonda | ||
| Comprobar la existencia de residuos cada 4-6 h durante las primeras 24 h y después cada 8 h durante la alimentación continuada | ||
| Antes de cada alimentación intermitente, comprobar si hay residuos | ||
| Parar la alimentación por sonda si los residuos son superiores a 150 ml o mayores del 110-120% de la frecuencia por hora en los adultos | ||
| 1200 Administración de nutrición parenteral total | ||
| Fomentar una transición gradual desde la alimentación parenteral a la enteral, si está indicado | ||
| 2301 Respuesta a la medicación | 1080 Sondaje gastrointestinal | |
| 230101 Efectos terapéuticos esperados presentes (3, escala a) | Administrar medicación para aumentar el peristaltismo, si está indicado | |
| 00016 Deterioro de la eliminación urinaria, relacionado con deterioro sensitivo-motor, manifestado por oliguria | 0503 Eliminación urinaria | 4120 Manejo de líquidos |
| 050303 Cantidad de orina (2, escala a) | Realizar un registro preciso de entradas y salidas | |
| 0601 Equilibrio hídrico | Realizar sondaje vesical, si es preciso | |
| 060107 Entradas y salidas diarias equilibradas (3, escala a) | Administrar los diuréticos prescritos, según corresponda | |
| Administrar terapia i.v. según prescripción | ||
| 4130 Monitorización de líquidos | ||
| Identificar posibles factores de riesgo de desequilibrio de líquidos (terapia diurética, infección) | ||
| Explorar la turgencia cutánea pellizcando con suavidad el tejido durante un segundo y liberándolo (la piel debería regresar a su origen con rapidez si la hidratación es adecuada) | ||
| Monitorizar los niveles de electrólitos en suero y orina, según corresponda | ||
| Monitorizar la presión arterial, frecuencia cardíaca y estado de la respiración | ||
| Llevar un registro preciso de entradas y salidas (ingesta enteral, infusión i.v., antibióticos, líquidos administrados con la medicación, sondas nasogástricas, vómito) | ||
| Observar el color, la cantidad y la gravedad específica de la orina | ||
| 00173 Riesgo de confusión aguda, relacionado con: | 0901 Orientación cognitiva | 4820 Orientación de la realidad |
| – agentes farmacológicos | 90101 Se autoidentifica (5, escala a) | Dirigirse al paciente por su nombre al iniciar la interacción |
| – alteración del ciclo sueño-vigilia | 90102 Identifica a los seres queridos (5, escala a) | Hablar al paciente de una manera clara, a un ritmo, volumen y tono adecuados |
| – deterioro de la movilidad | 90103 Identifica el lugar donde está (5, escala a) 90105 Identifica el mes actual (5, escala a) | Informar al paciente acerca de personas, lugares y tiempo, si es necesario |
| Involucrar al paciente en actividades concretas «aquí y ahora» (actividades de la vida diaria) que se centren en algo exterior a sí mismo y que sea concreto y orientado en la realidad | ||
| 5270 Apoyo emocional | ||
| Comentar la experiencia emocional con el paciente | ||
| Realizar afirmaciones empáticas o de apoyo | ||
| 6430 Contención farmacológica | ||
| Monitorizar la respuesta del paciente a la medicación | ||
| Monitorizar el nivel de consciencia | ||
| 5820 Disminución de la ansiedad | ||
| Proporcionar información objetiva respecto del diagnóstico, tratamiento y pronóstico | ||
| Identificar los cambios en el nivel de ansiedad | ||
| Ayudar al paciente a identificar las situaciones que precipitan ansiedad | ||
| Administrar medicamentos que reduzcan la ansiedad, según corresponda | ||
| 7560 Facilitar las visitas | ||
| Determinar las preferencias del paciente en cuanto a visitas y a la información que se proporciona | ||
| Determinar la necesidad de favorecer las visitas de familiares y amigos | ||
| Animar a los miembros de la familia a utilizar el contacto físico, así como las comunicaciones verbales, según corresponda | ||
| 00062 Riesgo de cansancio del rol de cuidador, relacionado con imprevisibilidad de la evolución de la enfermedad (aplicado a la familia) | 1803 Conocimiento: proceso de enfermedad | 7040 Apoyo al cuidador principal |
| 180302 Características de la enfermedad (2, escala u) | Determinar el nivel de conocimientos del cuidador | |
| 180303 Causa o factores contribuyentes (1, escala u) | Determinar la aceptación del cuidador de su papel | |
| 180305 Efectos fisiológicos de la enfermedad (2, escala u) | Admitir las dificultades del rol del cuidador principal | |
| 180307 Curso habitual de la enfermedad (2, escala u) | Reconocer la dependencia que tiene el paciente del cuidador (según corresponda) | |
| 180309 Complicaciones potenciales de la enfermedad (3, escala u) | Realizar afirmaciones positivas sobre los esfuerzos del cuidador | |
| Apoyar las decisiones tomadas por el cuidador principal | ||
| Proporcionar información sobre el estado del paciente de acuerdo con sus preferencias | ||
| Identificar fuentes de cuidados por relevo | ||
| Apoyar al cuidador a establecer límites y a cuidar de sí mismo |
Extraído de NNNConsult10.
La tabla 1 reúne los DE (NANDA10), los objetivos (NOC10) y las intervenciones enfermeras (NIC10), con sus respectivos indicadores de resultado y actividades. La tabla 2 muestra las escalas de valoración de los distintos indicadores de resultado10.
Escalas Likert para valorar los indicadores de resultado
| Escala a |
| Gravemente comprometido |
| Sustancialmente comprometido |
| Moderadamente comprometido |
| Levemente comprometido |
| No comprometido |
| Escala b: |
| Desviación grave del rango normal |
| Desviación sustancial del rango normal |
| Desviación moderada del rango normal |
| Desviación leve del rango normal |
| Sin desviación del rango normal |
| Escala n: |
| Grave |
| Sustancial |
| Moderado |
| Leve |
| Ninguno |
| Escala u |
| Ningún conocimiento |
| Conocimiento escaso |
| Conocimiento moderado |
| Conocimiento sustancial |
| Conocimiento extenso |
Extraído de NNNConsult10.
Teniendo en cuenta el proceso natural de la enfermedad, los indicadores de resultado (NOC) con puntuaciones deficientes fueron inexorables. Destacaron la rigurosa monitorización neurológica, el empeoramiento respiratorio durante las 24 primeras horas, la realización de la traqueotomía precoz y la persistente actuación de enfermería en la rehabilitación.
DiscusiónEl caso presentado ratifica la necesidad de una buena coordinación entre profesionales, en cuanto a comunicación, intervención y registro, ya que el paciente evolucionó favorablemente gracias a la rápida actuación del equipo multidisciplinar.
El proceso de cuidados enfermero consistió en una valoración holística, donde destacaron las afecciones de los sistemas neurológico y respiratorio, y en una actuación fundamentada en la monitorización estricta de la evolución de la enfermedad y en el constante apoyo moral y físico al paciente.
El empleo de lenguaje estandarizado (taxonomía NANDA-NOC-NIC) y del método sistemático AREA permitió organizar y priorizar la intervención enfermera, garantizando los mejores cuidados basados en la evidencia científica actual. No encontramos literatura relativa al cuidado enfermero del paciente con botulismo en la UCI, por lo que resulta imposible comparar nuestra actuación con la de otros autores.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos a todos los profesionales que en su momento documentaron, facilitaron o colaboraron en la recopilación de información.