La limitación del tratamiento de soporte vital es cada vez más frecuente en las unidades de críticos, y la donación en asistolia controlada se está empezando a incluir como una opción dentro del plan de cuidados de los pacientes. La falta de conocimientos y los malos entendidos pueden suponer una barrera entre los profesionales sanitarios.
ObjetivoDeterminar la percepción, conocimientos y actitud de los médicos y enfermeras que trabajan en las unidades de críticos sobre la limitación del tratamiento de soporte vital y donación en asistolia controlada.
Diseño, ajustes y participantesSe llevó a cabo un estudio transversal en 13 hospitales españoles utilizando un cuestionario diseñado a tal efecto.
MétodosPara analizar las respuestas se utilizaron tablas de contingencia, el test de Chi cuadrado de Pearson, la «t» de Student y el test de Mann-Whitney para el análisis estadístico descriptivo bivariante y multivariante.
ResultadosAunque la limitación del tratamiento de soporte vital es una práctica muy extendida, el trabajo muestra cómo los enfermeros se sienten excluidos tanto del desarrollo de protocolos como de los procesos de decisión, mientras que la percepción de los médicos es que tienen mayores conocimientos y que las decisiones se toman conjuntamente.
ConclusionesPara solventar estas diferencias, los programas formativos multidisciplinares pueden ayudar a los profesionales de la salud a trabajar conjuntamente, con mayor coordinación, beneficiando tanto a pacientes como a sus familias, y proporcionando cuidados de calidad al final de la vida.
Limitation of life-sustaining treatment is increasingly common in critical care units, and controlled donation after circulatory death is starting to be included as an option within patient care plans. Lack of knowledge and misunderstandings can place a barrier between healthcare professionals.
ObjectiveTo determine the perceptions, knowledge and attitudes of physicians and nurses working in intensive care units regarding Limitation of life-sustaining treatment and controlled donation after circulatory death.
Design, settings and participantsCross-sectional study carried out in 13 Spanish hospitals by means of an ad hoc questionnaire.
MethodsContingency tables, Pearson's chi-squared test, Student's t-test and the Mann-Whitney u-test were used to carry out descriptive, bivariate and multivariate statistical analyses of responses.
ResultsAlthough Limitation of life-sustaining treatment is a widespread practice, the survey revealed that nurses feel excluded from the development of protocols and the decision-making process, whilst the perception of physicians is that they have greater knowledge of the topic, and decisions are reached in consensus.
ConclusionsMulti-disciplinary training programmes can help critical healthcare providers to work together with greater coordination, thus benefitting patients and their next of kin by providing excellent end-of-life care.
Las prácticas de la limitación del tratamiento del soporte vital (LTSV) se perciben de manera diferente por los profesionales sanitarios, cuyos respectivos roles y participación parecen carecer de definición. Esto puede conducir a conflictos en el lugar de trabajo que pueden afectar la calidad de la atención y la percepción de confianza en el proceso por los familiares.
Qué aportaEste es el primer estudio multicéntrico sobre LTSV y asistolia controlada (DAC) llevado a cabo en una comunidad autónoma de España. Revela diferencias en la percepción entre enfermeras y médicos, particularmente con respecto a la aplicación de la LTSV y DAC. Los programas de formación multidisciplinar son la clave para proporcionar conocimiento, evitar malentendidos y promover el trabajo en equipo entre los médicos y las enfermeras en las unidades de intensivos, a fin de brindar una atención de calidad en los cuidados al final de la vida.
Implicaciones del estudioEl estudio ha encontrado una falta de simetría entre los profesionales sanitarios respecto al conocimiento de los aspectos legales, clínicos y éticos de la LTSV y de DAC. Las enfermeras/os, a pesar de desear aumentar su conocimiento, reciben una formación insuficiente en estos aspectos y se sienten excluidas del proceso. Los médicos, aunque posee mejor formación, no contextualiza adecuadamente el papel de enfermería en el proceso. Por lo tanto, es necesario encontrar puntos de encuentro en común entre las 2 con el fin de proporcionar mejores estándares de atención al final de la vida para los pacientes y sus familiares.
La formación multidisciplinar de ambas categorías ayudará a armonizar sus actitudes, así como la creación de protocolos comunes que reflejen claramente sus respectivos roles.
El cambio de actitud de los profesionales sanitarios desde una posición paternalista hacia un mayor respeto de la autonomía del paciente ha conducido que la LTSV se vea cada vez más como una opción en los cuidados al final de la vida, cuando el tratamiento se considera fútil y el cuidado no está ya dirigido hacia la curación, sino a hacer que el paciente se sienta lo más cómodo posible permitiéndole morir con dignidad.
Las decisiones sobre la LTSV deben alcanzarse por consenso entre todos los profesionales sanitarios responsables de llevar a cabo el procedimiento1–3. Sin embargo, a las enfermeras no siempre se les incluye en el proceso de la toma de decisiones. Esto puede conllevar conflictos entre el personal de las unidades de cuidados intensivos (UCI) involucrados en los cuidados al final de la vida, que hasta en un 53% de los casos pueden ser considerados como «serios»4. Varios estudios publicados describen las diferencias en la percepción respecto a la LTSV entre enfermeras y médicos y los problemas que pueden surgir por ello5.
Esto es aún más importante si los procedimientos de LTSV son continuados con la opción de DAC, tradicionalmente denominado categoría de Maastricht tipo iii, una situación que puede dar lugar a dilemas legales, éticos y morales entre los profesionales sanitarios, favoreciendo conflictos.
Uno de los mayores obstáculos a superar es la falta de conocimiento sobre el procedimiento, que puede crear una percepción errónea que genera actitudes negativas y/o inquietudes, incluso descontento entre los profesionales sanitarios6, siendo esta una de las principales limitaciones para la aplicación de este tipo de donación.
En el caso de España, donde la introducción de los programas de DAC es un fenómeno reciente y en clara expansión, el conocimiento de las actitudes de los profesionales sanitarios sobre la asistolia controlada es, no obstante, difícil de conseguir7. La consideración de la donación como parte integral de los cuidados al final de la vida se incluye claramente en las guías publicadas recientemente sobre cuidados intensivos orientados a la donación8.
Así pues, el objetivo de este estudio es determinar la percepción, conocimiento y actitud de las enfermeras y los médicos de las unidades de críticos sobre la LTSV y DAC.
MetodologíaEn 2013 se impartió un curso online a 143 médicos (M) y enfermeras (E) que trabajaban en UCI de 13 hospitales de Cataluña. Las 150 plazas disponibles se ofrecieron al personal que trabaja en UCI estrictamente por orden de llegada, asegurando la heterogeneidad. Se solicitó a los participantes que realizaran una encuesta voluntaria sobre sus percepciones, conocimientos y actitud con respecto a LTSV y DAC. Se realizó una búsqueda de la literatura relacionada con el contenido específico del curso. No se encontraron cuestionarios validados publicados que cumplieran con los requisitos del estudio, ya sea porque no se aplicaban al perfil del profesional sanitario apropiado o al contenido del estudio. Por este motivo se diseñó un cuestionario ad-hoc.
Esta evaluación se realizó mediante el cuestionario ad-hoc que constaba de 29 preguntas de opción múltiple divididas en 3 secciones: datos demográficos y preguntas sobre las percepciones, la actitud y el conocimiento sobre LTSV y DAC, respectivamente.
Análisis estadísticoLa consistencia interna del cuestionario, cumplimentada por 133 participantes (70M y 63E) fue evaluada mediante el alfa de Cronbach. El análisis de consistencia interna arrojó un coeficiente alfa de Cronbach de 0,736 (se consideró adecuado un umbral de fiabilidad mínimo de 0,70)9,10.
Para estudiar la relación entre los aspectos demográficos de los participantes y sus actitudes, percepciones y conocimiento con respecto a la LTSV y DAC, se realizaron análisis estadísticos descriptivos y bivariados mediante tablas de contingencia, prueba de Chi-cuadrado de Pearson, prueba «t» de Student y prueba U de Mann-Whitney, asumiendo un nivel de significación de 0,05 o menor. Cuando en las tablas de contingencia la frecuencia esperada era menor que 5 se utilizó la prueba exacta de Fisher. Se calculó la odds ratio cuando se alcanzó el nivel de significación. Cuando en el análisis bivariado se alcanzó una p<0,2 se construyeron modelos de regresión logística para analizar la asociación en cada pregunta entre las actitudes, percepciones y conocimiento sobre LTSV y DAC con la edad, sexo, experiencia laboral previa y características demográficas. El software utilizado para realizar los análisis fue IBM SPSS v21©.
ResultadosDemográficosDe aquellos que realizaron el curso (n=143), 133 profesionales respondieron al cuestionario, tasa de respuesta del 93%. La mediana de participantes por hospital fue de 4, el 73,7% procedía de hospitales no trasplantadores y el 26,6% restante de hospitales con programa de trasplante. Las características y el perfil de los hospitales que participan en la encuesta se muestran en la tabla 1.
Características de los hospitales participantes en el estudio
| Hospitales | Total frecuencia (%) | |
|---|---|---|
| Sí | No | |
| Programa de trasplantes | 4 (30,8) | 9 (69,2) |
| Hospital universitario | 8 (61,5) | 5 (38,5) |
| Unidad de neurocirugía | 8 (61,5) | 5 (38,5) |
| Médicos residentes UCI | 9 (69,2) | 4 (30,8) |
| Coordinador de trasplantes a tiempo completo. | 3 (23,1) | 10 (76,9) |
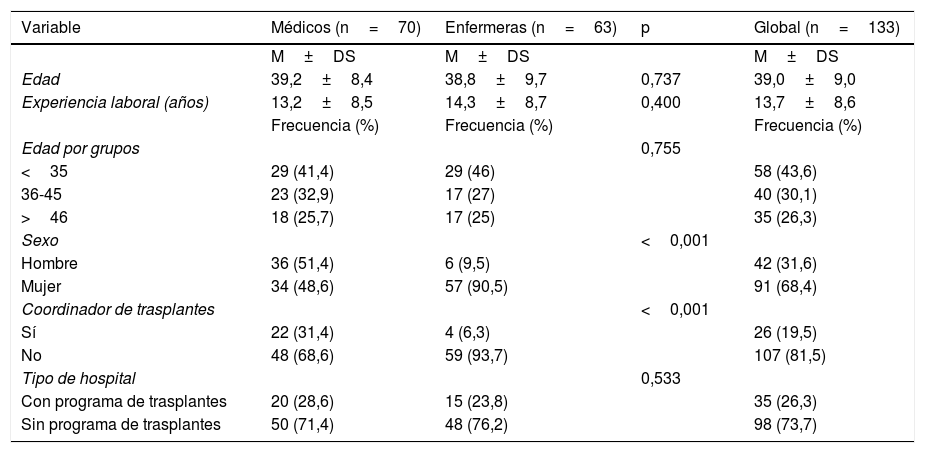
El 31,6% de los encuestados eran hombres y el 68,4% mujeres, el 52,6% (n=70) M y el 47,4% (n=63) E. Los datos demográficos se muestran en la tabla 2.
Datos demográficos
| Variable | Médicos (n=70) | Enfermeras (n=63) | p | Global (n=133) |
|---|---|---|---|---|
| M±DS | M±DS | M±DS | ||
| Edad | 39,2±8,4 | 38,8±9,7 | 0,737 | 39,0±9,0 |
| Experiencia laboral (años) | 13,2±8,5 | 14,3±8,7 | 0,400 | 13,7±8,6 |
| Frecuencia (%) | Frecuencia (%) | Frecuencia (%) | ||
| Edad por grupos | 0,755 | |||
| <35 | 29 (41,4) | 29 (46) | 58 (43,6) | |
| 36-45 | 23 (32,9) | 17 (27) | 40 (30,1) | |
| >46 | 18 (25,7) | 17 (25) | 35 (26,3) | |
| Sexo | <0,001 | |||
| Hombre | 36 (51,4) | 6 (9,5) | 42 (31,6) | |
| Mujer | 34 (48,6) | 57 (90,5) | 91 (68,4) | |
| Coordinador de trasplantes | <0,001 | |||
| Sí | 22 (31,4) | 4 (6,3) | 26 (19,5) | |
| No | 48 (68,6) | 59 (93,7) | 107 (81,5) | |
| Tipo de hospital | 0,533 | |||
| Con programa de trasplantes | 20 (28,6) | 15 (23,8) | 35 (26,3) | |
| Sin programa de trasplantes | 50 (71,4) | 48 (76,2) | 98 (73,7) |
DS: desviación estándar; M: media.
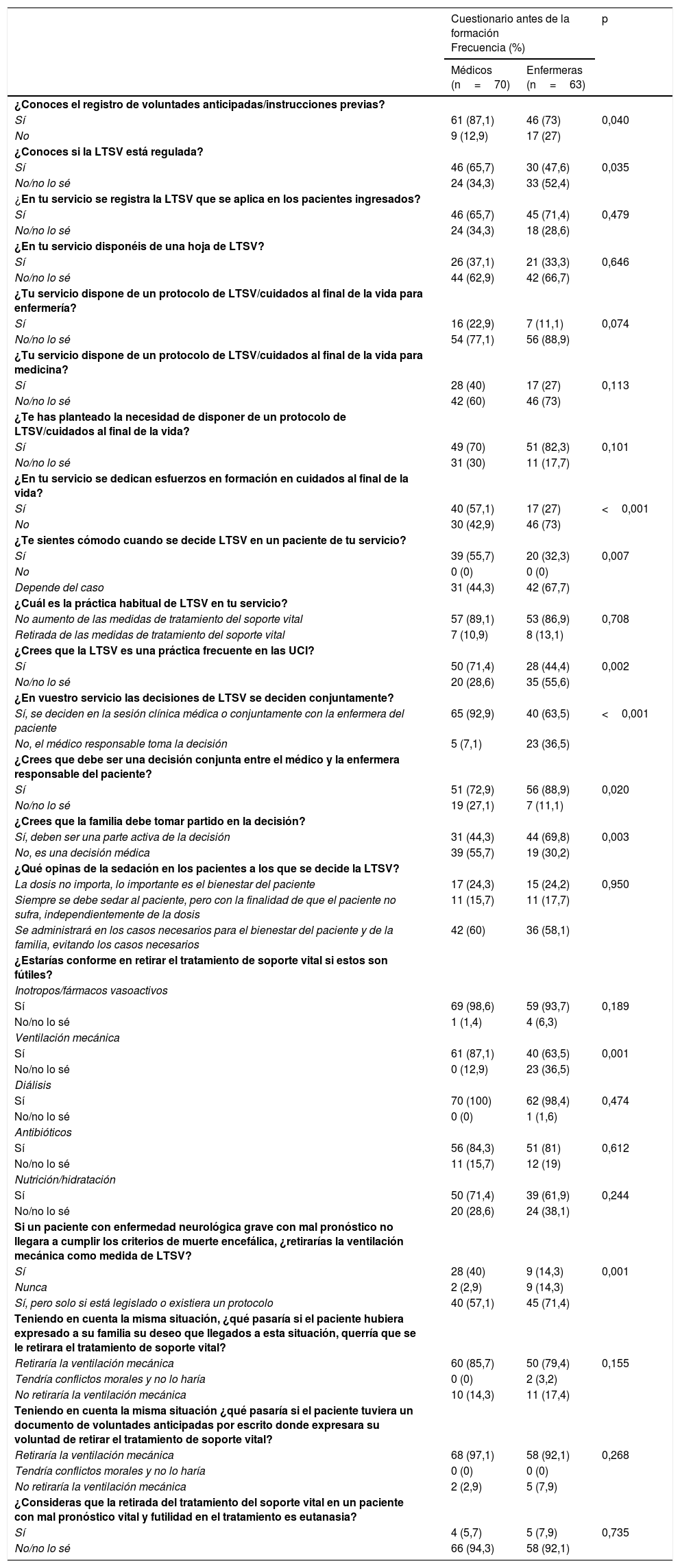
El 80,5% de los encuestados dijeron conocer la existencia del registro de voluntades anticipadas, representando el 87,1% de M y el 73% de E (OR 2,5 [IC 95%: 1,02-6,12], p=0,040). Los resultados que comparan M y E se resumen en la tabla 3.
Resultados del cuestionario sobre limitación del tratamiento del soporte vital
| Cuestionario antes de la formación Frecuencia (%) | p | ||
|---|---|---|---|
| Médicos (n=70) | Enfermeras (n=63) | ||
| ¿Conoces el registro de voluntades anticipadas/instrucciones previas? | |||
| Sí | 61 (87,1) | 46 (73) | 0,040 |
| No | 9 (12,9) | 17 (27) | |
| ¿Conoces si la LTSV está regulada? | |||
| Sí | 46 (65,7) | 30 (47,6) | 0,035 |
| No/no lo sé | 24 (34,3) | 33 (52,4) | |
| ¿En tu servicio se registra la LTSV que se aplica en los pacientes ingresados? | |||
| Sí | 46 (65,7) | 45 (71,4) | 0,479 |
| No/no lo sé | 24 (34,3) | 18 (28,6) | |
| ¿En tu servicio disponéis de una hoja de LTSV? | |||
| Sí | 26 (37,1) | 21 (33,3) | 0,646 |
| No/no lo sé | 44 (62,9) | 42 (66,7) | |
| ¿Tu servicio dispone de un protocolo de LTSV/cuidados al final de la vida para enfermería? | |||
| Sí | 16 (22,9) | 7 (11,1) | 0,074 |
| No/no lo sé | 54 (77,1) | 56 (88,9) | |
| ¿Tu servicio dispone de un protocolo de LTSV/cuidados al final de la vida para medicina? | |||
| Sí | 28 (40) | 17 (27) | 0,113 |
| No/no lo sé | 42 (60) | 46 (73) | |
| ¿Te has planteado la necesidad de disponer de un protocolo de LTSV/cuidados al final de la vida? | |||
| Sí | 49 (70) | 51 (82,3) | 0,101 |
| No/no lo sé | 31 (30) | 11 (17,7) | |
| ¿En tu servicio se dedican esfuerzos en formación en cuidados al final de la vida? | |||
| Sí | 40 (57,1) | 17 (27) | <0,001 |
| No | 30 (42,9) | 46 (73) | |
| ¿Te sientes cómodo cuando se decide LTSV en un paciente de tu servicio? | |||
| Sí | 39 (55,7) | 20 (32,3) | 0,007 |
| No | 0 (0) | 0 (0) | |
| Depende del caso | 31 (44,3) | 42 (67,7) | |
| ¿Cuál es la práctica habitual de LTSV en tu servicio? | |||
| No aumento de las medidas de tratamiento del soporte vital | 57 (89,1) | 53 (86,9) | 0,708 |
| Retirada de las medidas de tratamiento del soporte vital | 7 (10,9) | 8 (13,1) | |
| ¿Crees que la LTSV es una práctica frecuente en las UCI? | |||
| Sí | 50 (71,4) | 28 (44,4) | 0,002 |
| No/no lo sé | 20 (28,6) | 35 (55,6) | |
| ¿En vuestro servicio las decisiones de LTSV se deciden conjuntamente? | |||
| Sí, se deciden en la sesión clínica médica o conjuntamente con la enfermera del paciente | 65 (92,9) | 40 (63,5) | <0,001 |
| No, el médico responsable toma la decisión | 5 (7,1) | 23 (36,5) | |
| ¿Crees que debe ser una decisión conjunta entre el médico y la enfermera responsable del paciente? | |||
| Sí | 51 (72,9) | 56 (88,9) | 0,020 |
| No/no lo sé | 19 (27,1) | 7 (11,1) | |
| ¿Crees que la familia debe tomar partido en la decisión? | |||
| Sí, deben ser una parte activa de la decisión | 31 (44,3) | 44 (69,8) | 0,003 |
| No, es una decisión médica | 39 (55,7) | 19 (30,2) | |
| ¿Qué opinas de la sedación en los pacientes a los que se decide la LTSV? | |||
| La dosis no importa, lo importante es el bienestar del paciente | 17 (24,3) | 15 (24,2) | 0,950 |
| Siempre se debe sedar al paciente, pero con la finalidad de que el paciente no sufra, independientemente de la dosis | 11 (15,7) | 11 (17,7) | |
| Se administrará en los casos necesarios para el bienestar del paciente y de la familia, evitando los casos necesarios | 42 (60) | 36 (58,1) | |
| ¿Estarías conforme en retirar el tratamiento de soporte vital si estos son fútiles? | |||
| Inotropos/fármacos vasoactivos | |||
| Sí | 69 (98,6) | 59 (93,7) | 0,189 |
| No/no lo sé | 1 (1,4) | 4 (6,3) | |
| Ventilación mecánica | |||
| Sí | 61 (87,1) | 40 (63,5) | 0,001 |
| No/no lo sé | 0 (12,9) | 23 (36,5) | |
| Diálisis | |||
| Sí | 70 (100) | 62 (98,4) | 0,474 |
| No/no lo sé | 0 (0) | 1 (1,6) | |
| Antibióticos | |||
| Sí | 56 (84,3) | 51 (81) | 0,612 |
| No/no lo sé | 11 (15,7) | 12 (19) | |
| Nutrición/hidratación | |||
| Sí | 50 (71,4) | 39 (61,9) | 0,244 |
| No/no lo sé | 20 (28,6) | 24 (38,1) | |
| Si un paciente con enfermedad neurológica grave con mal pronóstico no llegara a cumplir los criterios de muerte encefálica, ¿retirarías la ventilación mecánica como medida de LTSV? | |||
| Sí | 28 (40) | 9 (14,3) | 0,001 |
| Nunca | 2 (2,9) | 9 (14,3) | |
| Sí, pero solo si está legislado o existiera un protocolo | 40 (57,1) | 45 (71,4) | |
| Teniendo en cuenta la misma situación, ¿qué pasaría si el paciente hubiera expresado a su familia su deseo que llegados a esta situación, querría que se le retirara el tratamiento de soporte vital? | |||
| Retiraría la ventilación mecánica | 60 (85,7) | 50 (79,4) | 0,155 |
| Tendría conflictos morales y no lo haría | 0 (0) | 2 (3,2) | |
| No retiraría la ventilación mecánica | 10 (14,3) | 11 (17,4) | |
| Teniendo en cuenta la misma situación ¿qué pasaría si el paciente tuviera un documento de voluntades anticipadas por escrito donde expresara su voluntad de retirar el tratamiento de soporte vital? | |||
| Retiraría la ventilación mecánica | 68 (97,1) | 58 (92,1) | 0,268 |
| Tendría conflictos morales y no lo haría | 0 (0) | 0 (0) | |
| No retiraría la ventilación mecánica | 2 (2,9) | 5 (7,9) | |
| ¿Consideras que la retirada del tratamiento del soporte vital en un paciente con mal pronóstico vital y futilidad en el tratamiento es eutanasia? | |||
| Sí | 4 (5,7) | 5 (7,9) | 0,735 |
| No/no lo sé | 66 (94,3) | 58 (92,1) | |
El 57,1% de la muestra estaba familiarizado con la regulación legal de LTSV en España, siendo el 65,7% de M y el 47,6% de E (OR 2,1 [IC 95%: 1,08-4,4], p=0,035).
El 68,4% de los participantes reconoció la existencia de algún tipo de registro de la práctica de LTSV en su hospital, de los cuales el 50,5% (35,5% del total) declaró que este registro consistía en un formulario específicamente diseñado para este propósito e incluido en la historia clínica del paciente.
Sin embargo, el 76,4% de los participantes, M (70%) y E (82,3%) expresaron la necesidad de disponer de protocolos sobre los cuidados al final de la vida y LTSV (p=0,101). Sin embargo, entre los participantes que trabajan en hospitales no trasplantadores se observaron diferencias estadísticamente significativas entre M (66%) y E (85,4%) (OR 3 [IC 95%: 1,18-8,14] p=0,025).
Solo el 44,3% de los participantes dijo que se sentía cómodo con la aplicación de la LTSV, más los M (55,7%) que E (32,3%) (OR 2,64 [IC 95%: 1,29-5,38] p=0,007).
El 58,6% de los encuestados dijo que en la UCI se realiza frecuentemente la LTSV (71,4% M vs. 44,4% E (OR 3,12 (IC 95% 1,52-6,40) p=0,002), siendo el procedimiento más comúnmente utilizado el no incremento de las medidas de soporte (withholding) (88%) en vez de su retirada (withdrawing) (12%). El no incremento de las medidas de soporte era más frecuente en hospitales sin programa de trasplante (93,5%) que en aquellos con trasplantes (72,7%) (OR 5,37 [IC 95%: 1,74-16,60], p=0,004). El análisis multivariado mostró que la variable asociada al no incremento de las medidas de soporte era trabajar en un hospital sin trasplante (p=0,017).
El 88,9% de los participantes del estudio consideró que la decisión de aplicar la LTSV debería ser tomada conjuntamente por parte del médico y enfermera responsables del paciente, aunque la diferencia entre los profesionales (M 72,9%, E 88,9%) fueron estadísticamente significativas (OR 2,92 [IC 95%: 1,15-7,67], p=0,020). Sin embargo, cuando se les preguntó acerca de la situación en su propio hospital, el porcentaje fue algo inferior (78,9%), aunque, de nuevo, se observaron diferencias entre los profesionales (M 92,6%, E 63,5%) (OR 7,47 [IC 95%: 2,63- 21,23], p<0,001).
El 56,4% de los encuestados expresó que estaba de acuerdo en que los familiares deberían ser partícipes activos en el proceso de toma de decisiones de la LTSV, y E (69,8%) apoyaba este punto de vista en mayor medida que M (44,3%) (OR 2,91 [IC 95%: 1,25-9,4] p=0,003).
El 58,6% de los encuestados (M 60%, E 58,1%) estuvieron de acuerdo con limitar la sedación en la LTSV en aquellos casos en que fuera necesario garantizar la comodidad de los pacientes y sus familiares, evitando cualquier aplicación innecesaria de esta medida, mientras que el resto consideró que la sedación debe administrarse de manera preventiva a todos los pacientes a quienes se aplican la LTSV.
Cuando se les pidió que indicaran qué medidas de soporte vital creían que debían retirarse después de considerarse fútiles como parte de la LTSV, el 99,2% de los encuestados expresó: en el 99,2% la diálisis, el 96,2% los inotropos, el 82,7% los antibióticos, el 75,9% la ventilación mecánica y en el 66,9% la nutrición y/o hidratación. Las únicas diferencias entre médicos y enfermeras al respecto fueron la ventilación mecánica (VM) (M 87,1% vs. E 63,5%) (OR 3,89 [IC 95%: 1,63-9,28] p=0,001).
El porcentaje a favor de retirar la VM aumentó si los pacientes habían informado previamente a sus familiares de su deseo de suspender un tratamiento fútil (M 85,7% vs. E 79,4%) o disponían de un documento de voluntades anticipadas (M 97,1% vs. E 92,1%).
Solo el 6,8% de los encuestados equiparó la retirada del tratamiento de soporte vital en pacientes con una escasa supervivencia con la eutanasia, sin encontrarse diferencias entre los profesionales (M 5,7%, E 7,9%).
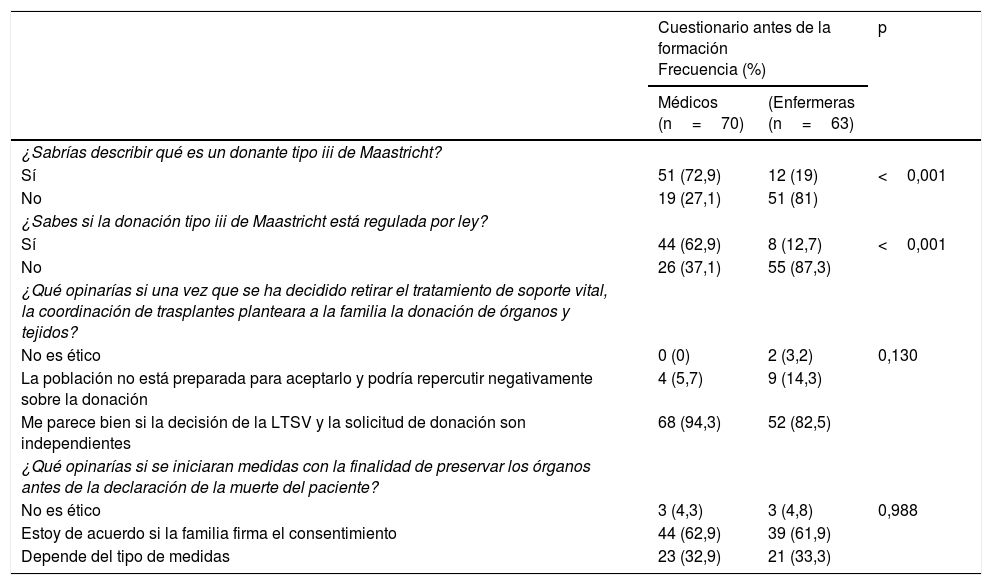
Donación en asistolia controladaLos resultados que comparan M y E se muestran en la tabla 4. El 47,4% de los encuestados dijo que podían describir la DAC, aunque se encontraron grandes diferencias entre M (72,9%) y E (19%) (OR 11,40 [IC 95%: 5,02-25,91] p<0,001), independientemente del tipo de hospital en el que trabajaban.
Resultados del cuestionario sobre donación en asistolia controlada
| Cuestionario antes de la formación Frecuencia (%) | p | ||
|---|---|---|---|
| Médicos (n=70) | (Enfermeras (n=63) | ||
| ¿Sabrías describir qué es un donante tipo iii de Maastricht? | |||
| Sí | 51 (72,9) | 12 (19) | <0,001 |
| No | 19 (27,1) | 51 (81) | |
| ¿Sabes si la donación tipo iii de Maastricht está regulada por ley? | |||
| Sí | 44 (62,9) | 8 (12,7) | <0,001 |
| No | 26 (37,1) | 55 (87,3) | |
| ¿Qué opinarías si una vez que se ha decidido retirar el tratamiento de soporte vital, la coordinación de trasplantes planteara a la familia la donación de órganos y tejidos? | |||
| No es ético | 0 (0) | 2 (3,2) | 0,130 |
| La población no está preparada para aceptarlo y podría repercutir negativamente sobre la donación | 4 (5,7) | 9 (14,3) | |
| Me parece bien si la decisión de la LTSV y la solicitud de donación son independientes | 68 (94,3) | 52 (82,5) | |
| ¿Qué opinarías si se iniciaran medidas con la finalidad de preservar los órganos antes de la declaración de la muerte del paciente? | |||
| No es ético | 3 (4,3) | 3 (4,8) | 0,988 |
| Estoy de acuerdo si la familia firma el consentimiento | 44 (62,9) | 39 (61,9) | |
| Depende del tipo de medidas | 23 (32,9) | 21 (33,3) | |
El 33,3% de los participantes conocía que la DAC estaba regulada por la legislación española, estando los M (62,9%) mejor informados que E (12,7%) (p<0,001, OR 11,63 [IC 95%: 4,79-28,22]), independientemente del tipo del hospital en el que trabajaban.
El 91% de los encuestados indicó que estaba de acuerdo en que se debe plantear a los familiares la posibilidad de la donación de órganos y tejidos después de que se haya acordado aplicar la LTSV, siempre que los 2 procesos fueran independientes.
En este sentido, el 62,9% de los encuestados estuvo de acuerdo con iniciar medidas de preservación de órganos antes de declarar la muerte, sobre todo cuando los familiares hayan firmado un consentimiento, aunque para el 32,9% la preservación dependería de las medidas a aplicar, la mayoría a favor de la administración de vasodilatadores (91,9%) o heparina (84,2%) y un número menor a favor de la canulación vascular (70%), no habiendo diferencias entre M y E.
DiscusiónEl objetivo de este estudio es comparar el conocimiento, actitud y percepción respecto a la LTSV y DAC entre médicos y enfermeras de diferentes hospitales en una comunidad autónoma de España.
Estudios previamente publicados han analizado la percepción de la DAC de los profesionales sanitarios de manera global11; solo enfermería12, o en comparación con la población general13.
Aunque los médicos y las enfermeras están involucrados en la aplicación de las medidas de la LTSV y la DAC, existe una diferencia entre sus conocimientos, actitudes y roles. A pesar de que la LTSV se está convirtiendo en una práctica cada vez más extendida en España, los hallazgos de este trabajo revelan que la enfermera tiene la percepción de que es ignorada tanto en el proceso de la toma de decisiones como en la creación de protocolos. La percepción de los médicos, por otro lado, es que poseen un mayor conocimiento del tema, se sienten más cómodos con la aplicación de la LTSV e incluso trabajan conjuntamente con las enfermeras para tomar decisiones al respecto. Por lo tanto, parece que los 2 grupos tienen una comprensión diferente de lo que significa decidir por consenso.
Solo una de cada 3 enfermeras expresó que se sienten cómodas a la hora de tomar la decisión de aplicar LTSV, un hallazgo que coincide con el estudio de Gedney et al.14, revelando que las enfermeras estaban menos satisfechas que los médicos con el proceso de toma de decisiones.
Los hallazgos de nuestro estudio indican que el 80,5% de los participantes piensa que la decisión de aplicar la LTSV debe ser tomada por médicos y enfermeras conjuntamente, aunque se observó diferencia entre M (72,9%) y E (88,9%). Resultados similares fueron descritos por Ferrand et al.5; esto revela que en la toma de decisiones por consenso uno de los obstáculos es que ambas profesiones deben aceptar que uno y otro tienen que ser parte del proceso y debatirlo en conjunto, una premisa básica de cualquier tipo de trabajo en equipo.
Más de la mitad de los encuestados piensa que los familiares del paciente deberían desempeñar un papel activo en el proceso de toma de decisiones de la LTSV, estando las enfermeras más a favor de esta opción que los médicos (71% vs. 44,3%, respectivamente). Hallazgos similares fueron descritos en el estudio realizado por Ferrand et al.5; estos hallazgos podrían ser un reflejo de los diferentes tipos de relación que surgen entre los familiares del paciente y las diferentes categorías de profesionales sanitarios, ya que en general la enfermera, al estar más tiempo con ellos, crea relaciones más cercanas15.
La sedación es uno de los pilares de la LTSV, y en términos generales, todos los profesionales encuestados expresaron que estaban de acuerdo en que ante un paciente que presenta signos de malestar debe ser sedado, una cifra que es casi idéntica a la publicada por Abizanda et al.16, que informaron de que el 99% de su muestra estaba a favor de aliviar sin restricciones la incomodidad y la angustia de un paciente terminal. Nuestro estudio, sin embargo, reveló una diferencia de opinión en cuanto a cuándo se debe aplicar la sedación, con un enfoque preventivo17 o con un enfoque reactivo18, aunque no se encontraron diferencias entre las 2 categorías profesionales.
Aunque en la LTSV se incluye tanto la retirada como la no iniciación de tratamiento de soporte vital, en la literatura se encuentran diferentes actitudes al respecto. En el estudio realizado por Abizanda et al.16 la no instauración de medidas de soporte vital se realizaría en menor porcentaje que la retirada de las mismas; este hecho también es observado en nuestro estudio, como en el caso de la diálisis (76% vs. 99,2%, respectivamente) o fármacos vasopresores (64% vs. 96,2%, respectivamente), aunque para otros tratamientos (por ejemplo, ventilación mecánica o nutrición) los porcentajes son muy similares.
La extubación terminal es uno de los puntos más conflictivos en el debate de la LTSV. Así, en nuestro estudio el 75% de los encuestados se mostró partidario de retirar la VM si era considerada como un tratamiento fútil, siendo más partidarios M (87,1%) que E (62,9%).
La decisión de la retirada de la VM y el grado de comodidad personal del profesional ante esa decisión se pone de manifiesto en este estudio, y sobre todo en el caso de las enfermeras. Así, tanto si existen unas instrucciones previas del paciente, o es la familia la transmisora de sus deseos, la enfermera se siente menos confortable con esta decisión que el médico.
Donación en asistolia controladaDesde su introducción en España en 2012 la DAC es una vía complementaria a la donación en muerte encefálica para aumentar el pool de donantes que hagan frente a unas listas de espera que en muchos países no dejan de crecer19.
Menos de la mitad de los encuestados (47,4%) eran conocedores del procedimiento de la DAC. Este hecho puede ser debido a que, en España, en el momento del estudio, existía menos experiencia en este campo, siendo solo un hospital participante el que presentaba experiencia en este tipo de donación20.
Esta cifra era superior en las enfermeras, donde el 82,3% declaran desconocer este tipo de donación. Estos resultados son similares a los comunicados por Vincent et al.12, donde a pesar de que Bélgica destaca por una tradición arraigada de DAC, ya apuntaron en su estudio que un 76% de las enfermeras encuestadas declaraba no estar correctamente informado sobre este tipo de donantes y demandaba más información al respecto. Además, un 24% del personal encuestado se declaraba incómodo con este tipo de donante.
En Australia21, en un estudio realizado a médicos y enfermeras, se recogía que solo el 31,9% estaba adecuadamente informado sobre el proceso de DAC vs. el 47,4% de nuestro estudio.
De igual manera, el 23,3% de los encuestados conocía las leyes relacionadas con la muerte por criterios cardiocirculatorios vs el 39,1% de nuestro estudio. Estos datos revelan la necesidad de dedicar esfuerzos para paliar esta carencia de conocimientos en futuros programas formativos.
Otra diferencia entre los 2 estudios es que en el primero un 71% apoya la DAC, cifra inferior a la encontrada en nuestro estudio, donde un 90,8% se muestra de acuerdo, siempre y cuando la LTSV y la DAC sean procesos independientes. Consideran que la educación es necesaria dentro del personal sanitario para prevenir malos entendidos y actitudes negativas hacia la donación en asistolia, y un 61,4% considera que debería ser a través de una formación adicional.
Son varios los estudios que han dejado patente la invisibilidad que sufre enfermería en aspectos importantes de los cuidados al final de la vida de los pacientes y la toma de decisiones en el momento de la limitación22–24. Los autores consideran que a pesar de que la enfermera en ocasiones es consultada por el médico responsable respecto a la situación del paciente, y en ocasiones también a su familia, no se la considera una pieza fundamental en la toma de decisiones, a pesar de las recomendaciones y guías que han sido publicadas en este sentido1, siendo la enfermera el profesional sanitario responsable que normalmente lleva a cabo estas decisiones a la práctica.
Los datos de nuestro estudio muestran de manera fehaciente que es fundamental la formación al personal de críticos, especialmente de las enfermeras, para poder aportar un papel más visible en la toma de decisiones de manera interprofesional. Este estudio refleja que la enfermera no percibe que su opinión sea tomada en cuenta a la hora de iniciar la LTSV, y cuando esta se decide se muestra reticente a retirar la VM. Esto resalta la necesidad de diseñar programas formativos que ayuden a disminuir las lagunas del conocimiento específico en el área y promuevan intervenciones conjuntas con la finalidad de aumentar la calidad de los cuidados al final de la vida en estas situaciones.
Y al mismo tiempo, los médicos también se beneficiarían de la formación para que les permita comprender la importancia del rol colaborador de las enfermeras en la toma de decisiones, y como nexo de unión con las familias y los propios pacientes. Esto ayudaría a asegurar que el derecho de donación de una persona esté protegido y garantizado desde el punto de vista clínico y ético por todo el personal sanitario implicado.
ConclusionesLa introducción de programas formativos que reúnen a los médicos y las enfermeras al mismo tiempo sería una forma de ayudar a ambos profesionales a trabajar juntos de manera más estrecha y en una mejor coordinación para beneficiar tanto a los pacientes como a sus familiares, brindando excelentes niveles de cuidados. Del mismo modo, es imposible desarrollar un programa de DAC en ausencia de un buen protocolo de LTSV. Sin embargo, esto último no será posible a menos que existan puntos de encuentro entre todos los interesados, tanto enfermeras como médicos, quienes necesariamente deberían haber recibido una formación suficiente y adecuada en ambos aspectos de los cuidados al final de la vida.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores desean agradecer a la Dra. Teresa Seoane Pillado por el apoyo estadístico, y al Sr. Nick Shaw por su contribución con la revisión en inglés. También nos gustaría agradecer al Dr. Jacinto Sánchez-Ibáñez por el apoyo incondicional brindado para la publicación de este artículo.